Свищ шеи код по мкб 10 у детей
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Преаурикулярная фистула, Ушная пазуха, Ушной синус.
Названия
Название: Околоушный свищ.

Околоушный свищ
Синонимы диагноза
Преаурикулярная фистула, Ушная пазуха, Ушной синус.
Описание
Это врожденная аномалия в формировании наружного уха, представляющего собой узкий извилистый канал, который открывается в начале искривления ушной раковины. С развитием нагноения это проявляется в снижении слуха, общем отравлении, выделении гнойного или серозного содержимого из устья свища. Диагноз основывается на физикальном обследовании, аудиометрии, фистулографии, ультразвуковом исследовании хода свища и бактериальной инокуляции биологического материала. Радикальное лечение — удаление свища, консервативная терапия (антибиотики, физиотерапия) — помощь.
Околоушный свищ
Дополнительные факты
Околоушная фистула (пазухи / пазухи уха, околоушная фистула) — это врожденный дефект наружного уха, возникающий во время эмбриогенеза. Впервые описан немецким врачом Карлом Гейзингером в 1864 году. Синус может быть двусторонним (до 50% всех случаев) или односторонним (чаще слева), одинаково затрагивая мужчин и женщин. Распространенность среди афроамериканцев и азиатов составляет 1-10%, среди европейцев — 0,6%. Врожденная ушная фистула выявляется в основном в раннем детстве. Патология может протекать бессимптомно вплоть до инфекции со свищевым течением.
Причины
Надежные причины формирования порока еще не определены. Известно, что праурикулярный свищ может возникать самопроизвольно при воздействии тератогенных факторов или входить в структуру наследственных заболеваний. На развитие аномалий в наружном ухе, включая околоушную фистулу, влияют:
• Физико-химические тератогены. Ионизирующее излучение и рентген, лучевая терапия неблагоприятно влияют на развитие плода, вызывая развитие различных дефектов. Опасные состояния включают контакт беременной женщины с тяжелыми металлами, растворами спирта, алкогольным, наркотическим и никотиновым отравлением. Среди лекарств ототоксическое действие оказывают антибиотики, гормоны и цитостатики на основе тетрациклина.
• Инфекционные заболевания матери. Все инфекции группы TORCH (токсоплазмоз, краснуха, цитомегаловирус, герпес) чрезвычайно опасны для плода. Потенциальные тератогены также включают вирус кори и бледную трепонему. Патогены способны проникать через гематоплацентарный барьер и оказывать негативное влияние на эмбриогенез (особенно в 1-м триместре беременности).
• Наследственные факторы. Черепно-лицевые аномалии, в том числе хрящевые свищи, характерны для ряда генетических патологий. Эти заболевания включают синдром Трихера-Коллинза, гемифациальную микросомию и брахио-торенальный синдром. Сообщалось об одном случае околоушного синуса, связанном с врожденной холестеатомой и сопровождающемся параличом Белла.
Патогенез
Независимо от причинного фактора, образование свища основано на нарушении слияния жаберных дуг на 5-6 неделе беременности. Жаберные дуги представляют собой мезодермальные структуры, выстланные эндодермой и покрытые эктодермой. Они ограничены жаберными разрезами и энтодермальными глоточными мешочками. Первая и вторая жаберные дуги каждый образуют 3 бугорка, которые должны объединиться в течение следующих 1-2 недель эмбриогенеза. При нарушении этого процесса возникает околоушный свищ.
При гистологическом исследовании выявляется свищевой проход, выстланный многослойным плоским или цилиндрическим эпителием. Он может продолжаться до кости или барабанной полости, воздействуя на околоушную железу. Соединительная ткань, окружающая околоушную фистулу, содержит волосяные фолликулы, сальные и потовые железы. Просвет свища заполнен клетками дескваматированного эпителия и казеозного содержимого, что создает условия для его закупорки. С развитием воспаления в тканях появляются лимфоциты, плазматические клетки, полиморфно-ядерные лейкоциты, которые образуют грануляционный стержень.
Симптомы
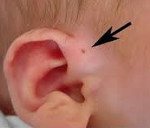
У большинства пациентов с праурикулярным свищом нет клинических проявлений. Устье свища не всегда можно обнаружить сразу после рождения ребенка: это связано с его небольшим размером. Открытие наружного свища у 90% пациентов расположено у основания серьги чуть выше козелка и выглядит как темное пятно. Реже устье фистулы находится в области анти-спирали, анти-трагуса или на доле.
Свищистое течение тонкое и извилистое, оно может достигать 3-4 см в глубину, проходит над и позади лицевого нерва, раскрывается в среднем или внутреннем ухе. Реже синус ушной раковины может сообщаться с тем же свищом, расположенным в боковой области шеи. Плотное беловатое содержимое — отмершие клетки кожи — может быть выделено из фистулы.
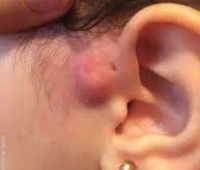
При проникновении бактерий в течение свища развивается воспалительный процесс. Это сопровождается локальными и общими изменениями. Сначала в кудрявой зоне развивается небольшая боль, она отекает, усиливается. Постепенно боль пульсирует в природе и усиливается, когда голова наклоняется при физической нагрузке. Отек и гиперемия распространяются на подлежащие ткани, деформируя ушную раковину. Желто-зеленое гнойное или кровянистое содержимое с неприятным запахом выходит из наружного отверстия фистулы.
В первые несколько дней отмечается небольшое субфебрильное состояние, которое по мере прогрессирования воспаления превращается в фебрильную температуру. Явления общего отравления усиливаются: потеря аппетита, головная боль, слабость. На фоне повреждения наружного уха происходит потеря слуха, при которой поражается околоушная железа, резко уменьшается поток слюны и возникает сухость во рту. Подчелюстной подбородок за ухом и задние шейные лимфатические узлы увеличиваются в размерах и становятся чрезвычайно болезненными при пальпации.
После того, как гнойно-воспалительный процесс разрешен, в устье свища образуется корочка, которая затем выбрасывается. Через 1,5-2 месяца в этой области образуется тонкий рубец. Инфекция ушной пазухи имеет тенденцию появляться вновь: у многих пациентов после начального развития гнойного воспаления рецидив возникает в течение нескольких лет.
Отсутствие аппетита. Сухость во рту.
Возможные осложнения
Длительное гнойное воспаление свищевого канала может способствовать развитию абсцесса или флегмоны. Поскольку очаг инфекции находится вблизи головного мозга, при преждевременном лечении развивается менингит или энцефалит. Если процесс распространяется на среднее и внутреннее ухо с расплавлением подлежащей ткани, пациент может потерять слух. У людей с иммунодефицитом нагноение предсердного синуса может привести к развитию сепсиса, даже смерти.
Диагностика
Диагностика заболевания проводится на основании жалоб пациентов, данных осмотра отоларинголога, инструментальных и лабораторных исследований. Неонатолог или педиатр также могут заподозрить дефект. Если околоушный синус сочетается с другими аномалиями развития, это обнаруживается благодаря ультразвуковому скринингу на 20, 31-32 неделе беременности. Наиболее информативные методы диагностики включают в себя:
• Физический экзамен. Когда видно в области основания завитка уха, обнаруживается отверстие, полное казеозных масс. Когда прикрепляется инфекция, ушная раковина гиперемирована, болезненна и опухшая. Из отверстия при нажатии зеленовато-желтый контент выделяется.
• Лабораторные исследования. Если в общем анализе крови возникает воспалительный процесс, уровень лимфоцитов, нейтрофилов увеличивается, СОЭ увеличивается. Бактериологическая культура отдельной околоушной фистулы позволяет выделить возбудителя и выбрать этиотропную терапию.
• Инструментальные исследования. УЗИ показывает ход свища, демонстрирует его связь с полостью среднего уха. Фистулография позволяет оценить расположение канала по отношению к сосудисто-нервным пучкам и околоушной железе, его толщину и длину. Магнитно-резонансная томография и КТ височной кости определяют наличие гнойного содержимого, а также предоставляют информацию о прогрессировании свища.
• Изучение функции органов слуха. Для диагностики потери слуха выполняются камертоны. При околоушном свище чаще всего обнаруживается кондуктивная потеря слуха, связанная с затруднением проведения звуковых волн. Аудиометрия используется для измерения остроты слуха, которая значительно снижается при заболевании.
Дифференциальный диагноз инфекции околоушного свища ставится при мастоидите, наружном отите, фурункулезе. Генетическая консультация необходима для исключения наследственных заболеваний. В этом случае семейный анамнез и дополнительные методы обследования могут определять другие патологии, связанные с пороком развития.
Лечение
Комплексное хирургическое и консервативное лечение врожденного околоушного свища используется в практической ЛОР. Операция планируется в больнице под общим наркозом. Классическая техника используется, чтобы изолировать фистулу от окружающих тканей и затем удалить их. Послеоперационная рана ушивается, через несколько месяцев образуется незаметный рубец.
Если канал заражен, его осушают и промывают антисептическим раствором, антимикробными средствами. Если нагноение повторяется, рубцовая ткань удаляется. На последнем этапе операции восстанавливается целостность ушной раковины и накладываются косметические швы. Для послеоперационного лечения инфицированных свищей используются:
• Этиотропная антибиотикотерапия. Антимикробные агенты отбираются на срок не более 10-14 дней с учетом разнообразия и стабильности возбудителя. Наиболее часто используются защищенные пенициллины и цефалоспорины, а препараты второго ряда — аминогликозиды и макролиды.
• Симптоматическая терапия. Для уменьшения отеков, ускорения процессов регенерации назначаются нестероидные противовоспалительные препараты, антиоксиданты и глюкокортикоиды. Если во время болезни развивается тяжелая потеря слуха, используются классические слуховые аппараты. Они позволяют полностью или частично компенсировать потерю слуха. Для устранения остаточных явлений широко используются ультрафиолетовое излучение, УВЧ-терапия и индуктотермия. Кроме того, используется электрофорез с антибиотиками и глюкокортикоидами.
Список литературы
1. Преаурикулярные свищи и кисты/ Тимен Г. Э. , Писанко В. Н. // Журнал болезней уха, носа и горла. – 2008 – №4.
2. Детская отоларингология. Учебное пособие/ Богомильский М. Р. , Чистякова В. Р. — 2002.
3. Врожденные околоушные свищи у детей: диагностика и хирургическое лечение/ Богомильский М. Р. , Иваненко А. М. , Мазур Е. М. , Булынко С. А. , Солдатский Ю. Л. // Вестник оториноларингологии. — 2016 — №81 (1).
Источник
Диагностические критерии
Жалобы: на косметический дефект, нарушение анатомо-функциональной целостности челюстно-лицевой области (зависит от вида порока развития).
Косая расщелина лица или колобома — это тяжелая врожденная патология, возникающая в результате несращения (полного или неполного) носолобного и верхнечелюстного бугров в период эмбрионального развития ребенка. Расщелина может быть полной и неполной, одно- и двусторонней. Чаще встречаются неполные косые расщелины лица.
Клинически расщелина начинается от верхней губы (справа или слева от фильтрума) и далее продолжается по направлению к нижнему веку и верхненаружному краю орбиты. Если расщелина неполная, то имеется расщеление тканей только верхней губы, а далее, по ходу расщелины, определяется недоразвитие мягких и твердых тканей лица в виде втянутой борозды от верхней губы до нижнеглазничного края орбиты. Как правило, у этих детей имеется недоразвитие или колобома век и в результате этого — ложный экзофтальм. Косая расщелина лица часто сочетается с другой патологией лица: расщелиной неба, гипертелоризмом, аномалией ушных раковин и др.
Лечение этой патологии хирургическое, и проводится оно в разные возрастные периоды в зависимости от полного симптомокомплекса заболевания (пластика верхней губы, пластика век, контурная пластика лица, отопластика и др.).
Поперечная расщелина лица или макростома бывает одно и двусторонней. Она — результат несращения верхнечелюстного и нижнечелюстного бугров в период эмбрионального развития ребенка. Клинически патология проявляется в виде макростомы различной степени выраженности. При этом расщелина начинается от угла рта и продолжается далее по направлению к мочке уха. Макростома может быть как изолированным пороком развития, так и симптомом некоторых врожденных синдромов. Так, например, при синдроме Гольденхара кроме макростомы на стороне поражения имеются недоразвитие нижней челюсти, дисплазия ушной раковины, кожно-хрящевые предушные придатки, эпибульбарный дермоид и др. При синдроме 1-ой жаберной дуги также часто наблюдается макростомия (Г.В. Кручинский, 1974).
Лечение макростомы хирургическое — уменьшение ротовой щели до нормальных размеров. Латеральная граница ротовой щели в норме расположена на зрачковой линии. При наличии ушных придатков их также следует удалить. Оперативное вмешательство наиболее целесообразно в возрасте 2-3 лет.
Срединная расщелина носа (гипертеллоризм) образуется в результате нарушения слияния носовых пластинок носолобного бугра в период эмбрионального развития ребенка. Клинически патология проявляется в виде раздвоения кончика носа и небольшой бороздки, идущей вверх по спинке носа, вследствие расхождения крыльных хрящей. Кончик носа широкий, плоский, перегородка носа укорочена. Иногда скрытая расщелина распространяется выше на кости носа и даже лоб. Переносица у этих больных широкая, уплощенная, а через кожу можно пропальпировать костную расщелину. Глазницы у этих больных расположены широко (гипертелоризм). У всех больных имеется типичное клиновидное разрастание волос по средней линии лба. Срединные расщелины носа могут сочетаться с аномалиями зубов на верхней челюсти, расщелиной верхней губы, врожденными свищами губ и другой врожденной патологией.
Лечение срединных расщелин носа хирургическое, зависящее от тяжести патологии. В легких случаях может проводиться пластика крыльных хрящей и кончика носа. Эта операция может быть проведена в более раннем возрасте (13-15 лет). В более тяжелых случаях требуется полная (в том числе костная) ринопластика, которая проводится, как правило, после 17 лет. Кроме того, при выраженном гипертелоризме у взрослых возможно проведение реконструктивной операции на лобной кости, верхней челюсти, скуловых костях с целью нормализации формы лица. Эти редкие и сложные операции проводятся в некоторых крупных клиниках по челюстно-лицевой хирургии.
Синдром 1 и 2 жаберных дуг. Для больных с этой патологией характерна выраженная асимметрия лица (одно- или двусторонняя) за счет недоразвития тканей, формирующихся из 1-2-ой жаберных дуг в процессе эмбрионального развития. Передача этого синдрома по наследству наблюдается в исключительно редких случаях. Наиболее часто встречается односторонний синдром. При этом клинически определяется одностороннее недоразвитие нижней и верхней челюстей, скуловой кости и ушной раковины. Недоразвиты также и все мягкие ткани нижней и средней трети лица на стороне поражения.
Недоразвитие нижней челюсти особенно выражено в области ветви челюсти, венечного и мыщелкового отростков. Ветвь челюсти недоразвита, укорочена, истончена. Венечный и мыщелковый отростки также недоразвиты, а часто и вовсе отсутствуют. В этих случаях, как правило, недоразвиты или не определяются костные элементы височно-нижнечелюстного сустава (суставной бугорок, суставная ямка и др.). В тяжелых случаях рентгенологически определяется и недоразвитие тела нижней челюсти на «больной» стороне. В совокупности это ведет к тому, что подбородок смещается в «больную» сторону.
Недоразвитие (сужение и укорочение) верхней челюсти, а также скуловой кости ведет к уплощению среднего отдела лица на стороне поражения. В полости рта имеется косой или перекрестный прикус, аномалии со стороны зубов. На стороне поражения определяется недоразвитие мышц языка и мягкого неба.
Синдром 1-2-ой жаберных дуг всегда сопровождается аномалией ушной раковины различной степени тяжести: от недоразвития ее (микроотия) до полной аплазии ушной раковины, когда вместо нее сохраняется только мочка уха или небольшой кожно-хрящевой валик. У этих больных сужен или заращен наружный слуховой проход, могут выявляться околоушные кожно-хрящевые придатки, околоушные свищи и др.
Лечение больных с синдромом 1-2-ой жаберных дуг длительное, многоэтапное, комплексное (хирургическо-ортодонтическое) и очень сложное, направленное на восстановление формы и размеров челюстей, ушной раковины и т.д., а также восстановление функций, нарушенных в результате заболевания (жевания, слуха). В раннем детском возрасте, начиная с молочного прикуса и далее до окончания роста костей лицевого скелета, проводится ортодонтическое лечение. Начиная с 8-9 летнего возраста возможно проведение отопластики. Начиная с 12-13 лет возможно проведение костно-пластических операций на челюстях. Тем не менее, исход проводимого лечения не всегда утешительный.
Синдром Пьера-Робена. Клинически патология проявляется в виде триады симптомов: расщелина неба по средней линии, микрогения или недоразвитие нижней челюсти и глоссоптоз. Все симптомы выявляются сразу же после рождения ребенка. Степень выраженности этих симптомов может быть различной: от легкой до тяжелой. У новорожденных возможно развитие дислокационной асфиксии при положении ребенка на спине. Это наиболее тяжелое функциональное нарушение может привести к гибели ребенка. Характерны также цианоз и приступы асфиксии во время кормления ребенка. Обычно у этих детей имеется склонность к рвоте. За счет вышеизложенного и аспирационной пневмонии часто наблюдаются дистрофия и высокая летальность.
Лечение заключается в профилактике асфиксии и аспирации пищи с первых дней жизни ребенка. Для этого язык или нижняя челюсть фиксируются в выдвинутом кпереди положении с помощью хирургических или ортодонтических способов. В некоторых случаях достаточно держать и выхаживать новорожденных на животе. Со временем положение нижней челюсти стабилизируется за счет укрепления мышц, выдвигающих нижнюю челюсть. В дальнейшем для реабилитации этих детей требуются миогимнастика, ортодонтическое лечение и пластика неба в общепринятые сроки.
Синдром Вандервуда — врожденные симметричные свищи слизистых желез нижней губы в сочетании с врожденными расщелинами верхней губы и неба. Лечение заключается в пластике верхней губы и неба в обычные сроки. Дополнительно требуется операция иссечения врожденных свищей нижней губы, которую целесообразно провести в дошкольном возрасте.
Синдром Франческетти-Колинза или челюстно-лицевой дизостоз. Болезнь часто имеет семейный (наследственный) характер. Характерные симптомы его -двустороннее недоразвитие скуловых костей, верхней и нижней челюсти, ушных раковин. Для синдрома Ф.К. характерно антимонголоидное направление глазных щелей: глазные щели направлены друг к другу под углом за счет опущения наружных углов глаз (глазки «домиком»). Нередко имеется колобома или недоразвитие век. Недоразвитие верхней челюсти сопровождается недоразвитием верхнечелюстных пазух, аномалиями зубов и прикуса. Ушные раковины недоразвиты в разной степени. При аплазии ушных раковин имеется атрезия наружных слуховых проходов с частичной или полной глухотой. Возможны макростома, ушные придатки. Иногда дополнительно встречаются срединная расщелина неба, расщелина верхней губы.
Лечение больных с данной патологией длительное, поэтапное и комбинированное (ортодонтическое и хирургическое). Проводится по эстетическим и функциональным показаниям в различные возрастные периоды в зависимости от степени выраженности имеющихся симптомов.
Черепно-лицевой дизостоз (с-м Кроузона). В развитии заболевания существенную роль играет наследственный фактор. Мозговой череп почти нормален или несколько уменьшен и деформирован. Швы облитерированы, заращены. Основание черепа укорочено. Имеется резкое недоразвитие верхней челюсти, глазниц, скуловых костей. В результате этого определяется ложный экзофтальм, причем глаза выпячены вперед и в стороны, т.е. расходятся. Из-за резкого недоразвития верхней челюсти выявляются скученность, ретенция, дистопия и другая патология со стороны зубов и зубного ряда верхней челюсти, а также ложная прогения. Иногда наблюдаются аномалии внутреннего и среднего уха.
Лечение синдрома Кроузона чаще всего паллиативное, симптоматическое, направленное на устранение отдельных симптомов заболевания (нормализация положения зубов или прикуса, контурная пластика лица и т.п.). Радикальные реконструктивные хирургические вмешательства на костях лицевого и мозгового скелета проводятся только в некоторых крупных челюстно-лицевых клиниках мира.
Черепно-ключичный дизостоз. Заболевание может иметь наследственный характер. Клинически характеризуется увеличением мозговой и уменьшением лицевой части черепа. У больного лоб большой и широкий, а лицо маленькое. Кости среднего отдела лица, особенно верхняя челюсть, недоразвиты. Поскольку нижняя челюсть имеет нормальные размеры, то формируется ложная прогения. Для патологии характерны множественные пороки развития постоянных зубов (адентия, ретенция и др.). Помимо этого у больных имеется недоразвитие или аплазия ключиц. В связи с этим плечевой пояс имеет патологическую подвижность — больной может сблизить впереди туловища оба плеча.
Лечение этих больных на практике чаще всего паллиативное — устранение аномалий зубов, прикуса или контурная пластика лица. Реконструктивные операции на костях проводятся редко.
Показатели лабораторных исследований не изменяются. Возможны: гипохромная анемия, гипопротеинемия, что связано с нарушением питания.
Рентгенологическая картина: зависит от вида порока развития.
Показания для консультации специалистов — при наличии сопутствующей патологии:
— оториноларинголог — наличие анатомического дефекта приводит к патологическим изменениям в полости носа и носоглотки и приводит к таким заболеваниям как: хронические ринофарингиты, гипертрофии носовых раковин, тонзиллиты, тубоотиты и др.;
— консультация стоматолога, гинеколога для санации инфекции полости рта и наружных половых органов;
— аллерголога при проявлениях аллергии;
— нарушения со стороны ЭКГ и др. являются показанием для консультации кардиолога;
— при наличии вирусных гепатитов, зоонозных и внутриутробных и др. инфекций — инфекциониста.
Дифференциальная диагностика: нет.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Консультация врача анестезиолога.
9. ЭКГ.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография головы и шеи.
2. Панорамная рентгенография челюстей.
3. УЗИ органов брюшной полости.
4. Коагулограмма.
5. Рентгенография челюстных костей в двух проекциях.
Догоспитальный:
1. ОАК, ОАМ.
2. Биохимический анализ.
Источник
