Суглобовий синдром при ревматоїдному артриті
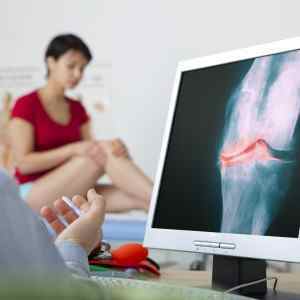
Суглобовий синдром — це не самостійне захворювання, а характерний симптом, який вказує на розвиток запальної відповіді, дегенеративно-дистрофічних змін в суглобах і поблизу розташованих анатомічних одиницях.
Суглобовий синдром реалізується в клінічному розмаїтті ознак і може імітувати інші хвороби. Тому грамотно сформулювати діагноз, вибудувати терапевтичну тактику з урахуванням виявлених у пацієнта суглобових і позасуглобових змін може виключно фахівець — ревматолог, ортопед-травматолог, артрології.
Що таке суглобовий синдром
Суглобовим синдромом (СС) називають симптомокомплекс поліетіологічного типу, обумовлений поразкою структур кістково-м’язової системи . Клініка СС складається з болю, припухлості, локального підвищення температури, гіперемії, змін функцій і форми суглобів.
Суглобовий синдром — провідний ознака в клінічній картині різнорідних захворювань кістково-м’язової системи та сполучної тканини:
- артриту ;
- остеоартрозу ;
- анкилозирующего спондилита ;
- псоріазу;
- подагри ;
- хвороби Рейтера ;
- псоріатичного артриту ;
- періартикулярних поразок ( тендинита , епіконділіта , бурситу , тунельного синдрому ).
Суглобовий синдром частіше виникає у великих суглобах — плечових, ліктьових, тазостегнових, колінних, рідше місце локалізації визначається в середніх і дрібних суглобах — міжфалангових, променезап’ясткових, гомілковостопних.
На практиці переважно спостерігається суглобовий синдром при ревматоїдному артриті та остеоартрозі. Також хворобливі прояви і скутість рухів може бути ознакою позасуглобових патологій шлунково-кишкового тракту, шкірних покривів, серця і судин, органів дихання, зорової системи.
Довідка! При ураженні елементів одного суглоба діагностують моноартріт, двох або трьох суглобів — олігоартріт, понад чотири — поліартрит.
Причини розвитку
У патогенезі суглобового синдрому провідне значення належить запаленню і дегенеративно-дистрофічних процесів , Що протікає в тканинах, суглобах, м’язах, сухожиллях. Даний патологічний дефект властивий артрозу, ревматоїдного та псоріатичному артриту, анкілозуючого спондиліту, васкулітів, системний червоний вовчак.
До облігаторними факторів появи гострого суглобового синдрому відносять :
 Статистичні перевантаження: заняття спортом, важка фізична праця, зайву вагу.
Статистичні перевантаження: заняття спортом, важка фізична праця, зайву вагу.Серед причин суглобового синдрому у дітей доцільно розглядати рахіт, інтоксикаційний синдром на фоні гельмінтозу, паразитарних захворювань, супутні хронічні інфекції (карієс, хронічний тонзиліт, аденоїдит), вроджену дисплазію суглобів.
Симптоми
Клініку суглобового синдрому формують суб’єктивні і об’єктивні ознаки . Стабільним симптомом при ревматичних патологіях є біль. Больовий синдром відрізняється місцем локалізації, тривалістю, характером, тривалістю і часом продовження.
Залежно від етіології захворювання хворобливі відчуття переважно виникають в ранкові години і стають більш інтенсивними ближче до вечора . Хворобливість може посилюватися після фізичних навантажень, підйому по сходах, при тривалому фіксованому вертикальному положенні тіла.
Довідка! Виразність болю оцінюють в балах: 1 бал означає, що біль незначна, пацієнт не потребує лікування. Максимальна величина показника в таблиці — 5 балів, розцінюється, як нестерпний біль.
Другий клінічний критерій суглобового синдрому — обмеження рухової активності. Ступінь вираженості прямо пропорційна стадії прогресування захворювання, тяжкості функціональних змін в структурах кістково-м’язової системи.
Об’єктивними ознаками патологічного процесу служать :
- зміни форми суглоба: дефигурация і деформація;
- патологічні шуми: тріск, хрускіт, крепітація;
- локальна температура шкіри в області суглобів;
- припухлість, почервоніння шкірних покривів над зоною ураження;
- обмеження активних і пасивних рухів у суглобах.
 При пальпації крім зміни форми суглоба можна виявити В «суглобові мишіВ» (сторонні тіла в порожнині суглоба), ревматоїдні вузлики, подагричні тофуси, вузлики Бушара або Гебердена.
При пальпації крім зміни форми суглоба можна виявити В «суглобові мишіВ» (сторонні тіла в порожнині суглоба), ревматоїдні вузлики, подагричні тофуси, вузлики Бушара або Гебердена.
Клінічні форми суглобового синдрому нестабільні і різноманітні і залежать від етіології, активності патологічного процесу, стадії прогресування.
У кожному конкретному випадку лікар повинен вміти оцінити характер дефекту. Так, гіпермобільний суглобовий синдром проявляється надлишкової гнучкістю суглобів і хребетного стовпа, при цьому пацієнти з вродженою патологією вважають таку гнучкість нормою.
Суглобовий синдром зачіпає органи зорової, серцево-судинної, дихальної та сечовидільної системи, шлунково-кишкового тракту, і проявляється комплексом фенотипично ознак . Позасуглобових діагностичними критеріями буде дисфагія, печінково-селезінковий синдром, різкий біль в животі, нудота і блювота, простатит, гломерулонефрит, пневмонія, васкуліти, міокардит, кон’юнктивіт, ірит.
Діагностика
Етапність і встановлення діагнозу у пацієнтів з суглобовим синдромом :
Довідка! У разі кожного пацієнта необхідно провести обстеження шкірних покривів, серця і судин, сечовидільної системи, шлунково-кишкового тракту з метою визначення позасуглобових ознак. При необхідності в діагностичний пошук залучаються фахівці вузького профілю (окуліст, гастроентеролог, уролог, гінеколог, судинний хірург).
 На підставі суб’єктивних відчуттів пацієнта, зібраного анамнезу і даних об’єктивного дослідження лікар виставляє попередній діагноз.
На підставі суб’єктивних відчуттів пацієнта, зібраного анамнезу і даних об’єктивного дослідження лікар виставляє попередній діагноз.
Диференціальна діагностика суглобового синдрому передбачає лабораторно-інструментальні дослідження. До числа мінімально необхідних відносять загальний і біохімічний аналіз крові, цитологічний аналіз синовіальної рідини.
Для візуалізації стану періартикулярних тканин і кісткових структур суглоба застосовують рентгенівську комп’ютерну томографію та МРТ .
Іноді, щоб прийти до висновку, що хворий пацієнт, може знадобиться тривале спостереження і повторне обстеження.
Лікування
Методика лікування залежить від конкретної клінічної ситуації . Варіабельність клінічних проявів передбачає диференційований підхід до кожного окремого пацієнта. Важливим моментом є пояснення хворому причин його проблем на доступній мові.
Традиційно вважається, що в першу чергу терапевтичний підхід повинен мати патогенетичну спрямованість і впливати на причинні фактори (Запалення, деструкцію). При лікуванні суглобового синдрому використовуються хондропротектори.
Найбільш значущі активні компоненти — хондроитин і глюкозамін, гідрохлорид або сульфат, беруть участь в побудові кісткової і хрящової тканини, нормалізують вироблення внутрішньосуглобової рідини, уповільнюють руйнування і перешкоджають прогресуванню дегенеративних процесів в кістково-м’язових структурах. Лікувальний ефект полягає в припиненні болю, збільшенні рухливості суглобів, зменшенні скутості.
Особливу увагу на себе звертає У «АртраВ», В «Хондроитина СульфатВ», В «ТерафлексВ», В «АлфлутопВ», В «Дискус КомпозітумВ». Тривалість і схему прийому встановлює лікар. Для досягнення клінічного ефекту знадобиться від 3 місяців до півроку . Курси можна повторювати.
Для впливу на патогенетичні механізми використовують міорелаксанти . Вони забезпечують швидкий регрес болю, розслаблення м’язової мускулатури, відновлення функціональних здібностей.
Довідка! Суглобовий синдром при загостренні подагри вимагає застосування препаратів іншої фармакологічної спрямованості. Крім НПЗЗ в протокол лікування включають протиподагричних кошти (наприклад, В «ПурінолВ», В «АллуполВ», В «ЕГІСВ»), мета яких — нормалізувати рівень сечової кислоти в організмі.
 У терапії гострого болю є необхідність швидко позбавити пацієнта від болісних проявів. Проблема вирішується шляхом застосування медикаментів для симптоматичного лікування болю.
У терапії гострого болю є необхідність швидко позбавити пацієнта від болісних проявів. Проблема вирішується шляхом застосування медикаментів для симптоматичного лікування болю.
Базовими препаратами будуть нестероїдні протизапальні засоби (НПЗЗ). Найбільш дієві на ранніх стадіях суглобового синдрому і повинні призначатися лікарем в мінімально ефективних дозах з швидкою повним скасуванням.
Прийом знеболюючих препаратів іноді може призводити до серйозних ускладнень, перш за все, пов’язаних з патологічними змінами у всіх відділах шлунково-кишкового тракту, кардіоваскуляторнимі катастрофами.
Тому, щоб зменшити частоту розвитку побічних ефектів перевагу залишається за селективними формами НПЗЗ :
- У «НімесулідомВ»;
- У «МелоксікамомВ»;
- У « Мовалісом В »;
- У «ЦелекоксібомВ»;
- У «ПарекоксібомВ».
Певний терапевтичний ефект можна очікувати від використання НПЗП у формі мазі або гелю : У « Финалгона В », В« Вольтарен емульгеляВ », В« ФастумаВ », В« Індометацину В », В« Диклофенаку В »Вони зручні тим, що в разі їх застосування скорочується вірогідність розвитку побічних ефектів.
Додатково курс лікування суглобового синдрому може включати антибіотики, вітаміни групи В, глюкокортикоїди . У період стійкої ремісії бажано доповнити терапевтичну схему ЛФК, фізіотерапевтичними процедурами, масажем, санаторним і курортним лікуванням.
Корисними будуть поради оптимізувати спосіб життя. Це передбачає корекцію раціону і режиму харчування, приведення у відповідність навантажень з можливостями кістково-м’язової системи, виключення алкоголю і куріння.
Порада! Рекомендовано обмежити динамічні і статистичні навантаження, що викликають біль і дискомфорт. Необхідно звести до мінімуму можливості травм.
Висновок
Залежно від етіології і вираженості суглобового синдрому, факторів з боку пацієнта в лікуванні ревматичних хвороб, що протікають з суглобовим синдромом, можуть бути задіяні різні техніки — фармакологічне і фізичний вплив.
Комплексний підхід дозволяє вирішити не тільки проблему болю, але і продовжити період ремісії, мінімізувати ризик хронізації патології і розвитку функціональних порушень опорно-рухової системи. Дана умова здійснимо при ранньому зверненні за лікарською допомогою, виконання рекомендацій лікаря.
Загрузка…
Источник
Основною клінічною маніфестацією в ревматології є запалення, яке в залежності від пере важної локалізації та особливостей формування проявляється суглобовим синдром, ураженням шкіри, серцево-судинної системи, нирок, легень, тощо.
Суглобовий синдром є основним і найбільш частим синдромом при ревматологічних захворюваннях. Різні механізми формування запалення в суглобах при різних захворюваннях зумовлює і певні особливості його перебігу. В формуванні синдрому артриту беруть участь як інфекційні чинники (при інфекційному артриті, опосередковано при реактивних артритах) та механічні фактори (при остеоартрозі), так і автоімунне запалення (при ревматоїдному артриті, системному червоному вовчаку, системній склеродермії, дерматоміозиті) та хімічне пошкодження (подагра, гідроксиапатитна артропатія).
Локалізація запального процесу в шкірі з ураженням судин різного калібру обумовлює строкату гаму дерматологічних маніфестацій ревматологічних захворювань, від точкового геморагічного висипу внаслідок підвищеної проникності капілярів при ревматичному процесі до некротизуючого лейкоцитокластичного васкуліту при вовчаку чи РА за наявності антифосфоліпідного синдрому. Не існує такого виду висипу, якого не може бути при ревматичних захворюваннях. Однак існує ціла низка відносно специфічних шкірних проявів, властивих окремим хворобам. Зокрема таких як с-м «метелика» при СЧВ, маскоподібного обличчя при ССЧ, с-ма «окулярів» при дерматоміозиті, «Facies mitrale» при мітральному стенозі, «сітчасте ліведо» при СЧВ з антифосфоліпідним синдромом чи вузликовому поліартеріїті, наявність вузликів при РА та ревматичній лихоманці (гарячці).
Нозологічні особливості типових ревматологічних синдромів.
— Суглобовий синдром
Суглобовий синдром при ревматоїдному артриті.
Для ревматоїдного артриту (РА), який частіше розвивається у молодих жінок, властиве враження дрібних суглобів кистей та стоп, особливо проксимальних міжфалангових суглобів (МФС), яке супроводжується тривалою ранішньою скутістю – більше 1 год. При РА суглобовий синдром характеризується стійкістю запальних змін, їхньою відносною резистентністю до протизапальної терапії та тенденцією до дефігурації та деформації внаслідок розвитку деструктивних змін в хрящі та в субхондральній кістці (рис. 6-9). Суглобами «виключення» (що дуже рідко вражаються при РА) є дистальні міжфалангові суглоби та проксимальний МФС мізинця. Характерними деформаціями при РА є деформація по типу «ласти моржа», «шия лебедя», «бутоньєрки». На рентгенограмі виявляються «узури» — крайові дефекти хряща та субхондрального відділу кістки з епіфізарним остеопорозом (рис. 9).
Суглобовий синдром при реактивному артриті
Реактивний артрит (РеА) виникає частіше у молодих людей віком 25-35 років. Особливістю суглобового синдрому є переважне ураження крупних суглобів (колінних, гомілковостопних, променево-зап’ясткових), яке нерідко поєднується з запаленням Ахіллового сухожилка, бурситами, периоститом, ентезопатіями, перитендінітами, сакроілеїтом. Наявність кон’юнктивіту, ураження урогенітального тракту (уретрит, цервіцит) та/чи кишкової інфекції робить діагноз РеА дуже ймовірним.
Суглобовий синдром при остеоартрозі.
Для остеоартрозу (ОА), який частіше розвивається у людей старшого віку, дещо частіше у жінок, характерним є враження крупних суглобів (колінних та кульшових). З дрібних суглобів частіше вражаються дистальні міжфалангові суглоби з формуванням вузликів Гебердена, та першого плеснофалангового суглоба з формуванням вальгусної девіації першого пальця. При враженні проксимальних МФС формуються вузлики Бушара. Для суглобового синдрому при ОА характерний механічний характер больового синдрому – біль посилюється в другій половині дня, до вечора, після фізичного навантаження. Ранкова скутість також присутня, але її тривалість – до 30 хвилин. При рентгенологічному дослідженні виявляють субхондральний остеосклероз та розростання крайових остеофітів.
Суглобовий синдром при подагрі.
На подагру частіше хворіють чоловіки віком від 35 років. Жінки до менопаузи на подагру не хворіють. Особливостями суглобового синдрому при подагрі, в її дебюті, є нападоподібний характер подагричного артриту. Коли артрит виникає раптово упродовж кількох годин. Частіше вражається плеснофаланговий суглоб першого пальця проявляється надзвичайною інтенсивністю больового синдрому, набряком та гіперемією суглоба і, часто, всієї стопи, може супроводжуватись підвищенням температури тіла до 38 градусів. З лікуванням чи навіть без лікування ознаки артриту проходять за 5-7 днів безслідно. На пізніх стадіях подагри суглобовий синдром має поліартикулярний характер, з деформацією суглобів формуванням деструкцій в них та множинних тофусів. При рентгенографії виявляють симптом «пробійника» — круглої форми осередок остеопорозу в субхондральній кістці.
Суглобовий синдром при СЧВ
При СЧВ суглобовий синдром характеризується доброякісністю перебігу. Незважаючи на запальний характер болю (як і при РА виникає в другій половині ночі та вранці, супроводжується ранішньою скутістю), при СЧВ не буває деструкції хряща та субхондральної кістки. Вражаються частіше дрібні суглоби кистей. З деформації для СЧВ властива лише деформація Жаку – по типу «шиї лебедя». В диференційній діагностиці сугбового синдрому при СЧВ допомагає наявність характериних для цього захворювання шкірних проявів – «метелик», сітчасте ліведо, дискоїдний висип.
Суглобовий синдром при ССД
При системній склеродермії поліартрит зустрічається в 75% випадків. Його особливістю є те, що запальний процес локалізований переважно в навколосуглобових м’яких тканинах. Деформація суглобів (згинальна контрактура) обумовлена ущільненням шкіри та змінами в капсулі та зв’язках суглобів. Частіше вражаються суглоби кистей з розвитком згинальних контрактур (рис. 4,5). Скутість та утруднення рухів у вражених суглобах триває упродовж дня. Часто артрит супроводжується синдромом Рейно та кальцифікацією м’яких тканин.
Шкірні прояви ревматологічних захворювань
Шкірний синдром при СЧВ
Для СЧВ дуже характерним є різні форми висипу, один з яких – васкулітний «метелик» є на стільки специфічним, що включений до складу діагностичних критеріїв СЧВ. Еритематозно-папульозний висип на шкірі обличчя, що поширюється на спинку носа та вилиці отримав назву «метелик» завдяки своїй формі. Іншим типовим для СЧВ висипом є дискоїдний висип, який появляється частіше на шкірі волосяної частини голови, шкірі обличчя, хоча може бути й в інших ділянках тіла. Дискоїдний висип характеризується локальним лущенням шкіри з її атрофією та розвитком робцьових змін. Часто при СЧВ знаходять «сітчасте ліведо» — мармуровоподібні зміни фіолетово-синього сітчастого судинного рисунка в ділянці внутрішніх поверхонь стегон, сідниць та бокових поверхонь тулуба. Наявність сітчастого ліведо може вказувати на можливий розвиток у хворого антифосфоліпідного синдрому (схильність до тромбозів, інсультів, викиднів).
Шкірний синдром при ССД
Зміни з боку шкіри для ССД є основним клінічним проявом і характеризуються інфільтрацією шкіри переважно в ділянці обличчя, кистей та передпліччя, стоп та гомілок. Нерідко ущільнення шкіри поширюється і на тулуб. Шкірний синдром при ССД характеризується фазністю перебігу – інфільтрація з індурацією, атрофія, гіпер- або гіпопігментація. Вираз обличчя стає маскоподібним, формується симптом «кисета» — радіальні складки шкіри навколо рота, загостреність носа, множинні телеангіектазії. В шкірі навколо суглобів, в ділянці дистальних фалангів можна знайти кальцифікати та рубчики на шкірі після загоєних ранок.
Шкірний синдром при дерматоміозиті
Для дерматоміозиту характерним є синдром «окулярів» — темно-ліловий колір шкіри навколо очей з помірним її набряком. В ділянці шиї та передньої поверхні грудної клітини можна бачити блідо рожеве забарвлення шкіри, яке отримало за свою форму назву – с-м шалі. Над проксимальними МФС часто має місце набряк та лущення шкіри (с-м Готтрона); дрібні тріщини на шкірі в ділянці кінчиків пальців – «рука майстрового».
Шкірний синдром при ревматоїдному артриті
Для РА з боку шкіри характерним може бути виявлення ревматоїдних вузликів, які локалізуються частіше в ділянці уражених суглобів – ПМФ, ліктьових (рис. 6). Розвиток дігітального ангіїту може призвести до точкових некрозів в ділянці нігтьового ложа. В цілому шкіра пацієнтів, які тривало хворіють на РА і часто застосовують ГК витончена, атрофічна, дрябла, суха, чутлива до механічного пошкоджень.
Шкірний синдром при подагрі
При подагрі характерні зміни з боку шкіри появляються на пізніх стадіях – стадія тофусної подагри. Типовими елементами на шкірі при подагрі є тофуси – дрібні вузлики розміром від 2 до 5 мм в діаметрі, які можуть бути множинними і збиратись в конгломерати. Локалізуються в ділянці вушних раковин, ліктьових суглобів, дрібних суглобів кистей, стоп.
Шкірний синдром при ревматичній гарячці (ревматизмі)
Основним шкірним проявом при гострій ревматичній гарячці є анулярна (кільцеподібна еритема), яка локалізується в ділянці тулуба, проксимальних відділів кінцівок. Ніколи анулярна еритема не буває на обличчі. Кільцеподібний висип лілового кольору. Кільця діаметром 2-5 см, часто супроводжується кардитом, погано реагує на протиревматичну терапію. В ділянці шкіри хворих з активним ревматичним процесом можна знайти ревматичні вузлики, локалізовані поблизу суглобів, під шкірою черепа, над остистими відростками хребців.
Методи дослідження в ревматології
- лабораторні методи
- оцінка активності запального процесу
- визначення автоантитіл
- інструментальні методи
- Рентгенографія суглобів, грудної клітини, ШКТ
- УЗД серця, доплерографія
- Реографія
- електроміографія
Методи лабораторної діагностики
Застосовують для визначення ступеня активності запального процесу, виявлення системності ураження, для оцінки ефективності терапії.
1. Клінічний аналіз крові. Уразі ревматичних захворювань має місце анемія (вона обумовлена хронічним процесом), може спостерігається як лейкоцитоз так і лейкопенія. ШОЕ – достовірний критерій активності та важкості запального процесу. Як правило завжди позитивний.
2. Біохімічні методи: Визначення ревматоїдного фактору в крові (РФ). РФ – це імуноглобулін М, рідше ДЖ та А. Він міститься у сироватці крові хворих, має властивість аглютинувати еритроцити барана, попередньо сенсибілізовані кролячим імуноглобуліном (проба Ваалер-Роузе), а також вступати в реакцію преципітації з ін активованим людським γ-глобуліном, адсорбованим на нейтральних частинках латексу (латекс-тест). РФ виявляють у 70% хворих на ревматоїдний артрит (сер опозитивна форма). Іноді його виявляють у крові хворих на СЧВ, хронічний гепатит.
3. Визначення антистрептогіалуронідази, антистрептокінази, антистрептолізіна-Освідчить про перенесену стрептококову інфекцію (ангіну, ревматизм, гломерулонефрит та інш.) Внормі титр АСЛ-О не більше 250 ОД в 1 мл., титр АСГ не перевищує 300 ОД, титр АСК не більше 1600 ОД.
4. Визначення антинуклеарних антитіл (АНА) – це велика група антитіл переважно класу імуноглобуліна ДЖ, що реагують з ядрами та цитоплазматичними антигенами. АНА з’являються при багатьох аутоімунних захворюваннях, в першу чергу системних: РА, системній склеродермії, СЧВ.
5. Визначення циркулюючих імунних комплексів (ЦІК) або фіксованих в тканинах – маркери імунокомплексної патології при ревматичних хворобах. Значне збільшення їх концентрації є показником великої активності запального процесу.
6. Визначення кріоглобулінів – має значення при патологіях з різними судинними проявами – шкірні виразки у разі васкулітів, хвороби Шегрена, СЧВ, кріоглобулінемічної пурпури, акроцианозу.
7. Кількісне визначення Т-, В-лімфоцитів за допомогою моноклональних антитіл. Найчастіше визначають Т-хелпери та Т-супресори. Встановлено, що у разі більшості аутоімунних ревматичних хвороб характерно зниження числа Т-лімфоцитів, ознаки поліклональної активності В-клітин, які пов’язані з активністю аутоімунного процесу.
8. Визначення LE-клітин у сироватці крові хворих на СЧВ.
9. Визначення диспротеїнемії. Підвищення вмісту α-2 глобулінів визначається ступенню активності запального процесса, а збільшення γ-2 глобулінів свідчить про імунологічний зсув, про хронічний процесс.
10. Визначення С-реактивного білка (СРБ) в сіроватці крові як метод оцінки ступеня гострого та хронічного запалення. В нормі (-).
Методи інструментальної діагностики
- Біопсія – для діагностики хвороб кістково-м’язової системи та сполучної тканини. Наприклад, при РА проводять біопсію синовіальної оболонки суглобів, ревматоїдних вузликів, при системній склеродермії – біопсію шкіри.
- Рентгенологічне дослідження – проводять у кожного хворого з ураженням кістково-суглобового апарату. При цьому виконують знімки суглобів у 2-х проекціях, потім порівнюють зі знімками здорового суглобу. За необхідністю проводять томографію суглобів.
- Артропневмографія – дослідження суглоба з введенням в його порожнину газу – кисню або вуглекислого газу. Таким чином можна визначити синовії ти, внутрішньо суглобові зрощення, пухлини м’яких тканин.
- Артроскопія – метод візуального дослідження внутрішньої порожнини суглоба за допомогою астроскопа. Дозволяє діагностувати травматичні та дегенеративні ураження менісків, звукового апарату, ураження хряща, брати ділянки тканини для біопсії.
- Радіоізотопні методи – вивчення суглобів за допомогою міченого пірофосфату або технецію, що вводяться в/в, ґрунтуються на властивостях цих речовин інтенсивно поглинатися тканинами, які знаходяться у стані активного запалення Метод використовують для ранньої діагностики артритів.
- Денситометрія – визначення стану кісткової системи, мінеральної щільності кісток, хребта, стегнової кістки і всього скелету за допомогою двофотонного рентгенівського денситометра ДРХ-А. Денситометри забезпечують максимальну швидкість та точність вимірів.
- Пункція суглоба з дослідженням синовіальної рідини. (прозірка)
Источник
