Судорожный синдром в детском возрасте

Содержание
- Судорожный синдром у детей
- Причины судорожного синдрома у детей
- Классификация судорожного синдрома у детей
- Симптомы судорожного синдрома у детей
- Диагностика судорожного синдрома у детей
- Лечение судорожного синдрома у детей
- Прогноз и профилактика судорожного синдрома у детей
Судорожный синдром у детей – неспецифическая реакция организма ребенка на внешние и внутренние раздражители, характеризующаяся внезапными приступами непроизвольных мышечных сокращений. Судорожный синдром у детей протекает с развитием парциальных или генерализованных судорог клонического и тонического характера с потерей или без потери сознания. Для установления причин судорожного синдрома у детей необходимы консультации педиатра, невролога, травматолога; проведение ЭЭГ, НСГ, РЭГ, рентгенографии черепа, КТ головного мозга и пр. Купирование судорожного синдрома у детей требует введения антиконвульсантов и проведения терапии основного заболевания.
Судорожный синдром у детей
Судорожный синдром у детей — частое ургентное состояние детского возраста, протекающее с развитием судорожных пароксизмов. Судорожный синдром встречается с частотой 17-20 случаев на 1000 детей: при этом 2/3 судорожных припадков у детей приходится на первые 3 года жизни. У детей дошкольного возраста судорожный синдром встречается в 5 раз чаще, чем в целом в популяции. Высокая распространенность судорожного синдрома в детском возрасте объясняется незрелостью нервной системы детей, склонностью к развитию общемозговых реакций и многообразием вызывающих судороги причин. Судорожный синдром у детей не может рассматриваться как основной диагноз, поскольку сопровождает течение большого круга заболеваний в педиатрии, детской неврологии, травматологии, эндокринологии.
Причины судорожного синдрома у детей
Судорожный синдром у детей является полиэтиологическим клиническим синдромом. Неонатальные судороги, развивающиеся у новорожденных, обычно связаны с тяжелым гипоксическим поражением ЦНС (гипоксией плода, асфиксией новорожденных), внутричерепной родовой травмой, внутриутробной или постнатальной инфекцией (цитомегалией, токсоплазмозом, краснухой, герпесом, врожденным сифилисом, листериозом и др.), врожденными аномалиями развития мозга (голопрозэнцефалией, гидроанэнцефалией, лиссэнцефалией, гидроцефалией и др.), алкогольным синдромом плода. Судороги могут являться проявлением синдрома абстиненции у детей, рожденных от матерей, страдающих алкогольной и наркотической зависимостью. Редко у новорожденных возникают столбнячные судороги, обусловленные инфицированием пупочной ранки.
Среди метаболических нарушений, являющихся причиной судорожного синдрома, следует выделить электролитный дисбаланс (гипокальциемию, гипомагниемию, гипо- и гипернатриемию) встречающийся у недоношенных, детей с внутриутробной гипотрофией, галактоземией, фенилкетонурией. Отдельно в ряду токсико-метаболических нарушений стоит гипербилирубинемия и связанная с ней ядерная желтуха новорожденных. Судорожный синдром может развиваться у детей с эндокринными нарушениями — гипогликемией при сахарном диабете, гипокальциемией при спазмофилии и гипопаратиреозе.
В грудном и раннем детском возрасте в генезе судорожного синдрома у детей ведущую роль играют нейроинфекции (энцефалиты, менингиты), инфекционные заболевания (ОРВИ, грипп, пневмония, отит, сепсис), ЧМТ, поствакцинальные осложнения, эпилепсия.
Менее частыми причинами судорожного синдрома у детей выступают опухоли мозга, абсцесс мозга, врожденные пороки сердца, отравления и интоксикации, наследственные дегенеративные заболевания ЦНС, факоматозы.
Определенная роль в возникновении судорожного синдрома у детей принадлежит генетической предрасположенности, а именно – наследованию особенностей метаболизма и нейродинамики, определяющих пониженный судорожный порог. Провоцировать судорожные припадки у ребенка могут инфекции, дегидратация, стрессовые ситуации, резкое возбуждение, перегревание и др.
Классификация судорожного синдрома у детей
По происхождению различают эпилептический и неэпилептический (симптоматический, вторичный) судорожный синдром у детей. К числу симптоматических относятся фебрильные (инфекционные), гипоксические, метаболические, структурные (при органических поражениях ЦНС) судороги. Следует отметить, что в некоторых случаях неэпилептические судороги могут перейти в эпилептические (например, при длительном, более 30 минут некупируемом судорожном припадке, повторных судорогах).
В зависимости от клинических проявлений различают парциальные (локализованные, фокальные) судороги, охватывающие отдельные группы мышц, и генерализованные судороги (общий судорожный припадок). С учетом характера мышечных сокращений судороги могут быть клоническими и тоническими: в первом случае эпизоды сокращения и расслабления скелетных мышц быстро сменяют друг друга; во втором имеет место длительный спазм без периодов расслабления. В большинстве случаев судорожный синдром у детей протекает с генерализованными тонико-клоническими судорогами.
Симптомы судорожного синдрома у детей
Типичному генерализованному тонико-клоническому припадку свойственно внезапное начало. Внезапно ребенок теряет контакт с внешней средой; его взгляд становится блуждающим, движения глазных яблок – плавающими, затем взор фиксируется вверх и в сторону.
В тоническую фазу судорожного приступа голова ребенка запрокидывается назад, челюсти смыкаются, ноги выпрямляются, руки сгибаются в локтевых суставах, все тело напрягается. Отмечается кратковременное апноэ, брадикардия, бледность и цианотичность кожных покровов. Клоническая фаза генерализованного судорожного припадка характеризуется восстановлением дыхания, отдельными подергиваниями мимической и скелетной мускулатуры, восстановлением сознания. Если судорожные пароксизмы следуют один за другим без восстановления сознания, такое состояние расценивают как судорожный статус.
Наиболее частой клинической формой судорожного синдрома у детей служат фебрильные судороги. Они типичны для детей в возрасте от 6 месяцев до 3-5 лет и развиваются на фоне подъема температуры тела выше 38 °С. Признаки токсико-инфекционного поражения головного мозга и его оболочек при этом отсутствуют. Длительность фебрильных судорог у детей обычно составляет 1-2 минуты (иногда до 5 минут). Течение данного варианта судорожного синдрома у детей благоприятное; стойких неврологических нарушений, как правило, не развивается.
Судорожный синдром у детей с внутричерепной травмой протекает с выбуханием родничков, срыгиваниями, рвотой, расстройствами дыхания, цианозом. Судороги при этом могут носить характер ритмичных сокращений определенных групп мышц лица или конечностей либо генерализованный тонический характер. При нейроинфекциях в структуре судорожного синдрома у детей обычно доминируют тонико-клонические судороги, отмечается ригидности затылочных мышц. Тетания, обусловленная гипокальциемией, характеризуется судорогами в мышцах-сгибателях («рука акушера»), лицевой мускулатуре («сардоническая улыбка»), пилороспазмом с тошнотой и рвотой, ларингоспазмом. При гипогликемии развитию судорог предшествует слабость, потливость, дрожь в конечностях, головная боль.
Для судорожного синдрома при эпилепсии у детей типична предваряющая приступ «аура» (ощущение озноба, жара, головокружения, запахов, звуков и пр.). Собственно эпилептический приступ начинается с крика ребенка, следующей за этим потерей сознания и судорогами. По окончании приступа наступает сон; после пробуждения ребенок заторможен, не помнит произошедшее.
В большинстве случаев установление этиологии судорожного синдрома у детей только на основании клинических признаков невозможно.
Диагностика судорожного синдрома у детей
В силу многофакторности происхождения судорожного синдрома у детей, его диагностикой и лечением могут заниматься детские специалисты различного профиля: неонатологи, педиатры, детские неврологи, детские травматологи, детские офтальмологи, детские эндокринологи, реаниматологи, токсикологи и др.
Решающим моментом в правильной оценке причин судорожного синдрома у детей является тщательный сбор анамнеза: выяснение наследственной отягощенности и перинатального анамнеза, предшествующих приступу заболеваний, травм, профилактических прививок и пр. При этом важно уточнить характер судорожного припадка, обстоятельства его возникновения, продолжительность, повторяемость, выход из судорог.
Важное значение в диагностике судорожного синдрома у детей имеют инструментальные и лабораторные исследования. Проведение ЭЭГ помогает оценить изменения биоэлектрической активности и выявить судорожную готовность мозга. Реоэнцефалография позволяет судить о характере кровотока и кровоснабжения головного мозга. При рентгенографии черепа у ребенка может выявляться преждевременное закрытие швов и родничков, расхождение черепных швов, наличие пальцевых вдавлений, увеличение размеров черепа, изменения контуров турецкого седла, очаги обызвествления и другие признаки, косвенно свидетельствующие о причине судорожного синдрома.
Уточнить этиологию судорожного синдрома у детей в ряде случаев помогают нейросонография, диафаноскопия, КТ головного мозга, ангиография, офтальмоскопия, проведение люмбальной пункции. При развитии судорожного синдрома у детей необходимо выполнить биохимическое исследование крови и мочи на содержание кальция, натрия, фосфора, калия, глюкозы, пиридоксина, аминокислот.
Лечение судорожного синдрома у детей
При возникновении судорожного приступа ребенка необходимо уложить на твердую поверхность, повернуть голову набок, расстегнуть воротник, обеспечить приток свежего воздуха. Если судорожный синдром у ребенка развился впервые и его причины неясны, необходимо вызывать скорую помощь.
Для свободного дыхания следует удалить из полости рта слизь, остатки пищи или рвотных масс с помощью электроотсоса или механическим путем, наладить ингаляции кислорода. Если причина судорог установлена, то с целью их купирования проводится патогенетическая терапия (введение раствор кальция глюконата при гипокальциемии, раствора магния сульфата – при гипомагниемии, раствора глюкозы – при гипогликемии, антипиретиков – при фебрильных судорогах и т. д.).
Однако, поскольку в ургентной клинической ситуации не всегда удается осуществить диагностический поиск, для купирования судорожного пароксизма проводится симптоматическая терапия. В качестве средств первой помощи используют внутримышечное или внутривенное введение сульфата магния, диазепама, ГОМК, гексобарбитала. Некоторые противосудорожные препараты (диазепам, гексобарбитал и др.) могут вводиться детям ректально. Кроме противосудорожных препаратов, для профилактики отека головного мозга детям назначается дегидратационная терапия (маннитол, фуросемид).
Дети с судорожным синдромом неясного генеза, судорогами, возникшим на фоне инфекционных и метаболических заболеваний, травм головного мозга, подлежат обязательной госпитализации.
Прогноз и профилактика судорожного синдрома у детей
Фебрильные судороги обычно прекращаются с возрастом. Для предупреждения их повторного возникновения не следует допускать выраженной гипертермии при возникновении у ребенка инфекционного заболевания. Риск трансформации фебрильных судорог в эпилептические составляет 2-10%.
В остальных случаях профилактика судорожного синдрома у детей включает предупреждение перинатальной патологии плода, терапию основного заболевания, наблюдение у детских специалистов. Если судорожный синдром у детей не исчезает после прекращения основной болезни, можно предположить, что у ребенка развилась эпилепсия.
Источник

Судорожный синдром у детей – неспецифическая реакция организма ребенка на внешние и внутренние раздражители, характеризующаяся внезапными приступами непроизвольных мышечных сокращений. Судорожный синдром у детей протекает с развитием парциальных или генерализованных судорог клонического и тонического характера с потерей или без потери сознания. Для установления причин судорожного синдрома у детей необходимы консультации педиатра, невролога, травматолога; проведение ЭЭГ, НСГ, РЭГ, рентгенографии черепа, КТ головного мозга и пр. Купирование судорожного синдрома у детей требует введения антиконвульсантов и проведения терапии основного заболевания.
Общие сведения
Судорожный синдром у детей — частое ургентное состояние детского возраста, протекающее с развитием судорожных пароксизмов. Судорожный синдром встречается с частотой 17-20 случаев на 1000 детей: при этом 2/3 судорожных припадков у детей приходится на первые 3 года жизни. У детей дошкольного возраста судорожный синдром встречается в 5 раз чаще, чем в целом в популяции. Высокая распространенность судорожного синдрома в детском возрасте объясняется незрелостью нервной системы детей, склонностью к развитию общемозговых реакций и многообразием вызывающих судороги причин. Судорожный синдром у детей не может рассматриваться как основной диагноз, поскольку сопровождает течение большого круга заболеваний в педиатрии, детской неврологии, травматологии, эндокринологии.
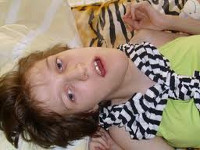
Судорожный синдром у детей
Причины
Судорожный синдром у детей является полиэтиологическим клиническим синдромом. Неонатальные судороги, развивающиеся у новорожденных, обычно связаны с:
- тяжелым гипоксическим поражением ЦНС (гипоксией плода, асфиксией новорожденных);
- внутричерепной родовой травмой;
- внутриутробной или постнатальной инфекцией (цитомегалией, токсоплазмозом, краснухой, герпесом, врожденным сифилисом, листериозом и др.);
- врожденными аномалиями развития мозга (голопрозэнцефалией, гидроанэнцефалией, лиссэнцефалией, гидроцефалией и др.);
- алкогольным синдромом плода. Судороги могут являться проявлением синдрома абстиненции у детей, рожденных от матерей, страдающих алкогольной и наркотической зависимостью;
- редко у новорожденных возникают столбнячные судороги, обусловленные инфицированием пупочной ранки.
Среди метаболических нарушений, являющихся причиной судорожного синдрома, следует выделить следующие:
- электролитный дисбаланс (гипокальциемию, гипомагниемию, гипо- и гипернатриемию), встречающийся у недоношенных, детей с внутриутробной гипотрофией, галактоземией, фенилкетонурией.
- гипербилирубинемию и связанная с ней ядерная желтуха новорожденных.
- эндокринные нарушения — гипогликемию при сахарном диабете, гипокальциемию при спазмофилии и гипопаратиреозе.
В грудном и раннем детском возрасте в генезе судорожного синдрома у детей ведущую роль играют:
- нейроинфекции (энцефалиты, менингиты);
- инфекционные заболевания (ОРВИ, грипп, пневмония, отит, сепсис);
- ЧМТ;
- поствакцинальные осложнения;
- эпилепсия.
Менее частыми причинами судорожного синдрома у детей выступают опухоли мозга, абсцесс мозга, врожденные пороки сердца, отравления и интоксикации, наследственные дегенеративные заболевания ЦНС, факоматозы.
Определенная роль в возникновении судорожного синдрома у детей принадлежит генетической предрасположенности, а именно – наследованию особенностей метаболизма и нейродинамики, определяющих пониженный судорожный порог. Провоцировать судорожные припадки у ребенка могут инфекции, дегидратация, стрессовые ситуации, резкое возбуждение, перегревание и др.
Классификация
По происхождению различают эпилептический и неэпилептический (симптоматический, вторичный) судорожный синдром у детей. К числу симптоматических относятся фебрильные (инфекционные), гипоксические, метаболические, структурные (при органических поражениях ЦНС) судороги. Следует отметить, что в некоторых случаях неэпилептические судороги могут перейти в эпилептические (например, при длительном, более 30 минут некупируемом судорожном припадке, повторных судорогах).
В зависимости от клинических проявлений различают парциальные (локализованные, фокальные) судороги, охватывающие отдельные группы мышц, и генерализованные судороги (общий судорожный припадок). С учетом характера мышечных сокращений судороги могут быть клоническими и тоническими: в первом случае эпизоды сокращения и расслабления скелетных мышц быстро сменяют друг друга; во втором имеет место длительный спазм без периодов расслабления. В большинстве случаев судорожный синдром у детей протекает с генерализованными тонико-клоническими судорогами.
Симптомы
Типичному генерализованному тонико-клоническому припадку свойственно внезапное начало. Внезапно ребенок теряет контакт с внешней средой; его взгляд становится блуждающим, движения глазных яблок – плавающими, затем взор фиксируется вверх и в сторону.
В тоническую фазу судорожного приступа голова ребенка запрокидывается назад, челюсти смыкаются, ноги выпрямляются, руки сгибаются в локтевых суставах, все тело напрягается. Отмечается кратковременное апноэ, брадикардия, бледность и цианотичность кожных покровов. Клоническая фаза генерализованного судорожного припадка характеризуется восстановлением дыхания, отдельными подергиваниями мимической и скелетной мускулатуры, восстановлением сознания. Если судорожные пароксизмы следуют один за другим без восстановления сознания, такое состояние расценивают как судорожный статус.
Наиболее частой клинической формой судорожного синдрома у детей служат фебрильные судороги. Они типичны для детей в возрасте от 6 месяцев до 3-5 лет и развиваются на фоне подъема температуры тела выше 38 °С. Признаки токсико-инфекционного поражения головного мозга и его оболочек при этом отсутствуют. Длительность фебрильных судорог у детей обычно составляет 1-2 минуты (иногда до 5 минут). Течение данного варианта судорожного синдрома у детей благоприятное; стойких неврологических нарушений, как правило, не развивается.
Судорожный синдром у детей с внутричерепной травмой протекает с выбуханием родничков, срыгиваниями, рвотой, расстройствами дыхания, цианозом. Судороги при этом могут носить характер ритмичных сокращений определенных групп мышц лица или конечностей либо генерализованный тонический характер. При нейроинфекциях в структуре судорожного синдрома у детей обычно доминируют тонико-клонические судороги, отмечается ригидности затылочных мышц. Тетания, обусловленная гипокальциемией, характеризуется судорогами в мышцах-сгибателях («рука акушера»), лицевой мускулатуре («сардоническая улыбка»), пилороспазмом с тошнотой и рвотой, ларингоспазмом. При гипогликемии развитию судорог предшествует слабость, потливость, дрожь в конечностях, головная боль.
Для судорожного синдрома при эпилепсии у детей типична предваряющая приступ «аура» (ощущение озноба, жара, головокружения, запахов, звуков и пр.). Собственно эпилептический приступ начинается с крика ребенка, следующей за этим потерей сознания и судорогами. По окончании приступа наступает сон; после пробуждения ребенок заторможен, не помнит произошедшее.
В большинстве случаев установление этиологии судорожного синдрома у детей только на основании клинических признаков невозможно.
Диагностика
В силу многофакторности происхождения судорожного синдрома у детей, его диагностикой и лечением могут заниматься детские специалисты различного профиля: неонатологи, педиатры, детские неврологи, детские травматологи, детские офтальмологи, детские эндокринологи, реаниматологи, токсикологи и др.
Решающим моментом в правильной оценке причин судорожного синдрома у детей является тщательный сбор анамнеза: выяснение наследственной отягощенности и перинатального анамнеза, предшествующих приступу заболеваний, травм, профилактических прививок и пр. При этом важно уточнить характер судорожного припадка, обстоятельства его возникновения, продолжительность, повторяемость, выход из судорог.
Важное значение в диагностике судорожного синдрома у детей имеют инструментальные и лабораторные исследования. Проведение ЭЭГ помогает оценить изменения биоэлектрической активности и выявить судорожную готовность мозга. Реоэнцефалография позволяет судить о характере кровотока и кровоснабжения головного мозга. При рентгенографии черепа у ребенка может выявляться преждевременное закрытие швов и родничков, расхождение черепных швов, наличие пальцевых вдавлений, увеличение размеров черепа, изменения контуров турецкого седла, очаги обызвествления и другие признаки, косвенно свидетельствующие о причине судорожного синдрома.
Уточнить этиологию судорожного синдрома у детей в ряде случаев помогают нейросонография, диафаноскопия, КТ головного мозга, ангиография, офтальмоскопия, проведение люмбальной пункции. При развитии судорожного синдрома у детей необходимо выполнить биохимическое исследование крови и мочи на содержание кальция, натрия, фосфора, калия, глюкозы, пиридоксина, аминокислот.
Лечение судорожного синдрома у детей
При возникновении судорожного приступа ребенка необходимо уложить на твердую поверхность, повернуть голову набок, расстегнуть воротник, обеспечить приток свежего воздуха. Если судорожный синдром у ребенка развился впервые и его причины неясны, необходимо вызывать скорую помощь.
Для свободного дыхания следует удалить из полости рта слизь, остатки пищи или рвотных масс с помощью электроотсоса или механическим путем, наладить ингаляции кислорода. Если причина судорог установлена, то с целью их купирования проводится патогенетическая терапия (введение раствор кальция глюконата при гипокальциемии, раствора магния сульфата – при гипомагниемии, раствора глюкозы – при гипогликемии, антипиретиков – при фебрильных судорогах и т. д.).
Однако, поскольку в ургентной клинической ситуации не всегда удается осуществить диагностический поиск, для купирования судорожного пароксизма проводится симптоматическая терапия. В качестве средств первой помощи используют внутримышечное или внутривенное введение сульфата магния, диазепама, ГОМК, гексобарбитала. Некоторые противосудорожные препараты (диазепам, гексобарбитал и др.) могут вводиться детям ректально. Кроме противосудорожных препаратов, для профилактики отека головного мозга детям назначается дегидратационная терапия (маннитол, фуросемид).
Дети с судорожным синдромом неясного генеза, судорогами, возникшим на фоне инфекционных и метаболических заболеваний, травм головного мозга, подлежат обязательной госпитализации.
Прогноз и профилактика
Фебрильные судороги обычно прекращаются с возрастом. Для предупреждения их повторного возникновения не следует допускать выраженной гипертермии при возникновении у ребенка инфекционного заболевания. Риск трансформации фебрильных судорог в эпилептические составляет 2-10%.
В остальных случаях профилактика судорожного синдрома у детей включает предупреждение перинатальной патологии плода, терапию основного заболевания, наблюдение у детских специалистов. Если судорожный синдром у детей не исчезает после прекращения основной болезни, можно предположить, что у ребенка развилась эпилепсия.
Источник
