Судорожный синдром при острых отравлениях
Острые отравления лекарственными веществами психотропного действия (препараты группы опия, ноксирон, транквилизаторы и нейролептики) занимают в настоящее время ведущее место среди лекарственных отравлений и бытовых интоксикаций химической этиологии и число их продолжает неуклонно расти. Общая летальность при данной патологии составляет 1—3,5%, однако в группе больных с коматозными состояниями — до 13—20% [Лужников Е. А., 1977].
Клиническая картина
В клинической картине отравлений преобладают нарушения со стороны центральной нервной системы с развитием коматозного состояния, когда больные поступают в стационар без сознания, нередко с нарушением дыхания, гемодинамики, развитием судорожного синдрома. Судорожный синдром является одним из наиболее грозных осложнений отравления. Он отмечался многими авторами.
Как правило, дозы принятых внутрь препаратов, вызвавших отравление, превышают высшую терапевтическую дозу в несколько десятков раз. О количестве принятого внутрь препарата в большинстве случаев можно судить со слов больного или окружающих его лиц, а также по концентрации препарата в крови при судебно-химическом исследовании в токсикологической лаборатории центра по лечению острых отравлений.
Все наблюдаемые нами больные были обследованы комплексно: помимо обязательного неврологического исследования в динамике, проводилось исследование психического статуса, токсикологическое судебно-химическое исследование, определение кислотно-основного состояния, электролитов и др. Среди параклинических методов обязательно проводилось электроэнцефалографическое исследование в динамике у всех больных с визуальной оценкой, а также измерением амплитуд и частот основных ритмов и подсчетом индексов дельта-, тета-, альфа-, бета-колебаний.
Изучались вызванные потенциалы (ВП) в ответ на афферентную зрительную стимуляцию. В ряде случаев мозг умерших больных подвергался патогистологическому исследованию. Результаты всех исследований были подвергнуты статистической обработке по методу вариационной статистики, а также по методу сопряженности признаков для малых выборок.
Судорожный синдром может быть результатом специфического воздействия токсического вещества, но чаще развивается при острых отравлениях вследствие тяжелых нарушений дыхания и выраженной гипоксии мозга. Для неврологической картины токсической комы характерно отсутствие стойкой очаговой симптоматики и быстрая динамика неврологических данных при проведении экстренных лечебных мероприятий по выведению токсических веществ из организма.
Симптоматика
Кроме того, для каждого вида токсической комы, вызванной действием определенной группы психотропных веществ, характерна своя неврологическая симптоматика, связанная с их избирательным токсическим воздействием на определенные структуры головного мозга.
Эпилептический судорожный синдром отмечался нами в 8,1% случаев отравлений психотропными препаратами. Наиболее часто судорожные припадки наблюдались в поверхностной коме при отравлении препаратами группы опия (23,3% случаев), реже всего при отравлении транквилизаторами (3,5% случаев). В глубокой коме судорожные припадки, как правило, не встречались из-за выраженного угнетения рефлекторной деятельности.
Клинику эпилептического судорожного синдрома
Ниже мы излагаем клинику эпилептического судорожного синдрома при отравлении рассматриваемыми веществами, однако особенности судорожного синдрома неразрывно связаны с клинической картиной данных отравлений, поэтому нами приводится клиническая картина острого отравления каждым из анализируемых препаратов.
В глубокой коме, в отличие от поверхностной, особенности неврологической симптоматики, характерные для каждого из рассматриваемых веществ, нивелируются. В этом случае наиболее важное диагностическое значение приобретает электроэнцефалографическое исследование.
Отравление препаратами группы опия
Отравление препаратами группы опия (кодеин, морфин, промедол) у больных в поверхностной коме протекает, как правило, тяжело, а исход в 30% случаев бывает летальным. У большинства больных сознание в процессе лечения восстанавливается в течение суток (через 3—24 ч). Восстановление сознания у больных в процессе лечения чаще всего происходит волнообразно. Как правило, в поверхностной коме отмечаются миоз, снижение или отсутствие зрачковых реакций на свет, мышечная гипотония.
Однако в ряде (почти в 30%) случаев наблюдается повышение мышечного тонуса по спастическому типу и преходящий опистотонус. Сухожильные рефлексы остаются сохранными или повышаются. Иногда отмечаются патологические знаки разгибательного типа (симптомы Бабинского, Оппенгейма), клонусы стоп; менингеальные симптомы. Нередко наблюдался тризм жевательных мышц.
В связи с брадипноэ различной степени выраженности (до 8 — 6 дыханий в 1 мин), всем больным проводится искусственная вентиляция легких продолжительностью от 1 до 48 ч, наиболее часто от 5 до 24 ч. В ряде случаев центральный тип нарушения дыхания осложняется аспирационно-обтурационным синдромом в результате закупорки верхних дыхательных путей продуктами секреции, их аспирации, а также западением языка, что ведет к снижению альвеолярной вентиляции легких, аспирационным пневмониям и ателектазам.
Дыхательные нарушения
Дыхательные нарушения являются одной из ведущих причин, приводящих больных к смерти. По данным клиники и патологоанатомического исследования, причиной смерти больных часто является пневмония, нередко наблюдается выраженный отек легких.
Нарушения давления
Артериальное давление у больных при поступлении чаще всего резко снижено — до 60/0 мм рт. ст. и более; у перенесших коллапс в 50% случаев наступает смерть. В подавляющем большинстве случаев коллапс сочетается с выраженной гипертермией и очень редко — с гипотермией. Очень часто отмечается тахикардия и цианоз кожных покровов. В отдельных случаях — снижение температуры тела до 35°С с последующим повышением ее в ближайшие 1 — 2 сут до 38 — 39°С.
В то же время при поступлении у некоторых больных наблюдается повышение температуры тела до 40°С без признаков воспалительных заболеваний со стороны внутренних органов и при нормальном анализе крови. Развитие гипертермии у больных в коме, сочетающееся с нарушением дыхания по центральному типу и коллапсом, является наиболее угрожающим признаком интоксикации. При выведении больных из комы часто наблюдается астенический синдром, особенно выраженный у лиц, перенесших судорожные припадки.
На электроэнцефалограмме больных в поверхностной коме при отравлении препаратами группы опия преобладает активность бета-диапазона частотой 16—25 в 1 с амплитудой 5—20 мкВ (активированный тип электроэнцефалограммы) (рис. 11). Активность альфа-диапазона представлена отдельными волнами амплитудой 20—40 мкВ. При наличии судорожных припадков на этом фоне регистрируются пароксизмально-билатерально-синхронные вспышки медленноволновой активности дельта- и тета-диапазона амплитудой 100—120 мкВ, преимущественно выраженные в передних отделах мозга. Реакция на ритмическую фотостимуляцию резко снижена или отсутствует.

Рис. 11. Электроэнцефалограмма больного П., 24 лет при остром отравлении препаратами групп опия. Стадия IIБ. Кома, осложненная нарушением дыхания по центральному типу. Верхние 4 кривые — ЭЭГ в острый период. Нижние 4 кривые — ЭЭГ по выходе больного из комы через 8 ч после отравления
Если у больных отравление сопровождается гипоксией и отеком мозга, то на электроэнцефалограмме преобладает диффузная медленноволновая активность дельта- и тета-диапазона. Прогностически благоприятным признаком следует считать появление, а затем преобладание на электроэнцефалограмме активности альфа-диапазона.
Длительное (в течение 1 сут) сохранение явлений десинхронизации биоэлектрической активности или появление на электроэнцефалограмме диффузной медленноволновой активности дельта-диапазона является неблагоприятным признаком. Таким образом, для острого отравления препаратами группы опия (в коме) наиболее характерен активированный тип электроэнцефалограммы; иногда встречаются спонтанно возникающие билатерально-синхронные вспышки медленноволновой активности дельта- и тета-диапазона.
По нашим данным, у больных, находящихся в коматозном состоянии, судорожные припадки отмечаются почти в 30% случаев, чаще при отравлении морфином и реже кодеином и промедолом. Припадки могут возникать уже на догоспитальном этапе или при поступлении в стационар, однако обычно выявляются через 11—24 ч после отравления, характеризуются тонико-клоническими судорогами, а в отдельных случаях — тоническими.
Во время судорожного припадка у всех больных отмечается мидриаз, прикус языка, непроизвольное мочеиспускание, цианоз кожных покровов, тахикардия (от 100 до 144 в 1 мин), а на электроэнцефалограмме характерные для большого судорожного припадка электрографические феномены. Таким образом, эпилептический механизм данных припадков не вызывает сомнения. Для диагностики этиологии заболевания чрезвычайно важно отметить, что во всех случаях судорожные припадки наблюдаются у больных с тяжелыми нарушениями дыхания по центральному типу.
Как правило, припадки бывают единичными и редко отмечаются их серии или эпилептический статус. Летальность составляет почти 67%, что дает основание оценить эпилептический судорожный синдром при отравлении препаратами психотропного действия как крайне неблагоприятный в прогностическом отношении.
Отмечено, что у погибших больных наблюдается следующее сочетание симптомов: нарушение дыхания по центральному типу, коллапс, метаболический ацидоз, гипертермия, коматозное состояние. В то же время у выживших больных с судорожным синдромом гипертермия и коллапс отсутствовали. Следовательно, при отсутствии гипертермии и коллапса прогноз эпилептического судорожного синдрома при острых отравлениях психотропными препаратами более благоприятен.
Догоспитальный этап
Необходимо отметить, что при отравлениях препаратами опия и ФОИ, в отличие от всех остальных анализируемых препаратов, эпилептические припадки встречаются на догоспитальном этапе.
Приводим наблюдавшийся нами случай тяжелого отравления препаратами группы опия, сопровождающийся судорожным синдромом.
Больной К., 35 лет. Доставлен из дома. Рядом с больным обнаружены упаковки из-под кодеина. При поступлении состояние крайне тяжелое. Больной без сознания. Кожные покровы бледные, сухие; выраженный цианоз лица. Дыхание поверхностное 6 — 8 в 1 мин; аритмичное через интубационную трубку (интубирован в машине скорой помощи). В легких выслушиваются влажные хрипы. Тоны сердца глухие. Артериальное давление 70/30 мм рт. ст. Пульс 100 в 1 мин. Зрачки точечные. Зрачковые реакции на свет отсутствуют. Корнеальные рефлексы живые. Глазные яблоки фиксированы по средней линии. Мышечная гипотония. Сухожильные рефлексы на руках и ногах высокие D=S.
Патологических знаков и клонусов нет. Менингеальных симптомов нет. Реакция на болевые раздражения снижена. При поступлении в анализе мочи обнаружены алкалоиды группы опия. Больному начата искусственная вентиляция легких. После промывания желудка больному проводился форсированный диурез с применением мочевины, введение полиглюкина, бикарбоната натрия, витаминов группы В, антибиотиков. Одновременно проводился перитонеальный диализ.
Через 5 ч после госпитализации состояние улучшилось. На болевые раздражения открывает глаза, двигает конечностями. Артериальное давление 120/70 мм рт. ст. Пульс 110 в 1 мин. В связи с наличием большого количества вязкой слизи в верхних дыхательных путях больному произведена нижняя трахеостомия. Из-за неадекватности собственного дыхания (8—10 в 1 мин, типа Чейна—Стокса) продолжалась искусственная вентиляция легких.
Через 7 ч больной в сознании, оглушен. Продолжается ИВЛ, артериальное давление 130/90 мм рт. ст. Пульс 110 в 1 мин. Зрачки сужены D=S. Зрачковые реакции на свет снижены. Корнеальные рефлексы живые. Мышечный тонус в конечностях изменен по спастическому типу. Сухожильные рефлексы на руках и ногах повышены. Патологических знаков и клонусов нет. Менингеальных симптомов нет.
Через 14 ч после госпитализации состояние ухудшилось, наросло оглушение, продолжается искусственная вентиляция легких, так как самостоятельное дыхание неадекватное (поверхностное, 50 в 1 мин). Артериальное давление 80/50 мм рт. ст. Пульс 140 в 1 мин. Температура тела 38°С. На этом фоне у больного развился генерализованный припадок с тонико-клоническими судорогами длительностью 40 с. После припадка, который купировался самостоятельно, у больного наблюдался мидриаз, мышечная гипотония, отсутствие сухожильных рефлексов, цианоз кожных покровов, гипертермия до 40°С, метаболический ацидоз.
Несмотря на проводимую терапию (форсированный диурез, перитонеальный диализ, введение сердечно-сосудистых средств, гормональных препаратов, полиглюкина, диуретиков), через 17 ч 55 мин после госпитализации у больного при явлениях острой сердечно-сосудистой недостаточности наступила смерть. Клинический диагноз: острое отравление препаратами группы опия. Стадия IIБ. Кома, осложненная нарушением дыхания по смешанному типу.
Двусторонняя пневмония. Отек легких. Отек мозга. Гипертермия. Судорожный синдром. Острая сердечно-сосудистая недостаточность. Состояние после перитонеального диализа и нижней трахеостомии. При патологоанатомическом исследовании выявлена двусторонняя нижнедолевая пневмония, отек легких, отек мозга; дистрофические изменения миокарда, печени, почек.
Представленное наблюдение демонстрирует довольно типичное развитие судорожного синдрома у больного с тяжелым отравлением препаратами группы опия на фоне миоза, снижения зрачковых реакций на свет, повышения сухожильных рефлексов, нарушений дыхания по центральному типу, снижения артериального давления, гипертермии, тахикардии.

Рис. 12. Электроэнцефалограмма, больного Щ., 23 лет при отравлении ноксироном (стадия IIБ). Кома, осложненная нарушением дыхания по центральному типу
Карлов B.А., Лапин А.А.
Опубликовал Константин Моканов
Источник
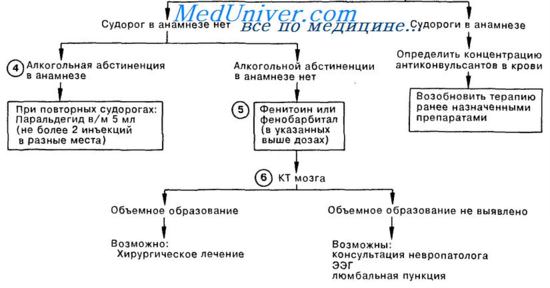
Судороги при отравлении — признаки, причины
а) Эпилептические припадки при отравлении. К обычным причинам фармакогенных эпилептических припадков относятся отмена веществ (этанола, барбитуратов, бензодиазепинов) и несоблюдение эпилептическими больными назначенного режима противосудорожной терапии.
В одном из исследований главными причинами припадков, связанных с отравлениями, были (в порядке убывания частоты) трициклические антидепрессанты, кокаин, изониазид, теофиллин и амфетамины.
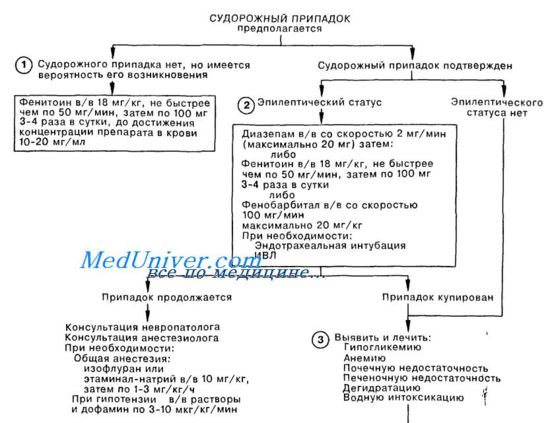
б) Эпилептический статус при отравлении. Первоначальные (неотложные) диагностические процедуры должны включать определение уровня антиэпилептического средства; анализ химического состава сыворотки, в том числе концентрации глюкозы, натрия, кальция и магния, и определение азота мочевины в крови.
Нужно взять пробы мочи и крови для токсикологического скрининга. Оксигенацию проверяют с помощью оксигемометрии или периодического анализа газов артериальной крови. Если нет противопоказаний из-за тяжелой внутричерепной гипертензии, подозрения на объемное повреждение головного мозга или обструкцию тока цереброспинальной жидкости (например, гидроцефалию), необходимо сделать поясничную пункцию.
Обычно перед поясничной пункцией взрослым проводят сканирование головного мозга методами компьютерной томографии или ядерного магнитного резонанса. Это обычная и в конечном итоге необходимая процедура у взрослых с впервые появившимися припадками, детей с афебрильным эпилептическим статусом и всех больных с неконтролируемой эпилепсией. Менингит у больных с эпилептическим статусом наблюдается относительно редко.
Вторая фаза диагностического исследования начинается, когда припадки прекращаются или становятся спорадическими, а сердечно-сосудистая функция больного стабилизируется.
Лекарства вызывающие судороги — эпилептические припадки:
а) Антидепрессанты и соли лития:
Трициклические антидепрессанты (часто), включая классические и «новые» (миансерин, мапротилин, амоксапин)
Ингибиторы моноаминоксидазы
б) Антипсихотические средства:
Фенотиазины
Бутирофеноны (не так часто)
Антигистаминные средства (антагонисты Н,-рецепторов), чаще у детей
Антиэпилептические средства и их парадоксальная проконвульсивная активность
в) Стимуляторы центральной нервной системы:
Кортикальные стимуляторы
Теофиллин
Кокаин (факторы — гипертермия и сердечные аритмии); (разрыв кондомов с кокаином у контрабандистов, провозящих его внутри собственного тела)
Амфетамины (при высоких дозах у «дискотечных» потребителей)
г) Стимуляторы ствола головного мозга:
Пентатетразол, пикротоксин (используется редко)
Спинальные стимуляторы: стрихнин
Стимуляторы, отпускаемые без рецепта: кофеин, L-фенилпропаноламин, эфедрин
д) Средства общей анестезии:
Ингаляционные анестетики
Энфлуран
Изофлуран
Внутривенные и ненаркотические анестетики: кетамин, этомидат, метогекситал Местные анестетики
Лидокаин (в высоких дозах)
е) Антиаритмические средства (включая лидокаин):
Мексилетин
Токаинид
Аджмалин
Дизопирамид (тяжелая гипогликемия)
Хинидин
Хинин (примесь к «уличным» наркотикам)
Пропранолол (после высоких доз)
ж) Опиоиды и другие наркотические анальгетики:
Морфин (в высоких дозах у новорожденных и младенцев)
Меперидин (нормеперидин)
Декстропропоксифен
Фентанил и суфентанил
Партазон
з) Ненаркотические анальгетики и нестероидные противовоспалительные препараты:
Аспирин и салицилаты (отравление — дефицит глюкозы в головном мозге?)
Мефенамовая кислота (при передозировке)
и) Антимикробные средства:
Бета-лактамовые антибиотики
Пенициллин
Цефалоспорины (редко)
Имипенем/циластатин
к) Противотуберкулезные средства:
Изониазид (передозировка или терапевтическая доза)
Циклосерин
л) Противогрибковые средства:
Амфотерицин В, миконазол (редко)
м) Антималярийные средства:
Хлорохин, пириметамин (оба при передозировке)
н) Противоопухолевые средства (не часто):
Алкилирующие средства: хлорамбуцил, бисульфат, мехлорэтамин
Антиметаболиты: высокие дозы метотрексата, цитарабин
Алкалоиды барвинка: винкристин
Прочие: цисплатин, кармустин, аспарагиназа (не часто)
о) Иммуносупрессоры:
Циклоспорин (в 10 % случаев побочные неврологические эффекты)
Глюкокортикоиды (иногда, чаще при использовании с циклоспорином)
п) Рентгенологические контрастные средства
Неотложная помощь при судорогах

— Также рекомендуем «Периферическая полиневропатия при отравлении — признаки, причины»
Оглавление темы «Токсикология»:
- Задачи врача токсиколога и области его знаний
- Причины отравлений в Европе, США — эпидемиология
- Система сбора данных об отравлениях в США
- Степень тяжести отравления — шкала
- Причины отравления лекарствами
- Принципы лечения отравлений у ребенка и взрослого
- Наиболее частые синдромы отравления в неотложной помощи по Kulig
- Кома при отравлении — признаки, лечение
- Судороги при отравлении — признаки, причины
- Периферическая полиневропатия при отравлении — признаки, причины
Источник
