Стафилококковый сепсис код по мкб 10
Содержание
- Описание
- Классификация
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Сепсис.

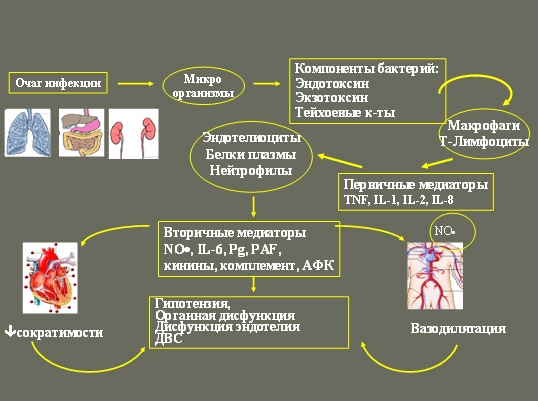
Патогенез сепсиса
Описание
Сепсис- это особая клинико-патогенетическая форма любого инфекционного заболевания, когда либо в связи с тяжелым преморбидным фоном (декомпенсация сахарного диабета, рахит, лекарственная болезнь, иммунодефицит, различные травмы), либо из-за высокой вирулентности или(и) большого количества поступления микроба-возбудителя или необычного пути поступления в органы и ткани макроорганизма, происходит срыв резистентности организма, в результате чего мета прежней локализации патогенной флоры становятся очагами их бурного размножения и источниками повторных генерализаций возбудителя.
Это системная воспалительная ответная реакция организма, которая приводит к развитию септического шока и синдрому полиорганной недостаточности.
Актуальность проблемы сепсиса труднее переоценить. Распространение этой патологии связана с трудностью диагностики на ранних этапах, атипичным стертым течением и склонностью к хронификации.
Классификация
По течению сепсис делится на молниеносный, острый, подострый и хронический (хрониосепсис).
Классификация сепсиса по патогенетическим формам:
1. Септицемия (очагов нет, но размножение возбудителя происходит в макрофагах).
2. Септикопиемия (вторичные множественные очаги в различных органах. В большом количестве поражаются органы ретикулоэндотелиальной системы).
3. Септический эндокардит.
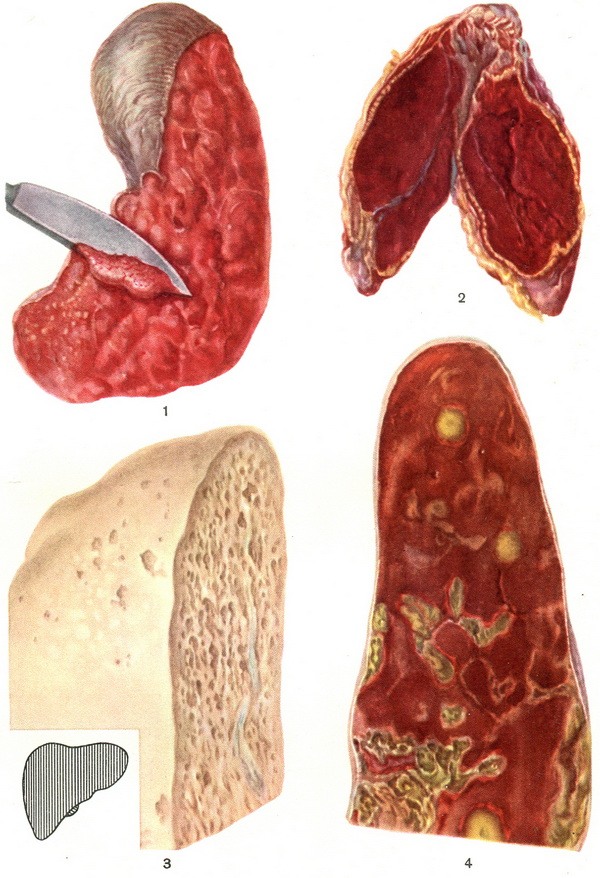
Изменения внутренних органов при сепсисе
Причины
Заболеваемость сепсисом связана к распространением антибиотиков широкого спектра действия, их бесконтрольным назначением, в том числе при самолечении. Установлено, что к условнопатогенным микроорганизмам у человека нет специфической иммунной реакции.
По причине возникновения выделяют следующие формы сепсиса:
- стрептококковый.
- стафилококковый.
- эшерихиозный.
- клебсиеллезный.
- псевдомонадный.
- менингококковый.
- HYP-инфекция (палочка инфлюэнцы).
Патогенез
Патогенез развития сепсиса характеризуется стадийностью.
1. Внедрение возбудителя и формирование первичного очага.
2. Прорыв микроорганизма в кровь (бактериемия).
3. Вследствие выделения токсинов бактериями наблюдается токсинемия.
4. Диссеминация возбудителя во внутренние органы, формирование вторичных очагов в селезенке, миокарде, почках, надпочечников, коже.
5. Активация иммунной системы, но с незавершенными ее функциями. Это приводит к высвобождению противовоспалительных медиаторов, но этот процесс не завершается полностью, и в результате происходит накопление цитокинов.
6. Повреждение клеток тканей, с нарушением перфузии. Данные изменения ведут к шоку.
7. Развитие септического шока. Септический шок – это сепсис с нарушением гемодинамики и развитием синдрома полиорганной недостаточности.
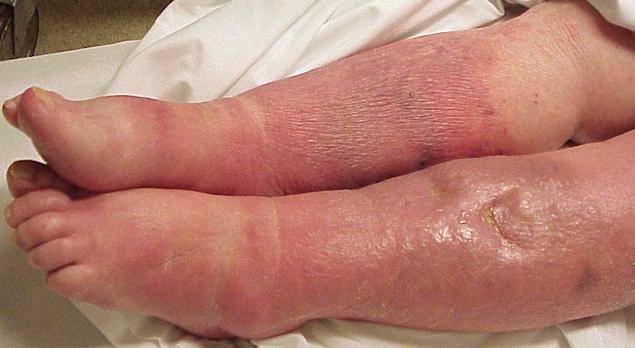
Сепсис у новорожденного
Симптомы
Предвестниками сепсиса является затяжная температурная реакция, температурные «свечи» в течение 2-3 часов, волнообразная лихорадка с периодами апирексии, озноб и познабливание.
Ни одно повышение температуры тела, ни одна необоснованная лихорадочная волна не должна быть оставлена без внимания врача, особенно губительные трафаретные «успокаивающие» диагнозы по типу гриппа или ОРВИ.
Кожа – зеркало сепсиса. Характерна ее бледность, сухость, вначале может быть гиперемия. На коже появляются вторичные гнойничковые элементы. Это мелкие пузырьки размером с булавочную головку с абсолютно прозрачным содержимым. Возможно развитие экзантемы – инфекционно-аллергического дерматита (крапивница, узловая эритема). Характерно поражение суставов в виде полиартрита. Легочная ткань поражается в зависимости от этиологии, при стафилакокковом сепсисе формируются абсцессы легкого, развивается стафилококковый дистресс-синдром, паренхиматозная дыхательная недостаточность). Увеличиваются размеры селезенки и печени.
Возможна диссоциация температурной кривой – снижение температуры на фоне увеличения лейкоцитов.
Как уже упоминалось выше, сепсис может быть вызван различными микроорганизмами – грамотрицательными и грамположительными. В зависимости от этого сепсис имеет некоторые особенности в клинической картине.
При грамположительной этиологии сепсиса наблюдается острая взрывная температурная реакция на фоне отсутствия головной боли. Резко развивается сердечная недостаточность с тахикардией, одышкой. Изменения кожных покровов напоминает сыпь при менингококцемии – обширные участки некроза кожи и вторичные мелкопузырчатые высыпания. Наслаиваются признаки дыхательной недостаточности с формированием абсцессов в легких. Развивается типичный дистресс-синдром и признаки шока.
Сепсис может быть вызван и грамотрицательной флорой, чаще – энтеробактериями. Начало заболевания сопровождается выраженными симптомами интоксикации – головной болью, тошнотой и рвотой. Развивается острая сосудистая недостаточность и инфекционно-токсический шок, падают показатели гемодинамики, снижается АД, повышается частота сердечных сокращений, изменение индекса Альговера (отношение пульса к систолическому давлению, в норме равняется 0,5-0,6). Кожные покровы покрыты пятнами, напоминающими трупные.
Сепсис у новорожденных:
Сепсис в ранний период новорожденности наиболее актуален для недоношенных, ослабленных младенцев. По времени возникновения у новорожденных выделяют ранний и поздний сепсис. Ранний неонатальный сепсис – это развитие сепсиса у детей в первые 3 дня жизни. Ранний сепсис развивается в результате внутриутробного или раннего постнатального инфицирования. Первичным очагом инфекции зачастую выступает внутриутробная пневмония. Источник инфекции в таком случае – это условно-патогенная флора, населяющая родовые пути матери, однако не исключено и трансплацентарный путь инфицировании.
Поздний неонатальный сепсис диагностируется в случае манифеста заболевания в возрасте старше 3-х дней жизни, при этом заражение происходит постнатально. Обнаруживается первичный очаг инфекции. Сепсис протекает с образованием одного или нескольких септикопиемических, метастатических, гнойно-воспалительных очагов, нередко диагностируется септикопиемия. Типичным метастатическим очагом является гнойный менингит.
Высокая температура тела. Запор. Истощение. Лейкоцитоз. Лимфоцитопения. Нейтрофилез. Низкая температура тела. Одышка. Озноб. Понос (диарея). Потливость. Привкус ацетона во рту. Субфебрильная температура. Тромбоцитоз. Холодный пот.
Диагностика
Для бактериального исследования берется гемокультура с целью выявления возбудителя. Производится посев крови на сахарный бульон, на МПА и МПБ.
В течение первых двух дней необходимо проводить не менее 5-ти посевов в день. Кровь забирают по 10 мл, посев производят раздельно на 2 колбы. На каждые 5 мл крови используют 50 мл сахарного бульона.
Так же используются урокультура, культуры из доступных гнойных очагов.
В анализе перифирической крови: гиперлейкоцитоз или лейкопения, развитие анемии.
Анализ мочи обнаруживает признаки пиело- и гломерулонефрита.
Лечение
Для лечение сепсиса показана комплексная ранняя терапия, включающая антибактериальную терапию, антикоагуляционные, антиферментные препараты, пассивную и активную иммунизацию, иммуностимуляцию, экстракорпоральные методы очищения крови (гемосорбция, иммуносорбция, плазмоферез, лимфосорбция, лазерное облучение крови, фильтрация через ксеноселезенку).
Показано комбинированное назначение антибиотиков (не менее 2-х, в зависимости от чувствительности): бензилпенициллина натриевая соль 300 – 500 000 ЕД на кг + гентамицин 4-6 гр в сутки. Максимальная доза пенициллина – до 40 млн ЕД; аминогликозиды (амикацин) в комбинации с цефалоспорином 3-4 поколения. Дополнительно – антианаэробные препараты- метронидазол 100 мл внутривенно, клиндамицин; аминогликозиды + амоксициллин+ антианаэробы; аминогликозиды+ ципрофлоксацин+антианаэробы. Выбранную тактику лечения необходимо вести еще в течение 10 дней после нормализации температуры.
Инфузионно проводят дезинтоксикацию. Вводится 5% альбумин до 400 мл, реополюглюкин, реамберин, проводится форсорованный диурез.
Для профилактики ДВС-синдрома ежечасно вводится 1000 ЕД гепарина (суточная доза 24 000 ЕД). При развитии гиперкоагуляции показано сочетание гепарина с ингибиторами протеолиза, при гипокоагляции не следует прекращать введение гепарина, лишь уменьшить его дозировку.
Антистафилококковый иммуноглобулин вводится в дозе 5 мл на 1 кг тела. Курс – 5 инъекций.
Параллельно проводится коррекция кислотно-основного баланса, электролитов, кислородтерапия.
При выраженном септическом шоке – до 1000 мг глюкокортикоидов, при ИТШ – до 800 мг/сутки.
Немаловажную роль играет иммуностимуляция: лизоцим 100-200 мг внутримышечно в течение 10 дней, прием продигиозана повышает лейкопоэз, фагоцитарную активность, его вводят внутримышечно 1 раз в 3 дня в дозе 50 мг, курс состоит из 5-6 инъекций.
Из антисептических средств используется внутривенное введение хлорфиллипта в виде 0,2% спиртового раствора (2 мл хлорфиллипта + 38 мл физ. Раствора).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Стафилококковая инфекция (СИ) — бактериальное заболевание, протекающее с развитием гнойного воспаления в поражаемых органах и тканях.
Код по международной классификации болезней МКБ-10:
- A05.0 Стафилококковое пищевое отравление
- A41.0 Септицемия, вызванная staphylococcus aureus
- A41.1 Септицемия, вызванная другим уточненным стафилококком
- A41.2 Септицемия, вызванная неуточненным стафилококком
- A49.0 Стафилококковая инфекция неуточненная
- P23.2 Врожденная пневмония, вызванная стафилококком
- P36.2 Сепсис новорожденного, обусловленный золотистым стафилококком [staphylococcus aureus]
- P36.3 Сепсис новорожденного, обусловленный другими и неуточненными стафилококками
Причины
Этиология. Возбудитель — грамположительный кокк рода Staphylococcus, устойчивый во внешней среде. В обычных условиях стафилококк — микроб — комменсал неповреждённых кожи и слизистых оболочек человека. Вирулентность возбудителя определяется его способностью вырабатывать экзотоксины (энтеротоксины, эксфолиатины и т.п.) и другие факторы агрессии. Наибольшее клинико — эпидемиологическое значение имеют штаммы Staphylococcus aureus, проявляющие высокую биохимическую активность при росте на питательных средах (продукция коагулазы, способность ферментировать маннитол). Из 11 коагулазаотрицательных сероваров только Staphylococcus epidermidis и Staphylococcus saprophyticus — причины развития заболевания (преимущественно инфекций мочевыводящих путей).
Эпидемиология • Стафилококк — условно — патогенный возбудитель, т.е. для развития клинически манифестных форм инфекции необходимы особые условия (массивность инфицирования, дефицит гуморальных и клеточных факторов защиты, травмы кожных покровов и слизистых и т.п.) • Доминирующий путь распространения — контактный (перенос возбудителя с инфицированных поверхностей) • Группы риска по развитию тяжёлых форм СИ •• Новорождённые дети (особенно недоношенные) •• Пациенты с иммунодефицитными состояниями •• Лица, подвергшиеся хирургическим вмешательствам с установкой пластиковых катетеров, протезов, дренажей • Возбудитель устойчив к антибиотикам • Стафилококк нередко обнаруживается как на поверхностях, так и в экскретах человеческого организма (бактериурия, бактериолактия и т.п.), что часто требует комплексной оценки состояния пациента для установления этиопатогенетической связи между выделенным возбудителем и возможным (в т.ч. латентным, бессимптомным) вариантом течения заболевания.
Классификация • По продолжительности течения •• Острый вариант течения •• Хронический вариант течения (более 3 мес) • По локализации и распространённости •• Локализованные и распространённые поражения ••• Кожа и подкожная клетчатка: пиодермии, пемфигус, фурункул, абсцесс, флегмона, скарлатиноподобный синдром, фолликулит, карбункул, гидраденит, лимфаденит, омфалит, мастит ••• Зев, носоглотка: ангины (тонзиллит), назофарингит, синусит, отит, фарингит ••• Органы дыхания: трахеит, бронхит, бронхиолит, пневмония, абсцесс лёгкого, плеврит ••• ЖКТ: стоматит, энтерит, энтероколит, гастроэнтероколит (первичные и вторичные), холецистит ••• Кости и суставы: остеомиелит, артрит ••• ЦНС: менингит, абсцесс мозга, менингоэнцефалит (вентрикулит) ••• Мочевыводящая система: цистит, пиелонефрит, околопочечный абсцесс ••• ССС: эндокардит, перикардит, флебиты •• Генерализованные поражения — сепсис (септицемия, септикопиемия, бактериальный эндокардит) •• Токсинобусловленные заболевания ••• Пищевая токсикоинфекция ••• Эксфолиативный дерматит Риттера ••• Синдром токсического шока.
Анамнез • Контакт с больным СИ (пациенты стационаров или персонал по уходу, имеющие воспалительные изменения на коже, слизистых оболочках или в других органах определённо или предположительно стафилококковой этиологии) за 1–10 дней до настоящего заболевания • Употребление инфицированных стафилококком продуктов питания • Развитие гнойно — воспалительного заболевания в условиях стационара, чаще после 3 дня с момента госпитализации • Хирургическое вмешательство с установкой пластиковых катетеров, протезов, дренажей • Диагностированное первичное (реже вторичное) иммунодефицитное состояние.
Симптомы (признаки)
Клиническая картина
• Синдром интоксикации: гнойно — резорбтивная лихорадка, головная боль, рвота, астения; выраженность и продолжительность синдрома соответствуют величине и динамике развития местного гнойного очага воспаления.
• Формирование воспалительного очага в месте внедрения возбудителя; доминирующий характер воспалительного процесса — гнойный, но возможно развитие серозно — геморрагических, фибринозных изменений.
• Симптомы тяжёлого генерализованного процесса со множеством метастатических очагов воспаления или токсическим шоком.
• Синдром стафилококкового токсического шока •• Высокая температура тела (выше 38,9 °С) •• Наличие распространённой красной пятнистой сыпи вплоть до диффузной эритемы кожных покровов •• Шелушение кожных покровов (гиперкератоз) через 1 или 2 нед от начала болезни, максимально выраженное на ладонях и стопах •• Артериальная гипотензия с падением систолического АД ниже 50% возрастной нормы или ортостатический коллапс, сопровождаемый снижением диастолического АД до 15 мм рт.ст. и угнетением сознания •• Признаки полиорганной патологии: расстройства деятельности ЖКТ (рвота, диарея), гематологические нарушения (нейтропения, тромбоцитопения), мышечные боли, печёночно — почечная недостаточность.
• Эксфолиативный дерматит Риттера •• Преимущественное развитие у детей первых месяцев жизни •• Изменение кожи в виде болезненных участков гиперемии, возникающих вокруг рта, носа, пупочного остатка, заменяемые через 24–48 ч большими дряблыми пузырями (буллами); после вскрытия пузырей обнажается эрозированная поверхность дермы •• Симптом Никольского (отслойка эпидермиса даже внешне здоровой кожи после надавливания на неё пальцем) •• При обширных поражениях кожи возможна значительная потеря жидкости и электролитов •• Возможны лихорадка и умеренная интоксикация.
• Пищевая токсикоинфекция (пищевое отравление) •• Короткий инкубационный период (от 30 мин до 7 ч) •• Гастроэнтерит (тошнота, рвота, схваткообразные боли в животе, частый водянистый стул) •• Отсутствие лихорадки •• Быстрая обратная динамика симптомов без этиотропного лечения •• Проявления интоксикации в виде слабости, недомогания, головокружения.
• Особенности клиники СИ у новорождённых •• Высокая частота поражения кожи и её придатков (от пиодермии до эксфолиативного дерматита Риттера и обширных флегмон) •• Генерализация процесса с поражением нескольких внутренних органов •• Динамичность локальных воспалительных изменений (гнойный и некротический распад тканей поражённого органа в течение нескольких часов от начала развития) •• Глубокие язвенно — некротические изменения стенки кишки с её перфорацией и развитием перитонита (язвенно — некротический энтероколит новорождённого) •• Высокая частота гемодинамических и гемокоагуляционных расстройств •• Характерны тяжёлое течение и высокая летальность.
Диагностика
Методы исследования • Обнаружение возбудителя или его токсинов •• Бактериоскопия мазков биологического материала очага поражения: обнаружение типичных гроздевидных грамположительных кокков •• Бактериологическое исследование (выделение стафилококка с поражённых участков кожи, из крови, мочи, мокроты, воспалительного экссудата, кала, ликвора, со слизистой оболочки носа, ротоглотки): определение чувствительности выделенного штамма к антибиотикам, фаготипирование штамма или типирование плазмид для идентификации возможного источника инфекции •• При пищевой токсикоинфекции: выделение идентичных штаммов стафилококка от источника инфицирования и в образцах пищевых продуктов, обнаружение в них энтеротоксинов стафилококка методом ИФА • Обнаружение прироста титра АТ к различным Аг стафилококка в реакциях пассивной гемагглютинации, ИФА.
Лечение
Лечение
• Этиотропная терапия (выбор антибиотика зависит от локализации процесса, результатов бактериологического исследования, а также чувствительности микроорганизмов). Длительность лечения — обычно 2–4 нед •• Антибиотики b — лактамовой группы (полусинтетические пенициллины, цефалоспорины, карбопенемы) ••• Оксациллин взрослым обычно в дозе 3 г/сут (до 6–8 г/сут) внутрь или 2–4 г/сут в/м или в/в 4–6 р/сут; детям — 20–100 мг/кг/сут ••• Амоксициллин: взрослым — 0,5–1 г 3 р/сут, детям — 0,125–0,25 г 3 р/сут ••• Цефалоспорины I и II поколения 0,5–2 г в/м или в/в каждые 6–8 ч взрослым; детям — 25–100 мг/кг/сут ••• Ванкомицин — внутривенная инфузия в течение не менее 1 ч по 500 мг каждые 6 ч или 12 ч (при нормальных функциях почек) — препарат выбора при внутрибольничных инфекциях, вызванных метициллин — резистентными штаммами Staphylococcus aureus. При стафилококковом энтероколите назначают по 250–500 мг каждые 6 ч внутрь. Препарат усиливает нефро — и нейротоксическое действие других ЛС, например аминогликозидов, полимиксина •• Преодоление резистентности стафилококков: использование высоких доз, комбинация с аминогликозидами, введение в комплексный препарат компонентов клавулановой кислоты •• Альтернативные препараты — макролиды, линкозамиды •• Антистафилококковый иммуноглобулин, гипериммунная антистафилококковая плазма.
• Хирургическое лечение: дренаж очага гнойного воспаления, иссечение некротизированных тканей, местное введение антибиотиков.
Осложнения • Сердечно — сосудистая недостаточность • Пневмония • Пневмоторакс • Эндокардит • Отёк головного мозга • Менингит и менингоэнцефалит • Перфорация стенки кишки.
Профилактика. Санацию лиц, длительно выделяющих стафилококк, проводят стафилококковым бактериофагом (парентерально и местно в виде примочек, орошений), иммунизацией стафилококковым анатоксином или вакциной. Для предупреждения гнойных послеоперационных осложнений используют антибиотики.
Сокращение. СИ — стафилококковая инфекция
МКБ-10 • A05.0 Стафилококковое пищевое отравление • A41.0 Септицемия, вызванная Staphylococcus aureus • A41.1 Септицемия, вызванная другим уточнённым стафилококком • A41.2 Септицемия, вызванная неуточнённым стафилококком • A49.0 Стафилококковая инфекция неуточнённая • P23.2 Врождённая пневмония, вызванная стафилококком • P36.2 Сепсис новорождённого, обусловленный золотистым стафилококком [Staphylococcus aureus] • P36.3 Сепсис новорождённого, обусловленный другими и неуточнёнными стафилококками.
Источник
