Спаечные процессы в малом тазу код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Спайки в малом тазу.
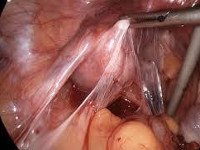
Спайки в малом тазу
Описание
Спайки в малом тазу. Соединительнотканные тяжи, покрывающие поверхность тазовых органов и соединяющие их между собой. Спаечный процесс проявляется постоянными или периодическими тазовыми болями, невынашиванием беременности или бесплодием, кишечными расстройствами в виде запора, учащенного стула и метеоризма. При постановке диагноза используют бимануальное исследование, УЗИ и томографию тазовых органов, гистеросальпингографию, диагностическую лапароскопию. Консервативная терапия включает назначение антибактериальных, противовоспалительных, гормональных и фибринолитических средств. Хирургическое лечение основано на лапароскопическом рассечении спаек.
Дополнительные факты
Спаечная болезнь в области малого таза (пластический пельвиоперитонит) – одна из наиболее распространенных причин хронических тазовых болей и нарушений овариально-менструального цикла. Женщины страдают данной разновидностью спаечной болезни в 2,6 раза чаще мужчин. При этом частота возникновения острой кишечной непроходимости из-за спаек у пациенток женского пола выше в 1,6 раза. Обычно заболевание выявляют у женщин, которые перенесли полостные вмешательства или воспалительные процессы. При повторных операциях риск образования соединительнотканных сращений существенно возрастает: если после первого вмешательства их выявляют у 16% прооперированных, то после третьего — почти у 96% больных.

Спайки в малом тазу
Причины
Тазовая спаечная болезнь развивается на фоне процессов, провоцирующих усиленное образование соединительной ткани. Непосредственными причинами формирования спаек являются:
• Воспаление тазовых органов. Заболевание чаще диагностируется у женщин, перенесших острый воспалительный процесс, страдающих хроническим кольпитом, эндометритом, аднекситом, параметритом.
• Хирургические вмешательства. Вероятность возникновения спаечной болезни выше после лапаротомических операций: аппендэктомии, кесарева сечения, удаления придатков, надвлагалищной ампутации или экстирпации матки.
• Кровоизлияния в малый таз. Толчком к началу спаечного процесса может послужить апоплексия яичника, кровотечение вследствие разрыва трубы при внематочной беременности.
• Эндометриоз. Распространение эндометриодных разрастаний на органы и брюшину малого таза стимулирует образование фибринозных соединительнотканных тяжей.
• Травмы малого таза. К развитию заболевания могут привести открытые и закрытые повреждения, полученные в аварии, при падении с высоты, на производстве.
По данным исследований, более чем в половине случаев пластический пельвиоперитонит возникает при сочетанном действии двух и более причин. В развитии патологии важную роль играют предрасполагающие факторы: инвазивные гинекологические вмешательства, беспорядочная половая жизнь, позднее обращение за медицинской помощью.
Патогенез
При травматических повреждениях, остром и хроническом воспалении брюшины, покрывающей тазовые органы, выделяются медиаторы, стимулирующие процесс регенерации. Одним из звеньев этого процесса является активация фибробластов, синтезирующих фибрин. В результате фибриновые волокна «склеивают» расположенные рядом органы и ткани. Такая реакция носит защитный характер и направлена на локализацию очага воспаления. При массивных поражениях и хронических воспалительных процессах обратная резорбция соединительной ткани нарушается, что приводит к образованию плотных спаек между серозными оболочками тазовых органов. При этом листки брюшины также уплотняются, подвижность матки и придатков ограничивается. При смещении органов спайки натягиваются, что сопровождается раздражением нервных окончаний и возникновением характерного болевого синдрома.
Классификация
Клиническая классификация пластического пельвиоперитонита основана на особенностях его течения. Выделяют следующие формы патологии:
• Острая. Заболевание проявляется выраженной клинической симптоматикой с болевым синдромом, температурой, падением давления, тошнотой и другими признаками нарастающей интоксикации. В ряде случаев развивается кишечная непроходимость.
• Интермиттирующая. Отмечается фазность течения. При обострении возникают характерные боли, могут наблюдаться кишечные расстройства. В период ремиссии симптоматика минимальна или отсутствует.
• Хроническая. Заболевание протекает бессимптомно или его проявления слабо выражены. Пациентку периодически беспокоят запоры и боли внизу живота. Обычно причиной обращения к врачу становится невозможность забеременеть.
Поскольку спайки играют существенную роль в развитии бесплодия, важно учитывать особенности поражения придатков матки. Специалисты в области гинекологии и репродуктологии различают следующие стадии процесса, определяемые лапароскопически:
• I стадия. Единичные тонкие сращения локализованы возле яичника, маточной трубы, матки или других органов, но не препятствуют движению яйцеклетки.
• II стадия. Яичник соединен плотными сращениями с маточной трубой или иными органами, при этом более 50% его поверхности остается свободной. Спайки мешают захвату яйцеклетки фимбриями.
• III стадия. Более половины яичника покрыто многочисленными плотными спайками. Маточные трубы непроходимы вследствие деформации и перекрытия просвета.
Симптомы
При неосложненном течении основным клиническим признаком наличия спаек между органами в малом тазу является болевой синдром. Пациентка практически постоянно ощущает тупую или ноющую боль различной интенсивности внизу живота, над лобком, в области поясницы, крестца, прямой кишки. Болезненные ощущения усиливаются при физических нагрузках (поднятии тяжестей, занятиях спортом), стрессах, переохлаждении, в период овуляции и месячных. Боли могут возникать при дефекации, активном половом акте, переполненном мочевом пузыре либо сразу после его опорожнения.
Запор. Метеоризм. Рвота. Тошнота.
Возможные осложнения
Наиболее грозное осложнение заболевания – острая кишечная непроходимость. Из-за сдавливания спайкой просвет кишечника частично или полностью перекрывается, кровообращение в стенке кишки нарушается. При несвоевременном лечении возможен летальный исход. Бесплодие при спайках в малом тазу возникает у 25% пациенток. Из-за наличия соединительнотканных тяжей нарушается иннервация и кровоток в стенке матки, что вызывает ее гиперактивность и провоцирует преждевременное прерывание беременности. Спайки маточных труб и яичников препятствует нормальному движению яйцеклетки и ее оплодотворению, повышает вероятность возникновения внематочной беременности.
Диагностика
В постановке диагноза важную роль играет сбор анамнестических сведений и выявление возможных причин развития патологии. Чтобы подтвердить наличие спаек в малом тазу, в план обследования включают:
• Осмотр в гинекологическом кресле. При бимануальной пальпации в области придатков определяется тяжистость, болезненность. Подвижность матки ограничена. Своды влагалища укорочены.
• Диагностическая лапароскопия. Эндоскопическое обследование является наиболее достоверным методом диагностики, обеспечивающим хорошую визуализацию спаек между органами малого таза.
• Гинекологическое УЗИ. В процессе исследования сращения выявляются в виде неоднородных эхо-сигналов различной интенсивности, соединяющих стенки малого таза и тазовые органы.
• Гистеросальпингография и ультразвуковая гистеросальпингоскопия. Методики направлены на оценку степени вовлеченности в спаечный процесс маточных труб.
• МРТ тазовых органов. На полученном трехмерном изображении в полости малого таза определяются анэхогенные белые тяжи.
Для выявления причин заболевания пациентке назначают мазок на флору, бакпосев с антибиотикограммой, ПЦР-диагностику ИППП.
Дифференциальная диагностика
Дифференциальную диагностику проводят с острыми и хроническими воспалительными процессами, доброкачественными и злокачественными новообразованиями в органах малого таза. При остром течении с признаками кишечной непроходимости необходимо исключить другую хирургическую патологию. Для уточнения диагноза могут быть назначены консультации онкогинеколога, урогинеколога, хирурга.
Лечение
Терапевтическая тактика определяется стадией, характером течения, клинической выраженностью и наличием осложнений. На начальном этапе лечения хронической спаечной болезни рекомендована комплексная консервативная терапия, которая включает в себя:
• Антибактериальные препараты. Назначаются при подтверждении ведущей роли инфекционных агентов в развитии спаечного процесса с учетом чувствительности микроорганизмов.
• Нестероидные противовоспалительные средства. Эффективно устраняют выраженный болевой синдром. Снимают отек и ускоряют рассасывание спаек на начальных этапах болезни.
• Гормональные препараты. Гормонотерапия показана при спаечном процессе, возникшем на фоне наружного генитального или экстрагенитального эндометриоза.
• Фибринолитические ферменты. Расщепляют гликопептидные связи в соединительнотканных тяжах, что способствует полному или частичному рассасыванию спаек.
• Витамины, иммунокорректоры. Применяются для улучшения общего самочувствия и коррекции возможных иммунных нарушений.
• Физиотерапия, бальнеотерапия. Используются в качестве вспомогательных методов лечения.
При неэффективности медикаментозного лечения хронической формы заболевания, остротекущем и интеркуррентном вариантах патологии показано хирургическое вмешательство. Для рассечения спаек обычно применяют эндоскопические операции. Зачастую лапароскопия является лечебно-диагностической процедурой, соединительнотканные сращения рассекают прямо в ходе обследования. В зависимости от применяемых инструментов такие вмешательства могут быть лазерохирургическими, электрохирургическими и аквадиссекционными. В последнем случае спайки разрушают повышенным давлением воды. При распространенном спаечном процессе выполняют альтернативные варианты лапароскопии: двойную с атипичными точками введения троакара, открытую (минилапаротомическую) с прямым введением троакара, с созданием пневмоперитонеума повышенного давления. Операции с рассечением спаек скальпелем в наши дни проводятся редко.
Прогноз
При адекватном лечении на ранних стадиях заболевания прогноз благоприятный. Хирургическое рассечение спаек позволяет устранить или существенно уменьшить болевой синдром и в 50-60% случаев восстановить репродуктивную функцию у женщин с 1-2 стадией спаечной болезни. Использование противоспаечного гелевого барьера сводит к минимуму риск рецидива заболевания.
Профилактика
Профилактика возникновения спаек в малом тазу включает плановые осмотры у гинеколога для обнаружения и лечения воспалительных процессов, отказ от необоснованных инвазивных вмешательств, планирование беременности, использование контрацептивов при половых контактах со случайными партнерами. Чтобы уменьшить вероятность возникновения перитонеальных тазовых спаек, при проведении операций у женщин важно выбирать наиболее щадящий вид вмешательства, своевременно лечить воспалительные осложнения, в послеоперационном периоде соблюдать двигательный режим.
Источник

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2014
Категории МКБ:
Тазовые перитонеальные спайки у женщин (N73.6)
Разделы медицины:
Акушерство и гинекология
Общая информация
Краткое описание
Утверждено на Экспертной комиссии
по вопросам развития здравоохранения
Министерства здравоохранения Республики Казахстан
протокол № 10 от «04» июля 2014 года
Спайки – это тонкие тяжи, пленки и сращения, возникающие между соседними органами. В основе возникновения спаечного процесса лежит раздражение брюшины – своеобразной оболочки, покрывающей внутренние органы со стороны брюшной полости. Факторы, приводящие к образованию спаек в малом тазу: предшествующие операции на органах брюшной полости и малого таза (лапаротомия, лапароскопия), воспалительные заболевания придатков матки, наружный генитальный эндометриоз [ 2, 3,4,5,6].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Тазовые перитонеальные спайки
Код протокола
N73.6.
Сокращения, используемые в протоколе:
УЗИ – ультразвуковое иссследование
МРТ – магнитно-резонансная томография
ОМТ – органы малого таза
ОАК – общий анализ крови
АСаТ – аспартат трансаминаза
АЛаТ – аланинаминотрансфераза
ЭКГ – электрокардиограмма
RW – реакция Вассермана
ВИЧ – вирус иммунодефицита человека
УД – уровень доказательности
Дата разработки протокола: 2014 год.
Категория пациентов – пациентки, имеющие в анамнезе несколько операций на органах брюшной и тазовой полости, выраженные тазовые перитонеальные спайки с вовлечением кишечника, сальника и органов малого таза.
Пользователи протокола – врачи акушер – гинекологи стационаров.
I: Доказательства, полученные из по крайней мере одного должным образом рандомизированного контролируемого исследования.
II-1: Доказательства хорошо разработанных контролируемых исследований без рандомизации.
II-2: Доказательства хорошо разработанной когорты (предполагаемой или
ретроспективной) или исследования методом случай-контроль, предпочтительно больше чем один центр или исследовательская группа.
II-3: Доказательства, полученные из сравнений между временами или места с или без вмешательства.
III: Мнения экспертов, основанных на клиническом опыте. Описательные исследования или отчеты эксперта.
A. Есть достоверные свидетельства, чтобы рекомендовать клиническое профилактическое действие.
B. Есть справедливые доказательства, чтобы рекомендовать клиническое профилактическое действие.
C. Существующие доказательства находятся в противоречии и не позволяют
сделать рекомендации за или против использования клинического решения; однако, другие факторы могут влиять на принятие решения.
D. Есть справедливые доказательства, чтобы рекомендовать против клинического решения.
E. Есть достоверные свидетельства, чтобы рекомендовать против клинического решения.
I. Есть недостаточные доказательства (в количестве или качестве), чтобы сделать рекомендация; однако, другие факторы могут влиять на принятие решения [1].
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Клиническая классификация [2]
Классификация стадии спаечного процесса по лапароскопической картине:
І стадия – одиночные тонкие спайки;
II стадия – плотные спайки, которые занимают менее половины поверхности яичника;
III стадия – многочисленные плотные спайки, которые занимают свыше половины поверхности яичника;
IV стадия – плотные пластинчатые спайки, которые занимают всю поверхность яичника.
Выраженность спаечного процесса в малом тазу коррелирует со степенью спаечного процесса в брюшной полости.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия:
• группа крови и резус – фактор
• общий анализ мочи
• общий анализ крови (гемоглобин, гематокрит, тромбоциты)
• биохимический анализ крови (общий белок, альбумин, креатинин, АЛаТ, АСаТ, мочевина, билирубин (общий, прямой)
• коагулограмма
• кровь на ВИЧ, гепатиты, RW
• флюорография грудной клетки
• ЭКГ
• мазок на степень чистоты
• мазок на онкоцитологию
• консультация терапевта
• УЗИ малого таза и брюшной полости
Дополнительные диагностические мероприятия:
• МРТ малого таза
• консультация хирурга
Диагностические критерии: [2]
1) Жалобы и анамнез – симптомы спаек малого таза чаще всего проявляются в виде тазовых болей. В зависимости от пораженного органа, тазовая боль может отдаваться в область прямой кишки, крестца, влагалища. При спайках кишечника возникают боли в животе, чаще всего рядом с местом операционного разреза. Характер боли —ноющий или тянущий.
Спайки малого таза, симптомы могут усиливаться при физической нагрузке, передвижениях или изменении позы. Указывать на спайки кишечника, лечение которых нельзя откладывать, могут частые поносы или запоры, рвота, вздутие живота, спайки послеоперационные или после воспалений со временем «разрастаются» на соседние органы. После предыдущих лапаротомных операций, спайки сначала могут проявляться едва заметными тазовыми болями. Спайки, лечение которых не проводится, разрастаются и вызывают болезненные ощущения во всем малом тазу.
При развитии спайки в трубах не наступает беременность.
2) Физикальное обследование
— осмотр на зеркалах – смещение шейки матки в стороны;
— пальпация живота – отмечается боль при глубокой пальпации передней брюшной стенки, рубцы на передней стенке живота, не смещаемые при пальпации, подпаянные с подлежащими тканями;
— бимануальное гинекологическое исследование – резкая боль, смещение матки в стороны, вовлечение кишечника в спаечный процесс, образование конгломератов в полости малого таза.
3) Лабораторные исследования
Мазок на флору из влагалища – 4-я степень чистоты влагалища: реакция щелочная, палочек Дедерлейна нет вообще, большое количество кокков, могут быть другие виды микроорганизмов – энтеробактерии, бактероиды, лейкоциты в огромном количестве.
4) Инструментальные исследования
УЗИ ОМТ и брюшной полости, МРТ ОМТ – отмечаются анэхогенные белые тяжи.
5) Показания для консультации специалистов – хирурга – выраженный спаечный процесс брюшной полости и малого таза, грубые рубцы передней брюшной стенки спаянные с подлежащими тканями.
Дифференциальный диагноз
Дифференциальный диагноз
| Тазовые перитонеальные спайки | Эндометриоз | Кистома яичника | Апоплексия яичника |
| Боли ноющие и тянущие, тошнота, запоры | Боли постоянного характера Диспареуния Мажущиеся кровянистые выделения между менструациями | Острая боль увеличение объема яичника | Острая боль, возникшая в середине менструального цикла Умеренные кровянистые выделения |
Лечение
Цели лечения – ликвидация спаек, восстановление фертильности
Тактика лечения – оперативное лечение лапароскопическим доступом, разъединение спаек [1,2].
Медикаментозное лечение
Основные препараты:
• цефалоспорины 3 поколения
• кетопрофен
• трамадол
• ацетилсалициловая кислота
• надропарин кальций
• физиологический раствор натрия хлорида 0,9%
• антагонисты H2 рецепторов или ингибиторы протонной помпы
• лидокаин
• ропивакаина гидрохлорид
• метоклопромид
• желатин
• фенилэфрин
• норэпинефрин
• пропофол
• атракурия безилат
• фентанил
• атропина сульфат
• севофлуран
• дифенгидрамин
• дополнительные препараты:
• гентамицин
• цефазолин
• метронидазол
• меропинем 1г
Другие виды лечения: физиолечение, грязелечение.
Хирургическое вмешательство:
Лечение спаечной болезни целиком и полностью зависит от степени тяжести заболевания. При острой и интермиттирующей форме заболевания, хирургическое лечение – лапароскопия, является единственным методом лечения в силу высокой эффективности и быстрого эффекта.
При выраженном распространении спаек показана лечебно-диагностическая лапароскопия. Как правило, хирург – гинеколог диагностирует спаечную болезнь уже на операционном столе и одновременно проводит операцию – рассекает и удаляет спайки.
Возможно 3 варианта проведения лапароскопии:
• спайки рассекают посредством лазера – лазеротерапия;
• спайки рассекают при помощи воды под давлением – аквадиссекция;
• спайки рассекают при помощи электроножа – электрохирургия.
Используются альтернативные методы лапароскопии для вхождения в брюшную полость у больных с чревосечением и спаечным процессом:
Методика с применением пневмоперитонеума высокого давления. После введения иглы Вереша и создания пневмоперитонеума на уровне 20 – 30 мм рт.ст. в наиболее глубоком участке пупка через вертикальный внутрипупочный разрез вводят короткий троакар. Высокое давление пневмоперитонеума, используемое при первоначальном введении троакара, снижают сразу же после подтверждения атравматичности проникновения в брюшную полость. Высокое внутрибрюшное давление значительно увеличивает расстояние между передней брюшной стенкой и крупными забрюшинными сосудами [ УД II-1 А] [1].
Атипичные точки введения троакаров и двойная лапароскопия: первый прокол передней брюшной стенки производится в атипичных точках, т.е. в отдалении от пупка, используя область левого подреберья – игла Вереша вводится в левом верхнем квадранте по передней аксилярной линии латеральнее прямой мышцы живота на два пальца ниже реберной дуги. Этот выбор также помогает избежать ранения a.epigastrica superior, проходящей по наружному краю прямой мышцы живота и анастамозирующей на уровне пупка с нижней подчревной артерией. Затем под контролем телескопа, введенного в данный троакар, выбирают свободное от сращения место в околопупочной области для 10 миллиметрового троакара. Возможно введение иглы Вереша в девятом межреберье по передней подмышечной линии, париетальная брюшина в этом месте отделена от кожи только слоем межреберных мышц и фасцией, а подкожной клетчатки практически нет. Есть риск ранения диафрагмы и формирование пневмоторакса. Противопоказаниями являются спленомегалия, раздутие желудка, опухоль брюшной полости. Методика требует дополнительного прокола и присутствия 5-миллиметрового лапароскопа.
Проведение подобных манипуляций в правом межреберье исключают из-за высокого риска травмы печени [ УД А] [2].
Открытая лапароскопия позволяет избежать повреждений, связанных со «слепым» вхождением в брюшную полость. Процедура заключается в рассечении маленьким разрезом на уровне пупка брюшной стенки, наложение на апоневроз и (или) брюшину кисетного шва или по одному шву с краев. После чего в брюшную полость вводят троакар тупым способом без стилета. Этот метод представляет собой минилапаротомию. Данный метод относительно безопасен, но требует большой длины разреза, что вызывает потенциальный риск образования грыж и тщательной герметизации раны. Данная методика увеличивает длительность операции [УД II-2 C] [1]. Огражденные троакары могут использоваться, чтобы уменьшиться раны входа. Нет никаких доказательств, что они приводят к минимальным внутренним повреждениям сосудов во время лапароскопического доступа [УД II-B] [1].
Прямое введение троакара
Методика базируется на предположении, что осложнения лапароскопического входа в брюшную полость обусловлены в большей степени введением иглы Вереша и инсуффляцией углекислого газа. Хирург рукой приподнимает переднюю брюшную стенку, создавая при этом отрицательное давление в брюшной полости. Первый троакар проводят через все слои передней брюшной стенки по срединной линии субумбиликально, затем вводят лапароскоп и осматривают окружающие ткани. Достоинства: прямой доступ короче на 4, 3 мин [УД II-2 В] [1].
Применяется традиционное вхождение в брюшную полость с использованием теста Пальмера. Данный тест разработан для того, чтобы определить, свободно ли месторасположение иглы от сращений или кишечных петель как следствие ранее перенесенных операций. После введения иглы Вереша брюшная полость заполняется углекислым газом. Наполовину наполненным жидкостью шприцом с иглой производят пункцию брюшной полости рядом с иглой в предполагаемом направлении движения первого троакара, в связи с повышенным давлением происходит аспирация содержимого брюшной полости в шприц. Чистый газ показывает, что место свободно, отсутствие аспирата или кровь указывает на спайки, мутная жидкость говорит о пункции кишечной петли. Повторяют неоднократно в различных местах передней брюшной стенки, пока не получают чистый газ [УД I-А] [1,2].
Профилактические мероприятия:
регулярное наблюдение у гинеколога, своевременное лечение урогенитальных инфекций, естественное планирование семьи: предохранение от нежелательной беременности, отказ от абортов, роды через естественные родовые пути, регулярная половая жизнь, бережное оперативное вмешательство, использование противоспаечного барьера (гель), ранняя активация после операции, физиолечение.
Дальнейшее ведение – на амбулаторном этапе физиолечение, грязелечение, физический покой в течение 3-6 месяцев, динамическое наблюдение у врача гинеколога.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
• отсутствие кровотечения
• отсутствие болевого симптома
• отсутствие ранения кишечника
• отсутствие ранение мочевого пузыря
• наступление беременности
Препараты (действующие вещества), применяющиеся при лечении
| Атракурия бесилат (Atracurium besylate) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Гентамицин (Gentamicin) |
| Дифенгидрамин (Diphenhydramine) |
| Кетопрофен (Ketoprofen) |
| Лидокаин (Lidocaine) |
| Меропенем (Meropenem) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Натрия хлорид (Sodium chloride) |
| Пропофол (Propofol) |
| Ропивакаин (Ropivacaine) |
| Севофлуран (Sevoflurane) |
| Сукцинилированный желатин (Succinylated gelatin) |
| Трамадол (Tramadol) |
| Фенилэфрин (Phenylephrine) |
| Фентанил (Fentanyl) |
| Цефазолин (Cefazolin) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации
Показания для госпитализации – хронический болевой симптом, бесплодие, хроническая тазовая боль, кишечные расстройства из-за спаек, тип госпитализации – плановая [2].
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1) Philippe Laberge, George Vilos, Jeffrey Dempster, Artin Ternamian. Full Guideline. Laparoscopic Entry: A Review of Techniques, Technologies, and Complications No. 193, May 2007.
2) Адамян Л.В., Мынбаев О.А., Арсланян К.Н., Стругацкий В.М., Кочарян Л.Т., Данилов А.Ю. Характеристика перитонеальных спаек при повторных операциях в гинекологии //Эндоскопия и альтернативные подходы в хирургическом лечении женских болезней (гинекология, акушерство, урология, онкогинекология). Под ред. В.И.Кулакова, Л.В.Адамян. М., 2001. — С.533-537. 3) Kumakiri J, Kikuchi I, Kitade M, Kuroda K, Matsuoka S, Tokita S, Takeda S. Incidence of complications during gynecologic laparoscopic surgery in patients after previous laparotomy.//J Minim Invasive Gynecol. 2010 Jul-Aug; 17(4):480-6.
4) Краснова И.А., Мишукова Л.Б., Головкина Н.В., Штыров С.В., Бреусенко Н.В. Значимость ультразвукового метода исследования для диагностики спаечного процесса перед лапароскопическими операциями // Лапароскопия и гистероскопия в гинекологии и акушерстве. Под ред. В.И Кулакова, Л.В.Адамян. М.: ПАНТОРИ, 2002. — С.509-510. 5) Kondo W, Bourdel N, Tamburro S, Cavoli D, Jardon K, Rabischong B, Botchorishvili R, Pouly J, Mage G, Canis M. Complications after surgery for deeply infiltrating pelvic endometriosis. //BJOG. 2011 Feb;118(3):292-8. doi: 10.1111/j.1471-0528.2010.02774.x. 6) Merviel P, Lourdel E, Brzakowski M, Garriot B, Mamy L, Gagneur O, Nasreddine A. Should a laparoscopy be necessary in case of infertility with normal tubes at hysterosalpingography?.// Gynecol Obstet Fertil. 2011 Sep;39(9):504-8.
- 1) Philippe Laberge, George Vilos, Jeffrey Dempster, Artin Ternamian. Full Guideline. Laparoscopic Entry: A Review of Techniques, Technologies, and Complications No. 193, May 2007.
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
1) Укыбасова Талшын Мукадесовна – д.м.н., АО «ННЦМД», профессор, руководитель отдела акушерства и гинекологии.
2) Иманкулова Балкенже Жаркемовна – к.м.н., АО «ННЦМД», врач высшей категории отделения женских болезней.
Указание на отсутствие конфликта интересов: конфликт интересов отсутствует.
Рецензент:
Сейдуллаева Лейла Алтынбековна – к.м.н., доцент кафедры интернатуры акушерства и гинекологии АО «Медицинский Университет Астана».
Указание условий пересмотра протокола: один раз в 3 года и при появления новых доказательных данных.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
