Состояние после тиреоидэктомии код по мкб 10
 Приветствую всех и каждого на моем блоге. Недостаточная функция эндокринного органа в виде бабочки может возникнуть не только вследствие аутоиммунного заболевания, как считают многие.
Приветствую всех и каждого на моем блоге. Недостаточная функция эндокринного органа в виде бабочки может возникнуть не только вследствие аутоиммунного заболевания, как считают многие.
Гипотиреоз может возникнуть после операции удаления щитовидной железы и в этом случае гипотиреоз называют послеоперационным, который и станет предметом обсуждения (код МКБ 10, лечение, прогноз).
При ведении таких пациентов имеются некоторые нюансы и сложности в понимании, поэтому советуем читать внимательно.
Гипофункция после операции на щитовидной железе
Наверное будет лишним объяснять, что послеоперационный гипотиреоз – это гипотиреоз (недостаточная функция железы), развившийся в результате частичного или полного удаления органа.
При всей однозначности вопроса, послеоперационный гипотиреоз не всегда однозначен. Оказывается имеет значение по какой причине была произведена операция на щитовидной железе. От этой информации зависит дальнейшая тактика ведения и компенсация гипотиреоза. И дальше мы об этом расскажем, но сначала упомянем некоторые моменты…
Код по МКБ 10
Данную нозологию относят к разделу “другие формы гипотиреоза”, который имеет код Е 03
Причины, по которым проводятся оперативные вмешательства
- онкологические заболевания (тотальное удаление щитовидной железы)
- узловой зоб (субтотальная резекция щитовидной железы или удаление пораженной доли)
- загрудинный зоб (субтотальная резекция щитовидной железы)
- диффузный токсический зоб (субтотальная резекция щитовидной железы)
- функциональные автономии (субтотальная резекция щитовидной железы или удаление пораженной доли)
Почему возникает гипотиреоз после удаления щитовидной железы
Все очень просто. В результате уменьшения функциональных клеток, вследствие оперативного вмешательства, выработка гормонов снижается. Гипотиреоз после операции – это вполне объяснимая вещь.
В зависимости от количества убранной ткани потребность в заместительной терапии разная. Например, при удалении только одной доли, вторая здоровая доля может взять на себя всю функцию по обеспечению организма гормонами и гипотиреоза может не быть или он будет не очень выраженным. Если же оставшаяся доля больна, то доза будет больше.
Если же произведена резекция или тотальное удаление ткани железы, то в этом случае всегда требуется заместительная терапия синтетическими гормонами – тироксином и/или лиотиронином. Эти препараты назначают сразу же после операции на следующий день.
В последующем человеку придется поддерживать нормальный уровень гормонов щитовидной железы с помощью этих препаратов всю оставшуюся жизнь.
Симптомы состояния гипофункции
Симптомы и проявления недостаточной функции щитовидной железы после ее удаления ничем не отличается от проявления гипотиреоза по другой причине. Ниже я перечислила основные симптомы, а более расширенный список в статье “Признаки любого гипотиреоза”. Если после операции человеку не назначена заместительная терапия, то совсем скоро он начнет ощущать следующие симптомы:
- выраженную слабость и потерю трудоспособности
- нарастание массы тела
- снижение настроения и депрессия
- сухость кожи и слизистых
- отеки
- осиплость голоса
- низкое артериальное давление и пульс
- запоры
Все эти неприятные проявления дефицита гормонов щитовидной железы легко устраняются приемом синтетических заменителей и натуральных щитовидок.
Как лечить
Как мы сказали выше, все лечение заключается в пожизненном приеме заместительной терапии. Для этих целей принимаются препараты тироксина – гормона Т4, а также синтетические комбинированные препараты или натуральные “щитовидки”. Торговые названия тироксина, которые многие знают:
- L-тироксин
- Эутирокс
- Баготирокс и прочие…
Однако часто одного тироксина не хватает, он не полностью устраняет негативные симптомы гипотиреоза. Это может быть связано как с собственно удалением ткани железы, так и с нарушением процесса превращения Т4 в Т3 в периферических тканях (тканевой гипотиреоз) организма из-за сопутствующей патологии. В этом случае назначаются дополнительно препараты Т3 или сразу комбинированные лекарства.
Но в России препараты трийодтиронина не продаются, поэтому необходимо позаботиться о приобретении лекарства через родственников, живущих за границей, либо у посредников-распространителей. В интернете существуют сообщества, которые помогают пациентам, привозя лекарство из Европы или США.
Дозы препараты подбираются индивидуально и зависит от причины оперативного вмешательства.
Например, после операции по поводу злокачественного рака дозы должны быть такими, чтобы вызывать легкий гипертиреоз, т. е. практически полностью подавить ТТГ, потому что он способствует росту клеток щитовидной железы и злокачественных в том числе, которые вполне могли быть оставлены и не удалены полностью. Однако это тема уже для следующей статьи, подписывайтесь на обновления блога, чтобы не пропустить.
Прогноз
Прогноз благоприятный. Если препараты подходят и доза подобрана верно, то качество жизни у человека не страдает. Неблагоприятный прогноз может быть при онкологическом заболевании, но этот риск вызван самим заболеванием, а не гипотиреозом после операции.
С теплотой и заботой, эндокринолог Лебедева Диляра Ильгизовна
С теплотой и заботой, эндокринолог Лебедева Диляра Ильгизовна 
Источник
Справочник болезней
«Диагностика достигла таких успехов, что здоровых людей практически не осталось» Бертран Рассел
ЭТИОЛОГИЯ
• Хронический аутоиммунный тиреоидит (Хашимото, лимофцитарный).
• Тиреоидиты (лучевой, вирусный, послеродовый, лекарственный).
• Тиреоидэктомия, радиойодтерапия.
• Тиреостатики.
• Медикаменты (амиодарон, литий, вальпроат).
• Выраженный дефицит или избыток йода.
• Рак щитовидной железы, метастазы.
• Врожденный.
• Опухоль гипофиза, гипоталамуса.
• Синдром Шихана (послеродовый некроз гипофиза).
• Идиопатический.
Внешний вид при микседеме

СУБЪЕКТИВНЫЕ ПРОЯВЛЕНИЯ
• Непереносимость холода.
• Судороги мышц.
• Осиплость голоса.
• Слабость.
• Повышенная утомляемость.
• Сонливость.
• Забывчивость.
• Запоры.
Симптомы гипотиреоза и гормоны щитовидной железы
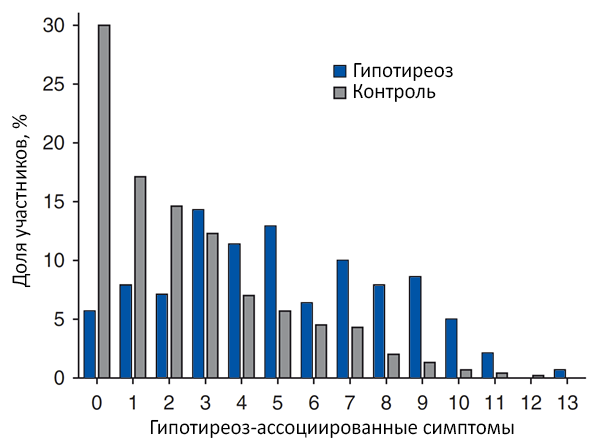
Canaris G, et al. Arch Intern Med. 2000;160:526–34.
ОБЪЕКТИВНЫЕ ПРОЯВЛЕНИЯ
• Нарастание веса.
• Сухая, холодная и бледная кожа.
• Медленная речь.
• Выпадение волос.
• Брадикардия.
• Гиперхолестеринемия.
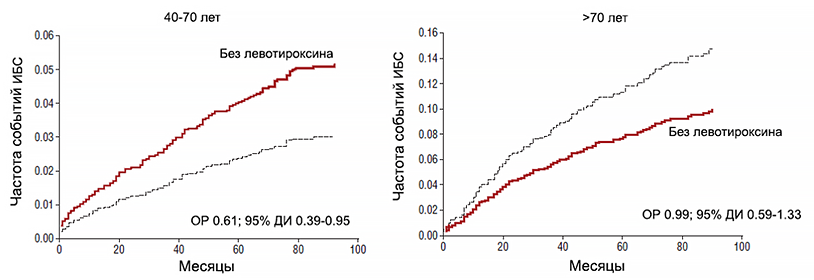
Гипотиреоз и сердечно-сосудистые события
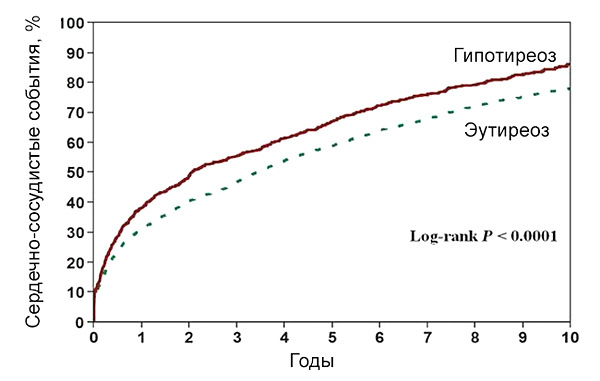
Сердечно-сосудистые риски после реваскуляризации. Zhang M, et al. Eur Heart J. 2016;37:2055–65.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Гипотиреоз
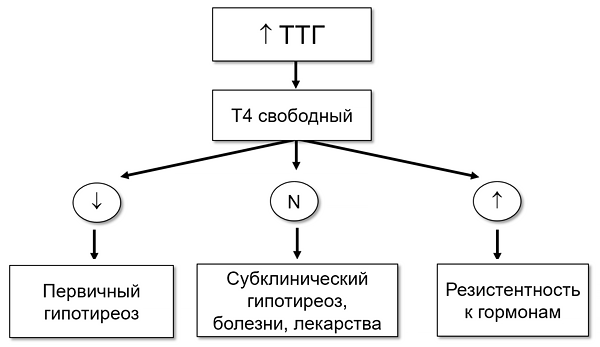
• Тиреотропный гормон (0.4–4.0 мкEд/мл): повышен.
• Т4 свободный (9–22 пмоль/л): снижен.
Тиреоидит
• Антитела к тиреоидной пероксидазе (<1:100): повышены.
• Антитела к тиреоглобулину: повышены.
ТИПЫ ГИПОТИРЕОЗА
• Субклинический гипотиреоз: повышение концентрации ТТГ с нормальным уровнем свободного Т4 в плазме крови.
• Явный гипотиреоз: аномально высокая концентрация ТТГ со снижением свободного Т4 в плазме крови.
ДИАГНОСТИЧЕСКИЙ АЛГОРИТМ
ПОКАЗАНИЯ ДЛЯ СКРИНИНГА ГИПОТИРЕОЗА (AACE/ATA)
• Аутоиммунные заболевания (например, диабет 1 типа).
• Пернициозная анемия.
• Родственники первой линии с аутоиммуными заболеваниями щитовидной железы.
• Облучение шеи, включая терапию радиоактивный йодом.
• Хирургия щитовидной железы.
• Дисфункция щитовидной железы в анамнезе.
• Психические расстройства.
• Прием лекарств: амиодарон, литий.
• Заболевания: неспецифические аритмии, удлинение интервала QT, гипертензия, сердечная недостаточность, гиперхолестеринемия, запор, неспецифическая миопатия, увеличение массы тела.
Ультразвуковое исследование
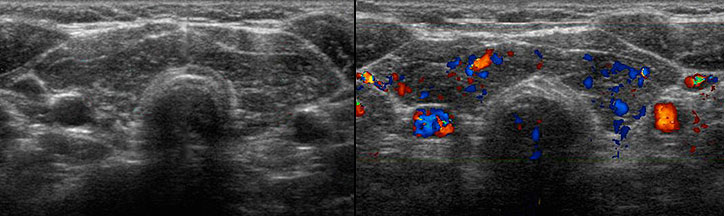
Аутоиммунный тиреоидит Хашимото: гипоэхогенность, грубая эхоструктура, гиперваскуляризация.
КЛАССИФИКАЦИЯ МКБ-10
• Субклинический гипотиреоз вследствие йодной недостаточности [E02.0].
• Врожденный гипотиреоз с диффузным зобом [E03.0].
• Врожденный гипотиреоз без зоба [E03.1].
• Гипотиреоз, вызванный медикаментами и другими веществами [E03.2].
• Постинфекционный гипотиреоз [E03.3].
• Атрофия щитовидной железы (приобретенная) [E03.4].
• Микседематозная кома [E03.5].
• Другие уточненные гипотиреозы [E03.8].
• Гипотиреоз неуточненный [E03.9].
• Аутоиммунные тиреоидиты [E06.3].
• Лекарственные тиреоидиты [E06.4].
Ведение пациентов с субклиническим гипотиреозом (ETA)
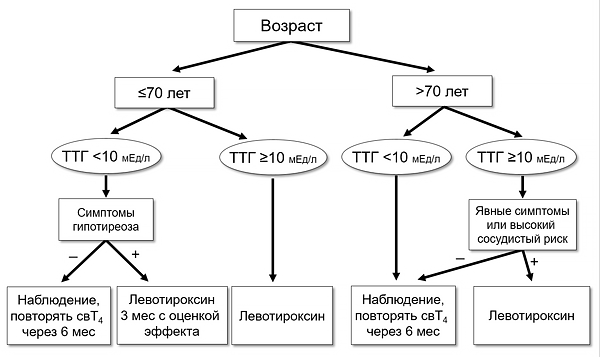
ТТГ — тиреотропный гормон. При ИБС, фибрилляции предсердий, сердечной недостаточности левотироксин нежелателен.
ФОРМУЛИРОВКА ДИАГНОЗА
• Аутоиммунный тиреоидит, гипотиреоз, декомпенсация. [E06.3]
• Первичный гипотиреоз, компенсированный. Тиреоидэктомия (2013) по поводу диффузного токсичеcкого зоба. [E03.8]
• Персистирующая фибрилляция предсердий. Гипотиреоз, ассоциированный с амиодароном. [I48.1]
• Микроваскулярная стенокардия. Субклинический гипотиреоз. [I20.8]
Лечение субклинического гипотиреоза и риск ИБС

Razvi S, et al. Arch Intern Med. 2012;172:811–7.
ЛЕЧЕНИЕ
• Левотироксин 1.6 мкг/кг/сут натощак, на ночь.
• Молодым терапевтическую дозу левотироксина сразу, пожилым 12.5–25 мкг/cут и повышать на 12.5–25 мкг каждый месяц.
• Подбор дозы контролировать через 6–8 нед до целевого уровня ТТГ 0.5–2.0 мЕд/л, замте через 4–6 мес и далее ежегодно.
• Комбинированные препараты (тироксин + трийодтиронин) при нарушении конверсии Т4 → Т3.
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Гипотиреоз — заболевание, обусловленное недостаточной секрецией тиреоидных гормонов щитовидной железой. Различают первичный и вторичный гипотиреоз • Первичный развивается при поражении щитовидной железы и сопровождается повышением уровня ТТГ (90% случаев гипотиреоза) • Вторичный возникает при поражении гипоталамо — гипофизарной системы с недостаточным выделением тиролиберина и ТТГ и последующим снижением функций щитовидной железы • Третичный развивается при поражении гипоталамуса с развитием дефицита тиролиберина.
Код по международной классификации болезней МКБ-10:
- E02 Субклинический гипотиреоз вследствие йодной недостаточности
- E03 Другие формы гипотиреоза
Статистические данные. 5–10 случаев на 1000 в общей популяции. Преобладающий возраст — старше 40 лет. Преобладающий пол — женский (7,5:1).
Причины
Этиология • Первичный гипотиреоз •• Хронический аутоиммунный тиреоидит — наиболее частая причина гипотиреоза •• Идиопатическая атрофия щитовидной железы. Нередко выявляют антитиреоидные АТ, что позволяет считать это заболевание атрофической формой хронического тиреоидита •• Лечение диффузного токсического зоба. Частота может достигать 50% у больных, получавших лечение радиоактивным йодом. Гипотиреоз также возникает после субтотальной тиреоидэктомии или применения антитиреоидных средств •• Дефицит йода • Вторичный гипотиреоз может быть вызван любым из состояний, приводящих к гипопитуитаризму.
Генетические аспекты
• Кретинизм (врождённая микседема) — тяжёлый наследуемый гипотиреоз, проявляющийся в детском возрасте (#218700, мутация гена ТТГ TSHB, 1p13, r; или *275120, мутация гена тиролиберина TRH, 3p, r). Характерны отставание в умственном развитии и замедление физического развития и роста •• Короткие конечности, большая голова с широким уплощённым носом, широко расставленными глазами и большим языком •• Дисгенез эпифизов с аномалиями центров оссификации в головках бедренной и плечевой костей и других частях скелета. Ранние распознавание и лечение позволяют предотвратить необратимые умственные и физические нарушения • Первичный гипотиреоз может быть компонентом II типа аутоиммунного полигландулярного синдрома.
• Редкие наследуемые формы: •• Гипотиреоз в сочетании с эктодермальной дисплазией и агенезией мозолистого тела (225040, r или À) •• Гипотиреоз в сочетании с эктодермальной дисплазией и цилиарной дискинезией (225050, r) •• Гипотиреоз в сочетании с эктопией щитовидной железы (225250, r) •• Атиреоидный гипотиреоз в сочетании с расщеплением нёба, атрезией хоан и другими дефектами развития (241850, r) •• Наследуемая резистентность рецепторов к ТТГ (*275200, дефект гена ТТГ TSHR, 14q31, r).
Факторы риска • Пожилой возраст • Аутоиммунные заболевания.
Патоморфология. Щитовидная железа может быть как уменьшена, так и увеличена.
Симптомы (признаки)
Клиническая картина
• Слабость, сонливость, утомляемость, замедление речи и мышления, постоянное чувство холода вследствие снижения эффекта тиреоидных гормонов на ткани и замедления обмена.
• Одутловатость лица и отёки конечностей, не оставляющие ямки при надавливании, вызваны накоплением слизистого, богатого мукополисахаридами вещества в тканях. Феномен описывают термином «микседема», иногда употребляемого в качестве синонима тяжёлого гипотиреоза.
• Изменение голоса и нарушения слуха вследствие отёка гортани, языка и среднего уха в тяжёлых случаях.
• Прибавка массы тела отражает снижение скорости обмена, однако значительной прибавки не происходит, т.к. аппетит снижен.
• Изменения со стороны других систем •• Со стороны ССС — снижение сердечного выброса, брадикардия, перикардиальный выпот, кардиомегалия, тенденция к снижению АД •• Со стороны лёгких — гиповентиляция и плевральный выпот •• Со стороны ЖКТ — тошнота, метеоризм, запоры •• Со стороны почек — уменьшение СКФ из — за сниженной периферической гемодинамики и повышенного уровня АДГ •• Со стороны кожи — выпадение волос, их сухость и ломкость, нередко желтушность кожных покровов из — за избытка циркулирующего b — каротина, медленно трансформирующегося в витамин А в печени •• Со стороны периферической нервной системы — замедленные ахилловы и другие глубокие сухожильные рефлексы •• Со стороны глаз — периорбитальный отёк, птоз, аномалии рефракции •• Со стороны крови — как правило, нормохромная (у детей гипохромная) нормоцитарная анемия и псевдогипонатриемия. Отмечают тенденцию к гиперкоагуляции из — за повышения толерантности плазмы к гепарину и увеличения уровня свободного фибриногена •• Нарушения менструального цикла (метроррагия или аменорея).
Диагностика
Лабораторная диагностика • Сниженные концентрации общего Т4 и Т3 в сыворотке крови • Сниженное поглощение радиоактивного йода щитовидной железой • Повышенная концентрация ТТГ в сыворотке крови: ранний и наиболее чувствительный признак первичного гипотиреоза; для вторичного гипотиреоза, наоборот, характерно снижение концентрации ТТГ • При тяжёлом гипотиреозе — анемия, псевдогипонатриемия, гиперхолестеринемия, повышение КФК, ЛДГ, АСТ.
Препараты, влияющие на результаты • Препараты гормонов щитовидной железы • Кортизон • Допамин • Фенитоин • Большие дозы эстрогенов или андрогенов • Амиодарон • Салицилаты.
Заболевания, влияющие на результаты • Любые тяжёлые заболевания • Печёночная недостаточность • Нефротический синдром.
Дифференциальная диагностика • Нефротический синдром • Хронический нефрит • Депрессивный синдром • Хроническая сердечная недостаточность • Первичный амилоидоз.
Лечение
ЛЕЧЕНИЕ
Диета строится по пути увеличения содержания белков и ограничения жиров и углеводов (главным образом, легкоусвояемых — мёд, варенье, сахар, мучные изделия); при ожирении — диеты №8, 8а, 8б.
Препарат выбора — левотироксин натрия. Лечение проводят для нормализации уровня ТТГ • Принимают в дозе 50–100 мкг однократно утром натощак за 30 мин до приёма пищи. Дозу повышают через каждые 4–6 нед на 25 мкг/сут • Поддерживающая доза для большинства больных — 75–150 мкг/сут (корригируют по содержанию ТТГ и тиреоидных гормонов).
Альтернативные препараты: тиреокомб, левотироксин натрия+лиотиронин.
Наблюдение • Каждые 6 нед до стабилизации, затем каждые 6 мес • Оценка функций ССС у пожилых больных.
Осложнения • Гипотиреоидная кома • У больных с ИБС лечение гипотиреоза может вызвать хроническую сердечную недостаточность • Повышенная восприимчивость к инфекциям • Мегаколон • Гипотиреоидный хронический психосиндром • Аддисонов криз и деминерализация костей при интенсивном лечении гипотиреоза • Бесплодие.
Течение и прогноз • При раннем начале лечения — прогноз благоприятный • При отсутствии лечения возможно развитие гипотиреоидной комы.
Беременность • Во время беременности необходим контроль свободной фракции T4 • Заместительная терапия может потребовать коррекции. Уровень ТТГ необходимо исследовать ежемесячно в течение I триместра • В послеродовом периоде — оценка уровня ТТГ каждые 6 нед; может развиться послеродовый аутоиммунный тиреоидит.
Сопутствующая патология • Псевдогипонатриемия • Нормохромная нормоцитарная анемия • Идиопатическая недостаточность гормонов коры надпочечников • СД • Гипопаратиреоз • Тяжёлая псевдопаралитическая миастения • Витилиго • Гиперхолестеринемия • Пролапс митрального клапана • Депрессия.
Возрастные особенности у пожилых • Клиническая картина часто стёртая. Диагностика основана на лабораторных критериях • Иногда наблюдают повышенную чувствительность к тиреоидным гормонам. У этой группы пациентов повышен риск осложнений со стороны ССС и других систем, особенно если коррекцию гипотиреоза проводят интенсивно. Поэтому лечение начинают с малых доз левотироксина натрия (25 мкг), которые затем повышают до полной поддерживающей дозы в течение 6–12 нед.
Синонимы • Гипотиреоидизм • Болезнь Галла.
МКБ-10 • E02 Субклинический гипотиреоз вследствие йодной недостаточности • E03 Другие формы гипотиреоза
Примечания • Гипотиреоз впервые описан В. Галлом в 1873 г • Перед любым оперативным вмешательством больных следует привести в эутиреоидное состояние.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Гипотиреоз».
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Диагностика
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
ДТЗ, Тиреотоксикоз, Базедова болезнь.
Названия
Диффузный токсический зоб.
Диффузный токсический зоб
Синонимы диагноза
Базедова болезнь, Болезнь Грейвса.
Описание
Болезнь Грейвса (болезнь Базедова, диффузный токсический зоб)- системное аутоиммунное заболевание, развивающееся вследствие выработки антител к рецептору тиреоторопного гормона, клинически проявляющееся поражением щитовидной железы с развитием синдрома тиреотоксикоза в сочетании с экстратиреоидной патологией: эндокринной офтальмопатией, претибиальной микседемой, акропатией. Впервые заболевание было описано в 1825 г. Калебом Парри, в 1835 г. — Робертом Грейвсом, а в 1840 г. — Карлом фон Базедовым.
Симптомы
Для диффузного токсического зоба, в большинстве случаев, характерен относительно короткий анамнез: первые симптомы обычно появляются за 4-6 месяцев до обращения к доктору и постановки диагноза. Как правило, ключевые жалобы связаны с изменениями со стороны сердечно-сосудистой системы, так называемым катаболическим синдромом и эндокринной офтальмопатией.
Основным симптомом со стороны сердечно-сосудистой системы является тахикардия и достаточно выраженные ощущения сердцебиений. Пациенты могут ощущать сердцебиения не только в грудной клетке, но и голове, руках, животе. ЧСС в покое при синусовой тахикардии, обусловленной тиреотоксикозом, может достигать 120-130 ударов в минуту.
При длительно существующем тиреотоксикозе, особенно у пожилых пациентов, развиваются выраженные дистрофические изменения в миокарде, частым проявлением которых являются суправентрикулярные нарушения ритма, а именно фибрилляция (мерцание) предсердий. Это осложнение тиреотоксикоза достаточно редко развивается у пациентов моложе 50 лет. Дальнейшее прогрессирование миокардиодистрофии приводит к развитию изменений миокарда желудочков и застойной сердечной недостаточности.
Как правило, выражен катаболический синдром, проявляющийся прогрессирующим похудением (порой на 10-15 кг и более, особенно у лиц с исходным избытком веса) на фоне нарастающей слабости и повышенного аппетита. Кожа больных горячая, иногда имеется выраженный гипергидроз. Характерно чувство жара, пациенты не мерзнут при достаточно низкой температуре в помещении. У некоторых пациентов (особенно в пожилом возрасте) может быть выявлен вечерний субфебрилитет.
Изменения со стороны нервной системы характеризуются психической лабильностью: эпизоды агрессивности, возбуждения, хаотичной непродуктивной деятельности сменяются плаксивостью, астенией (раздражительная слабость). Многие пациенты некритичны к своему состоянию и пытаются сохранить активный образ жизни на фоне достаточно тяжелого соматического состояния. Длительно существующий тиреотоксикоз сопровождается стойкими изменениями психики и личности пациента. Частым, но неспецифичным симптомом тиреотоксикоза является мелкий тремор: мелкая дрожь пальцев вытянутых рук выявляется у большинства пациентов. При тяжелом тиретоксикозе тремор может определяться во всем теле и даже затруднять речь пациента.
Для тиреотоксикоза характерны мышечная слабость и уменьшение объема мускулатуры, особенно проксимальных мышц рук и ног. Иногда развивается достаточно выраженная миопатия. Весьма редким осложнением является тиреотоксический гипокалиемический периодический паралич, который проявляется периодически возникающими резкими приступами мышечной слабости. При лабораторном исследовании выявляется гипокалиемия, повышение уровня КФК. Чаще встречается у представителей азиатской расы.
Интенсификация костной резорбции приводит к развитию синдрома остеопении, а сам тиреотоксикоз рассматривается как один из наиболее важных факторов риска остеопороза. Частыми жалобами пациентов являются выпадение волос, ломкость ногтей.
Изменения со стороны желудочно-кишечного тракта развиваются достаточно редко. У пожилых пациентов в ряде случаев может быть диарея. При длительно существующем тяжелом тиреотоксикозе могут развиваться дистрофические изменения в печени (тиреотоксический гепатоз).
Нарушения менструального цикла встречаются достаточно редко. В отличие от гипотиреоза, тиреотоксикоз умеренной выраженности может не сопровождаться снижением фертильности и не исключает возможности наступления беременности. Антитела к рецептору ТТГ проникают через плаценту, в связи с чем у детей, рожденных (1 %) от женщин с диффузным токсическим зобом (иногда спустя годы после проведенного радикального лечения), может развиться транзиторный неонатальный тиреотоксикоз. У мужчин тиреотоксикоз достаточно часто сопровождается эректильной дисфункцией.
При тяжелом тиреотоксикозе уряда пациентов выражены симптомы тиреогенной (относительной) надпочечниковой недостаточности, которую необходимо дифференцировать от истинной. К уже перечисленным симптомам добавляются гиперпигментация кожи, открытых частей тела (симптом Еллинека), артериальная гипотензия.
В большинстве случаев при диффузном токсическом зобе происходит увеличение размеров щитовидной железы, которое, как правило, имеет диффузный характер. Нередко железа увеличена значительно. В ряде случаев над щитовидной железой можно выслушать систолический шум. Тем не менее зоб не является облигатным симптомом диффузного токсического зоба, поскольку он отсутствует не менее чем у 25-30 % пациентов.
Ключевое значение в диагностике диффузного токсического зоба имеют изменения со стороны глаз («выпучивание»), которые являются своеобразной «визитной карточкой» диффузного токсическогго зоба, т. Е. Их обнаружение у пациента с тиреотоксикозом практически однозначно свидетельствует именно о диффузном токсическом зобе, а не о другом заболевании. Очень часто благодаря наличию выраженной офтальмопатии в сочетании с симптомами тиреотоксикоза диагноз диффузный токсический зоб очевиден уже при осмотре пациента.
Клиническая картина тиреотоксикоза может иметь отклонения от классического варианта. Так, если у молодых диффузным токсическим зобом характеризуется развернутой клинической картиной, у пожилых пациентов ее течение зачастую олиго- или даже моносимптомное (нарушение ритма сердца, субфебрилитет). При «апатическом» варианте течения диффузного токсического зоба, который встречается у пожилых пациентов, клинические проявления включают потерю аппетита, депрессию, гиподинамию.
Весьма редким осложнением диффузного токсического зоба является тиреотоксический криз, патогенез которго не вполне понятен, так как криз может развиваться и без запредельного повышения уровня тиреоидных гормонов в крови. Причиной тиреотоксического криза могут оказаться сопутствующие диффузному токсическому зобу острые инфекционные заболевания, проведение оперативного вмешательства или терапии радиоактивным йодом на фоне выраженного тиреотоксикоза, отмена тиреостатической терапии, введение пациенту контрастного йодсодержащего препарата.
Клинические проявления тиреотоксического криза включают резкое утяжеление симптомов тиреотоксикоза, гипертермию, спутанность сознания, тошноту, рвоту, иногда диарею. Регистрируется синусовая тахикардия свыше 120 уд/мин. Нередко отмечается мерцательная аритмия, высокое пульсовое давление с последующей выраженной гипотонией. В клинической картине может доминировать сердечная недостаточность, респираторный дистресс-синдром. Нередко выражены проявления относительной надпочечниковой недостаточности в виде гиперпигментации кожи. Кожные покровы могут быть желтушны вследствие развития токсического гепатоза. При лабораторном исследовании может выявляться лейкоцитоз (даже при отсутствии сопутствующей инфекции), умеренная гиперкальциемия, повышение уровня щелочной фосфатазы. Смертность при тиреотоксическом кризе достигает 30-50 %.
Агрессивность. Боль в шее. Боль в шее спереди. Жажда. Ломота в суставах. Нарушение терморегуляции. Обострение обоняния. Общая потливость. Одышка. Плаксивость. Повышенный аппетит. Понос (диарея). Потеря веса. Потливость. Раздражительность. Рвота. Тошнота. Тремор.
Диагностика
В анализе крови на гормвоны щитовидной железы наблюдается следующая картина:
• ТТГ снижен.
• Т3 и Т4 повышены.
• Тиреоглобулин и тироксинсвязывающий глобулин повышены или в норме.
• Достаточно часто повышаются антитела к ТТГ.
Причины
Диффузный токсический зоб является мультифакторным заболеванием, при котором генетические особенности иммунного реагирования реализуются на фоне действия факторов окружающей среды. Наряду с этнически ассоциированной генетической предрасположенностью (носительство гаплотипов HLA-B8, -DR3 и -DQA1*0501 у европейцев), в патогенезе диффузного токсического зоба определенное значение придается психосоциальным передовым факторам. Эмоциональные стрессорные и экзогенные факторы, такие как курение, могут способствовать реализации генетической предрасположенности к диффузному токсическому зобу. Курение повышает риск развития диффузного токсического зоба в 1,9 раза. Диффузный токсический зоб в ряде случаев сочетается с другими аутоиммунными эндокринными заболеваниями (сахарный диабет 1 типа, первичный гипокортицизм).
В результате нарушения иммунологической толерантности, аутореактивные лимфоциты (CD4+ и CD8+ Т-лимфоциты, В-лимфоциты) при участии адгезивных молекул (ICAM-1, ICAM-2, Е-селектин, VCAM-1, LFA-1, LFA-3, CD44) инфильтрируют паренхиму щитовидной железы, где распознают ряд антигенов, которые презентируются дендридными клетками, макрофагами и В-лимфоцитами. В дальнейшем цитокины и сигнальные молекулы инициируют антигенспецифическую стимуляцию В-лимфоцитов, в результате чего начинается продукция специфических иммуноглобулинов против различных компонентов тироцитов. В патогенезе диффузного токсического зоба основное значение придается образованию стимулирующих антител к рецептору ТТГ (АТ-рТТГ).
В отличие от других аутоиммунных заболеваний при диффузном токсическом зобе происходит не разрушение, а стимуляция органа-мишени. В данном случае аутоантитела вырабатываются к фрагменту рецептора ТТГ, который находится на мембране тироцитов. В результате взаимодействия с антителом этот рецептор приходит в активное состояние, запуская пострецепторный каскад синтеза тиреоидных гормонов (тиреотоксикоз) и, кроме того, стимулируя гипертрофию тироцитов (увеличение щитовидной железы). По не вполне понятным причинам сенсибилизированные к антигенам щитовидной железы Т-лимфоциты инфильтрируют и вызывают иммунное воспаление в ряде других структур, таких как ретробульбарная клетчатка (эндокринная офтальмопатия), клетчатка передней поверхности голени (претибиальная микседема).
Лечение
Существует три метода лечения диффузного токсического зоба (консервативное лечение тиреостатическими препаратами, хирургическое лечение и терапия 131I), при этом ни один из них не является этиотропным. В разных странах удельный вес использования указанных методов лечения традиционно отличается. Так, в Европейских странах в качестве первичного метода лечения наиболее принята консервативная терапия тиреостатиками, в США подавляющее большинство пациентов получает терапию 131I.
Консервативная терапия осуществляется при помощи препаратов тиомочевины, к которым относится тиамазол (мерказолил, тирозол, метизол) и пропилтиоурацила (ПТУ, пропицил). Механизм действия обоих препаратов заключается в том, что они активно накапливаются в щитовидной железе и блокируют синтез тиреоидных гормонов благодаря ингибированию тиреоидной пероксидазы, которая осуществляет присоединение йода к остаткам тирозина в тиреоглобулине.
Целью оперативного лечения, равно как и терапии 131I является удаление практически всей щитовидной железы, с одной стороны обеспечивающее развитие послеоперационного гипотиреоза (который достаточно легко компенсируется), а с другой — исключающее любую возможность рецидива тиреотоксикоза.
В большинстве стран мира основная часть пациентов с диффузним токсическим зобом, равно как и с другими формами токсического зоба, в качестве основного метода радикального лечения получает терапию радиоактивным 131I. Это связано с тем, что метод эффективен, неинвазивен, относительно недорог, лишен тех осложнений, которые могут развиться во время операции на щитовидной железе. Единственными противопоказаниями к лечению 131I являются беременность и грудное вскармливание. В значимых количествах 131I накапливается только в щитовидной железе; после попадания в нее он начинает распадаться с выделением бета-частиц, которые имеют длину пробега около 1-1,5 мм, что обеспечивает локальную лучевую деструкцию тироцитов. Существенное преимущество заключается в том, что лечение 131I можно проводить без предварительной подготовки тиреостатиками. При диффузном токсическом зобе, когда целью лечения является разрушение щитовидной железы, терапевтическая активность с учетом объема щитовидной железы, максимального захвата и времени полувыведения 131I из щитовидной железы рассчитывается исходя из предполагаемой поглощенной дозы в 200-300 Грей. При эмпирическом подходе пациенту без предварительных дозиметрических исследований при зобе небольшого размера назначается около 10 мКи, при зобе большего размера — 15-30 мКи. Гипотиреоз обычно развивается в течение 4-6 месяцев после введения 131I.
Особенность лечения диффузного токсического зобо во время беременности заключается в том, что тиреостатик (предпочтение отдается ПТУ, который хуже проникает через плаценту) назначается в минимально необходимой дозе (только по схеме «блокируй), которая необходима для поддержания уровня свободного Т4 на верхней границе нормы или несколько выше нее. Обычно по мере увеличения сроков беременности потребность втиреостатике уменьшается и большинство женщин после 25-30 недели препарат вообще не принимает. Тем не менее у большинства из них после родов (обычно через 3-6 месяцев) развивается рецидив заболевания.
Лечение тиреотоксического криза подразумевает интенсивные мероприятия с назначение больших доз тиреостатиков. Предпочтение отдается ПТУ в дозе 200-300 мг каждые 6 часов, при невозможности самостоятельного приема пациентом — через назогастральный зонд. Кроме того, назначаются ß-адреноблокаторы (пропранолол: 160-480 мг вдень per os или в в/в из расчета 2-5 м г/час), глюкокортикоиды (гидрокортизон: 50-100 мг каждые 4 часа или преднизолон (60 мг/сут), дезинтоксикационную терапию (физиологический раствор, 10 % раствор глюкозы) под контролем гемодинамики. Эффективным методом лечения тиреотоксического криза является плазмаферез.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
42a96bb5c8a2acfb07fc866444b97bf1
Источник: kiberis.ru
Источник
