Состояние после кератопластики код мкб
Рубрика МКБ-10: H18.6
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H15-H22 Болезни склеры, роговицы, радужной оболочки и цилиарного тела / H18 Другие болезни роговицы
Определение и общие сведения[править]
Кератоконус — невоспалительное конусовидное выпячивание центральной части роговицы при нормальном ВГД (внутриглазное давление).
Кератоконус — заболевание, возникающее преимущественно у молодых людей (зависимость от пола отсутствует) и имеющее в большинстве случаев прогрессирующий характер. Повсеместное внедрение метода видеокомпьютерной кератотопографии свидетельствует о распространённости заболевания во всём мире. Данный метод исследования позволяет провести раннюю и безошибочную диагностику кератоконуса. Истончение роговицы, выявляемое при пахиметрии, облегчает диагностику кератоконуса.
Как правило, кератоконус — двусторонний процесс.
В 30% случаев у больных кератоконусом диагностируют различные виды атопии. При синдроме Дауна кератоконус регистрируют (по разным данным) у 5% пациентов и более. В настоящий момент в странах Европы данное заболевание считают наиболее частым показанием к сквозной пересадке роговицы (примерно четверть всех выполняемых сквозных кератопластик производят при кератоконусе). В Израиле кератоконус занимает первое место среди патологий органов зрения, требующих выполнения сквозной кератопластики, в США и Канаде — третье место.
Этиология и патогенез[править]
Этиология кератоконуса до сих пор не известна. В настоящее время доминирует мнение о генетической предрасположенности к данному заболеванию.
Клинические проявления[править]
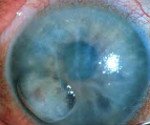
Характерные признаки кератоконуса — истончение стромы роговицы, коническое выпячивание вперед, неправильный астигматизм. Патологический процесс можно классифицировать как начальный, развитой, далеко зашедший и терминальный.
При терминальной стадии преломляющая сила роговицы составляет 56,0 D и более.
При биомикроскопии обнаруживают стрии — трещинки десцеметовой оболочки (линии Фогта). В терминальной стадии кератоконуса отмечают выпячивание нижнего века при взгляде вниз (симптом Munson). У пациентов, страдающих тяжёлым кератоконусом, определяют кольцевидное отложение железа в эпителиальном слое вокруг конуса (его лучше визуализировать в синем фильтре) — кольцо Кайзера-Флейшера.
Кератоконус: Диагностика[править]
Дифференциальный диагноз[править]
Кератоконус: Лечение[править]
Эффективного консервативного лечения кератоконуса на сегодняшний день не существует. Коррекцию резко сниженной остроты зрения производят при помощи КЛ. Современный уровень контактной коррекции зрения позволяет подобрать линзы пациентам с кератоконусом даже при далеко зашедшей стадии процесса, однако при этом часто упускают оптимальные сроки для проведения сквозной кератопластики.
Иногда в начальной стадии кератоконуса выполняют имплантацию интрастромальных колец, выполненных из полиметилметакрилата, для выравнивания центральной оптической зоны.
Неплохо при начальном кератоконусе зарекомендовала себя манипуляция cross-linking, при проведении которой происходит укрепление роговицы благодаря насыщению рибофлавина под воздействием УФ-облучения.
Единственным радикальным методом хирургического лечения кератоконуса является сквозная кератопластика.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428924.html
Абугова Т.Д. Кератоконус. Клиническая лекция для врачей-офтальмологов и оптометристов. — СПб, РИА «Веко», 2015, 96 с.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Буллезная кератопатия.

Буллезная кератопатия
Описание
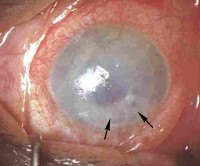
Буллезная кератопатия. Это патология роговицы, характеризующаяся отеком оболочки, поражением эпителиального слоя с формированием специфических «булл». Клиническая симптоматика представлена снижением остроты зрения, болевым синдромом, ощущением инородного тела в глазу, фотофобией, повышенной слезоточивостью. Для диагностики проводится биомикроскопия, кератопахиметрия, офтальмоскопия, УЗД, визометрия, тонометрия, гониоскопия. На I-II показана консервативная терапия. Возможно применение контактных линз, фототерапевтической кератэктомии, кросслинкинга. Пациентам на III-V стадии выполняют послойную или сквозную кератопластику.
Дополнительные факты
Буллезная кератопатия (вторичная эндотелиально-эпителиальная дистрофия) в 80% случаев обусловлена проведением оперативных вмешательств на переднем отделе глазного яблока. После лечения на IV-V восстановить остроту зрения удается не более чем на 30%. Согласно статистическим данным, реакции отторжения трансплантата наблюдаются у 6% больных. Купировать болевой синдром удается в 91% случаев. Для 8% пациентов характерно рецидивирующее течение патологии, что проявляется образованием единичных булл и эрозивных дефектов на поверхности роговицы. Заболевание распространено повсеместно. Мужчины и женщины болеют с одинаковой частотой.
Буллезная кератопатия
Причины
Патология имеет приобретенный характер, однако часто удается установить наследственную предрасположенность к данной болезни. Генетические мутации и тип наследования кератопатии не изучен. Основные причины развития:
• Эндотелиальная дистрофия Фукса. Наблюдается генетически детерминированный апоптоз клеток заднего эпителия, что ведет к повышению его проницаемости и возникновению патологии.
• Инфекции глаз. Болезнь развивается при поражении роговой оболочки герпетической или сифилитической природы. Выявление специфических помутнений у новорожденных детей позволяет предположить внутриутробное инфицирование.
• Травмирование роговицы. Повреждение вследствие механической травмы или ожога провоцирует повышенную экссудацию, что становится причиной образования типичных «булл».
• Ятрогенное воздействие. Патология может возникать в раннем послеоперационном периоде после факоэмульсификации катаракты или имплантации интраокулярных линз.
Патогенез
В основе механизма развития заболевания лежит нарушение функции эндотелиального и эпителиального слоев роговой оболочки. Повышение проницаемости эндотелия приводит к пропитыванию тканей внутриглазной жидкостью из передней камеры. Из-за скопления транссудата на поверхностном слое формируются специфические пузырьки или «буллы». Хронический отек существенно нарушает трофические процессы. При присоединении воспалительного компонента организация экссудата ведет к образованию стойкого помутнения. Утолщение роговицы влечет за собой вторичное поражение нервных волокон, возникает болевой синдром. Снижение остроты зрения обусловлено, с одной стороны, нарушением проницаемости оптических сред глаза, с другой – сужением и деформацией зрачка.
Классификация
Различают врожденную и приобретенную формы. В группу риска развития патологии входят лица, у которых определяется прозрачная роговая оболочка нормальной толщины с плотностью эндотелиоцитов 320-510 кл/мм2. В клинической офтальмологии используется классификация, согласно которой выделяют следующие стадии болезни:
• I. Визуализируются небольшие участки со сниженной прозрачностью роговицы и неравномерным расположением эндотелиальных клеток. Толщина оболочки не превышает 0,7.
• II. Прозрачность снижена умеренно при толщине 0,7 — 0,79 Роговица равномерно покрыта эндотелиальным слоем благодаря выраженной гипертрофии клеток. Количество эндотелиоцитов уменьшено.
• III. Значительное нарушение прозрачности. Средняя толщина превышает 0,8 миллиметров. Эндотелиальные клетки соединяются между собой только благодаря отросткам.
• IV. В среднем толщина составляет 0,97 Выявляются отдельные группы эндотелиоцитов. Прозрачность резко снижена.
• V. Визуализируется выраженное помутнение роговицы, толщина которой превышает 1,15 Определяются единичные клетки.
Симптомы
На первой стадии пациенты изредка отмечают у себя чувство дискомфорта в глазнице, сопровождающееся слезоточивостью. Зрительная дисфункция не возникает. Внешние изменения радужки отсутствуют. Вторая стадия характеризуется чувством инородного тела, периодическим покраснением орбитальной конъюнктивы. Отмечается незначительное снижение зрительных функций. При 3 больные предъявляют жалобы на повышенное слезотечение, фотофобию. Наблюдается дискомфорт, напоминающий ощущение рези, инородного тела или «песка» в глазах и под веками. Растяжение нервных волокон приводит к выраженному болевому синдрому колющего характера. Острота зрения резко снижена.
Возможные осложнения
При 1 стадии развитие осложнений не характерно. На 2 стадии часто диагностируется рецидивирующий ирит. 3 стадия осложняется иридоциклитом, 4 – помутнением хрусталика, ретрокорнеальной пленкой. Распространенное явление при буллезной кератопатии – поверхностный кератит. При поражении заднего сегмента глаза образуются множественные синехии, возникает отслойка сетчатой оболочки. На терминальной стадии развивается вторичная глаукома. Наиболее неблагоприятный исход заболевания – полная слепота, которая при условии выраженного болевого синдрома требует проведения энуклеации.
Диагностика
Обследование пациента с буллезной формой кератопатии предполагает проведение наружного осмотра и использование специальных методов диагностики. Визуально офтальмолог определяет стойкое помутнение переднего отдела глаз, часто в сочетании с гиперемией орбитальной конъюнктивы. Комплекс офтальмологических исследований включает:
• Биомикроскопию глаза. На начальной стадии выявляется локальный отек эндотелиального слоя, единичные складки на десцементовой мембране. 2 характеризуется стойкой ограниченной отечностью, диффузным распылением пигмента, множественными складками. На следующей стадии в дополнение к вышеописанным проявлениям возникает инъекция сосудов конъюнктивы, признаки поверхностного кератита, эрозивные дефекты, усиленная неоваскуляризация. На 4 отек распространяется на все слои. Для заключительной стадии характерны сосудистые помутнения разной плотности. Роговая оболочка замещается плотной рубцовой тканью с очаговыми изъязвлениями.
• Кератопахиметрию. Определяются признаки локального или диффузного отека. Толщина роговой оболочки в центральной части варьируется от 600 до 1500 мкн.
• Гониоскопию. На пятой стадии выявляется облитерация угла передней камеры, что вызвано организацией экссудата и отложением гранул пигмента. Визуализируются иридокорнеальные сращения. Водянистая влага прозрачная, содержит фибриллы стекловидного тела.
• Визометрию. Острота зрения зачастую находится в пределах от 0,1-0,3 дптр. При тяжелом поражении сохраняется лишь светоощущение.
• Офтальмоскопию. Офтальмоскопический осмотр возможен только на 1-3 стадиях заболевания. Рефлекс, полученный с глазного дна, розового, реже серого цвета. Характерны признаки отслойки сетчатки.
• УЗИ глаза. Визуализируются задние синехии и зрачковая экссудативная пленка на 3 стадии. Применяется у всех пациентов на 5 из-за заращения зрачкового отверстия. Может выявляться помутнение или деструкция стекловидного тела.
• Бесконтактную тонометрию. При тотальном поражении отмечается повышение ВГД, что обусловлено нарушением оттока внутриглазной жидкости.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичной кератопатией Фукса и кератитом. При болезни Фукса процесс двухсторонний, оперативные вмешательства в анамнезе отсутствуют, отмечается генетическая предрасположенность. При проведении УЗИ признаки поражения глазных яблок не обнаруживаются. В отличие от буллезной кератопатии при кератите отек локальный, выявляется воспалительный инфильтрат. Эпителий отсутствует только в области инфильтрата. По данным кератопахиметрии толщина роговицы не превышает 800-1000 мкн, реже определяются признаки ее истончения. Пациенты часто отмечают взаимосвязь между развитием кератита и перенесенными воспалительными заболеваниями, микроповреждениями, несоблюдением правил гигиены.
Лечение
Терапевтическая тактика определяется стадией патологии и выраженностью вторичных изменений глазного яблока. Всем пациентам с буллезной кератопатией показана кератопротекторная терапия, которая базируется на назначении препаратов искусственной слезы, натрия гиалуроната, декспантенола. Важная роль отводится профилактике инфицирования. В комплекс лечения включены:
• Медикаментозная терапия. Применяются антибактериальные и гипотензивные препараты. Инстилляции антибиотиков проводятся на протяжении всего периода заболевания для предупреждения кератита. Местная гипотензивная терапия показана при повышении ВГД, развитии клинической картины глазной гипертензии и вторичной глаукомы. Инстилляции глюкокортикостероидов позволяют купировать симптомы воспаления. Консервативная терапия используется на 1-2 стадиях.
• Контактные методы коррекции. Мягкие контактные линзы способствуют регенерации эпителиального слоя. Пациентам следует отдавать предпочтение линзам с гидрофильной или силикон-гидрогелевой структурой. Благодаря их смене 1 раз в 2 недели можно незначительно купировать болевой синдром. Этот тип линз используют при формировании эрозивных дефектов на роговой оболочке и резистентности к медикаментозному лечению.
• Фототерапевтическая кератэктомия. Применяется при отсутствии эффекта от консервативной терапии у пациентов со стойким болевым синдромом. При толщине оболочки менее 450 мкн, инфекционных осложнениях, декомпенсированной глаукоме кератэктомия противопоказана. Альтернативой этому вмешательству является роговичный коллагеновый кросслинкинг с рибофлавином.
• Кератопластика. Показания к проведению сквозной или послойной пластики роговицы: отсутствие зрения, выраженный болевой синдром на 3-5 Операция противопоказана при высоком риске отторжения трансплантата или отслойки сетчатки, субатрофии глазного яблока.
• Физиотерапия. Рекомендовано назначение гелий-неонового лазера. Методика обладает противоотечным и противовоспалительным действием.
Наряду с основным лечением при сужении зрачкового отверстия применяют М-холинолитики пролонгированного действия. При развитии воспалительных осложнений показано использование противомикробных препаратов из групп фторхинолонов. Если заболевание сопровождается выраженной болезненностью, назначают местные анестетики и опиоидные наркотические анальгетики. Подготовка к оперативному вмешательству включает назначение антибактериальных средств, глюкокортикостероидов и проведение премедикации.
Прогноз
Прогноз при буллезной ретинопатии определяется тяжестью течения. При I-II стадии заболевания своевременное лечение обеспечивает полное восстановление функций роговой оболочки. III стадия характеризуется относительно благоприятным прогнозом. При IV-V устранить дисфункцию можно только путём кератопластики или кератопротезирования. Специфические превентивные меры отсутствуют.
Профилактика
Неспецифическая профилактика сводится к лечению инфекционных и воспалительных патологий переднего сегмента глаза, соблюдению правил асептики и антисептики при проведении оперативного вмешательства на роговице.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Прогноз
- Профилактика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Кератопатия.
Кератопатия
Описание
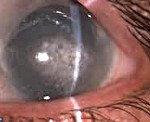
Это группа гетерогенных заболеваний роговицы, которые приводят к развитию сходной клинической картины. Независимо от формы, общими проявлениями патологии являются гиперемия, ощущение инородного тела или песка в глазах, светобоязнь, боль. Чтобы установить диагноз, необходимо собрать анамнестические данные, провести внешнее обследование и биомикроскопию с помощью щелевой лампы. Лечение включает этиотропную (в зависимости от формы заболевания) и патогенетическую терапию (увлажнение роговицы препаратами искусственной слезы, применение под давлением).
Дополнительные факты
Кератопатия представляет собой группу заболеваний приобретенного или врожденного происхождения, которые сопровождаются нарушением целостности поверхностных слоев роговицы. Афакическая, псевдоапатетическая, кордароновая и нейротрофическая кератопатия чаще развиваются в пожилом возрасте из-за органических изменений в органе зрения. Липоидное повреждение эпителиальных клеток роговицы является наследственным и проявляется в пубертатном периоде. Другие формы кератопатии в офтальмологии одинаково распространены во всех возрастных категориях. Мужской пол более склонен к развитию этой патологии. В случае врожденных форм причинами заболевания являются женщины.

Кератопатия
Причины
Существует четкая связь между этиологией кератопатии и ее клинической формой. Наиболее распространенной причиной нитевидной формы заболевания является синдром сухого глаза, обычно в сочетании с аутоиммунной патологией (синдром Шегрена). Кератоконъюнктивит, рецидивирующая эрозия роговицы, применение моно- или бинокулярных повязок в послеоперационном периоде также могут играть роль провоцирующих факторов. В редких случаях патология развивается в контексте перенесенной нейротрофической или хронической буллезной формы. Воздействие кератопатии происходит из-за высыхания роговицы, постоянно открытой. Это состояние наблюдается при параличе лица, эктропионе, ночном лагофтальме или после блефаропластики.
Вирус простого герпеса, инсульт, осложнения после операции на тройничном нерве, доброкачественные или злокачественные новообразования приводят к нарушению иннервации роговицы и трофики. В свою очередь, воздействие высоких температур или ультрафиолетового излучения является пусковым механизмом для развития термической или ультрафиолетовой кератопатии. Наиболее распространенными причинами ленточной формы являются хронический увеит, интерстициальное воспаление роговицы и глаукома. Реже патология возникает в контексте гиперкальциемии, подагры или хронического отравления ртутью.
Афакическая или псевдоафакическая кератопатия является результатом сочетания таких факторов, как повреждение эндотелия (первичная дистрофия Фукса), внутриглазные отеки, трение стекловидного тела или искусственная линза на роговице. Как правило, заболевание развивается после факоэмульсификации, имплантации искусственной оптической линзы или операции по поводу глаукомы. Липоидная форма чаще всего имеет наследственное происхождение или связана с нарушением приобретенного липидного обмена. Патология, вызванная препаратом, является только повреждением роговицы из-за длительного применения кордарона. Этиология развития точечной поверхностной кератопатии Тигсона не установлена.
Симптомы
С клинической точки зрения различают нитевидную, экспозиционную, нейротрофическую, ленточную, афакическую, псевдо-афакическую, кордароновую, липоидную, термическую, ультрафиолетовую формы и поверхностную пунктирную кератопатию Тигесона. Симптомами, общими для всех вариантов, являются гиперемия глаз, ощущение инородного тела, светобоязнь и боль в глазах различной интенсивности. Специфическим симптомом является помутнение роговицы, которое пациенты идентифицируют самостоятельно. Степень снижения остроты зрения зависит от тяжести удара в глаз и отека. Отек роговицы часто развивается после травмы.
Воздействие кератопатии характеризуется усилением клинических симптомов по утрам и их уменьшением в течение дня. С нейротрофическим происхождением, отек век и потеря чувствительности роговицы объединяют основные симптомы. Клиника травмы роговицы после воздействия высокой температуры или ультрафиолетового излучения аналогична. Классические симптомы дополняются слезотечением, снижением остроты зрения, появлением «тумана» или «экранирования» от глаз. Ранним признаком болезни является боль или жжение в глазах. Выраженность симптомов увеличивается через 6-12 часов после появления этиологического агента.
Поверхностная точечная кератопатия по Тигсону представляет собой двустороннее глазное изменение, характеризующееся хроническим течением со стадиями обострения и ремиссии. Острота зрения немного падает. Особенностью афасной везикулярной формы является отек роговицы в области удаления хрусталика. Как правило, патология развивается после операции по удалению катаракты. Бессимптомное течение наблюдается только при ленточной кератопатии. Степень выраженности клинических проявлений кордарона зависит от продолжительности приема и дозы. В среднем, кордарон или амиодарон в течение 6 месяцев вызывают кератопатию у 85% пациентов.
Диагностика
Основными методами диагностики кератопатии являются внешние обследования глаз и биомикроскопия с использованием щелевой лампы. Кроме того, выполняются визометрия, офтальмоскопия и тонометрия. Внешний осмотр с нитевидной кератопатией позволяет выявить короткие образования, состоящие из эпителиальных клеток и слизи. Эти структуры напоминают филаменты, которые прикрепляются к передней поверхности роговицы. Для лучшей визуализации используется окрашивание флуоресцеином, поскольку нитевидные элементы способны накапливать этот краситель. Биомикроскопия может обнаружить инъекцию конъюнктивы и поверхностный точечный кератит. Последнее также определяется термическим или ультрафиолетовым повреждением роговицы.
В случае воздействия кератопатии следует оценить функцию закрытия глаз. Большинство пациентов обнаруживают деформацию век или патологию лицевого нерва. Биомикроскопия подтверждает вторичный кератит в нижней части роговицы. При нейротрофическом повреждении роговицы дефекты эпителия хорошо окрашиваются флуоресцеином. Язвенная болезнь часто имеет овальную форму с серыми выступающими краями. Если невозможно определить этиологию заболевания, необходимо выполнить МРТ головного мозга для выявления инсульта или опухоли. Для тайгезийской кератопатии результаты биомикроскопии неоднозначны. Средние участки имеют серо-белые помутнения роговицы, которые часто имеют неправильную форму, приподнятые края и не окрашены синтетическими красителями.
Лентообразная форма заболевания характеризуется образованием в области трещины век на уровне мембраны переднего края кальцификации в виде пластин пористой структуры. Чтобы установить этиологию, необходимо определить уровень кальция и мочевой кислоты в крови. При буллезной кератопатии состояние роговицы должно оцениваться на наличие дефектов в поверхностном слое. С помощью флуоресцентной ангиографии можно обнаружить кистозный отек макулы. Используя тонометрию, необходимо установить степень повышения внутриглазного давления. Липоидная и кордароническая кератопатия сопровождается появлением патологических включений в эпителиальных клетках, обусловленных накоплением продуктов метаболизма в результате метаболизма препарата или липидов. Его наличие может быть подтверждено электронной микроскопией. Всем пациентам необходимо определить остроту зрения с помощью визиометрии и оценить состояние глазного дна с помощью офтальмоскопии.
Прогноз
Никаких конкретных мер по предотвращению кератопатии не было разработано. Пациентам рекомендуется следить за гигиеной глаз. При длительной зрительной нагрузке следует использовать специальные средства для увлажнения роговицы, выполнения гимнастики и коротких перерывов. Пациенты с генетической предрасположенностью или принимающие кордарон в течение 6 месяцев должны осматриваться офтальмологом два раза в год.
Профилактика
При своевременном лечении прогноз кератопатии благоприятен для жизни и инвалидности. Прогрессирование патологии может привести к полной потере зрения, что приводит к инвалидности пациента.
Лечение
Лечение кератопатии.
Для всех форм кератопатии лечение следует начинать с этиотропной терапии основного заболевания. Патогенетическое лечение сводится к увлажнению роговицы (при отсутствии дефектов) искусственными препаратами слезы и увлажняющими мазями. При нитевидной кератопатии показано удаление патологических образований под регионарной анестезией. В форме ленты необходимо удалить зубной налет с последующим применением антибиотиков. Повреждение роговицы в результате высыхания требует применения специальной повязки, которая будет держать веки закрытыми до тех пор, пока не будет устранено основное заболевание (эктропион, лагофтальм).
Тактика лечения нейротрофической кератопатии зависит от результатов биомикроскопии. При обнаружении точечных повреждений рекомендуется использовать искусственные слезные препараты. Небольшой дефект можно устранить путем местного применения мази с эритромицином и под давлением в течение 24 часов. Далее мазь применяют 3-4 раза в день в течение 4 дней. Если обнаружена инфицированная язва роговицы, антибиотикотерапию следует назначать на фоне мидриатики. Лечение повреждений роговицы термического или ультрафиолетового происхождения включает местное применение М-антихолинергических, симпатомиметических и антибактериальных мазей, а также повязок на 24 часа. При сильных болях показан пероральный прием анальгетиков.
Умеренная и тяжелая форма кератопатии по Тигсону является показателем назначения актуальных глюкокортикостероидов или использования терапевтических контактных линз. При буллезном повреждении роговицы капли хлорида натрия рекомендуются для купирования отеков и лечения глаукомы при повышенном внутриглазном давлении. Прогрессирующее снижение остроты зрения требует пересадки роговицы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
