Состояние после эко код мкб
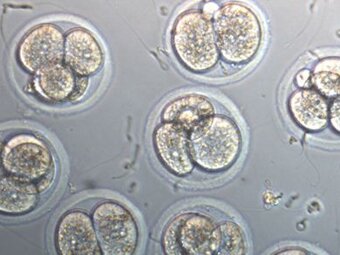
Женская болезнь «бесплодие» — что это?
На сегодняшний день наблюдается стремительное развитие разных отраслей медицины, в том числе эндокринологии, акушерства, гинекологии и ВРТ, поэтому женское бесплодие в России можно без проблем вылечить.
С помощью современных технологий и диагностических мероприятий можно быстро определить причину женского бесплодия, что является решающим вопросом в назначении терапии и ее эффективности.
Женское бесплодие – статистика
По примерным подсчетам количество бесплодных пар составляет 15%. Подобная проблема случается с каждой седьмой парой в возрасте менее 35 лет. Чем старше женщина, тем меньше шансов забеременеть. Таким образом, каждая третья женщина после 35-ти лет не может забеременеть естественным путем.
Если женское и мужское бесплодие будет стремительно расти, то могут образоваться медико-социальные и демографические проблемы.
Каким может быть женское бесплодие – код по МКБ 10
Женское бесплодие может классифицироваться по разным критериям. Сначала стоит определить, что эта патология может быть:
- Первичной формы – беременности не было вообще по определенным причинам;
- Вторичной формы – беременность уже была в прошлом, но зачатие не происходит на данный момент.
Бесплодие может подразделяться по причинным признакам:
- Абсолютное – беременность не может наступить из-за необратимых физиологических особенностей, например, это может быть отсутствие матки и прочие проблемы врожденного характера;
- Женское бесплодие трубного происхождения – 97.1 код по МКБ 10. Этот диагноз ставится, если обнаруживаются проблемы с проходимостью маточных труб. В 40% случаях именно этот фактор становится причиной бесплодия;
- Эндокринное бесплодие возникает, если имеются нарушения овуляции. То есть яйцеклетка в таком случае не созревает. Эта патология также диагностируется в 40% случаях;
- Бесплодие может объясняться маточными проблемами. Другими словами, создаются условия, при которых сперматозоиды не проникают в маточную трубу и не происходит имплантация эмбриона;
- Иммунологическое бесплодие в МКБ 10 может иметь такой код n 97. 9 – женское бесплодие неуточненное. Такой диагноз часто ставится, если выявляется биологическая несовместимость партнеров, а также по причине наличия антиспермальных антител;
- Женское бесплодие неуточненное 97.9 может объясняться психогенным фактором.
Женская болезнь «бесплодие» – основные причины патологии
Только после постановки точного диагноза врач сможет назначить корректное лечение конкретной проблемы. Все диагностические мероприятия направлены на выявления таких причин:
- Воспаление органов малого таза возникают из-за ИППП. Инфекции могут спровоцировать развитие пиосальпинкса, пельвиоперитонита, эндоцервицита, эндометрита, сальпингита и сальпингоофорита. Такие заболевания могут протекать без явных симптомов, поэтому сразу обнаружить и устранить патологическое состояние сложно;
- Недостаточное функционирование органов эндокринной системы. Если нарушается работа яичников, то женщина может столкнуться с такими проблемами, как рост опухоли или возникновение синдрома поликистозных яичников. Нарушение функций щитовидной железы и надпочечников может вызвать развитие гипертиреоза или гипотиреоза;
- Хирургические манипуляции и операции в области живота и на органах малого таза. Негативные последствия могут быть после проведения лапароскопии или многократных абортов, в частности это касается выскабливания и прочих процедур;
- Эрозия и дисплазия шейки матки также являются предрасполагающим фактором. Такое состояние могут спровоцировать внутриматочные спирали, по причине которых часто развиваются воспалительные болезни и спайки в фаллопиевых трубах;
- Патологическое строение матки врожденного или приобретенного характера и некоторые серьезные заболевания могу быть преградой для успешного зачатия. К таким состояниям относят наличие миомы и полипов, изменение состава цервикальной слизи, а также эндометриоз матки и придатков;
- Регулярные стрессы также влияют на процесс зачатия. На фоне постоянных переживаний нарушается менструальный цикл и функциональность маточных труб.
Женское бесплодие МКБ 10 код 97 лечится?
Для успешного лечения бесплодия нужно сначала выявить ее причину. Практически всегда сначала проводится терапия, направленная на снятие воспалительного процесса. Женщине назначаются препараты для подавления роста инфекционных возбудителей, а также средства для повышения защитных сил организма.
При необходимости врач назначает пациентке прием антибиотиков и антисептиков. Положительно результата от лечения можно добиться, если дополнить его физиотерапевтическими процедурами.
В зависимости от выявленной причины, лечение может иметь несколько направлений:
- Восстановление проходимости маточных труб посредством хирургического вмешательства;
- Гормональное лечение или коррекция;
- Стимуляция овуляции с помощью специальных медикаментозных препаратов;
- Лечение, направленное на устранение дисплазии шейки матки, полипоза, эндометриоза и миоматоза;
- Психотерапевтическое лечение.
МКБ 10 – бесплодие женское и ЭКО
ЭКО врачи рекомендуют делать, если нет положительного результата после медикаментозного и хирургического лечения бесплодия.
Суть этого метода лечения заключается в оплодотворении яйцеклетки женщины сперматозоидом ее мужа в лабораторных условиях, то есть в пробирке. После нескольких дней наблюдения осуществляется подсадка сразу нескольких эмбрионов в матку женщины.
Экстракорпоральное оплодотворение является весьма сложным и затратным процессом, поэтому процедуру ЭКО могут позволить себе далеко не все бездетные пары. Если есть показания к проведению этой процедуры, то можно попробовать сделать ее по ОМС. Если первая попытка не будет успешной, то последующие процедуры будут делаться платно.

Автор статьи:
Врач репродуктолог, акушер-гинеколог
Опыт работы 7 лет
Подробнее
Образование
- В 2013 г. окончила Витебский государственный ордена Дружбы народов медицинский университет по специальности «лечебное дело».
- В 2012 г. обучалась в субординатуре на кафедре «акушерства и гинекологии», занималась изучением вопроса: «Иммунологическое механизмы патогенеза эндометриоза, лечение» под руководством профессора Радецкой Л.Е.
- В 2014 г. закончила интернатуру по специальности «акушерство и гинекология» на базе Витебского областного клинического родильного дома.
Достижения
- Является членом Ассоциации Репродукции Человека (РАРЧ).
- Регулярный участник конгрессов по репродуктивной медицине.
Источник

ЭКО
Экстракорпоральное оплодотворение (ЭКО) — вспомогательная репродуктивная технология, используемая в случае бесплодия.
Суть метода ЭКО состоит в следующем: яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2-5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития. Матка является вместилищем для эмбриона.
Впервые успешно эта медицинская технология была применена в Великобритании в 1977 году, в результате чего в 1978 году родилась Луиза Браун (англ. Louise Brown) первый человек, «зачатый в пробирке». Первый ребёнок (девочка), зачатый с помощью ЭКО в Советском Союзе, был рождён в феврале 1986 года. Процедура была выполнена в Москве, в Центре охраны здоровья матери и ребёнка, называемом в наши дни Научный центр акушерства, гинекологии и перинатологии (НЦ АГиП). Чуть позже в Ленинграде в том же 1986 году родился мальчик Кирилл. Данным событиям предшествовали серьёзные исследования, которые начинают целенаправленно проводиться в Советском Союзе с 1965 года. В это время создаётся группа раннего эмбриогенеза, которая в 1973 году переросла в лабораторию экспериментальной эмбриологии (руководитель — проф. Б. Леонов). По данным на 1994 год, в этой лаборатории родилось более 1,5 тыс. детей. В 1990 году на нашей планете насчитывалось свыше 20 тыс. детей, зачатых в пробирке. В 2010 году — около 4 млн. Наибольшей интенсивности применения процедура ЭКО достигает в Израиле, где на 1 миллион жителей приходится 3400 процедур ЭКО в год.
Показания и противопоказания к процедуре ЭКО
Показание: различные формы мужского и женского бесплодия.
Согласно приказу N67 Минздрава РФ показанием к ЭКО является «бесплодие, не поддающееся терапии, или вероятность преодоления которого с помощью ЭКО выше, чем другими методами. При отсутствии противопоказаний ЭКО может проводиться по желанию супружеской пары (женщины, не состоящей в браке) при любой форме бесплодия».
Противопоказания: состояния женщины, при которых беременность и роды угрожают здоровью матери или ребенка, а именно:
- соматические и психические заболевания, являющиеся противопоказаниями для вынашивания беременности и родов;
- врожденные пороки развития или приобретенные деформации полости матки, при которых невозможна имплантация эмбрионов или вынашивание беременности;
- опухоли яичников;
- доброкачественные опухоли матки, требующие оперативного лечения;
- острые воспалительные заболевания любой локализации;
- злокачественные новообразования любой локализации, в том числе в анамнезе.
Противопоказания для проведения ЭКО со стороны мужчины отсутствуют.
Технология проведения ЭКО
Технологию ЭКО осуществляют в специализированных медицинских учреждениях в условиях амбулаторного лечения. Для проведения процедуры ЭКО необходимо получить яйцеклетки, получить сперматозоиды, провести оплодотворение in vitro, вырастить эмбрион, ввести эмбрион в полость матки женщины.
Получение яйцеклеток для ЭКО
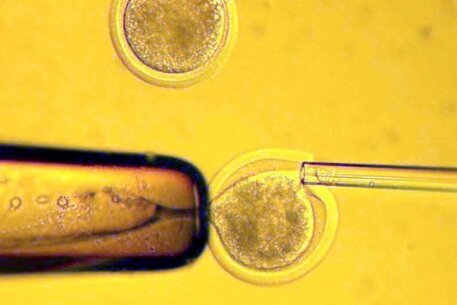
Получение яйцеклетки
Как правило, для ЭКО стараются получить несколько яйцеклеток, так как это повышает эффективность лечения бесплодия этим методом. Поскольку в норме у женщины в течение одного менструального цикла созревает одна яйцеклетка, то для получения нескольких яйцеклеток проводят так называемую процедуру «стимуляции суперовуляции». Для этого пациентке назначают инъекции гормональных препаратов.
Для стимуляции используют инъекции препаратов фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), хорионического гонадотропина(ХГ), а также блокаторов гонадотропин-рилизинг гормона (ГнРГ). Сочетание видов и количества вводимых гормональных препаратов называют «схемой стимуляции». Существует несколько схем стимуляции суперовуляции, но окончательное количество, типы и длительность введения препаратов подбирают индивидуально для каждой женщины. В зависимости от схемы стимуляция суперовуляции занимает время от 7 до 50 дней и требует подкожного введения препаратов (ежедневные инъекции, либо введение подкожных капсул).
Созревание яйцеклеток непосредственно не может быть определено неинвазивными методами. Поэтому о созревании яйцеклеток судят косвенно по росту фолликулов яичника. Рост фолликулов наблюдают с помощью аппаратов ультразвукового исследования. При достижении доминантным фолликулом определенного размера (16-20 мм) назначают процедуру извлечения яйцеклеток — пункцию фолликулов яичника. Пункцию фолликулов проводят под общей (чаще) или местной (реже) анестезией, иглу проводят трансвагинально, ход иглы контролируют аппаратом УЗИ. Целью пункции является аспирация (отсасывание) содержимого фолликула (фолликулярной жидкости). Полученную жидкость исследуют с помощью микроскопа для обнаружения яйцеклеток.
Обнаруженные яйцеклетки отмывают от фолликулярной жидкости и переносят в лабораторную посуду с культуральной средой. В качестве лабораторной посуды используют чашки Петри, либо культуральные планшеты. Посуду с яйцеклетками помещают в инкубаторы, где они содержатся до оплодотворения.
Осложнения при стимуляции суперовуляции:
Обычно использование гормональных препаратов и проведение пункции фолликулов не вызывает негативных реакций у пациентки, но иногда могут возникнуть осложнения.
1. Осложнением стимуляции суперовуляции является синдром гиперстимуляции яичников (СГЯ), который может развиться спустя несколько дней после окончания стимуляции. СГЯ возникает при созревании большого количества фолликулов, которые, трансформируясь в желтые тела, секретируют большое количество эстрогенов. При тяжелом течении СГЯ может потребоваться госпитализация больной.
2. Осложнением пункции фолликулов может явиться гематома яичника.
При невозможности получить яйцеклетки у пациентки (отсутствие яичников, менопауза и пр.) возможно использование донорских яйцеклеток (то есть яйцеклеток другой женщины). В качестве донора яйцеклеток может выступать бескорыстный донор (родственница, знакомая) или платный донор. Условия работы с донором яйцеклеток регламентирует приказ N67 Минздрава РФ.
Получение спермы для ЭКО
Сперму пациент получает самостоятельно с помощью мастурбации. Возможно использование прерванного коитуса, либо медицинского презерватива без смазки. В случае невозможности получения спермы путем эякуляции, используют хирургические методы: аспирация содержимого эпидидимиса, биопсия яичка и прочее. Сперму получают в день пункции фолликулов супруги. Если получение спермы в день пункции невозможно, то используют предварительное получение спермы с последующим замораживанием и хранением в жидком азоте (криоконсервация). Перед оплодотворением яйцеклетки сперматозоиды отделяют от семенной жидкости. Для этого проводят многократное центрифугирование спермы в культуральной среде.
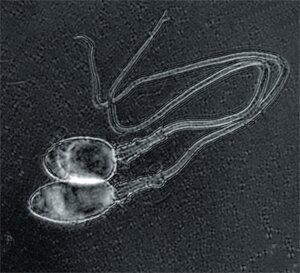
Получение сперматозоидов для ЭКО
При невозможности использования спермы мужа (по медицинским показаниям) или при отсутствии у пациентки полового партнёра, возможно использование спермы донора. Использование спермы донора производится при обязательном письменном согласии супруга и регламентируется приказом N67 Минздрава РФ. Согласно этому приказу сперма донора используется не ранее, чем через 6 месяцев хранения в замороженном состоянии с целью получения в этот период данных об отсутствии инфекционных заболеваний у донора спермы.
Оплодотворение «в пробирке»
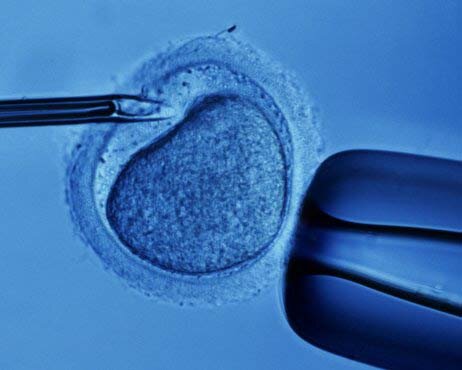
Процесс оплодотворения яйцеклетки in vitro
Непосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. Собственно оплодотворение проводят одним из двух способов:
1) инсеминация in vitro (к яйцеклеткам, которые находятся в питательной среде, добавляют суспензию сперматозоидов. Сперматозоиды добавляют из расчета 100—200 тыс. на одну яйцеклетку. В течение 2-3 часов один из сперматозоидов проникает в яйцеклетку и тем самым оплодотворяет ее)
2) интрацитоплазматическая инъекция сперматозоидов (ICSI, ИКСИ) — сперматозоид вводят в яйцеклетку «вручную» с помощью микрохирургических инструментов. ИКСИ используют при очень плохом качестве спермы, когда оплодотворение не может быть получено даже в чашке.
После проникновения сперматозоида яйцеклетка считается эмбрионом. Вероятность успешного оплодотворения 60-70 %. Эмбрионы содержат в искусственных условиях от 2 до 5 дней. Для этого используют так называемые СО2-инкубаторы — шкафы, в которых поддерживается температура 37 °C и содержание СО2 в атмосфере 5-6 %. Эмбрионы (а до этого яйцеклетки) в инкубаторах непосредственно содержат в пластиковых чашках с культуральной средой. В культуральную среду для эмбрионов входят основные физиологические ионы (Na+, K+, Ca2+, Mg2+, Cl— , CO32- и т. д.), энергетические субстраты (глюкоза, пируват, лактат), аминокислоты, часто витамины и белки сыворотки крови. За время инкубации эмбрион человека практически не увеличивается в размере (первые 4 дня его размер 0,1 мм, на 5 день 0,15-0,2 мм), но количество клеток, его составляющих, возрастает многократно (1 день — 1 клетка; 2 день — 4 клетки; 3 день — 8 клеток; 4 день — от 10 до 20 клеток, 5 день — от 40 до 200 клеток).
Перенос эмбриона в матку
Перенос эмбриона в матку осуществляют через 2-5 дней после оплодотворения яйцеклетки. Процедура не требует анестезии (обезболивания) и выполняется на гинекологическом кресле в течение нескольких минут. Эмбрион переносят в матку, проводя через шейку матки специальный эластичный катетер. Согласно приказу N 67 Минздрава РФ в полость матки не рекомендуется переносить более 4 эмбрионов, чтобы избежать многоплодной беременности. Современная практика ЭКО в России такова, что обычно осуществляют перенос 2 эмбрионов.

2-3х дневные эмбрионы
При невозможности вынашивания плода пациентка может прибегнуть к использованию суррогатной матери.
Дополнительные мероприятия при культивировании эмбрионов
В течение культивирования эмбрионов возможно осуществление дополнительных лабораторных мероприятий. Криоконсервация эмбрионов — жизнеспособные эмбрионы замораживают и хранят при температуре жидкого азота. В дальнейшем эмбрионы могут быть разморожены и осуществлен повторный перенос в матку для достижения беременности
Преимплантационная генетическая диагностика (ПГД) — исследование наличия некоторых хромосомных или некоторых генетических патологий у эмбриона до имплантации. Также этим методом возможно определить пол эмбриона.
Ведение беременности и родов после ЭКО
Эффективность экстракорпорального оплодотворения (ЭКО) в целом составляет порядка 30—35 %. Значение может изменяться в зависимости от возраста, причин бесплодия, квалификации врачей и уровня клиники (в связи с тем, что материально-техническое оснащение имеет немаловажное значение). Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в 3 дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление ненужных эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях, когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни и к способу оплодотворения это уже не имеет никакого отношения.
По мнению врачей, зачатые в пробирке дети ничем не отличаются от остальных.
Поделись статьей!
Еще статьи на эту тему
Теги: беременность, бесплодие, гормон, зачатие, матка, овуляция, оплодотворение, плод, после эко, роды, сперматозоид, эко, яйцеклетка
Рубрика: Акушерство и Гинекология
Источник
Что это такое, в чем суть метода?
 ЭКО (код МКБ-10 — N98) — экстракорпоральное оплодотворение — для некоторых пар является единственным возможным способом стать родителями. Суть метода заключается в искусственном соединении сперматозоида отца и яйцеклетки матери, после чего оплодотворенная яйцеклетка отправляется в инкубатор на несколько дней. В процессе деления ее переносят в матку.
ЭКО (код МКБ-10 — N98) — экстракорпоральное оплодотворение — для некоторых пар является единственным возможным способом стать родителями. Суть метода заключается в искусственном соединении сперматозоида отца и яйцеклетки матери, после чего оплодотворенная яйцеклетка отправляется в инкубатор на несколько дней. В процессе деления ее переносят в матку.
Не стоит пугаться слова «искусственный»: процесс оплодотворения проходит в лабораторных условиях, и, по сути, врач просто помогает не очень активным сперматозоидам или проблемным яйцеклеткам выполнить свою работу. Чаще всего в ЭКО нуждаются женщины зрелого возраста — от 35 и старше, у которых возникают проблемы с естественным зачатием.
В 35-40% случаев ЭКО увенчивается здоровой беременностью и родами.
Особенности и риски
Обычно женщины, которые прибегли к ЭКО, испытывали трудность с зачатием в прошлом. Если признаки беременности мало чем отличаются от естественной, то сам процесс немного разнится.
- Если девушка долгое время готовилась и мечта забеременеть, реакция организма на нее будет проявляться ярче.
- Необходимо чаще и интенсивнее наблюдать за состоянием и развитием плода, особенно в первом триместре. Методы поддержания беременности более агрессивные, а терапия — более насыщенная.
- Вероятность неудачного исхода (выкидыша, неправильного развития плода) значительно выше у девушек старше 30 лет, забеременевших методом ЭКО.
- Высокая вероятность многоплодной беременности, которая тоже представляет угрозу для здоровья женщины и протекания беременности в целом.
До того, как наступила беременность, существуют немалые риски для здоровья женщины. К ним относят попадание инфекции в органы репродуктивной системы, кровотечения, повреждения внутренних органов (кишечника, мочевого пузыря) или сосудов в результате пункции яичников.
Во время беременности существуют также нижеприведенные риски.
Внематочная
 При естественном зачатии вероятность этой ситуации выше, но и при ЭКО тоже имеет место быть.
При естественном зачатии вероятность этой ситуации выше, но и при ЭКО тоже имеет место быть.
Признаки патологии:
- Дискомфорт в нижней части живота, чаще сконцентрированная с одной стороны.
- УЗИ показывает увеличение маточной трубы.
- При проверке темпа развития плода с помощью гормона хорионического гонадотропина устанавливается его пониженное содержание.
Наиболее опасный исход в случае несвоевременной диагностики — разрыв трубы. В этом случае женщина испытывает сильную боль вплоть до обморока, происходит кровотечение в полость матки и брюшины.
Замершая
Вероятность такого исхода при ЭКО — около 15%, а это каждый пятый случай.
Остановка развития может случиться на любом сроке, но чаще случается на 3-4 и 8-11 неделях беременности. Наибольшую опасность представляет не проявляющаяся замершая беременность, т.е. когда плод находится в матке и не выходит.
Данная патология не имеет явных признаков, ее диагностируют только после проведения ряда анализов.
К причинам замершей беременности относят:
- Неправильное развитие плода.
- Гормональные сбои в материнском организме.
- Вероятность наследственных заболеваний.
- Инфекции, от гриппа до ЗППП.
- Отторжение плода.
- Тромбы сосудов плаценты.
- Возраст (старше 35 лет).
- Наличие абортов в прошлом.
- Сахарный диабет.
- Неправильный образ жизни матери (курение, употребление алкоголя, неправильное питание).
Многоплодная
Характеризуется развитием 2-х и более плодов одновременно. При ЭКО случается в 35-55% случаев. Опасность этого «диагноза» в основном связана с теми женщинами, которые решают часть эмбрионов удалить. При этом она рискует всеми эмбрионами.
Биохимическая
Это ситуация, при которой нарушается гормональный фон женщины, но беременность прерывается на ранних сроках и начинаются критические дни. Чаще всего биохимическая беременность наступает из-за гормонального сбоя в организме женщины. Причинами называют также хромосомные аномалии эмбриона, иммунные отклонения матери, болезни крови.
Выделения после процедуры
При наступлении беременности допустимы прозрачные, желтоватые, коричнево-бежевые, розоватые и другие выделения, при условии, что они не имеют запаха. Ненормальными считаются выделения с неприятным запахом, имеющие зеленоватый оттенок, слишком обильные, а так же темно-коричневые или кровянистые. При обнаружении таких выделений стоит немедленно обратиться к врачу.
Кровотечение
Появление крови или коричневых выделений через несколько дней после оплодотворения — это нормально.
Обильные кровотечения являются опасным сигналом, свидетельствующим о неблагоприятном исходе (прерывание беременности, разрыв маточной трубы, воспалительные процессы).
Естественное зачатие после процедуры
При неблагоприятном исходе ЭКО шансы зачать ребенка естественный путем увеличиваются. Также после рождения ребенка при ЭКО вероятность родить второго и третьего ребенка от естественного зачатия достигает 20%. Причина этому — восстановление функций репродуктивной системы.
Первые признаки, что женщина забеременела
 Признаки удачно развивающегося эмбриона при ЭКО не отличаются от естественного зачатия, но обычно проявляются ярче.
Признаки удачно развивающегося эмбриона при ЭКО не отличаются от естественного зачатия, но обычно проявляются ярче.
- Ноющая боль внизу живота.
- Выделения с прожилками крови, мажущие на 2-3 или 8-9 день после подсадки эмбриона.
- Болевые ощущения и увеличение груди (молочных желез).
- Повышение температуры тела до 37 градусов и чуть выше.
- Увеличение количества выделений.
- Признаки начинающегося ОРВИ (сонливость, слабость, тошнота, озноб).
- Головокружение.
- Пониженное систолическое давление.
Где и как ведут?
Беременность при ЭКО наблюдается особенно тщательно — в женской консультации по месту жительства или в частной клинике.
Как установить сроки?
Существует несколько способов определить срок беременности при ЭКО:
- Акушерский. К первому дню последних месячных прибавляется 9 месяцев и отнимается 2 недели.
- Эмбриональный. 9 месяцев отчитывается со дня слияния сперматозоида и яйцеклетки.
- Гинекологический. Срок устанавливается после осмотра матки на гинекологическом кресле.
- УЗИ. Метод эффективен в первом триместре. Врач проводит специальные измерения, которые позволяют установить «возраст» плода.
- Самостоятельное определение срока. В этом случае он определяется приблизительно. Когда женщина впервые чувствует толчки и шевеление ребенка, это считается примерно 20-ой неделей для 1й беременности.
ХГЧ динамика
 После оплодотворения необходимо отслеживать уровень гормона ХГЧ (хорионический гонадотропин). Это определяется врачом в диагностическом центре. Делать это самостоятельно не рекомендуется, потому что врачи опираются не только на таблицу нормального уровня гормона, но и на индивидуальные особенности женского организма.
После оплодотворения необходимо отслеживать уровень гормона ХГЧ (хорионический гонадотропин). Это определяется врачом в диагностическом центре. Делать это самостоятельно не рекомендуется, потому что врачи опираются не только на таблицу нормального уровня гормона, но и на индивидуальные особенности женского организма.
В норме уровень ХГЧ от 3-4 до 13-14 недели от зачатия увеличивается от показателя 1500 до 100000 мМЕ/мл. С 15-ой недели показатели уменьшаются в несколько раз.
Через сколько дней проводить тест?
Достоверно установить беременность можно с помощью анализа на гормоны, обычные тесты не всегда показывают реальный исход. Тем не менее, через 14 дней после оплодотворения можно сделать тест.
Когда делают УЗИ?
На 14-ый день после подсадки эмбриона можно проводить первое УЗИ при условии, что анализ на ХГЧ оказался положительным. УЗИ проводится как трансабдоминально (внешнее обследование), так и трансвагинально.
После первого УЗИ женщине предстоит еще 3 обследования: на 11-14, 18-21 и 30-32 неделях.
Как сохранить ребенка?
- Медикаментозными препаратами по назначению лечащего врача (гормональные, для укрепления иммунитета).
- Контроль и поддержка уровня разных гормонов.
- Постоянный контроль врача.
- Бережное отношение к своему организму во время беременности.
- Правильный образ жизни.
Роды и кесарево сечение
При ЭКО не всегда можно определить точную дату родов, поэтому женщине нужно лечь на сохранение на 37-38 неделе беременности. Врач проводит обследование, в результате которого устанавливает более-менее точную дату родов и определяется со способом родоразрешения.
Как и при естественной беременности, женщина может родить сама. Но существуют показания для Кесарева сечения. К ним относят:
-
 Бесплодие длится более 5 лет.
Бесплодие длится более 5 лет. - Возраст женщины — старше 35 лет.
- Наличие хронических заболеваний.
- Прерывание беременности до родов.
- Осложнения во время беременности (повышенное давление, высокое содержание белка в моче).
Анализируя все вышесказанное, хочется сказать, что ЭКО для многих пар становится настоящим чудом и проходит удачно, несмотря на большие риски. Риски связаны, в первую очередь, не со способом оплодотворения, а с состоянием здоровья женщины. При правильном ведении и тщательном контроле со стороны врача, оплодотворение закончится беременностью, а беременность — успешными родами.
Источник
