Сипап терапия синдрома обструктивного апноэ сна

Введение. Cиндром обструктивного апноэ сна (СОАС) — это состояние, характеризующееся наличием храпа, повторяющимися эпизодами обструкции верхних дыхательных путей на уровне глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях, снижением уровня кислорода крови, грубой фрагментацией сна и избыточной дневной сонливостью. Установлено, что 1/3 мужчин и 1/5 женщин сообщают о наличии у них храпа (часть из них, также сообщают о сопутствующей храпу остановке дыхания во время сна). По данным разных авторов, распространенность СОАС составляет 4 — 7% случаев в популяции людей старше 30 лет, тяжелые формы заболевания встречаются у 1 — 2% из них, у лиц старше 60 лет частота СОАС значительно возрастает — у 30% у мужчин и 20% у женщин.
Эпизоды апноэ приводят к изменению сердечной гемодинамики, снижению насыщения крови кислородом, гиперкапнии и увеличению PCO2. Уровень PCO2 и величина периваскулярного рН являются главными регуляторными параметрами, влияющими как на мозговой кровоток, так и на скорость кровотока в крупных экстракраниальных артериях. Соответственно, можно предположить, что изменения церебральной перфузии на фоне апноэ могут приводить к критическим цереброваскулярным расстройствам. Нарушение регуляции мозгового кровотока подтверждается и тем фактом, что, несмотря на гипоксемию и гиперкапнию, церебральный кровоток у пациентов с СОАС снижается во сне. Это может служить основой для развития как острой, так и хронической цереброваскулярной патологии. Таким образом, большинство авторов указывают на то, что СОАС оказывает существенное и разноплановое отрицательное воздействие на системную и мозговую гемодинамику. Проспективные исследования показали, что указания в анамнезе на храп увеличивали риск развития инсульта в 2 раза.
Таким образом, каждый невролог должен помнить, что синдром обструктивного апноэ во время сна (СОАС) является фактором инсульта (в т.ч. артериальной гипертензии, ишемической болезни сердца, нарушений сердечного ритма и проводимости, правожелудочковой сердечной недостаточности, которые в свою очередь также являются факторами риска инсульта).
Учитывая то, что, во-первых, СОАС относится к числу часто встречающихся патологических состояний и может возникать в любом возрасте, а, во-вторых, СОАС является фактором инсульта, поэтому каждый невролог должен выяснять у своих пациентов (и на профилактических, диспансерных, осмотрах) наличие тех или иных жалобы, которые могут указывать СОАС, в т.ч. проводить опрос родственников пациента о наличии у него храпа и эпизодов «замирания» (кратковременной остановки) дыхания во время сна.
В случае выявления у пациента СОАС невролог, во-первых, должен направить пациента на углубленное обследование (в идеале — в сомнологический центр) с целью выявления патогенетического варианта СОАС и его причины, а во-вторых, должен еще раз проанализировать неврологическую симптоматику у пациента на предмет возможного наличия у него неврологического заболевания, которое может быть причиной СОАС (читать подробнее в статье «Расстройства дыхания во сне при болезнях нервной системы у детей и взрослых»).
Что касается медикаментозного лечения СОАС, то, несмотря на неоднократно предпринимавшиеся в этом направлении попытки врачей и фармакологов, эффективной фармакотерапии СОАС на сегодняшний день не существует. Хирургические методы лечения, позволяющие увеличить просвет верхних дыхательных путей, разрабатывались для терапии неосложненного храпа и могут облегчить состояние пациентов с СОАС легкой степени тяжести. Однако они недостаточно эффективны у больных с тяжелым СОАС и выраженным ожирением. Самым эффективным способом лечения СОАС на сегодняшний день признана СИПАП-терапия.
СИПАП-терапия — это основной метод лечения средне-тяжелых степеней СОАС с помощью применения неинвазивной вспомогательной вентиляции легких постоянным положительным давлением во время ночного сна. Лечение СОАС посредством создания постоянного положительного давления в дыхательных путях было предложено С. Sullivan в 1981 году. В англоязычной литературе метод получил название СРАР (аббревиатура от английских слов Continuous Positive Airway Pressure — вентиляция легких постоянным положительным давлением). В отечественной литературе закрепился термин СИПАП-терапия (или СиПАП-терапия). Фактически это одна из разновидностей неинвазивной вспомогательной вентиляции легких, которая в реаниматологии называется режимом с положительным давлением в конце выдоха (ПДКВ).
Вариантом СИПАП-терапии является A-Flex-терапия — режим автоматического давления в дыхательных путях, податливого ко вдоху и выдоху пациента. СИПАП-терапия направлена на создание «воздухоносного стента», противодействующего отрицательным колебаниям инспираторного давления, приводящим к коллапсам верхних дыхательных путей и к апноэ во сне. Назальная СИПАП-терапия, проводимая с использованием носовой маски, позволяет полностью контролировать СОАС и имеет максимальные положительные кардиоваскулярные эффекты за счет нормализации структуры и продолжительности сна. A-Flex-терапия устраняет патофизиологические эффекты апноэ, уменьшает симпатический тонус и флуктуацию внутригрудного отрицательного давления. Такой метод лечения препятствует повышению АД и снижает постнагрузку на левый желудочек. Кроме того, СРАР-терапия путем устранения гипоксических эпизодов увеличивает доставку кислорода тканям и снижает степень кислородного дефицита.
В настоящее время ряд международных рекомендаций и консенсусов определяют следующие показания к проведению СИПАП-терапии:
■ умеренная или тяжелая степень СОАС (индекс апноэ / гипопноэ (ИАГ) ≥ 15 в час);
■ легкая форма СОАС (ИАГ от ≥ 5 до < 15 в час) в том случае, если имеются симптомы, ухудшающие качество жизни и препятствующие выполнению обычных дневных обязанностей, и если рекомендации по изменению образа жизни или любые другие лечебные мероприятия оказались безуспешными или неприменимыми.
Абсолютные противопоказания к проведению СИПАП-терапии отсутствуют. Однако данный метод следует назначать с осторожностью, взвешивая возможные риски и пользу, у пациентов со следующими состояниями: буллезная болезнь легких, рецидивирующие синуситы и глазные инфекции, выраженная гипотония, выраженная дегидратация, наличие в анамнезе пневмоторокса, пневмомедиастинума, пневмоцефалии, утечек спинномозговой жидкости, респираторного дистресс-синдрома, предшествующие хирургические вмешательства на головном мозге и на среднем или внутреннем ухе, частые носовые кровотечения.
СИПАП-терапия является длительным, иногда пожизненным методом лечения. Необходимо понимать, что СИПАП-терапия не излечивает собственно СОАС, а носит компенсаторный характер. Несмотря на четкий положительный эффект в отношении сердечно-сосудистых, неврологических и метаболических осложнений СОАС, при отмене лечения в большинстве случаев возобновляются прежние нарушения дыхания во сне. Выраженная положительная динамика возможна только в том случае, если устраняются причины, обусловившие развитие заболевания (например, ожирение).
Механизм действия СИПАП-терапии достаточно прост. Если в дыхательных путях создать избыточное положительное давление во время сна, то это будет препятствовать их спаданию и устранит основной механизм развития обструктивного апноэ, заключающийся в циклическом перекрытии дыхательных путей на уровне глотки. Для генерации воздушного потока используется небольшой компрессор, который подает постоянный поток воздуха под определенным давлением в дыхательные пути через гибкую трубку и носовую маску. Для увлажнения и кондиционирования поступающего в дыхательные пути воздуха может дополнительно использоваться нагреваемый увлажнитель.
В мире выпускается большое количество моделей СИПАП-аппаратов. Все оборудование глобально можно разделить на два класса: неавтоматические и автоматические системы. В неавтоматической системе устанавливается фиксированное лечебное давление, которое должно обеспечить открытие дыхательных путей в любой стадии сна и в любом положении тела. Таким образом, уровень давления устанавливается как бы с некоторым запасом. В положении на боку и в неглубоких стадиях сна данное давление оказывается избыточным. Проблема заключается в том, что чем выше лечебное давление, тем меньше комфортность и приемлемость лечения из-за затруднения выдоха, утечек из-под маски, заложенности ушей.
На сегодняшний день широко распространены СИПАП-аппараты, которые обеспечивают автоматический подбор давления в реальном времени, так называемые аппараты Авто-СИПАП. В данных аппаратах используются сложные алгоритмы автоматической настройки лечебного давления в зависимости от детектируемых нарушений дыхания. Целесообразность настройки давления в реальном времени обусловлена изменением лечебного давления в зависимости от положения тела и стадии сна. При глубоком сне и сне на спине требуется существенно большее давление для открытия дыхательных путей по сравнению с поверхностным сном и сном на боку соответственно.
Все современные аппараты Авто-СИПАП и ряд неавтоматических систем имеют электронные блоки памяти, в которых фиксируются все параметры лечения (длительность сна с аппаратом, уровень лечебного давления, наличие утечек) и остаточные нарушения дыхания (апноэ, гипопноэ, храп, флоулимитация) в течение 365 последних ночей лечения, что необходимо для контроля эффективности проводимой СИПАП-терапии (см. далее). Ряд систем выводят на дисплей показатели ИАГ за последние сутки, 7 и 30 дней лечения.
При использовании аппаратов, не сохраняющих параметров лечения, необходимо один раз в год в сомнологическом центре проводить контрольное полисомнографическое исследование на фоне СИПАП-терапии с целью оценки ее эффективности
Наиболее частыми побочными эффектами СИПАП-терапии являются: локальное раздражение кожных покровов под маской (около 50 %), сухость слизистой оболочки носа и глотки (около 30%), заложенность носа и (или) ринорея (около 25 %), раздражение глаз (около 25 %). Однако данные нарушения не являются серьезными и не препятствуют продолжению лечения. Применение более комфортных масок и нагреваемых увлажнителей в большинстве случаев эффективно устраняет эти побочные эффекты. В случае наличия стойкого раздражающего эффекта от маски и потока воздуха можно рекомендовать два подхода:
■ проводить СИПАП-терапию ежедневно в течение первых 4 — 5 часов сна, когда наблюдается наиболее глубокий сон и внешние раздражители практически не беспокоят, а под утро, когда сон становится поверхностным и маска или поток воздуха начинают мешать, маску можно снять и спать уже без нее; при этом положительный эффект лечения (уменьшение интенсивности храпа и количества остановок дыхания) сохраняется в течение оставшейся части ночи;
■ проводить СИПАП-терапию с короткими перерывами в 1 — 2 дня; при прерывистом применении желательно проводить лечение не менее 70 % ночей, особенно в тех случаях, когда имеются сопутствующая гипертония или другие сердечно-сосудистые заболевания; обязательно проводить СИПАП-терапию, если накануне вечером была принята существенная доза алкоголя или снотворный препарат.
Серьезные осложнения при СРАР-терапии наблюдались в единичных случаях. Имеются описания клинических случаев пневмоцефалии, бактериального менингита, массивного носового кровотечения, сердечных аритмий, связанных с использованием СИПАП. Однако в литературе не описано ни одного летального исхода, обусловленного СИПАП-терапией.
Обратите внимание! При тяжелом апноэ сна, когда пациенту необходимо использовать высокие цифры положительного давления воздуха, или при сопутствующей сердечной и дыхательной патологии пациент может испытывать дискомфорт в связи с затруднением выдоха. Для таких ситуаций разработаны приборы БайПАП (с двухуровневым давлением воздуха), в которых можно установить различное давление на вдохе и на выдохе, что обеспечивает лучшую переносимость терапии.
Как было указано выше — СИПАП-терапия является длительным, иногда пожизненным методом лечения. «Золотым правилом» считается проведение СИПАП-терапии каждую ночь в течение всего времени сна. При тяжелых степенях СОАС пациенты чаще всего соблюдают этот режим. При этом отмечается как улучшение качества сна, так и дневной активности. Большинство специалистов разделяют мнение, что для достижения хорошего клинического эффекта и минимизации сердечно-сосудистых рисков необходимо проводить СИПАП-терапию минимум 70% ночей, минимум 4 — 4,5 часа за ночь. Короткие перерывы в лечении вполне возможны. Более того, в течение 1 — 2 дней ситуация остается лучше, чем она была исходно. Дело в том, что СИПАП-терапия устраняет храп и биение мягких глоточных структур друг о друга. Соответственно уменьшается локальный отек слизистой оболочки и восстанавливается тонус мышечных структур глотки. Дыхательные пути становятся шире и реже спадаются. Но через 3 — 4 дня прекращения лечения клиническая картина СОАС возвращается.
При долгосрочном лечении важно осуществлять периодический контроль за приемлемостью и эффективностью СИПАП-терапии. Так как она проводится во сне, то пациент не может объективно оценивать качество лечения, особенно при постепенном снижении его эффективности. Здесь следует упомянуть, что даже при тяжелых степенях СОАС, при которых отмечается до 400 — 500 остановок дыхания за ночь, сопровождающихся тяжелейшими периодами гипоксемии, пациенты могут ничего об этом не помнить и не предъявлять жалоб на нарушения дыхания во сне. Основным критерием эффективности проводимой СИПАП-терапии является уменьшение среднего за анализируемый период лечения ИАГ менее 5 в час.
Если пациент жалуется на дневную сонливость и имеет другие клинические симптомы СОАС, а счетчик СИПАП-аппарата указывает на недостаточную среднюю продолжительность лечения в течение ночи (менее четырех часов) или частоту лечения менее 70 % ночей, то стратегия должна быть направлена на увеличение приемлемости СИПАП-терапии. Если же в этой ситуации счетчик указывает на высокую среднюю продолжительность лечения (более пяти часов), но отмечается значительное количество остаточных эпизодов апноэ / гипопноэ (более пяти в час), то необходимо направить пациента на консультацию в сомнологический центр для коррекции режима СИПАП-терапии.
Читайте также:
статью «Инсомния и расстройства дыхания во сне: новые факторы риска ишемического инсульта» О.И. Виноградов, А.М. Кулагина; ФГБУ «Национальный медико-хирургический центр им. Н.И. Пирогова», Москва (Журнал неврологии и психиатрии, №3, 2015; Вып. 2) [читать]
Источник
СиПАП – ведущий метод лечения обструктивного апноэ средней и тяжелой степени. Аппарат позволяет полностью забыть о богатырском храпе и остановках дыхания, связанных с плохой проходимостью дыхательных путей. Но ложку дегтя внесли исследования, в которых говорится о проявлении в отдельных случаях так называемого комплексного апноэ сна (замещение обструктивного апноэ центральным) на фоне СиПАП-терапии. Главное отличие центрального апноэ от обструктивного в том, что причина остановки дыхания кроется уже не в механическом препятствии току воздуха через верхние дыхательные пути, а в периодическом отсутствии сигналов, исходящих от головного мозга и дающих команду дышать. При обструкции больной продолжает попытки вдохнуть воздух, его грудная клетка приподнимается и опускается, а при апноэ центрального типа дыхательные усилия во время эпизода апноэ отсутствуют вообще.
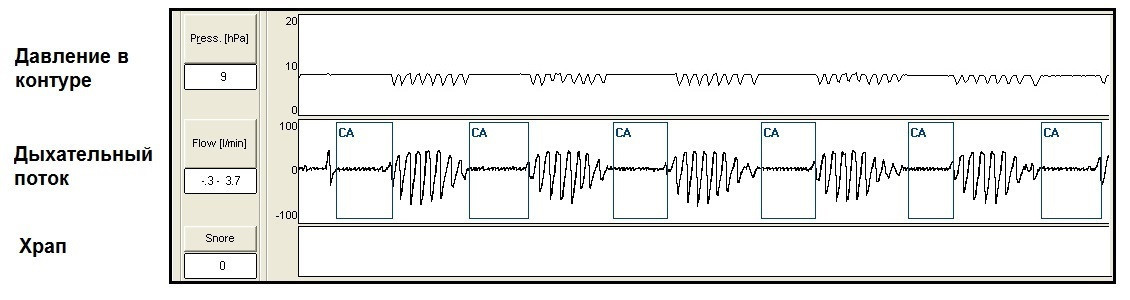
График демонстрирует клиническую картину комплексного апноэ – сохранение дыхательных пауз в виде центральных апноэ в дыхательном потоке пациента во время ночного отдыха с включенным СиПАП-аппаратом.
Ученые не могут прийти к единому мнению, является ли это следствием аппаратной терапии или же самостоятельным феноменом, индивидуальной особенностью регуляции дыхания у некоторых пациентов. Ситуация осложняется еще и тем, что предварительная диагностика и исходная клиническая картина болезни не дают возможности предсказать случаи комплексного сонного апноэ, и такая специфика нарушений дыхания во сне начинает проясняться уже после начала использования маски с постоянным давлением.
Комплексное апноэ является нередкой находкой после начала СиПАП-терапии при обструктивном апноэ сна. Считается, что в группу риска по замещению апноэ обструктивного характера на центральное входят мужчины старшего возраста, с тяжелой формой синдрома обструктивного апноэ, особенно при наличии у них сердечно-сосудистых заболеваний. У части пациентов, столкнувшихся с подобным осложнением, уже на стадии первичной диагностики отмечаются эпизоды остановки дыхания не только обструктивного, но и центрального типа.
Формы и механизмы развития ночного апноэ
Предположительно, существует несколько патологических механизмов, приводящих к комплексному апноэ. Но прежде всего, стоит отметить, что заболевание может протекать в острой форме, а также в виде хронической патологии.
- Острая форма. Остановки дыхания фиксируются на начальном этапе масочной терапии. После приспосабливания организма к изменившимся условиям вентиляции легких и нормализации газообмена проблема в большинстве случаев исчезает сама собой. Обычно это происходит спустя 1-2 месяца и обычно не требует специального лечения.
- Хроническая форма. В этом случае завершение адаптации дыхательного аппарата к СиПАП терапии никак влияет на количество эпизодов центрального апноэ. Они возникают на регулярной основе, а их частота меняется несущественно. Примерно треть пациентов с таким вариантом хронической патологии дыхания во сне страдают от тяжелых болезней сердца.
Из этого можно сделать вывод, что комплексное апноэ у пациентов с дисфункцией сердечной мышцы (а именно недостаточностью левого желудочка) – это наиболее известное проявление дыхательного типа расстройства дыхания во время сна.
Часто комплексного апноэ проявляется в виде так называемого дыхания Чейна-Стокса. Оно характеризуется постепенным увеличением амплитуды вдохов, после чего наблюдается медленное убывание глубины вдоха, завершающееся остановкой дыхания — центральным апноэ. Затем все повторяется. При сердечной недостаточности развитию такой патологии дыхания способствуют следующие факторы:
- пониженное содержание в крови углекислого газа;
- замедленный темп кровоснабжения мозга;
- изменение чувствительности рецепторов, которые отвечают за поддержание нормального уровня кислорода, углекислого газа и кислотности во внутренних средах организма.
Основным стимулом к нарастанию дыхания является уровень углекислого газа в крови. При застойных явлениях в малом круге кровообращения (т.е. в легких) активизируются механизмы гипервентиляции, что, в свою очередь, снижает концентрацию углекислого газа в крови до критической отметки. Мозг, получая информацию о низком содержании СО2, прекращает подавать стимулы к дыхательной деятельности. В результате человек на некоторое время перестает дышать.
Обструктивное апноэ, наоборот, ухудшает легочную вентиляцию и способствует задержке углекислого газа. При повышенном уровне СО2 дыхательные усилия не могут прекратиться. Поэтому, даже если у больного с сердечно-сосудистыми нарушениями и есть предрасположенность к центральному апноэ, зафиксировать это практически невозможно до начала лечения постоянным давлением. Ведь механизмы, приводящие к дыханию Чейна-Стокса, запускаются лишь после резкого падения уровня углекислоты, которое у таких пациентов возникает после улучшения проходимости дыхательных путей.
Однако если описанная схема развития комплексного апноэ относительно ясна, до сих пор непонятно, каковы причины возникновения данной патологии у пациентов с другими сердечно-сосудистыми заболеваниями, а также у тех, кто вообще не входит в обозначенную группу риска.
Анализ методов лечения комплексного апноэ
Общепринятого стандарта для лечения комплексного апноэ на сегодняшний день не существует. Практикующие специалисты могут полагаться лишь на подходы, которые применяются при других типах центрального апноэ.
При наличии большой базы исследований о центральном и обструктивном апноэ подходы к лечению комплексного апноэ сна до настоящего времени остаются предметом для обсуждения.
Перечислим методы лечения апноэ центрального характера, заслуживающие наибольшего внимания применительно к апноэ комплексного типа.
- Адаптивная сервовентиляция (АСВ). Работа аппаратов АСВ основана на плавном изменении давления на выдохе и на вдохе с учетом дыхательного потока в дыхательных циклах. Прибор работает в противофазе с дыханием пациента: чем лучше человек дышит, тем меньшее участие в этом процессе играет прибор и, наоборот, чем меньше объем собственного дыхания, тем интенсивнее осуществляемая им респираторная поддержка. Он оперативно реагируют на гипер-, гиповентиляцию и апноэ, выравнивая дыхание. Долгое время считалось, что АСВ лучше иных известных методов помогает бороться с центральном апноэ, в том числе у людей, страдающих хронической сердечной недостаточностью. Также высказывалось предположение, что подобная терапия опосредованно оптимизирует и работу сердца. Однако недавнее исследование опровергло это мнение. Были приведены доказательства, что АСВ-терапия у больных с тяжелой сердечной недостаточностью увеличивает риск смерти. В результате сердечная недостаточность на сегодняшний день считается серьезным противопоказанием для назначения с помощью АСВ, в том числе и при появлении комплексного апноэ сна. Метод весьма хорош, но только для пациентов с сохраненной функцией сердца.
- БиПАП в режиме контроля частоты дыхания (ST). Метод считается резервным, его используют как альтернативу АСВ. Аппарат поддерживает высокое давление на вдохе и снижает его на выдохе. Опция ST позволяет выставить минимальную периодичность дыхания для дополнительного контроля. Если собственный темп дыхания опускается ниже заданного предела, прибор делает вдохи за больного в принудительном порядке. После того как для АСВ-терапии появились ранее неизвестные противопоказания, возник вопрос о безопасности БиПАП в аналогичных случаях. Исследований на эту тему пока не проводилось. Однако по аналогии с АСВ нельзя исключить возможное отрицательное влияние двухуровневой вентиляции на кровообращение у пациентов со слабым сердцем. Следовательно, назначение данного метода лечения при тяжелой сердечной также является рискованной мерой.
- Мочегонный препарат ацетазоламид (диакарб). Это медикаментозное средство не только усиливает выведение жидкости, но и является стимулятором дыхания. Препарат показал свою эффективность при лечении разных форм центрального апноэ в том числе и возникающего на фоне СиПАП-терапии. Но при использовании данного метода лечения пока непонятно, как долго следует его продолжать, чтобы достигнуть стойкого положительного эффекта. Два и сам этот положительный эффект достигается в разной степени и не у всех больных. Тем не менее этот препарат может оказаться выходом для больных с сердечной недостаточностью, когда назначение АСВ или БиПАП-терапии противопоказано или не желательно.
- Кислородотерапия. Метод, в первую очередь, направлен на компенсацию низкого содержания кислорода в крови на фоне дыхательных пауз. Поэтому использование его при отсутствии существенных эпизодов кислородного голодания вызывает определенные сомнения.
Стоит понимать, что умеренные проявления комплексного апноэ, как и неосложненный храп во сне или легкое обструктивное апноэ скорее всего вообще не нуждаются в специальном лечении. Активного терапевтического вмешательства требуют только случаи комплексного апноэ с большим числом аномальных дыхательных событий, а также при условии, что болезнь сопровождается выраженным кислородным голоданием, нарушениями сна, повышенной сонливостью в дневное время или же при наличии явной связи с сердечно-сосудистыми симптомами.
Как лечить комплексное апноэ: выводы
Несмотря на многочисленные проведенные исследования до сих пор нет однозначного мнения о подходах к лечению при возникновении комплексного апноэ сна на фоне терапии постоянным положительным давлением воздуха. Ясно одно – появление центральных апноэ не означает, что необходимо прекратить использовать СиПАП-аппарат. Тем не менее, процесс лечения может нуждаться в некоторой корректировке. Это можно сделать, используя следующий алгоритм:
- Анализ используемого лечебного режима СиПАП-аппарата. Важно, чтобы режим не был избыточным, не возникала перегрузка давлением воздуха. Само устройство при этом может иметь как постоянный, так и автонастраивающийся алгоритм лечения, это принципиального значения не имеет.
- Проверка на предмет утечек воздуха. Причина этой проблемы кроется в неплотном прилегании маски или регулярных утечках через рот. При необходимости маску следует заменить.
- Выключение функции снижения давления при выдохе. Эта опция предусмотрена во многих современных моделях СиПАП для большего комфорта лечения. Однако в некоторых случаях незначительное, на первый взгляд, колебание между величиной давления вдоха и выдоха может привести к дополнительному снижению содержания углекислого газа до критического уровня, вызывающего центральные апноэ.
- Повторный анализ состояния больного и течения болезни через 2 месяца после начала применения СиПАП. Как уже было сказано выше, в большинстве случаев феномен комплексного апноэ исчезает самостоятельно на фоне проводимого лечения. При сохранении комплексного апноэ необходимо определиться, будет ли достаточно только наблюдения за патологией дыхания в динамике или же больной нуждается в дополнительной помощи.
- Назначение дополнительного лечения
- Если состояние больного не осложнено хронической сердечной недостаточностью, то назначают АСВ или БиПАП-ST. Резервной опцией является назначение диакарба при продолжающейся СиПАП-терапии.
- Если комплексное апноэ проявило себя на фоне хронической сердечной недостаточности, то проводится анализ и оптимизация медикаментозной терапии, направленной на коррекцию слабости сердечной мышцы. При необходимости добавляется ацетазоламид. Если эти меры не дали результата, а эпизоды центрального апноэ вызывают острую гипоксемию, то практикуется подача дополнительного кислорода непосредственно в трубку СиПАП-аппарата.

Вероятность замещения обструктивного апноэ на апноэ центрального типа на фоне СиПАП-терапии не отразилась на лечении положительным давлением. Этот метод борьбы с осложненным храпом до сих пор является признанным золотым стандартом.
Как уже было отмечено, на сегодняшний день ни один из методов лечения комплексного апноэ нельзя назвать универсальным и общепринятым. Коррекция этого нарушения дыхания строится преимущественно по аналогии с рекомендациями, разработанными для борьбы с другими типами центрального сонного апноэ. И пока ученые ведут горячие споры и проводят исследования, груз ответственности за здоровье пациента как всегда ложится на плечи лечащего врача.
Дискуссии по поводу того, считать ли комплексное апноэ осложнением на фоне лечения аппаратом СиПАП или нет, никак не влияют на репутацию самого метода лечения остановок дыхания по причине обструкции. Проблема заключается лишь в подборе некоторых вспомогательных методов для пациентов, у которых в силу индивидуальных особенностей организма или наличия хронических заболеваний устранение одного патологического состояния стимулировало развитие или выявило другие уже существующие проблемы.
Источник
