Синильный кольпит код мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Сенильный (атрофический) кольпит.

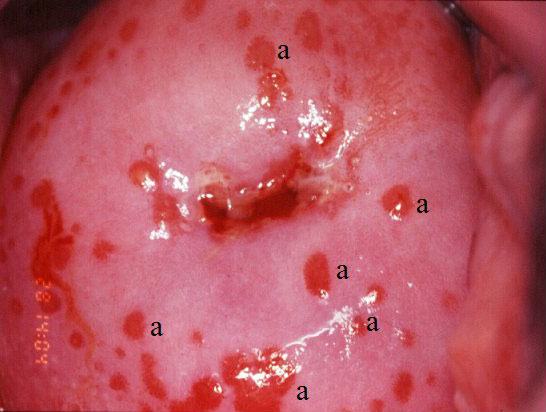
Вид шейки матки при кольпите
Описание
Атрофический (сенильный) кольпит – инволютивные дистрофические и воспалительные тканевые изменения слизистой влагалища, обусловленные гипоэстрогенией и истончением многослойного эпителия. Атрофический кольпит проявляется сухостью слизистой влагалища, зудом, диспареунией, рецидивирующими воспалениями, кровянистыми мажущими выделениями из половых путей. Для выявления атрофического кольпита проводится гинекологический осмотр, кольпоскопия, исследование мазков. Лечение атрофического кольпита включает местную и общую гормонотерапию.
Симптомы
В большинстве случаев атрофический кольпит протекает вяло, поэтому женщину может практически ничего не беспокоить. Появляются периодические скудные бели, иногда пациентки отмечают жгучую боль и зуд в области вульвы, которые усиливаются после мочеиспускания или проведения гигиенических процедур с использованием мыла.
Ранимая слизистая нередко становится причиной сукровичных выделений при половом сношении, дефекации, взятии мазков. Микротрещины и кровоточивость вначале сочетаются с асептическим воспалением, однако на этом фоне легко развивается вторичная инфекция.
Вследствие атрофических изменений мышц мочевого пузыря и тазового дна учащается мочеиспускание, реже развивается недержание мочи при физическом напряжении. Сухость слизистой влагалища при атрофическом кольпите становится причиной диспареунии – дискомфорта и болезненных ощущений при половом акте.
Причины
Развитию атрофического кольпита, как правило, предшествует наступление естественной менопаузы, овариоэктомия, облучение яичников.
Ведущей причиной атрофического кольпита является гипоэстрогения – эстрогенный дефицит, сопровождающийся прекращением пролиферации влагалищного эпителия, уменьшением секреции влагалищных желез, истончением слизистой, ее повышенной ранимостью и сухостью.
Изменения биоценоза влагалища, связанные с исчезновением гликогена, уменьшением лактобацилл и увеличением рН, вызывают активизацию местной условно-патогенной флоры и проникновение бактерий извне. Микротравмы слизистой при гинекологических манипуляциях или половом акте являются входными воротами для инфекции. На фоне ослабления общего иммунитета и хронических экстрагенитальных заболеваний развивается локальная неспецифическая воспалительная реакция слизистой влагалища; атрофический кольпит приобретает рецидивирующий упорный характер течения.
Группу риска по развитию атрофического кольпита составляют женщины с ранним климаксом, эндокринопатиями (сахарным диабетом, гипотиреозом), удалением либо выключением функции обоих яичников.
Способствовать развитию атрофического кольпита может неудовлетворительная интимная гигиена, ношение синтетического белья, использование ароматизированного мыла, гелей.
Лечение
Целью терапии при атрофическом кольпите служит восстановление трофики эпителиальной выстилки влагалища и предотвращение рецидивов вагинита.
В большинстве случаев при атрофическом кольпите назначается проведение заместительной (локальной и системной) гормонотерапии (ЗГТ).
Местные препараты для лечения атрофического кольпита (эстриол, овестин) вводятся во влагалище в виде мази или свечей в течение 2-х недель. Средства системного воздействия (анжелик, индивина, тиболон, климодиен, эстрадиол, клиогест) применяются в форме таблеток или пластырей. Системная ЗГТ рассчитана на длительное непрерывное применение (до 5 лет). У пациенток с атрофическим кольпитом также возможно применение фитоэстрогенов — препаратов растительного происхождения.
При выявлении специфического кольпита с учетом возбудителя дополнительно проводится этиотропная локальная терапия. При учащенном мочеиспускании, недержании мочи могут быть показаны уросептики.
Эффективность лечения атрофического кольпита отслеживается путем проведения динамической кольпоскопии, цитологического исследования, влагалищной рН-метрии.
В ситуациях невозможности использования эстрогенов (при раке молочной железы, раке эндометрия, кровотечениях, артериальных или венозных тромбоэмболиях в анамнезе, заболеваниях печени, стенокардии, инфаркте миокарда и ) для лечения атрофического кольпита используются спринцевания, ванночки с растворами календулы, аптечной ромашки зверобоя и других трав, обладающих местным антисептическим, противовоспалительным и репаративным действием.
Источник
Рубрика МКБ-10: N95.2
МКБ-10 / N00-N99 КЛАСС XIV Болезни мочеполовой системы / N80-N98 Невоспалительные болезни женских половых органов / N95 Нарушения менопаузы и другие нарушения в околоменопаузном периоде
Определение и общие сведения[править]
Атрофический вагинит
Синонимы: Постменопаузальный атрофический вагинит, старческий атрофический вагинит, сенильный кольпит, атрофический вагинит.
Атрофический вагинит — симптомокомплекс, обусловленный значительным снижением содержания эстрогенов, который приводит к истончению многослойного плоского эпителия влагалища, его сухости, диспареунии, зуду и рецидивирующей воспалительной реакции.
Эпидемиология
Заболевание характерно для женщин пожилого возраста и пациенток с искусственной менопаузой. Атрофический вагинит манифестирует спустя 5-6 лет после наступления естественной или искусственной менопаузы. Учитывая общую тенденцию к увеличению доли лиц пожилого и старческого возраста, а также количества больных после радикальных операций на яичниках, отмечается выраженный рост регистрации атрофического вагинита в ряде регионов, где заместительная гормональная терапия не используется широко.
Классификация
Различают две формы атрофического вагинита: постменопаузальный и связанный с искусственной менопаузой.
Этиология и патогенез[править]
Основная причина атрофического вагинита — гипоэстрогения, обусловленная общим физиологическим старением организма.
Патогенез
Многослойный плоский эпителий влагалища — мишень для эстрогенов, при снижении уровня которых наблюдается постепенное истончение эпителия. Это приводит к значительному уменьшению числа клеток, содержащих гликоген. Гликоген — основной питательный субстрат для лактобактерий. Кислота — основной продукт жизнедеятельности лактобацилл — поддерживает кислый рН влагалища. При снижении содержания гликогена отмечается постепенное уменьшение колонизации влагалища лактобактериями, увеличение рН и, как следствие, колонизация влагалища другими условнопатогенными микроорганизмами (вызывают локальную воспалительную реакцию слизистой влагалища).
Клинические проявления[править]
Локальные клинические проявления гипоэстрогении во влагалище: сухость, зуд, жжение и диспареуния. Изменения микробиоценоза влагалища, характерные для постменопаузального периода, приводят к рецидивирующим неспецифическим упорным кольпитам.
Постменопаузный атрофический вагинит: Диагностика[править]
Диагностика атрофического вагинита не вызывает сложностей. Она основана на данных анамнеза, осмотра, кольпоскопии, кольпоцитологии, определении рН влагалища, микробиологическом исследовании и определении индекса вагинального здоровья. При кольпоскопии характерны истончение и лёгкая травматизация стенок влагалища и эпителия шейки матки, участки кровоизлияний. При пробе Шиллера — слабое неравномерное окрашивание. При кольпоцитологическом исследовании выявляют клетки, типичные для атрофических изменений (преобладают клетки базального и парабазального слоев), рН влагалища возрастает. Для исключения возможных специфических причин вагинита и исключения инфекций, передающихся половым путём, рекомендуют дополнительно исследовать содержимое влагалищного и шеечного секретов методом полимеразной цепной реакции.
Дифференциальный диагноз[править]
Дифференциальный диагноз при атрофическом кольпите необходимо проводить с большой группой инфекций, передающихся половым путём, и кандидомикозами.
Постменопаузный атрофический вагинит: Лечение[править]
Цели лечения
Цель терапии — реабилитация многослойного плоского эпителия и уменьшение рецидивов вагинита.
Немедикаментозное лечение
Немедикаментозных способов лечения не разработано.
Медикаментозное лечение
Единственный метод лечения атрофического вагинита — заместительная гормональная терапия препаратами локального или системного действия, эффективность которых сопоставима независимо от способа введения. Начало терапии желательно не позднее 18-36 мес от наступления менопаузы.
Из локальных препаратов хорошо зарекомендовал себя эстриол в виде свечей и мази, которые вводят во влагалище 1 раз в сутки на протяжении 2 недель.
Другая группа препаратов — препараты системного действия: Дроспиренон/эстрадиол, тиболон, Эстрадиол/дидрогестерон, Эстрадиол/медроксипрогестерон, Диеногест/эстрадиол, Эстрадиол/норэтистерон, эстрадиол в виде геля, пластыря, таблеток. Эти препараты, помимо локального действия на эпителий влагалища, влияют и на весь организм в целом, уменьшая проявления климактерического синдрома. Их применяют непрерывно в течение 5 лет.
Контроль за эффективностью терапии осуществляют определением зрелости эпителия кольпоцитологическим и кольпоскопическим методами, а также определением рН влагалищного секрета.
При выявлении острого кольпита в зависимости от возбудителя дополнительно назначают этиотропную локальную терапию.
Профилактика[править]
Единственный метод профилактики — заместительная гормональная терапия.
Прочее[править]
Прогноз
Благоприятный при адекватном и своевременном назначении заместительной гормональной терапии.
Источники (ссылки)[править]
Гинекология [Электронный ресурс] / Под ред. В.И. Кулакова, И.Б. Манухина, Г.М. Савельевой — М. : ГЭОТАР-Медиа, 2011. — https://www.rosmedlib.ru/book/ISBN9785970418970.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Дроспиренон/эстрадиол
- Эстриол
Источник
Содержание :
- Дрожжевой кольпит МКБ-10
- Дрожжевой кольпит причины
- Как лечить дрожжевой кольпит у женщин?
- Лечение дрожжевого кольпита: препараты
- Чем лечить дрожжевой кольпит у женщин: народные методы
- Дрожжевой кольпит : особенности питания
В37.3 МКБ Дрожжевой кольпит – что это такое? Это патология, обозначающая поражение слизистой влагалища грибами рода Кандида. Эти одноклеточные организмы уже существуют в нормальной флоре влагалища женщины. Но при определенных иммунных процессах, травмах или беременности эти грибы начинают активно размножаться, приводя к воспалению слизистой оболочки.Его еще называют молочница, кандидозный кольпит.
Дрожжевой кольпит МКБ-10
В Международной классификации болезней эта патология отдельно обозначена в двух основных разделах. Дрожжевой вагинит имеет код В37.3. Там написаны три названия патологии: Кандидозный вульвовагинит, Вгинальная молочница, Монилиальный вульвовагинит. Описание можно найти в подразделе Кандидоз (В37), разделе некоторые инфекционные и паразитарные болезни (А00-В99).
Также это заболевание обозначено в документе под кодом N77.1, где описаны изъязвления и воспаления вульвы и влагалища при болезнях, которые попали под классификацию в других рубриках.
Дрожжевой кольпит причины
Заболевание не принадлежит к числу венерических, хотя и может передаваться через половой контакт. При появлении неблагоприятных факторов возникает дрожжевой вагинит, причины могут быть разными:
- беременность;
- снижение иммунитета;
- длительный прием антибиотиков.
Проявляется болезнь симптомами, сходными с неспецифическим кольпитом, но есть отличительные особенности признаков, по которым можно почти со 100% уверенностью сказать, что причиной болезни являются дрожжевые грибы.
- Жжение и зуд при кольпите охватывают область влагалища, наружных половых органов и анального отверстия.
- Выделения имеют кислый запах.
- Выделения обильные и густые, имеют белый цвет и творожистую консистенцию. Могут выделяться пластами или иметь зернистую консистенцию
Узнать дрожжевой кольпит фото поможет, так как болезнь можно классифицировать и визуально.
Особенностью патологии является также ее распространение. При бактериальном кольпите бактерии зачастую локализуются на внешних слоях влагалища. При дрожжевом поражении страдают и более глубокие слои женских половых органов. При таком состоянии диагностируется хронический кандидозный вагинит. Его очень сложно вылечить.
По этой причине терапию следует начинать, как только появились первые симптомы поражения слизистой оболочки.
Как лечить дрожжевой кольпит у женщин?
При этой патологии используется комплексное лечение: местные терапевтические процедуры и общие. Под термином общее лечение дрожжевого кольпита подразумеваются препараты, действующие системно, применяемые в инъекциях или перорально.
Чтобы лечение было эффективным, необходимо придерживаться всех рекомендаций врача. Предотвратить повторное заражение инфекцией нужно курсом лечения и для мужчины. Терапию назначает врач, с последующими контрольными анализами.
Лечение дрожжевого кольпита: препараты
Группа препаратов, воздействующих на грибы, носит название антимикотические вещества.Это препараты для лечения дрожжевого кольпита, которые разрушают клетки дрожжеподобного гриба.
- Ломексин. Активным его веществом является фентиконазол. Представлен в форме вагинальных капсул и крема. Лечение подразумевает противогрибковые средства в первую очередь. Это эффективный препарат, так как является комбинированным средством, в его состав входят антибактериальные, противовоспалительные и противогрибковые вещества. Нельзя его использовать в 1 триместре беременности. Применяется также для лечения хронической формы болезни.
- Гинофорт. Это крем для обработки влагалища. Он один из препаратов нового поколения. Действует мощно, поэтому его нельзя использовать при беременности и лактации. Одно нанесение дает эффект на 4-5 дней. Сделан на основе бутоконазола. Если женщина лечила дрожжевой кольпит, таблетками, о необходимости применять этот крем нужно спросить гинеколога.
- Пимафуцин. Известный противогрибковый препарат, обладающих антимикотическим, противовоспалительным и антибактериальным действием.
- Микофлюкан. Изготовлен на основе флуконазола. Это системный препарат, представлен в форме таблеток, для перорального приема. Очень важно перед его применением посоветоваться с врачом, так как он имеет некоторые противопоказания.
Нужно отметить, что если у беременной женщины развился дрожжевой кольпит, лечение препараты пероральные отвергает. Использовать можно только местные средства, которые не противопоказаны при этом состоянии.
Активно применяются вагинальные таблетки, дрожжевой кольпит свечи также эффективно лечат. Но при определенных состояниях пациентки некоторые средства против грибков плохо переносятся. Поэтому на помощь приходят народные средства.
Чем лечить дрожжевой кольпит у женщин: народные методы
Самостоятельно вещества природного происхождения не вылечат пациентку от патологии, особенно во время присоединения бактериальной инфекции. Дополнить основное местное или системное лечение можно такими травами:
- календула;
- можжевельник;
- кора дуба;
- ромашка;
- крапива;
Помогает преодолеть грибы тампоны с луком, чесноком, содой и морковным соком.
Дрожжевой кольпит : особенности питания
Важным для лечения грибов рода Кандида является рацион пациентки. Правильное питание ускоряет процесс выздоровления. К допустимым продуктам относят:
- морепродукты нежирные;
- орехи;
- натуральные кисломолочные продукты;
- яйца;
- отварное мясо или приготовленное на пару;
- овощи во всех видах, кроме жарки;
- крупы;
- не белый хлеб;
- морковный сок;
- несладкие фрукты.
Если употреблять в пищу молоко, жирное мясо, чай или кофе, белый хлеб и алкоголь, дрожжевой кольпит будет еще больше развиваться.
Местное лечение сходно с терапией неспецифического кольпита, при котором в комбинированных лекарствах иногда используется противогрибковое вещество. Но проявляются эти болезни по-разному.
Источник
Рубрика МКБ-10: B37.3+
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / B35-B49 Микозы / B37 Кандидоз
Определение и общие сведения[править]
Эпидемиология
Заболеваемость кандидозом вульвы и влагалища за последние 20 лет резко возросла. В настоящее время кандидоз занимет второе после бактериального вагиноза место среди всех инфекций влагалища (по другим данным, первое с частотой около 20%) и служит одной из наиболее частых причин обращения к гинекологу.
Распространенность кандидозного вульвовагинита неодинакова в разных возрастных группах: резкий рост распространенности этого варианта кандидоза отмечают в возрасте 20 лет, однако пик ее приходится на следующие 20 лет. Считается, что распространенность заболевания в популяции в целом выше, чем регистрируемая.
К основным факторам риска при кандидозе вульвы и влагалища относят беременность, использование средств контрацепции, лечение антибактериальными препаратами и сахарный диабет. Тем не менее у большинства женщин не удается выявить четкий предрасполагающий фактор. В большинстве случаев кандидозный вульвовагинит — эндогенная инфекция, следствие влагалищного кандидоносительства. Источником его могут быть Candida spp., обитающие или временно обитавшие в кишечнике, полости рта, на коже или во внешней среде. Экзогенное инфицирование Saccharomyces cerevisiae отмечают у женщин, работающих с пекарскими или пивными дрожжами.
Этиология и патогенез[править]
Основной возбудитель кандидозного вульвовагинита — C. albicans. По некоторым данным, в 1990-х гг. за рубежом этот вид выделяли в 45-70% случаев заболевания. В России C. albicans выделяют не менее чем в 80% случаев. При сохранении ведущей роли C. albicans в этиологии кандидоза гениталий внутри этого вида отмечается тенденция к росту числа устойчивых к антимикотикам штаммов (до 10%). Другие виды Candida на Западе обнаруживают в 15-30% случаев кандидоза вульва и влагалища, а в России, как правило, с меньшей частотой. Вторым после C. albicans возбудителем считают C. glabrata. Частота выделения этого вида составляет 15-30%. C. glabrata значительно чаще выделяют при кандидозе гениталий на фоне сахарного диабета; носительство и заболеваемость инфекцией, вызванной этим видом, ассоциированы также с ВИЧ-инфекцией. Кандидозный вульвовагинит, обусловленный C. glabrata, нередко протекает в хронической рецидивирующей форме; в 7% случаев возбудители устойчивы к имидазольным антимикотикам. При лечении препаратами этой группы смешанной (C. albicans вместе с C. glabrata) инфекции происходит селекция C. glabrata. Третье место в разных исследованиях занимают другие виды Candida: обычно C. tropicalis, но иногда — C. krusei, C. parapsilosis и прочие дрожжевые грибы, в частности Saccharomyces cerevisiae. Реже при вагинальном кандидозе выделяют C. kefyr и C. guillermondii, очень редко — другие виды Candida
Клинические проявления[править]
В зависимости от локализации кандидозного вульвовагинита выделяют, помимо вагинита и вульвита, кандидозный цервицит, кольпит, уретрит, бартолинит.
По течению заболевания выделяют острую (свежую, спорадическую) и хроническую формы. Острая форма протекает не более 2 мес.
Для кандидозного вульвовагинита характерны рецидивы. Тем не менее рецидивирующую форму рассматривают как особый вариант течения заболевания.
В этом случае под рецидивированием понимают не просто повторное появление симптомов, а довольно частое их возникновение (4 и более эпизодов в течение 1 года), чередующееся с неманифестными периодами, в течение которых во влагалище могут обнаруживать Candida spp. (их может не быть в ближайшие после проведенного курса лечения сроки). Другим, более тяжелым вариантом течения хронической формы считают персистирующий кандидозный вульвовагинит. При нем симптомы заболевания сохраняются постоянно с той или иной степенью выраженности, обычно стихая после проведенного лечения.
В зависимости от особенностей клинической картины выделяют псевдомембранозную (молочница) и эритематозную/атрофическую формы заболевания.
Кроме того, в зарубежной литературе нередко можно встретить термины «осложненный» и «вторичный» кандидоз вульвы и влагалища. К осложненному кандидозу относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, развитие на фоне тяжелых предрасполагающих состояний (сахарный диабет, иммунодефицит), т.е. случаи, плохо поддающиеся лечению. К вторичному кандидозному вульвовагиниту обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Основные симптомы кандидозного вульвовагинита — зуд и жжение. Эти симптомы бывают постоянными или усиливаются во второй половине дня, вечером, ночью, при нахождении в теплой постели, ванной, после длительной ходьбы, а у женщин с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный постоянный зуд нередко приводит к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствуют мочеиспусканию и могут приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением, расстройству половой жизни, что также способствует формированию невротических расстройств.
Следующий симптом заболевания — наличие выделений из влагалища. Типичные выделения (бели, лейкорея) необильные белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий кисловатый запах. Редко бели бывают водянистыми с творожисто-крошковатыми вкраплениями. Выделения могут отсутствовать.
Как правило, симптомы развиваются быстро за неделю до менструации и несколько стихают во время менструации. При хронической рецидивирующей форме заболевания симптомы возникают вновь перед следующей менструацией, при персистирующей форме их интенсивность нарастает.
Кандидоз вульвы и вагины (N77.1*): Диагностика[править]
В острой стадии заболевания при осмотре выявляют гиперемию и отечность вульвы, клитора, половых губ. Между малыми половыми губами могут располагаться легко снимаемые белые творожистые пленки. На границе слизистой оболочки и кожи у входа во влагалище образуются трещины. Иногда на коже половых губ и перианальной области можно увидеть также мелкие папулы, пузырьки и пустулы с вялой покрышкой, после вскрытия которых образуются небольшие эрозии, окаймленные полоской отслоившегося эпителия. Для хронических форм характерна инфильтрация и трещины в области клитора, половых губ, промежности, перианальной зоны.
На слизистой оболочке влагалища, реже на шейке матки отмечаются небольшие точечные или в виде бляшек диаметром до 0,5 см плотные белесоватые пленки налета, расположенные изолированно или сливающиеся друг с другом. В острой стадии налеты снимаются с трудом, слизистая оболочка под ними склонна к кровоточивости. Слизистая оболочка влагалища при острой форме и выраженных обострениях хронических форм диффузно гиперемирована; яркая гиперемия отмечается под налетом и по его периферии. Хронические стадии кандидоза отличаются меньшей распространенностью поражений, менее интенсивной гиперемией и отечностью, легко отходящими немногочисленными пленками налета. При эритематозной/атрофической разновидности вагинального кандидоза налет отсутствует.
Дифференциальный диагноз[править]
Кандидозный вульвовагинит следует дифференцировать от заболеваний, передающихся половым путем.
Кандидоз вульвы и вагины (N77.1*): Лечение[править]
Цель медикаментозного лечения кандидозного вульвовагинита — эрадикация возбудителя.
Большинство случаев кандидозного вульвовагинита поддается терапии местными противогрибковыми средствами и антисептиками.
К преимуществам местных средств относят их безопасность, высокие концентрации антимикотиков, создаваемые на поверхности слизистой оболочки, и меньшую вероятность развития устойчивости. Кроме того, многие антимикотики местного действия быстрее обеспечивают купирование симптомов, в основном за счет мазевой основы. При выраженных симптомах заболевания предпочтение отдают системным препаратам.
Местные противогрибковые средства выпускают в специальных формах — вагинальных суппозиториях и таблетках, кремах, растворах для спринцеваний.
Из азолов в России зарегистрированы вагинальные формы изоконазола, клотримазола, миконазола и эконазола, из полиеновых антибиотиков используют натамицин, а также разные формы нистатина и леворина. За рубежом распространены также местные препараты бутоконазола, тиоконазола, терконазола и фентиконазола, активность которых выше, чем у традиционных азолов. Арсенал вагинальных форм антимикотиков в России постоянно меняется, что иногда вводит врачей в заблуждение относительно доступных в настоящее время препаратов.
Вагинальные кремы рекомендуют назначать для лечения вульвитов, таблетки и суппозитории — для лечения вагинитов. Препараты, как правило, вводят перед сном с помощью прилагаемых аппликаторов (кремы) или напальчников (суппозитории).
При лечении беременных местные азольные антимикотики использовать не рекомендуют; при необходимости их можно назначать во II и III триместре. Во время беременности допустимо назначение натамицина.
Доступны также комбинированные препараты, содержащие антимикотик в сочетании с другим антимикробным средством: нифурател + нистатин (макмирор комплекс), полижинакс, метронидазол + миконазол (клион-Д 100). Несмотря на очевидное удобство использования подобных препаратов для лечения смешанных инфекций, такой подход за рубежом не принят, что объясняется ухудшением фармакокинетики за счет конкуренции составляющих комбинированного препарата. Вместо этого рекомендуют в качестве комбинированной терапии сочетать системное лечение с местным. Кроме того, применение безрецептурных комбинированных средств, позиционируемых как средства универсального действия, по мнению некоторых зарубежных специалистов, допускает неконтролируемое самолечение.
Комбинированные препараты, содержащие противогрибковое средство, антисептик и/или антибактериальное средство, отличаются хорошей клинической эффективностью и могут с успехом применяться в лечении вульвовагинитов смешанной этиологии. Одним из таких препаратов служит тержинан — в его состав входят, помимо нистатина и неомицина, орнидазол (противомикробное, антипротозойное и противогрибковое средство) и преднизолон. Использование комбинированных местных препаратов в ряде случаев позволяет избежать назначения пероральных антибиотиков, способствующих развитию кандидоза влагалища и вульвы.
К местным антисептикам относят традиционно используемые для лечения разных инфекций средства и их современные модификации. Широко распространены спринцевания, аппликации, промывания, ванночки с растворами гидрокарбоната натрия, борной кислоты, перманганата калия, анилиновых красителей. Для спринцеваний и промываний используют 0,02-0,03% растворы перманганата калия и анилиновых красителей, 0,03-0,05% растворы нитрата серебра, 2% раствор тетрабората натрия или гидрокарбоната натрия. Во влагалище также вводят тампоны, смоченные 10-20% раствором тетрабората натрия в глицерине. Водные 1-2% растворы анилиновых красителей (метиленовый синий, бриллиантовый зеленый) используют для смазывания слизистой оболочки через зеркало.
В настоящее время внедрены более совершенные формы традиционных антимикотиков. Так, борную кислоту в капсулах по 600 мг в сутки с успехом применяют за рубежом при инфекции, вызванной устойчивыми к азолам C. glabrata. В России используют препарат повидон-йод в форме вагинальных суппозиториев и таблеток по 200 мг (по 1 на ночь в течение 14 дней). Рекомендуемая продолжительность лечения любым из местных антисептиков — не менее 2 нед.
При выраженном вульвите назначают теплые ванночки с содой, местно — глюокортикоидные кремы I-II классов (например, с гидрокортизоном, преднизолоном). Высокоактивные мази с глюкокортикоидами III-IV классов могут вызвать обострение, усиление симптомов. Патогенетическая терапия обострений включает также использование антигистаминных препаратов, совместимых с препаратами азолов для приема внутрь, и кетотифена.
Преимущество системных противогрибковых препаратов — в их распределении во многих органах и тканях и, следовательно, воздействии на возбудителя любой локализации, без погрешностей, возможных при местном лечении. Тем не менее при системной терапии концентрация препаратов в пораженной слизистой оболочке меньше и ограничена максимальной безопасной дозой. К преимушествам системных антимикотиков относят также удобство назначения по сравнению с вагинальными формами, что отмечают многие пациенты. Продолжительность системной терапии при неосложненном кандидозном вульвовагините минимальная.
Флуконазол назначают по 150 мг однократно; итраконазол по 400 мг однократно в 2 приема или по 200 мг в сутки в течение 3 дней; кетоконазол по 200 мг в течение 5 дней. Флуконазол относят к препаратам выбора из-за наиболее высокой его активности в отношении C. albicans, особенностей фармакокинетики и обусловленной этими факторами удобной схемы применения.
Во время беременности и кормления грудью системные препараты не используют.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427101.html
Дополнительная литература (рекомендуемая)[править]
- Бензилдиметил 3-(миристоиламино)пропиламмоний хлорид моногидрат
- Интерферон альфа-2b/Таурин/Бензокаин
- Деквалиния хлорид
- Итраконазол
- Кетоконазол
- Клотримазол
- Лидокаин/метронидазол/миконазол
- Метронидазол/миконазол
- Миконазол
- Натамицин
- Неомицин/полимиксин B/нистатин
- Нистатин/нифурател
- Нистатин
- Нифурател
- Омоконазол
- Сангвинарина гидросульфат/Хелеритрина гидросульфат
- Сертаконазол
- Фентиконазол
- Флуконазол
- Эконазол
Источник
