Синдромы в сахарном диабете 1 типа
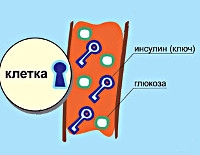

Сахарный диабет 1 типа – это эндокринное заболевание, характеризующееся недостаточным производством инсулина и повышением уровня глюкозы в крови. Из-за продолжительной гипергликемии пациенты страдают от жажды, теряют вес, быстро утомляются. Характерны мышечные и головные боли, судороги, кожный зуд, усиление аппетита, частые мочеиспускания, бессонница, приливы жара. Диагностика включает клинический опрос, лабораторные исследования крови и мочи, выявляющие гипергликемию, недостаток инсулина, метаболические нарушения. Лечение проводится методом инсулинотерапии, назначается диета, занятия физической культурой.
Общие сведения
Термин «диабет» происходит из греческого языка и означает «течет, вытекает», таким образом, название болезни описывает один из ее ключевых симптомов – полиурию, выделение большого количества мочи. Сахарный диабет 1 типа называют также аутоиммунным, инсулинозависимым и ювенильным. Заболевание может проявиться в любом возрасте, но чаще манифестирует у детей и подростков. В последние десятилетия отмечается рост эпидемиологических показателей. Распространенность всех форм сахарного диабета составляет 1-9%, на долю инсулинозависимого варианта патологии приходится 5-10% случаев. Заболеваемость зависит от этнической принадлежности пациентов, наиболее высока среди скандинавских народов.

Сахарный диабет 1 типа
Причины СД 1 типа
Факторы, способствующие развитию болезни, продолжают исследоваться. К настоящему времени установлено, что сахарный диабет первого типа возникает на основе сочетания биологической предрасположенности и внешних неблагоприятных воздействий. К наиболее вероятным причинам поражения поджелудочной железы, снижения выработки инсулина относят:
- Наследственность. Склонность к инсулинозависимому диабету передается по прямой линии – от родителей к детям. Выявлено несколько комбинаций генов, предрасполагающих к болезни. Они наиболее распространены среди жителей Европы и Северной Америки. При наличии больного родителя риск для ребенка увеличивается на 4-10% по сравнению с общей популяцией.
- Неизвестные внешние факторы. Существуют некие воздействия среды, провоцирующие СД 1 типа. Этот факт подтверждается тем, что однояйцевые близнецы, имеющие абсолютно одинаковый набор генов, заболевают вместе лишь в 30-50% случаев. Также установлено, что люди, мигрировавшие с территории с низкой заболеваемостью на территорию с более высокой эпидемиологией, чаще болеют диабетом, чем те, кто отказался от миграции.
- Вирусная инфекция. Аутоиммунный ответ на клетки поджелудочной может быть запущен вирусной инфекцией. Наиболее вероятно влияние вирусов Коксаки и краснухи.
- Химикаты, лекарства. Бета-клетки железы, производящей инсулин, могут быть поражены некоторыми химическими средствами. Примерами таких соединений являются крысиный яд и стрептозоцин – препарат для онкологических больных.
Патогенез
В основе патологии лежит недостаточность производства гормона инсулина в бета-клетках островков Лангерганса поджелудочной железы. К инсулинозависимым тканям относятся печеночная, жировая и мышечная. При сокращении секреции инсулина они перестают принимать глюкозу из крови. Возникает состояние гипергликемии – ключевой признак сахарного диабета. Кровь сгущается, нарушается кровоток в сосудах, что проявляется ухудшением зрения, трофическими поражениями конечностей.
Недостаточность инсулина стимулирует распад жиров и белков. Они поступают в кровь, а затем метаболизируются печенью в кетоны, которые становятся источниками энергии для инсулиннезависимых тканей, включая ткани головного мозга. Когда концентрация сахара крови превышает 7-10 ммоль/л, активизируется запасной путь выведения глюкозы – через почки. Развивается глюкозурия и полиурия, вследствие чего возрастает риск дегидратации организма и дефицита электролитов. Для компенсации потери воды усиливается чувство жажды (полидипсия).
Классификация
Согласно рекомендациям Всемирной организации здравоохранения, сахарный диабет I типа подразделяют на аутоиммунный (спровоцированный выработкой антител к клеткам железы) и идиопатический (органические изменения в железе отсутствуют, причины патологии остаются неизвестными). Развитие болезни происходит в несколько стадий:
- Выявление предрасположенности. Проводятся профилактические обследования, определяется генетическая отягощенность. С учетом средних статистических показателей по стране рассчитывается уровень риска развития заболевания в будущем.
- Начальный пусковой момент. Включаются аутоиммунные процессы, повреждаются β-клетки. Антитела уже вырабатываются, но производство инсулина остается нормальным.
- Активный хронический аутоиммунный инсулит. Титр антител становится высоким, количество клеток, производящих инсулин, сокращается. Определяется высокий риск манифестации СД в ближайшие 5 лет.
- Гипергликемия после углеводной нагрузки. Деструкции подвергается значительная часть вырабатывающих инсулин клеток. Производство гормона уменьшается. Сохраняется нормальный уровень глюкозы натощак, но после приема пищи в течение 2 часов определяется гипергликемия.
- Клиническая манифестация болезни. Проявляются симптомы, характерные для сахарного диабета. Секреция гормона резко снижена, деструкции подвержено 80-90% клеток железы.
- Абсолютная инсулиновая недостаточность. Все клетки, ответственные за синтез инсулина, погибают. Гормон поступает в организм только в форме препарата.
Симптомы СД 1 типа
Основные клинические признаки манифестации заболевания – полиурия, полидипсия и потеря веса. Учащаются позывы к мочеиспусканию, объем суточной мочи достигает 3-4 литров, иногда появляется ночное недержание. Пациенты испытывают жажду, ощущают сухость во рту, выпивают до 8-10 литров воды за сутки. Аппетит усиливается, но масса тела уменьшается на 5-12 кг за 2-3 месяца. Дополнительно может отмечаться бессонница ночью и сонливость днем, головокружения, раздражительность, быстрая утомляемость. Больные чувствуют постоянную усталость, с трудом выполняют привычную работу.
Возникает зуд кожи и слизистых оболочек, высыпания, изъязвления. Ухудшается состояние волос и ногтей, долго не заживают раны и иные кожные поражения. Нарушение кровотока в капиллярах и сосудах называется диабетической ангиопатией. Поражение капилляров проявляется снижением зрения (диабетическая ретинопатия), угнетением функций почек с отеками, артериальной гипертензией (диабетическая нефропатия), неравномерным румянцем на щеках и подбородке. При макроангиопатии, когда в патологический процесс вовлекаются вены и артерии, начинает прогрессировать атеросклероз сосудов сердца и нижних конечностей, развивается гангрена.
У половины больных определяются симптомы диабетической нейропатии, которая является результатом электролитного дисбаланса, недостаточного кровоснабжения и отека нервной ткани. Ухудшается проводимость нервных волокон, провоцируются судороги. При периферической нейропатии пациенты жалуются на жжение и болезненные явления в ногах, особенно по ночам, на ощущение «мурашек», онемение, повышенную чувствительность к прикосновениям. Для автономной нейропатии характерны сбои со стороны функций внутренних органов – возникают симптомы расстройств пищеварения, пареза мочевого пузыря, мочеполовых инфекций, эректильной дисфункции, стенокардии. При очаговой нейропатии формируются боли различной локализации и интенсивности.
Осложнения
Продолжительное нарушение углеводного обмена может привести к диабетическому кетоацидозу – состоянию, характеризующемуся накоплением в плазме кетонов и глюкозы, повышением кислотности крови. Протекает остро: исчезает аппетит, появляется тошнота и рвота, боль в животе, запах ацетона в выдыхаемом воздухе. При отсутствии медицинской помощи наступает помрачение сознания, кома и смерть. Больные с признаками кетоацидоза нуждаются в неотложном лечении. Среди других опасных осложнений диабета – гиперосмолярная кома, гипогликемическая кома (при неправильном применении инсулина), «диабетическая стопа» с риском ампутации конечности, тяжелая ретинопатия с полной потерей зрения.
Диагностика
Обследование пациентов осуществляет врач-эндокринолог. Достаточными клиническими критериями болезни являются полидипсия, полиурия, изменения веса и аппетита – признаки гипергликемии. В ходе опроса врач также уточняет наличие наследственной отягощенности. Предполагаемый диагноз подтверждается результатами лабораторных исследований крови, мочи. Обнаружение гипергликемии позволяет различить сахарный диабет с психогенной полидипсией, гиперпаратиреозом, хронической почечной недостаточностью, несахарным диабетом. На втором этапе диагностики проводится дифференциация различных форм СД. Комплексное лабораторное обследование включает следующие анализы:
- Глюкоза (кровь). Определение сахара выполняется трехкратно: с утра натощак, через 2 часа после нагрузки углеводами и перед сном. О гипергликемии свидетельствуют показатели от 7 ммоль/л натощак и от 11,1 ммоль/л после употребления углеводной пищи.
- Глюкоза (моча). Глюкозурия указывает на стойкую и выраженную гипергликемию. Нормальные значения для данного теста (в ммоль/л) – до 1,7, пограничные – 1,8-2,7, патологические – более 2,8.
- Гликированный гемоглобин. В отличие от свободной, несвязанной с белком глюкозы, количество гликозилированного гемоглобина крови остается относительно постоянным на протяжении суток. Диагноз диабета подтверждается при показателях 6,5% и выше.
- Гормональные тесты. Проводятся тесты на инсулин и С-пептид. Нормальная концентрация иммунореактивного инсулина крови натощак составляет от 6 до 12,5 мкЕД/мл. Показатель С-пептида позволяет оценить активность бета-клеток, объем производства инсулина. Нормальный результат – 0,78-1,89 мкг/л, при сахарном диабете концентрация маркера снижена.
- Белковый метаболизм. Выполняются анализы на креатинин и мочевину. Итоговые данные дают возможность уточнить функциональные возможности почек, степень изменения белкового обмена. При поражении почек показатели выше нормы.
- Липидный метаболизм. Для раннего выявления кетоацидоза исследуется содержание кетоновых тел в кровотоке, моче. С целью оценки риска атеросклероза определяется уровень холестеринов крови (общий холестерин, ЛПНП, ЛПВП).
Лечение СД 1 типа
Усилия врачей нацелены на устранение клинических проявлений диабета, а также на предупреждение осложнений, обучение пациентов самостоятельному поддержанию нормогликемии. Больных сопровождает полипрофессиональная бригада специалистов, в которую входят эндокринологи, диетологи, инструктора ЛФК. Лечение включает консультации, применение лекарственных средств, обучающие занятия. К основным методам относятся:
- Инсулинотерапия. Использование препаратов инсулина необходимо для максимально достижимой компенсации метаболических нарушений, предотвращения состояния гипергликемии. Инъекции являются жизненно необходимыми. Схема введения составляется индивидуально.
- Диета. Пациентам показана низкоуглеводная, в том числе кетогенная диета (кетоны служат источником энергии вместо глюкозы). Основу рациона составляют овощи, мясо, рыба, молочные продукты. В умеренных количествах допускаются источники сложных углеводов – цельнозерновой хлеб, крупы.
- Дозированные индивидуальные физические нагрузки. Физическая активность полезна большинству больных, не имеющих тяжелых осложнений. Занятия подбираются инструктором по ЛФК индивидуально, проводятся систематически. Специалист определяет продолжительность и интенсивность тренировок с учетом общего состояния здоровья пациента, уровня компенсации СД. Назначается регулярная ходьба, легкая атлетика, спортивные игры. Противопоказан силовой спорт, марафонский бег.
- Обучение самоконтролю. Успешность поддерживающего лечения при диабете во многом зависит от уровня мотивации больных. На специальных занятиях им рассказывают о механизмах болезни, о возможных способах компенсации, осложнениях, подчеркивают важность регулярного контроля количества сахара и применения инсулина. Больные осваивают навык самостоятельного выполнения инъекции, выбора продуктов питания, составления меню.
- Профилактика осложнений. Применяются лекарства, улучшающие ферментную функцию железистых клеток. К ним относятся средства, способствующие оксигенации тканей, иммуномодулирующие препараты. Проводится своевременное лечение инфекций, гемодиализ, антидот-терапия для выведения соединений, ускоряющих развитие патологии (тиазидов, кортикостероидов).
Среди экспериментальных методов лечения стоит отметить разработку ДНК-вакцины BHT-3021. У пациентов, получавших внутримышечные инъекции в течение 12 недель, повышался уровень C-пептида – маркера активности островковых клеток поджелудочной железы. Другое направление исследований – превращение стволовых клеток в железистые клетки, производящие инсулин. Проведенные опыты на крысах дали положительный результат, но для использования метода в клинической практике необходимы доказательства безопасности процедуры.
Прогноз и профилактика
Инсулинозависимая форма сахарного диабета является хроническим заболеванием, но правильная поддерживающая терапия позволяет сохранить высокое качество жизни больных. Профилактические меры до сих пор не разработаны, так как не выяснены точные причины болезни. В настоящее время всем людям из групп риска рекомендовано проходить ежегодные обследования для выявления заболевания на ранней стадии и своевременного начала лечения. Такая мера позволяет замедлить процесс формирования стойкой гипергликемии, минимизирует вероятность осложнений.
Источник
Сахарный диабет – это одно из самых опасных заболеваний, которое по мере своего развития проявляется многочисленными синдромами. Каждый из синдромов являет собой отдельный комплекс признаков (симптокомплекс), и требует индивидуального подхода к лечению. Поэтому стоит различать их.
Общая симптоматика заболевания
Рассмотрим отдельно общую симптоматику каждого типа диабета:
- 1 типа. Сахарный диабет первого типа обычно встречается у детей и молодых людей до 25 лет, не имеющих проблем с лишним весом. Проявляется довольно быстро, сопровождаясь острой симптоматикой. Нередко человек просто впадает в диабетическую кому, после определения которой и ставят диагноз. Основными симптомами заболевания являются:
- сильное чувство жажды;
- быстрая потеря веса, не смотря на высокий аппетит;
- полиурия, которая проявляется слишком частым мочеиспусканием;
- медленная регенерация тканей;
- кожные проблемы в виде сыпи, грибка др.;
- при выдохе чувствуется запах ацетона.
- 2 типа. Данный тип протекает медленно и незаметно. Развитие диабета сопровождается определенными симптомами, которые часто приписывают другим менее серьезным заболеваниям. Поэтому диагностировать его не всегда удается своевременно. Часто, развитию диабета второго типа подвержены люди постарше, страдающие от избыточного веса. Но такая закономерность не является полноценной, поэтому можно встретить случаи заболеваний диабетом 2 типа у молодых людей в хорошей физической форме.

Признаками заболевания являются:
- сильное чувство жажды;
- полиурия в ночное время;
- хроническая усталость;
- медленная регенерация тканей;
- ухудшение зрения и памяти;
- кожные проблемы (сыпь, зуд, грибок);
- молочница у женщин;
- проблемы с кожей, сосудами и суставами ног;
- в случае сильного развития болезни – потеря веса;
- почечные патологии, инфаркт миокарда, инсульт.
Сахарный диабет 2 типа – это довольно опасное заболевание, богатое на различные осложнения.
Гипергликемический синдром
Гипергликемический синдром – это патологическое состояние больного, спровоцировано длительным повышением уровня глюкозы в плазме крови выше нормы (от 5,5 ммоль/л), которое вызывает функциональные нарушения организма. Синдром являет собой совокупность симптомов, таких как:
- глюкозурия – наличие глюкозы в моче;
- полиурия – чрезмерное выделение мочи, спровоцированное первым симптомом;
- гипогидратация – недостаток жидкости в организме, спровоцированный предыдущим симптомом;
- полидипсия – чрезмерное употребление воды, обусловленное жаждой и предыдущим симптомом;
- артериальная гипотензия – понижение артериального давления до ощутимого больным предела, спровоцированное гипогидратацией.
Гипергликемия может вызвать серьезные осложнения из-за чрезмерного понижения кровяного давления. При появлении признаков синдрома следует своевременно обратиться за профессиональной помощью для его диагностики и подбора комплекса лечения.
Основным способом лечения гипергликемического синдрома является этиотропная терапия, результаты которой позволяют ликвидировать именно причины его возникновения.
Гипогликемический синдром
Гипогликемический синдром – это комплекс симптомов, вызванных резким понижением уровня глюкозы в плазме крови (до 3,5 ммоль/л). Спровоцировать развитие гипогликемического синдрома могут множество разных факторов, среди которых наследственная предрасположенность. Комплекс симптомов вызывает сильное нарушение деятельности центральной нервной системы. Признаками могут быть:
- острая или ноющая головная боль;
- изменение поведения;
- нервные тики и мышечные судороги;
- помутнение сознания;
- тремор;
- общее ослабление организма;
- нарушение сердечного ритма;
- обильное потоотделение;
- параноидальное чувство тревоги.
Комплекс признаков может сильно отличаться в зависимости от патологического процесса, спровоцировавшего гипогликемический синдром. Понижение уровня глюкозы может быть как резким, так и постепенным, поэтому соответственно по-разному проявляется острота перечисленных симптомов. В некоторых случаях не обойтись без экстренной помощи.

Лечение синдрома полностью зависит от причины понижения концентрации глюкозы. Для лечения могут применяться методы заместительной, симптоматической, дегидратационной терапии, химиотерапии и др. Процесс лечения синдрома у диабетика называется гипогликемизирующая терапия.
Неврологический синдром
Сахарный диабет сопровождается постоянным высоким уровнем сахара в крови. Повышенное содержание глюкозы внутри клеток ведет к нарушению проводимости нервных импульсов, гибели нейронов. Это приводит к появлению у диабетика синдромов поражения нервной системы.
Синдромы поражения нервной системы характеризуются:
- нарушением мочеиспускания. В норме регуляция мочевыделения – результат сложного взаимодействия между гладкой мускулатурой, головным мозгом и вегетативной нервной системой. При сахарном диабете вследствие повреждения нервов, контролирующих выделительную функцию пузыря, возникает полиурия, никтурия, недержание мочи.
- изменением зрачковых реакций. В норме зрачки реагируют на свет при прямом их освещении. Эти реакции нарушаются при тотальном поражении вегетативной иннервации глаза, что часто наблюдается при диабетической нейропатии.
- поражением глазодвигательных нервов. Обычно с данным синдромом сталкиваются люди старше 50 лет. При осмотре выявляется ограничение подвижности глазного яблока при сохранных зрачковых реакциях. Это объясняется тем, что поражаются центральные волокна нерва. Паралич глазодвигательного нерва при сахарном диабете обычно имеет доброкачественное течение и самостоятельно исчезает через несколько месяцев.
- мышечной слабостью и повышенной утомляемостью (состояние развивается постепенно и медленно прогрессирует). Многие пациенты ощущают психологическую усталость, быструю утомляемость и чувство “тяжести в ногах”, что аж трудно ходить. При сахарном диабете часто бывает односторонняя слабость мышц бедра, которая сопровождается интенсивной болью и нарушением чувствительности конечностей. Происходит данный невралгический синдром при поражении корешков, сплетения или периферического нерва. Что касается слабости мышц туловища, то данное состояние часто сочетается с парезами мышц тазового и/или плечевого пояса при генерализованных мышечных и нервномышечных заболеваниях, например, диабетической миелополирадикулонейропатии.
- синдромом запястного канала. Проявляется длительной болью и онемением пальцев кисти. Избыток сахара в крови диабетика приводит к нарушению питания нейронов и аксонов нервной системы, в том числе и срединного нерва, в котором возникает неинфекционное воспаление. Поэтому срединный нерв отекает, и сдавливается, так как запястный канал кисти очень узкий.
- нарушением половой функции у мужчин. Нарушение половой функции в виде полового бессилия (импотенции) возникает при поражении при нарушениях вегетативной нервной системы, спинальных центров на уровне крестцовых сегментов.
Синдром утренней зари
Если у диабетика замечается регулярное повышение концентрации глюкозы в крови в период с 4 до 8 часов утра, значит, у него развился синдром утренней зари. Это связано с гормональными процессами в организме, а именно утренней активной выработкой стероидных гормонов. В таком случае, печень дает большой выброс глюкозы, которая не успевает перерабатываться, вызывая гипергликемию.
Крайне неприятным является тот факт, что синдром проявляется каждое утро, и не прекращается, пока не будет введен инсулин.
Большие перепады уровня глюкозы в крови повышают шанс развития опасных осложнений.
Чтобы предотвратить повышение уровня глюкозы в крови можно:
- Перенести на несколько часов введение инсулина утром. Очень важен подбор правильного препарата, с оптимальным пиком концентрации гормона и длительности действия.
- Вводить пролонгированный инсулин в более позднее время вечером.
- Вводить повышенную дозу инсулина вечером.
- Использовать инсулиновую помпу Омнипод. Устройство позволяет проводить периодическую инъекцию гормона инсулина в заданное время, которое настраивается всего один раз. Это позволяет обеспечить оптимальный уровень гормона в крови, и уравновесить концентрацию глюкозы.
Синдром Сомоджи
Постгипогликемическая гипергликемия (синдром Сомоджи) – это хроническая передозировка гормоном инсулином. Развитие синдрома провоцируется слишком частыми приступами повышения сахара. Измерив уровень глюкозы, при высоком показателе диабетик вводит дозу инсулина, постоянно увеличивая ее. Таким образом, завышенные дозы гормона инсулина вызывают гипогликемию, которая провоцирует обильное выделение глюкозы печенью, и в соответствии рикошетную гипергликемию. Увеличенная концентрация сахара может достигать чрезмерно высоких показателей до 20 ммоль/л.
Часто распознать признаки такой гипогликемии довольно трудно из-за резкого снижения уровня глюкозы. В комплекс признаков синдрома Сомоджи входят:
- резкие и значительные колебания показателя концентрации глюкозы;
- постоянные гипогликемии;
- ацетон в моче;
- набор массы;
- сильный аппетит;
- возможное ухудшение стадии диабета;
- близкие к норме уровни сахара в период простуды.
Скрытая гипогликемия может сопровождаться следующими симптомами:
- резкое ослабление организма;
- периодические головные боли;
- перепады настроения;
- временное ухудшение зрения;
- бессонница или кошмары;
- ломота в теле на утро;
- хроническая усталость.
Стоит отличать синдром утреней зари от синдрома Сомоджи. В первом случае уровень глюкозы ночью держится в пределах нормы, а на утро резко повышается. При синдроме Сомоджи уровень сахара начинает постепенно снижаться ночью, пока критическая концентрация не запускает естественный процесс антигипогликемии, что сопровождается резким повышением показателя количества глюкозы в плазме крови.
Нефротический синдром
Следующий синдром характеризуется чрезмерным выделением белка с мочевой массой, которого там вообще не должно быть. Это свидетельствует о поражении почек, которое является осложнением сахарного диабета, и наблюдается у трети диабетиков. Основными признаками нефротического синдрома являются:
- общее ослабление организма;
- потеря здорового аппетита;
- постоянная жажда, чувство обезвоживания;
- постоянные отечности;
- тяжесть в пояснице.
Отеки, которые сопровождают развитие синдрома, предоставляют массу неудобств. Они могут перетекать в водянку, асцит и др. При крайне больших их размерах могут образоваться растяжки, а кожа, ногти и волосы становятся пересушенными. Больному становится тяжело переносить физические нагрузки, мучает одышка. Самыми опасными осложнениями нефротического синдрома могут быть:
- отек головного мозга;
- сильный шок организма;
- инфаркт, инсульт;
- острая почечная недостаточность;
- масштабные аллергии;
- критическое усиление симптоматики нефропатии.
Синдромы у детей
В первую очередь рассмотрим синдромы у ребенка или подростка, которые передаются генетически:
- Метаболический. Самый распространенный синдром, бороться с которым довольно трудно. Он проявляется резистентностью к инсулину, что нарушает обмен углеводов, липидов и пуринов в организме. Как результат – увеличивается масса тела.
- Синдром Вольфрама или DIDMOAD-синдром. При развитии провоцирует атрофию диска зрительного нерва. Каждый ребенок с синдромом в обязательном порядке болеет сахарным или несахарным диабетом. В некоторых случаях наблюдается прогрессирующая глухота.

При сахарном диабете существует определенный комплекс симптомов, который, как правило, проявляется только в детском возрасте. Речь идет о:
- Синдром Мориака. Вследствие развития симптокомплекса у ребенка может случиться сильная задержка в росте. Также нередко меняются черты лица в форму луны. Спровоцировать развитие синдрома Мориака может использование низкокачественного инъекционного гормона инсулина. Неправильно рассчитанная доза также может повысить шанс появления совокупности симптомов.
- Синдром Нобекура. Встречается реже, чем предыдущий вариант, но является не менее опасным. Спровоцировать его развитие может отсутствие ухода за ребенком, неправильный режим питания и нарушение диеты для диабетиков, а также неправильная доза инсулина. При проявлении синдрома ребенок отстает в росте и не может набрать массу тела. Половое развитие также сильно задерживается. Печень увеличивается в размерах из-за жировой инфильтрации. Сахарный диабет проявляет лабильность.
- Синдром Сомоджи. У детей проявляется особенными признаками. Во сне ребенка часто мучат кошмары, которые заставляют малыша плакать или даже громко кричать. В некоторых случаях у ребенка может быть спутанное сознание на короткий период времени. Вследствие бессонной ночи, ребенок становится раздражительным и усталым.
Как видим, список опасных синдромов при сахарном диабете довольно длинный, поэтому стоит проводить профилактику каждого из них. Не стоит самостоятельно повышать дозу вводимого инсулина, либо делать инъекцию слишком часто. При проявлении любых признаков изменения функционирования организма лучше сразу обратиться к лечащему врачу.
Источник
