Синдромы при височный гигантоклеточный артериит синдром хортона
Гигантоклеточный (височный) артериит (болезнь Хортона) — гранулематозный артериит, возникающий у лиц старше 50 лет и характеризующийся своеобразной клинической картиной с обязательным поражением височных артерий, избирательным вовлечением ветвей глазничных артерий и частым сочетанием с ревматической полимиалгией.
В 1880 г. заболевание достаточно полно было описано J. Hatchinson, наблюдавшим больного с головной болью и резким набуханием височных артерий. В 1932 г. В. Horton подробно описал клиническую картину заболевания, характеризующуюся лихорадкой, похуданием в сочетании с болью в теменной области и изменением сосудов сетчатки. Им же было дано морфологическое описание гигантоклеточного гранулематозного артериита. С этого времени данное заболевание стало описываться в литературе по имени автора — болезнь Хортона (БХ).
Заболеваемость БХ, по данным эпидемиологических исследований, варьирует в широких пределах: от 0,49 до 15—30 на 100 тыс. населения в возрасте старше 50 лет, что объясняется использованием различных диагностических критериев, а также географическими факторами. Отмечается повышение заболеваемости в северных широтах. Заболеваемость БХ на седьмом и восьмом десятилетии жизни почти в 3 раза выше, чем на шестом.
Этиология заболевания неизвестна. Несколько чаще болеют женщины. Предполагают наличие генетической предрасположенности в связи с тем, что заболевание связано с частым выявлением HLA-DR4. Резкое повышение заболеваемости у людей старше 50 лет и преобладание среди них женщин свидетельствует о роли возрастных и гормональных изменений в развитии БХ.
Патоморфология
Патоморфологическая картина БХ характеризуется системностью поражения артериального русла, своеобразием локализации основных зон поражения и наличием гигантских клеток в составе инфильтрата. При БХ может быть поражен любой артериальный бассейн, но чаще всего (практически во всех случаях) находят изменения аорты и отходящих от нее крупных сосудов. С уменьшением калибра артерии признаки воспаления отмечаются реже (в коронарных артериях — в 42%, почечных — в 32%, абдоминальных — в 40% случаев).
Эту закономерность некоторые авторы объясняют убылью по мере уменьшения калибра артерии эластического каркаса кровеносных сосудов, который, по-видимому, служит основным объектом поражения при БХ. Исключением является поражение у большинства больных височных и глазничных артерий, причина которого остается неизвестной.
Характерной гистологической картиной при БХ является:
• лимфоидная инфильтрация всех слоев стенки кровеносного сосуда, прежде всего мышечной оболочки;
• фрагментация внутренней эластической мембраны;
• образование гранулем, содержащих лимфоциты и гистиоциты;
• наличие гигантских многоядерных клеток в составе инфильтратов. Первые два признака считаются обязательными для БХ, другие менее постоянны. При этом особенностью гистологических изменений является сегментарность, что требует изучения серийных «ступенчатых» срезов одного кровеносного сосуда.
Не вызывает сомнений иммунопатологическая характеристика изменений сосудов при БХ. Внутри- и внеклеточные отложения иммуноглобулинов и комплемента выявляются с большим постоянством в биоптатах височных артерий.
Предполагается, что основной структурой, на которую направлена иммунопатологическая реакция, является эластиновое волокно артерии.
Клиническая картина БХ складывается из различных сочетаний синдромов, перечисленных в соответствии с частотой встречаемости:
• синдром поражения артерий черепа и глаз;
• общие неспецифические признаки заболевания;
• ревматическая полимиалгия;
• синдром дуги аорты;
• синдром поражения артерий среднего калибра внечерепной локализации.
Классический вариант БХ включает поражение артерий черепа, главным образом височных артерий, а также артерий глаз. Типично острое или подострое начало. Как правило, в первые дни и недели заболевания преобладают общие симптомы, а появление локальных признаков болезни отмечается несколько позже. Боли развиваются в своде черепа, почти всегда захватывают височные области и носят постоянный и интенсивный характер, иногда становятся мучительными.
В ряде случаев они могут локализоваться также в области нижней челюсти и усиливаться при жевании (12%) и широком открывании рта, а также сопровождаться судорогами или ощущением стягивания жевательных мышц (эквивалент перемежающейся хромоты) вследствие артериита лицевой артерии. Данные жалобы могут быть единственными проявлениями БХ, поэтому их активному выявлению придают большое значение в диагностике заболевания. Пальпация зон, где локализуется головная боль, всегда болезненна.
Наиболее часто отмечается болезненность ствола височной артерии и ее фронтальной и париетальной ветвей. Они могут уплотняться и при этом отчетливо контурироваться под кожей. Боли в области черепа могут со временем самостоятельно проходить без лечения. Пульс на одной или обеих височных артериях становится слабым или полностью исчезает. Реже поражаются другие ветви наружной сонной артерии, что может приводить к появлению болей в полости рта и глотке, потере вкусовых ощущений и даже некрозу языка, сопровождаться шумом в ушах или снижением слуха. Гистологические признаки артериита могут отмечаться и при внешне неизмененных височных артериях.
Поражение органа зрения встречается у 25—50% больных, первые симптомы появляются обычно через 2-4 недели от начала заболевания. Больные предъявляют жалобы на ухудшение зрения, боль в глазных яблоках, диплопию (12%). Могут наблюдаться ирит, конъюнктивит, склерит и др. Такое разнообразие зрительных расстройств обусловлено артериитом задней цилиарной артерии и отдельных ветвей глазничных артерий. Развитие внезапной односторонней необратимой слепоты считается специфическим симптомом БХ и наблюдается в среднем у 36% больных.
Чаще всего слепота обусловлена окклюзией задних коротких ресничных артерий, питающих передний отрезок зрительного нерва. На глазном дне отмечаются отек и бледность диска зрительного нерва, признаки инфаркта всего диска или его сегментов, мелкие геморрагии в околодисковой области; сетчатка же в основном не поражается. Реже причиной слепоты является окклюзия центральной артерии сетчатки. В этих случаях диск зрительного нерва не изменен, а сетчатка становится бледной и мутной, артерии ее резко сужены. Потеря зрения может быть полной или частичной, центральной или сегментарной.
По клиническим данным у 6,9—13,7% больных БХ наблюдается поражение аорты с формированием в ряде случаев аневризм и недостаточности аортального клапана, а также окклюзией крупных артериальных стволов конечностей и церебральных артерий, как внутренних сонных, так и позвоночных. Данному процессу соответствуют такие симптомы, как отсутствие пульса, стенотические шумы, перемежающаяся хромота, парестезии, синдром Рейно, церебральные инсульты. Частота сосудистых церебральных расстройств колеблется, по данным различных авторов, от 2,5 до 25%. В большинстве случаев одновременно могут наблюдаться клинические признаки поражения не более 2—4 артериальных бассейнов, включая височные и глазничные артерии.
Клинические признаки поражения висцеральных артерий среднего калибра и тем более мелких внутриорганных ветвей при БХ встречаются редко, что объясняет относительно благоприятное течение заболевания. Имеются наблюдения развития инфаркта миокарда вследствие коронарита; артериита дистальных отделов конечностей, в том числе с развитием гангрены, а также мезентериальных сосудов, приведшего к некрозу кишечника и органов малого таза.
Примерно у 50% больных БХ отмечается ревматическая полимиалгия. Диагностические критерии ревматической полимиалгии следующие:
1) боль и скованность мышц плечевого и тазового пояса;
2) отсутствие мышечной слабости;
3) утренняя скованность;
4) возраст старше 60 лет;
5) увеличение СОЭ более 50 мм/ч;
6) отсутствие признаков полиартрита;
7) эффективность глюкокортикоидной терапии.
Она может быть начальным симптомом или возникать одновременно с развитием других проявлений.
Общие неспецифические симптомы заболевания встречаются у каждого больного БХ. К ним относятся лихорадка, снижение массы тела, анорексия, артралгий, общая слабость, депрессия.
Лихорадка, достигающая 39° С, обычно является первым симптомом БХ или возникает в период рецидива. В ряде случаев она превалирует в клинической картине болезни в течение нескольких недель.
Течение БХ, как правило, благоприятное. Обострения наблюдаются редко. По мнению большинства исследователей, продолжительность жизни больных БХ не снижена по сравнению с пожилыми людьми, не страдающими данным заболеванием.
Диагностика
При БХ характерно резкое повышение СОЭ, показателей «острой фазы» воспаления, печеночных ферментов, антител к VIII фактору, наличие нормохромной нормоцитарной анемии, увеличение количества тромбоцитов. Величина СОЭ в подавляющем большинстве случаев соответствует выраженности патологического процесса и может быть использована для решения вопроса об адекватности глюкокортикоидной терапии. Однако в некоторых случаях БХ протекает на фоне умеренного повышения СОЭ.
Особое значение придают морфологической диагностике височного артериита. Биопсия важна не только для подтверждения диагноза, но также для оценки активности процесса и адекватности проводимого лечения ГК. Нередко диагноз БХ устанавливается на основании биопсии у пациентов, у которых отсутствуют классические симптомы заболевания.
Поражение височных артерий может быть билатеральным и носит сегментарный характер, в связи с чем требуется иссечение как минимум 2-3 см сосуда в длину и исследование не менее 10 поперечных срезов артерии.
Классическая картина гигантоклеточного гранулематозного васкулита обнаруживается у 50% больных, у остальных 50% имеет место панартериит со смешанноклеточной инфильтрацией, которая представлена преимущественно лимфоцитарно-макрофагальными клетками и содержит небольшое количество нейтрофилов и эозинофилов, при этом гигантские клетки отсутствуют.
Длительность заболевания, клиническая картина, СОЭ и другие лабораторные тесты не обязательно коррелируют с морфологическими проявлениями височного артериита. Предшествующее лечение ГК не полностью изменяет морфологическую картину артериита, однако ее диагностическая ценность снижается примерно вполовину, если ГК были назначены за 1 неделю до проведения биопсии. Классификационные критерии височного артериита представлены в табл. 8.8.
Таблица 8.8. Классификационные критерии височного артериита, принятые Американской коллегией ревматологов (1990)

Примечание. Наличие трех и более критериев из пяти соответствует височному артерииту. Чувствительность трех и более критериев составляет 93,5%, специфичность — 91,2%.
Примерная формулировка диагноза. Височный артериит в сочетании с ревматической полимиалгией, подострое течение с поражением левой височной артерии, левой центральной артерии сетчатки (склерит), синдромом Рейно, активность II степени.
Прогноз для жизни благоприятный, показатели смертности при БХ не отличаются от общепопуляционных.
В.И. Мазуров
Опубликовал Константин Моканов
Источник

Гигантоклеточный темпоральный артериит (болезнь Хортона) — воспалительное заболевание (васкулит) с аутоиммунным механизмом развития, поражающее преимущественно крупные и средние интра- и экстракраниальные сосуды. Наиболее часто наблюдается воспаление сосудистой стенки ветвей наружной сонной артерии. Диагностика болезни Хортона включает клиническое и неврологическое обследование пациента, оценку лабораторных данных, состояния органа зрения и результатов биопсии височной артерии, проведение УЗДГ, МРТ и КТ головного мозга. Лечение болезни Хортона состоит из начальной и поддерживающей терапии глюкокортикоидами. Оно проводится в течение двух лет и может быть отменено только в случае отсутствия рецидивов.
Общие сведения
Болезнь Хортона носит свое название по имени американского врача Хортона, впервые описавшего ее в 1932 году. Второе название — темпоральный (височный) артериит — заболевание получило в связи с тем, что в большинстве случаев оно протекает с поражением височной артерии. Клиническая ревматология включает болезнь Хортона в группу системных васкулитов, к которой также относятся болезнь Такаясу, узелковый периартериит, болезнь Кавасаки, гранулематоз Вегенера.
Болезнь Хортона чаще встречается в странах Северной Европы и Скандинавии, где заболеваемость составляет 15-35 человек на 100000. Значительно ниже заболеваемость в азиатских, арабских странах и Японии, где она составляет 1,47 на 100000 человек. Наиболее подвержены развитию болезни Хортона люди пожилого возраста (после 50 лет), пик заболеваемости приходится на возрастную группу около 70 лет. Женщины болеют болезнью Хортона чаще мужчин. На 3 заболевших мужчин приходится примерно 5 женщин.
Болезнь Хортона
Причины возникновения болезни Хортона
Ведущим механизмом в развитии болезни Хортона считается нарушение иммунной реакции по типу аутоиммунного процесса. В подтверждение этого у многих заболевших выявляются антитела к иммуноглобулинам М и А, наблюдается отложение циркулирующих иммунных комплексов в эластическом слое сосудистой стенки пораженной артерии.
В качестве провоцирующих факторов болезни Хортона предположительно указываются инфекционные агенты, в основном вирусы (вирусный гепатит, грипп, герпес). У 33% пациентов с болезнью Хортона в крови выявляются Hbs-антигены и антитела к ним, Hbs-антиген нередко обнаруживается и в стенках пораженных артерий. Выявленное во многих случаях болезни Хортона носительство генов HLA В14, А10, В8 подтверждает мнение большинства авторов о существовании генетической предрасположенности к развитию заболевания.
Симптомы болезни Хортона
Проявления болезни Хортона могут возникать постепенно на протяжении нескольких недель. В других случаях, как правило, после перенесенного ОРВИ или другой вирусной инфекции, наблюдается острое начало. Составляющими типичной клинической картины болезни Хортона являются: общая симптоматика, сосудистые проявления и поражение органа зрения.
Общие симптомы болезни Хортона включают достигающую фебрильных цифр лихорадку, интенсивную головную боль, анорексию, снижение массы тела, повышенную утомляемость, нарушение сна, артралгии и миалгии. Головная боль при болезни Хортона может быть одно- или двусторонней, имеет пульсирующий тупой характер и зачастую височную локализацию, усиливается ночью и нарастает в течение 2-3 недель. Она может сопровождаться болезненностью кожи головы, острыми болями и онемением в области лица, болью при жевании. Миалгии, как правило, захватывают мышцы плечевого и тазового пояса. Их симптоматика сходна с ревматической полимиалгией.
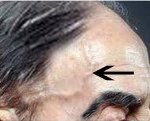
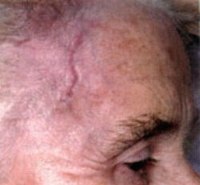
Сосудистые проявления болезни Хортона выражаются в уплотнении и болезненности при прощупывании теменных и височных артерий, часто наблюдается отсутствие их пульсации. При пальпации волосистой части головы выявляются узелки. Нередко при осмотре пациента с болезнью Хортона обнаруживается отечность и покраснение кожи в височной области. Поражения отдельных ветвей внутренней сонной артерии проявляются приступами транзиторных ишемических атак или ишемическим инсультом соответствующего участка головного мозга. В редких случаях болезни Хортона наблюдаются поражения других крупных артерий, характеризующиеся соответствующей симптоматикой. Они могут приводить к развитию перемежающейся хромоты и инфарктов соматических органов, в том числе инфаркта миокарда.
Поражения органа зрения при болезни Хортона проявляются двоением предметов (диплопия), болью в глазном яблоке, приходящим нарушением четкости зрения. Пациенты жалуются на то, что иногда видят «размытую» или «затуманенную» картину окружающего. Эти симптомы связаны с происходящим при типичном течении болезни Хортона нарушением кровоснабжения зрительного нерва и развитием его ишемической невропатии, которая в конечном итоге может привести к снижению зрения и слепоте. Необратимые изменения зрительного нерва обычно формируются спустя несколько месяцев после начала болезни Хортона, поэтому своевременно начатое лечение позволяет их избежать.
Диагностика болезни Хортона
Совокупность клинических признаков, характерный возраст пациентов, лабораторные данные, результаты биопсии височной артерии, заключения окулиста и невролога в большинстве случаев позволяют своевременно диагностировать болезнь Хортона. Положительный эффект глюкокортикостероидной терапии также говорит в пользу правильно поставленного диагноза.
Клинический анализ крови при болезни Хортона обычно выявляет гипохромную анемию, лейкоцитоз и значительное ускорение СОЭ (50-70мм/ч), в биохимическом анализе крови характерна диспротеинемия с уменьшением количества альбуминов, повышение Ig G. На консультации окулиста проводят определение остроты зрения и осмотр глазного дна. Для выявления сосудистых нарушений головного мозга производят неврологический осмотр пациентов с болезнью Хортона, УЗГД экстракраниальных сосудов и глазных сосудов, КТ и МРТ головного мозга, ангиографию сосудов головного мозга.
Гистологическое исследование материалов биопсии височной артерии выявляет характерные для болезни Хортона изменения в виде утолщения внутреннего и среднего слоя сосудистой стенки; образования в стенке сосуда гранулем и скоплений гигантских клеток, лимфоцитарных инфильтратов; пристеночного тромбоза; сужения просвета пораженного сосуда. Однако отсутствие характерной гистологической картины при наличии типичных клинических симптомов не исключает диагноз болезни Хортона. Это связано с тем, что поражение артерии носит сегментарный характер и в ходе биопсии возможно взятие непораженного участка артерии. Дифференциальная диагностика болезни Хортона проводится с ревматической полимиалгией, мигренью, болезнью Такаясу, фибромиалгиями.
Американской Ревматологической Ассоциацией разработаны диагностические критерии болезни Хортона, специфичность которых по мнению авторов достигает 91,2%. К ним относятся: возраст заболевших старше 50 лет; возникновение характерной головной боли; не связанные с атеросклерозом изменения височной артерии (уплотнение, снижение пульсации, болезненность); показатели СОЭ более 50 мм/ч; типичная гистологическая картина при биопсии височной артерии. Диагноз болезни Хортона ставится в случае наличия 3 из 5 указанных признаков.
Лечение и прогноз болезни Хортона
Терапия болезни Хортона осуществляется преимущественно глюкокортикоидными гормонами. Начальная терапия проводится преднизолоном, доза которого зависит от наличия поражений крупных артерий и осложнений со стороны зрения. Острое возникновение нарушений зрения является показанием для пульс-терапии высокими дозами метилпреднизолона. Постепенное снижение дозы препарата при болезни Хортона может быть начато не ранее, чем через месяц от начала терапии. Еженедельно снижая дозировку преднизолона на 10%, постепенно переходят на поддерживающую дозу. В среднем лечение болезни Хортона продолжается 2 года и может быть отменено при отсутствии признаков заболевания в течении полугода на фоне поддерживающей терапии преднизолоном.
При отсутствии ожидаемого эффекта глюкокортикоидной терапии или из-за наличия выраженных побочных эффектов при ее проведении переходят на лечение цитостатиками (циклофосфамид, метотрексат). В качестве симптоматической терапии болезни Хортона возможно применение противовоспалительных препаратов, антикоагулянтов и вазодилятаторов.
Прогноз для жизни у пациентов с болезнью Хортона благоприятный. Как правило, заболевание хорошо поддается лечению. Однако возможна потеря зрения, артериальные тромбозы и возникновение осложнений в связи с проводимой глюкокортикоидной терапией.
Источник
