Синдромы при болезнях сердечно с

Основные кардиоваскулярные патологии и их причины
Сердечно-сосудистые заболевания – группа патологий, которая включает болезни с функциональным расстройством работы миокарда, сосудов, артерий и вен. Семиотика и клиника их разнообразна.
Классификация патологий:
- болезни сердца;
- изменение вен и артерий;
- гипертоническая болезнь.
Список сердечно-сосудистых заболеваний:
- гипертензии артериальные;
- ИБС;
- тромбоз;
- тромбоэмболии;
- атеросклероз;
- воспаления миокарда;
- пороки разного генеза;
- инфаркт;
- инсульт;
- аритмии;
- кардиосклероз;
- ВСД;
- кардиомиопатия;
- коллапс;
- гипотония;
- легочное сердце;
- миокардиодистрофия;
- НК;
- нейроциркуляторная дистония;
- сердечная астма;
- стенокардия.
Характеристика основных причин их развития:
- атеросклеротическое поражение;
- инфекции;
- генетическая предопределенность;
- травмы с наличием кровотечения.
Факторы риска возникновения ССЗ
Среди факторов риска развития заболеваний сердечно-сосудистой системы лежат:
- гипертензия;
- злоупотребление спиртосодержащими напитками;
- табакокурение;
- гиподинамия;
- вегетососудистый синдром;
- неправильный выбор продуктов питания;
- вредные производственные факторы;
- патологии других органов и систем;
- стрессы;
- липидно-обменные нарушения;
- эндокринная патология (диабет, климакс).
Многие факторы подлежат коррекции, но помимо этого существуют позиции, на которые невозможно повлиять, например, возраст человека (пожилой), генетическая предопределенность (мужской пол).
Профилактика ССЗ и ее суть
В основе предупреждения болезней сердца и сосудов лежит модификация образа жизни человека. Следует убрать вредные привычки, ввести в рутину занятия спортом, скорректировать массу тела, придерживаться низкосолевого рациона. Важно витаминизировать пищу. Пациенты с инфарктом миокарда должны соблюдать диету с пониженным калоражем.
Важно не допустить и своевременно лечить инфекционные заболевания с целью профилактики ревматизма, возникающего в результате поражения организма бета-гемолитическим стрептококком группы А. Кардиологи настаивают на обязательной противогриппозной вакцинации лиц с повышенным риском ССЗ.
Не стоит игнорировать и диспансерное обследование, в которое входит флюорография, УЗД, ЭКГ.
Самостоятельно нужно мониторить АД с поддержанием его нормальных показателей (с помощью гипотензивных средств).
Основные методы диагностики кардиоваскулярной патологии
Ведущим в кардиологической практике остается физикальное обследование пациента.
Процесс включает в себя:
- общий осмотр рук, лица с целью выявления характерной бледности, отечности, синюшности, кровоизлияний под ногтями, желтухи;
- осмотр глазного дна;
- пульсометрия;
- измерение давления;
- пальпация ГК;
- прослушивание.
Описание инструментальных методов диагностики:
Основным неинвазивным методом является ЭКГ. Метод разрешен для всех групп пациентов, в том числе, и при беременности. По его показателям судят о проводимости, возбудимости и сократимости миокарда.
Мониторинг по Холтеру применяется как во взрослом, так и в детском возрасте. Он обнаруживает нарушения ритма, атриовентрикулярные блокады, слабость синусового узла.
Кардиоинтервалография – метод, математически анализирующий ЧСС и дающий представление о адаптационно-компенсаторных реакциях организма.
ЭКГ-ВР — перспективный метод оценки электрической нестабильности миокарда с целью прогноза развития аритмий.
При фонокардиографии регистрируются тоно-шумовые показатели.
Эхокардиография демонстрирует анатомо-гемодинамические нормы.
Рентгенография органов ГК дает наглядную информацию о системе строения миокарда, а также полноценности лёгочного кровотока.
МРТ – максимально объективный метод с целью получения детализации сердечных структур с определением патологически измененных тканей.
Кардиологический профиль исследований для сердечных больных:
- липидный фактор;
- коагулограмма;
- АсАТ;
- креатинкиназа;
- КФК-МВ;
- ЛДГ;
- общетерапевтический анализ крови.
Новые принципы в раннем выявлении ССЗ:
- определение количества циркулирующих атерогенных частиц;
- АпоВ;
- соотношения АпоВ/АпоА.
Лабораторные возможности в установке диагноза инфаркт миокарда:
- модифицированный альбумин;
- гликогенфосфорилаза BB;
- БСЖК;
- вчСРБ.
Инвазивные методы обследования сердца и сосудов:
- катетеризация. Цель манипуляции – измерение давления крови, оценка газового состава, ударного объема структур, фонокардиография;
- ангиокардиографические исследования. Задачи — оценка сосудов, клапанов, стенок миокарда;
- коронарография. Осмотр коронарной артерии.
Основные позиции скрининга кардиоваскулярного пациента
В РФ выявление пациентов производится по шкале SCORE:
- малая активность;
- преждевременное развитие ССЗ у родственников;
- социально-эмоциональная неблагополучность;
- СД;
- низкий ХЛ-ЛВП и высокий уровень триглицеридов;
- признаки доклинического атеросклероза у лиц без симптомов.
Основные методы лечения
Постоянного приема таблетированных средств требуют следующие патологии:
- ИБС;
- нефатальный ИМ;
- ХСН;
- аритмия;
- гипертензия;
- стенокардия;
- профилактика атеросклероза.
Хирургически лечатся:
- аневризмы;
- пороки;
- реваскуляризация миокарда;
- аортальные поражения с протезированием;
- нарушения ритма и проводимости.
Малоинвазивные техники применяются для лечения следующих сердечно-сосудистых заболеваний:
- атеросклеротические поражения аорты;
- аневризматические образования.
Выводы
21 век характеризуется эпидемией сердечно-сосудистых патологий. Несмотря на развитие медицины, смертность от них все еще очень высока.
Дело не только во внедрении актуальных технологий лечения, но и в повышении степени сознательности людей. Ведь профилактика ССЗ это комплексная медико-социальная проблема. Здоровый образ жизни, внимание к самочувствию, стабильное посещение врача, приверженность к санаторно-курортному лечению – основные слагаемые долголетия.
Источник

Сердце — это тот орган, без правильной работы которого невозможна качественная жизнь человека. Формируется сердце еще на 5-й неделе беременности женщины и сопровождает нас от этого времени до самой смерти, то есть работает гораздо дольше, чем живет человек. В этих условиях понятно, что к сердцу нужно проявлять особое внимание, а при появлении первых признаков нарушения его работы обращаться к врачу. Предлагаем вашему вниманию обзорный список болезней сердца, а также расскажем об основных симптомах, на которые следует обратить внимание в обязательном порядке, чтобы всю жизнь оставаться здоровым и работоспособным.
Краткая классификация заболеваний сердца
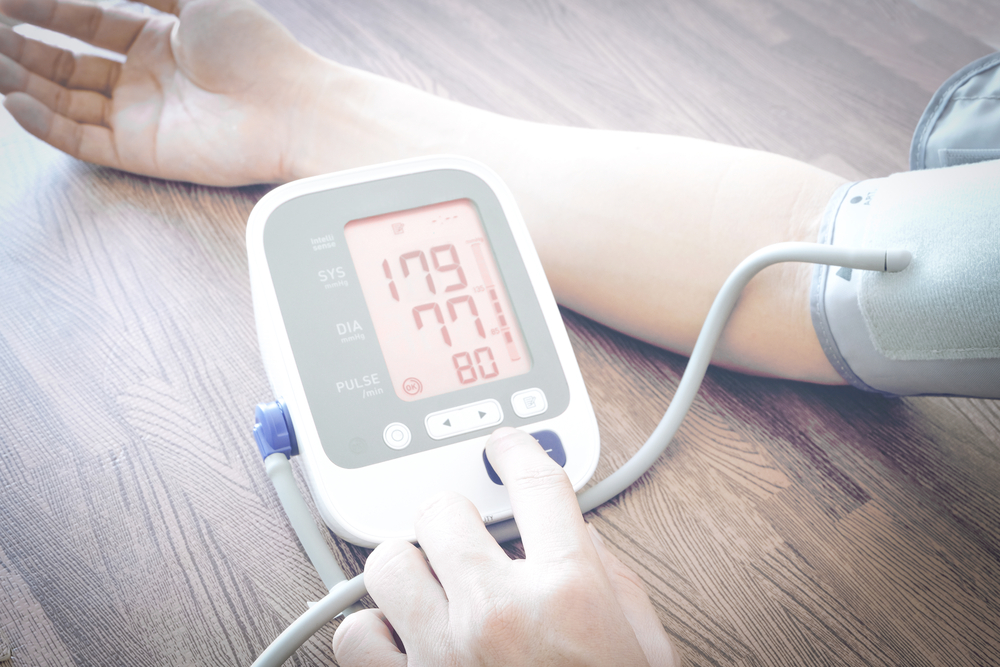 Одно из самых распространенных заболеваний сердечно-сосудистой системы — артериальная гипертензия.
Одно из самых распространенных заболеваний сердечно-сосудистой системы — артериальная гипертензия.
Сердце – орган со сложной анатомией и физиологией, поэтому заболевания сердца, сопровождающиеся нарушением его структуры и функции, разнообразны. Их можно условно объединить в несколько групп.
- Ишемическая болезнь сердца
- Внезапная коронарная смерть;
- Стенокардия напряжения;
- Нестабильная стенокардия;
- Инфаркт миокарда.
- Артериальная гипертензия и гипотензия
- Гипертоническая болезнь;
- Симптоматические артериальные гипертензии;
- Артериальная гипотензия.
- Болезни миокарда
- Миокардиты;
- Поражения миокарда при системных заболеваниях;
- Опухоли сердца;
- Кардиомиопатии.
- Болезни перикарда
- Перикардиты;
- Опухоли и пороки развития перикарда.
- Болезни эндокарда
- Инфекционные эндокардиты;
- Эндокардиты другой этиологии (в том числе ревматический) .
- Пороки сердца
- Приобретенные пороки сердца;
- Врожденные пороки сердца.
- Нарушения ритма и проводимости
- Недостаточность кровообращения
Основные симптомы болезней сердца
Заболевания сердечно-сосудистой системы разнообразны. Они могут сопровождаться следующими основными симптомами:
- боль в груди;
- слабость и утомляемость;
- головная боль;
- головокружения и обмороки;
- сердцебиение;
- одышка.
Боль в груди

Боль слева от грудины или в зоне левого соска – частая жалоба у пациентов старше 40 лет. Загрудинная боль встречается реже, но она является серьезным диагностическим признаком ишемической болезни сердца (ИБС).
Боль при ИБС связана с нехваткой кислорода в сердечной мышце, вызванной недостаточным ее кровоснабжением. Нарушение кровотока в сосудах миокарда возникает в результате образования атеросклеротических бляшек, сужающих просвет артерий. При полной закупорке артерий сердца возникает омертвение миокарда – инфаркт. Кислородное голодание сердца сопровождается ангинозной болью.
Ангинозная боль локализуется чаще всего за грудиной, значительно реже в эпигастрии (верхней трети живота), и очень редко – в области левого соска (область верхушки сердца). Больной не может указать самую болезненную точку. Как правило, зону боли он накрывает ладонью. Очень симптоматичным жестом является сжатый у грудины кулак.
Типичная ангинозная боль носит сжимающий характер, реже она давящая или жгущая. Острые, колющие, режущие боли могут встречаться при других заболеваниях сердца, но для ИБС они не характерны. Иррадиация боли в левое плечо, лопатку далеко не всегда связана со стенокардией, может носить и некоронарный характер. При ИБС боль может отдавать в челюсть, зубы, ключицы, правое ухо, правое плечо.
Ангинозная боль возникает внезапно, приступообразно, чаще всего во время ходьбы, физической нагрузки, при волнении, а также при попадании на холод и ходьбе против ветра. Боли, связанные с движением руками, длительным пребыванием в неудобной позе чаще всего не связаны с болезнями сердца. При некоторых видах стенокардии боль типичного характера возникает ночью.
Ангинозная боль обычно быстро прекращается, через несколько минут после прекращения нагрузки. Если приступ возник при ходьбе, остановка ведет к быстрому прекращению приступа. Иногда говорят о «симптоме витрины», когда пациент из-за боли вынужден на короткое время останавливаться, делая вид, что рассматривает витрину магазина.
Нитроглицерин, принятый под язык, приводит к быстрому прекращению болевого приступа. Если боль в области сердца проходит после приема нитратов не полностью, длится часами или даже днями – это не стенокардия. Исключение составляет инфаркт миокарда, характеризующийся «нечувствительностью» болевого синдрома к нитроглицерину.
Если пациент предъявляет разнообразные жалобы на длительные боли в области сердца (в области левого соска), записывает их для памяти, вспоминает подробности, чаще всего стенокардия у него не подтверждается.
Слабость и утомляемость
Это неспецифические жалобы, однако они могут наблюдаться у многих кардиологических больных. Слабость является одним из ранних признаков недостаточности кровообращения. При этом в результате снижения минутного объема кровообращения возникает кислородное голодание тканей, в частности, мышц.
Слабость может сопутствовать воспалительным заболеваниям сердца (эндокардит, миокардит). Она довольно часто сопровождает нейроциркуляторную дистонию.
Слабость появляется при прогрессировании стенокардии и при инфаркте миокарда.
Головная боль

Головная боль может быть признаком повышенной вязкости крови, что бывает при вторичных эритроцитозах на фоне пороков сердца. При артериальной гипертензии головная боль вызвана спазмом сосудов головного мозга. Боль при нейроциркуляторной дистонии связана с нарушением тонуса сосудов.
Эпизоды головной боли в сочетании с преходящим головокружением появляются при тромбоэмболиях церебральных артерий на фоне фибрилляции предсердий, а также при церебральном атеросклерозе.
Обмороки
Кратковременная потеря сознания может быть проявлением выраженной брадикардии (длительные паузы в работе сердца на фоне фибрилляции предсердий, синоатриальные или атриовентрикулярные блокады). Обмороки также появляются при значительной артериальной гипотензии.
Сердцебиение
Частое сердцебиение – один из ранних признаков сердечной недостаточности. Оно особенно усиливается после еды, приема жидкости (в том числе алкоголя), после физической нагрузки.
В тяжелых случаях сердечной недостаточности больной привыкает к сердцебиению и не жалуется на него. Сочетание жалоб на частый пульс и отсутствие объективного подтверждения – признак невротической реакции.
Неритмичное сердцебиение чаще всего является признаком мерцательной аритмии (фибрилляции предсердий). Нарушения ритма возникают при разных болезнях сердца, часто осложняя их течение.
Одышка
Одышка – один из основных признаков недостаточности кровообращения, осложняющей течение многих болезней сердца. В начале болезни одышка возникает лишь при значительной физической нагрузке. Постепенно толерантность к нагрузке снижается, одышка появляется при обычной активности, а затем и в покое. Появляются приступы удушья по ночам: сердечная астма.
Одышка, вызванная недостаточностью кровообращения, может сопровождаться раздуванием крыльев носа, участием мышц плечевого пояса. Она усиливается при разговоре. В некоторых случаях одышка купируется после приема нитроглицерина, в таком случае она является эквивалентом ангинозной боли.
Первый канал, передача «Жить здорово» с Еленой Малышевой на тему «3 неожиданных признака больного сердца»
Источник
Основные клинические синдромы подразделяются на:
.
- синдром коронарной недостаточности;
- синдром артериальной гипертензии;
- синдром кардиомегалии;
- синдром гипертензии малого круга кровообращения;
- синдром хронического легочного сердца;
- синдром сердечной недостаточности;
- синдром сосудистой недостаточности;
- синдромы нарушения сердечного ритма.
Синдром острой коронарной недостаточности
Синдром острой коронарной недостаточности (ОКН) характеризуется внезапно наступившим нарушением кровоснабжения мышечной ткани сердца вследствие спазма или тромбоза одной из ветвей коронарных сосудов. В результате наступает ишемия миокарда, что приводит к нарушению окислительных процессов и накоплению неокисленных элементов, прежде всего молочной кислоты. Это вызывает раздражение нервных рецепторов, что воспринимается как боль, за грудиной или в левой половине грудной клетки. Типичная иррадиация болей — левая рука и плечо. Иногда боль отдает в челюсть. При преходящем характере этих изменений говорят о стенокардии, при длительном нарушении коронарного кровообращения — об ИМ.
Синдром артериальной гипертонии
Синдром характеризуется повышением АД выше 140/90 мм рт. ст. По механизму развития различают первичную (эссенциальную) гипертонию, для развития которой нет никаких органических причин, и вторичную (симптоматическую). В России эссенциальную гипертонию называют гипертонической болезнью. Вторичная артериальная гипертония развивается при заболеваниях почек (паренхиматозных или сосудистых) и эндокринных нарушениях (патология надпочечников, гипофиза). Для обоих типов гипертонии характерны следующие особенности:
- повышение АД;
- напряженный пульс;
- приподнимающий верхушечный толчок.
М. С. Кушаковский (1999) выделяет 3 причины (3 класса) сердечных аритмий:
- сдвиг нейрогенной и эндокринной регуляции;
- болезни миокарда;
- сочетанные регуляторные и органические заболевания сердца.
В прикладном плане аритмии делятся на экстрасистолии, которые проявляются несинхронностью сокращения сердца. Это выражается появлением более ранних сокращений. По месту возникновения в отделах сердца экстрасистолии бывают наджелудочковые (синусовая — возникает из синусового узла, предсердная) и желудочковые.
Мерцательная аритмия — МА (фибрилляция предсердий) характеризуется появлением множественных хаотично возникающих в предсердиях (вне синусового узла) возбуждений, что приводит к хаотичному возбуждению и сокращению предсердий, а затем и желудочков. Пульсовые волны при этом также возникают хаотично, что влечет за собой ухудшение кровоснабжения периферических органов и тканей. В зависимости от частоты пульса, различают тахисистолический, брадисистолический и нормосистолический варианты. На ЭКГ исчезает зубец Р, выявляются волны/и различные интервалы R—R.
Нарушение проводимости — состояние, при котором проведение сердечного импульса замедляется по сравнению с нормой (0,20 с) или полностью прекращается в каком-либо участке проводящей системы (блокады проведения). В зависимости от уровня блокады, нарушения проводимости разделяют на синоатриальные, межпредсердные, внутрипредсердные, атриовентрикулярные, внутрижелудочковые. Различают однонаправленные (антеро- или ретроградные) и двунаправленные нарушения проведения импульса. Блокады могут быть острыми, интермиттирующими и стойкими.
Тахикардией называют не менее трех (и более) последовательных комплексов, исходящих из одной камеры сердца (предсердия или желудочков) с частотой от 100 (120) до 250 импульсов в 1 мин. Пароксизмальные тахикардии характеризуются внезапным началом. Их возникновение может быть связано с экстрасистолой (одной-двумя) либо с учащением основного ритма. Как правило, Пароксизмальные тахикардии спонтанно прекращаются с восстановлением синусового ритма. Хронические тахикардии, в отличие от пароксизмальных, не имеют склонности к спонтанному прекращению и способны затягиваться на длительное время.
Синдром кардиомегалии
Синдром кардиомегалии — резкое увеличение размера сердца вследствие воспалительных и дистрофических изменений миокарда. В большинстве случаев это сопровождается развитием сердечной недостаточности и аритмии. На начальных этапах развивается гипертрофия (концентрическая или эксцентрическая), которая позднее переходит в дистрофию, что ведет к осложнениям.
Синдром гипертензии малого круга кровообращения
Данный синдром проявляется увеличением давления в сосудах легких.
Хроническое легочное сердце
Хроническое легочное сердце включает гипертрофию и недостаточность ПЖ сердца, сопровождается легочной гипертензией и возникает вследствие первичного заболевания легких, сосудов легких или нарушения респираторного газообмена. Различают острое, подострое (в этом случае нет ГПЖ) и хроническое легочное сердце.
Синдром недостаточности кровообращения
В соответствии с основным ведущим механизмом нарушения кровоснабжения, различают сердечную и сосудистую недостаточности. Иногда наблюдается комбинация этих причин. Недостаточность кровоснабжения может возникнуть остро или развиваться хронически. Для лучшего понимания данных патологических процессов необходимо разобрать каждый из них отдельно.
Источник
Для правильного понимания причин болей в грудной клетке необходимо всегда выяснять следующие характеристики этого проявления: локализация, максимальная и минимальная продолжительность болей, иррадиация, связь с физической нагрузкой (или другими провоцирующими факторами), факторы, облегчающие или способствующие прекращению болей (покой, приём медикаментов).
Выделяют несколько видов синдрома болей в области сердца:
СТЕНОКАРДИЯ
Признаки типичной (несомненной) стенокардии напряжения (все 3 признака):
1) боль в области грудины, возможно с иррадиацией в левую руку, спину или нижнюю челюсть, длительностью 2 – 5 мин. Эквивалентами боли бывают одышка, ощущение «тяжести», «жжения».
2) Вышеописанная боль возникает во время сильного эмоционального стресса или физической нагрузки;
3) Вышеописанная боль быстро исчезает после прекращения физической нагрузки либо после приема нитроглицерина.
Встречаются атипичные варианты иррадиации (в эпигастральную область, в лопатку, в правую половину грудной клетки). Главный признак стенокардии напряжения – четкая зависимость возникновения симптомов от физической нагрузки.
Эквивалентом стенокардии могут быть одышка (вплоть до удушья), ощущение «жара» в области грудины, приступы аритмии во время физической нагрузки.
Эквивалентом физической нагрузки может быть кризовое повышение артериального давления с увеличением нагрузки на миокард, а также обильный прием пищи.
Диагноз атипичной стенокардии ставится, если у пациента присутствуют любые 2 из 3 вышеперечисленных признаков типичной стенокардии.
Синдром БОЛЕЙ ПРИ ИНФАРКТЕ МИОКАРДА – интенсивные боли с волновым нарастанием до нестерпимых, локализующиеся чаще за грудиной, длящиеся более 20 минут, не проходящие после приёма нитроглицерина, заставляющие больного вести себя беспокойно, сопровождающиеся обычно потливостью, слабостью и страхом смерти. Иногда больше болит место иррадиации (абдоминальная и др. формы).
Синдром КАРДИАЛГИИ – все другие боли в области сердца, не похожие на указанные выше, не связанные с ишемией миокарда.
Кроме того, в кардиологической практике могут встречаться:
ГИПЕРТОНИЧЕСКИЙ синдром – повторно зарегистрированное повышение систолического АД более 140 мм рт. ст. и/или диастолического АД более 90 мм рт. ст. в покое. Необходимо указывать максимальные цифры АД, привычное АД больного, чем сопровождается (головная боль, расстройство зрения и др.), какие изменения имеются со стороны органов, поражающихся при артериальной гипертонии (сердце, головной мозг, глазное дно, почки), какие факторы риска и ассоциированные клинические состояния имеются.
Синдром ПОРОКА – все данные физикального обследования (внешний вид, пульс, АД, пальпация, перкуссия, аускультация) и инструментальных методов исследования (ЭКГ, рентгенографии, ЭхоКГ, МРТ, МСКТ), свидетельствующие в пользу определённого порока.
Синдром СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ – описываются клинические проявления (утомляемость, одышка, ортопноэ, влажные незвучные мелкопузырчатые хрипы в нижних отделах лёгких, сухой или малопродуктивный кашель, усиливающийся или появляющийся в горизонтальном положении, приступы сердечной астмы, плотные отёки, увеличенная, болезненная печень, положительный гепато-югулярный рефлюкс (симптом Плеша), акроцианоз, сердцебиение, ритм галопа), рентген-признаки венозного полнокровия лёгких (нечёткость лёгочного рисунка, снижение прозрачности прикорневых отделов, линии Керли), ЭхоКГ-признаки (снижение фракции выброса, дилатация, нарушение диастолической функции), увеличение ЦВД и давления «заклинивания» лёгочной артерии, реакцию на пробное лечение.
Синдром КАРДИОМЕГАЛИИ – увеличение размеров сердца по данным объективного осмотра, ЭхоКГ, рентгенографии. Имеет смысл выделять самостоятельно при отсутствии порока, обуславливающего увеличение размеров сердца. При наличии сердечной недостаточности описывается в составе этого синдрома.
Синдром НАРУШЕНИЯ РИТМА и/или ПРОВОДИМОСТИ – включает ощущения перебоев, частого биения сердца, потери сознания, приводятся аускультативные данные, наличие дефицита пульса, данные ЭКГ, Холтеровского мониторирования, кардиоритмографии, чреспищеводной электростимуляции левого предсердия.
Синдром ПОСТИНФАРКТНОГО КАРДИОСКЛЕРОЗА – указание на перенесение инфаркта миокарда, рубцовые изменения по ЭКГ, зона гипо- акинезии при ЭхоКГ или вентрикулографии, очаг пониженного накопления радиоактивного изотопа при сцинтиграфии.
РЕЗОРБЦИОННО-НЕКРОТИЧЕСКИЙ синдром – включает реакцию организма на появление очага некроза. Проявляется субфебрилитетом, увеличением ЛДГ1, КФК МВ, АСТ, АЛТ, Тропонина Т, сердечного белка, связывающего жирные кислоты, миоглобина, лейкоцитозом, сменяющимся ускорением СОЭ.
Синдром АКТИВНОСТИ ВОСПАЛИТЕЛЬНОГО ПРОЦЕССА – проявляется повышением температуры тела, повышением СОЭ, диспротеинемией, увеличением серомукоида, сиаловых кислот.
Источник
