Синдромы пмс и как их лечить
Нельзя полностью избавиться от стрессов и негативных переживаний, но можно научиться справляться со своими эмоциями и не допускать их деструктивного воздействия.
Как можно контролировать тревожность?
Афобазол® не только помогает устранить большинство симптомов стресса: повышенную тревожность, напряжение, раздражительность, беспокойство, — но и восстанавливает нервные клетки.
Узнать больше…
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
ПМС уже давно перестал быть исключительно медицинским термином. Люди несведущие склонны объяснять ПМС любые проблемы в отношениях, недовольство, раздражительность и сложный характер некоторых женщин в целом. Однако ПМС — предменструальный синдром — проявляется не только изменениями в настроении. Это сложный комплекс симптомов, и все они доставляют женщинам, страдающим ПМС, немало мучений.
Признаки ПМС
ПМС — явление недостаточно изученное и в какой-то степени загадочное даже для врачей. Вероятнее всего, для того чтобы ПМС был выраженным, должно сойтись несколько факторов. Нет сомнений, что главная причина ПМС — ежемесячные колебания уровня гормонов, вызывающие снижение выработки некоторых нейротрансмиттеров — в частности эндорфинов, которые ответственны за хорошее настроение.
Однако все не так просто. Далеко не все женщины испытывают на себе действие ПМС регулярно, а некоторые вообще не знакомы с этим явлением на собственной практике. Другие же переживают полный набор всех симптомов ежемесячно. Ученые полагают, что свою роль играет как генетика (однояйцевые близнецы, генетически идентичные, одинаково переживают ПМС), так и образ жизни (несбалансированная диета и нехватка витаминов и минералов вызывают усугубление симптомов).
Предменструальный синдром проявляется за 2–10 дней до начала менструации и, как правило, прекращается с первыми выделениями. Замечено, что, чем старше женщина, тем дольше у нее продолжается ПМС и тем более выраженным он становится.
Формы предменструального синдрома и их проявления
Перепады настроения далеко не единственный признак ПМС. Это состояние может достаточно серьезно сказываться как на психологическом, так и на физическом состоянии женщины.
Психологические симптомы ПМС:
- Тревожность, раздражительность, плаксивость, чувство подавленности.
- Частые и резкие перемены настроения.
- Проблемы со сном — бессонница, постоянные ночные пробуждения, дневная сонливость.
- Упадок сил, вялость и пассивность.
- Рассеянность, трудности с концентрацией.
Физические симптомы ПМС:
- Болезненность молочных желез, увеличение их объема.
- Отеки, иногда довольно заметные.
- Мигрень или головокружения.
- Тошнота и рвота.
- Боль в спине и суставах.
- Жажда, которая сопровождается учащенным мочеиспусканием.
- Желудочно-кишечные расстройства.
- Приступы учащенного сердцебиения, повышение температуры.
- Появление раздражений на коже.
- Тяга к еде — преимущественно к сладкому и соленому.
Кстати
Стресс и переутомление — факторы риска для страдающих ПМС. Замечено, что жительницы крупных городов страдают от предменструального синдрома чаще, чем жительницы деревень, а работающие — чаще, чем домохозяйки.
Если дело ограничивается всего 2–3 симптомами из этого списка, то можно говорить о легкой форме ПМС. Если вам на практике знакомы 5 признаков ПМС или больше либо симптомов меньше, но они ярко выражены и дают о себе знать за 2 недели до начала менструаций, то это уже тяжелая степень.
ПМС может стать очень серьезной проблемой — некоторых женщин этот синдром лишает работоспособности на несколько дней, он не лучшим образом сказывается на отношениях с домашними, да и самой женщине бывает тяжело ежемесячно переносить «маленькую депрессию», которая к тому же сопровождается разладом во всем организме.
Как справляться с симптомами ПМС и нужно ли это делать?
ПМС не заболевание в прямом смысле этого слова, а лишь специфическая реакция организма на изменения в гормональном фоне. Однако это еще не значит, что такое неприятное состояние следует воспринимать как должное. Симптомы ПМС можно купировать, а комплексные меры помогут и вовсе свести проявления предменструального синдрома к нулю. Чтобы подобрать эффективную схему терапии, следует проконсультироваться с эндокринологом или гинекологом — врачи определят тяжесть ситуации и порекомендуют дополняющие друг друга методы.
Немедикаментозный подход
Все исследователи сходятся в одном — умеренные физические нагрузки действительно облегчают протекание ПМС, уменьшая проблемы сердечно-сосудистого характера и поднимая уровень эндорфинов. Поэтому женщинам, страдающим ПМС, нужно больше двигаться (на постоянной основе, а не в период ПМС), а в идеале — записаться в фитнес-клуб.
Показана и диетотерапия — рацион должен содержать как можно меньше жиров, соли и простых углеводов и как можно больше клетчатки, а также продуктов, богатых витаминами группы В и магнием.
Поскольку стресс и усталость провоцируют ухудшение симптомов ПМС, необходимо всерьез заняться расслабляющими практиками — кому-то снизить тревожность и улучшить стрессоустойчивость помогают занятия с психотерапевтом, другие предпочитают йогу и медитации, а на третьих приблизительно такой же эффект оказывает курс расслабляющего массажа.
Гормональная терапия
Если признаки ПМС многочисленны и очень ярко выражены, врач после всестороннего обследования может назначить гормональную терапию. К этим средствам подходят с осторожностью — у гормоносодержащих препаратов немало противопоказаний и побочных эффектов. Их ни в коем случае нельзя назначать себе самостоятельно. И дело не только в побочных эффектах. Тяжелый ПМС может быть вызван различными гормональными нарушениями. Без исследования невозможно понять, в чем именно проблема, и назначить нужный препарат в правильной дозировке.
Фармакологический метод
Лекарственная терапия ПМС включает в себя несколько групп средств:
Фитопрепараты, как правило, это травяные сборы, обладающие мягким успокоительным и мочегонным эффектом, они помогают справиться с нервозностью и отеками. При легкой форме ПМС они могут оказывать благотворное воздействие.
Витаминно-минеральные комплексы и БАДы дают общеукрепляющий эффект. Если основная причина ПМС — нехватка нутриентов, то правильно подобранный витаминный комплекс может помочь сгладить признаки предменструального синдрома.
Безрецептурные и рецептурные седатики и ноотропы — это так называемые успокоительные средства, они обладают очень выраженным действием и заметно облегчают психологическое состояние во время ПМС, помогая справиться с тревожностью, бессонницей и плохим настроением. Рецептурные средства принимаются под строгим контролем врача.
К числу известных безрецептурных анксиолитиков (противотревожных препаратов), помогающих справится с симптомами ПМС, относится, например, «Афобазол».
«Афобазол» — успокоительное и противотревожное средство с минимумом побочных эффектов. Препарат нормализует настроение и сон, однако не вызывает дневной сонливости и, что особенно важно для современных женщин, — никак не влияет на скорость реакции. «Афобазол» оказывает комплексное воздействие, купируя сразу несколько симптомов ПМС: снижает тревогу, напряжение, нервозность и раздражительность, улучшает способность к концентрации, помогает при бессоннице, устраняет головокружение. Для достижения стойкого эффекта при лечении ПМС рекомендуется принимать «Афобазол» по 2–4 недели. «Афобазол» практически не имеет противопоказаний. Однако прежде чем начинать его прием, следует проконсультироваться с врачом.
Нейролептики назначаются при очень тяжелой степени ПМС, это сильнодействующие препараты. Их тоже должен назначать только специалист.
Диуретики — или мочегонные — назначаются при заметных отеках.
Противовоспалительные и болеутоляющие препараты прописывают для снятия боли в животе, суставах и спине, а также при мигренях.
Опасность ПМС состоит в том, что без врачебного заключения пациентка может принимать за него другие, гораздо более серьезные заболевания, требующие иного лечения. Нередко за ПМС принимают тяжелые неврозы, депрессии и прочие нервные заболевания, мигрень может быть вызвана сосудистыми проблемами, опухолями и заболеваниями позвоночника, отеки — патологией почек. Поэтому для лечения ПМС обязательно нужно обратиться к специалисту и пройти все назначенные обследования.
Источник
Дата публикации 27 ноября 2019Обновлено 27 ноября 2019
Определение болезни. Причины заболевания
Предменструальный синдром, или ПМС — это комплекс множества нарушений физического и психоэмоционального состояния женщины, которые возникают за две недели до менструации и проходят сразу после появления менструального кровотечения. Симптомы ПМС появляются под действием внешних и внутренних факторов на фоне врождённой или приобретённой неустойчивости гормональной системы. Эта патология значительно снижает не только трудоспособность, но и качество жизни женщины, поскольку возникает в период её наибольшей социальной и профессиональной активности.

Данный синдром начинает проявляться до начала менструального цикла, длится около двух недель и прекращается с появлением менструальных кровотечений [1]. Частота ПМС составляет 25-30 % среди здоровых женщин, половина женского населения испытывает симптомы ПМС в 50 % случаев [2].
По историческим справкам, первым учёным, который занимался изучением ПМС, считается древнеримский медик Гален (II в. н. э.). Он связал болезненные ощущения у женщин перед началом менструации с фазами Луны. Научное обоснование ПМС впервые дал английский гинеколог Р. Франк в 1931 году. Он сформулировал, систематизировал и объяснил ряд причин периодически возникающих психических и физических нарушений у женщин.
ПМС, наряду с артериальной гипертензией, ожирением, болезнью Альцгеймера и синдромом хронической усталости, рассматривается как болезнь цивилизации. В большей степени он затрагивает женщин, проживающих в городе и занимающихся интеллектуальным трудом. Это связано с регулярными стрессами, которые неблагоприятно влияют на психику женщины.
Основные факторы риска развития ПМС:
- проживание в крупных городах;
- принадлежность к европеоидной расе;
- интеллектуальный труд;
- поздняя беременность и роды — после 35 лет;
- наследственная предрасположенность — наличие признаков ПМС у мамы или сестры [12];
- стрессы;
- чрезмерное количество беременностей и родов — больше 3-5;
- искусственные аборты и самопроизвольные выкидыши;
- послеродовая депрессия и гестоз — поздний токсикоз;
- гинекологические операции и воспалительные болезни женских половых органов: аденомиоз (разрастание эндометрия матки), аднексит (воспаление придатков матки), оофорит (воспаление яичников), эндометрит (воспаление матки);
- черепно-мозговые травмы;
- неправильное питание — вредная пища (фастфуд, пищевые красители, консерванты), недоедание и др.;
- отсутствие рационального режима труда и отдыха;
- заболевания эндокринной системы — сахарный диабет, гипотиреоз;
- недостаточная физическая активность;
- курение — больше всех ПМС подвержены женщины, которые начали курить ещё в подростковом возрасте [13].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы предменструального синдрома
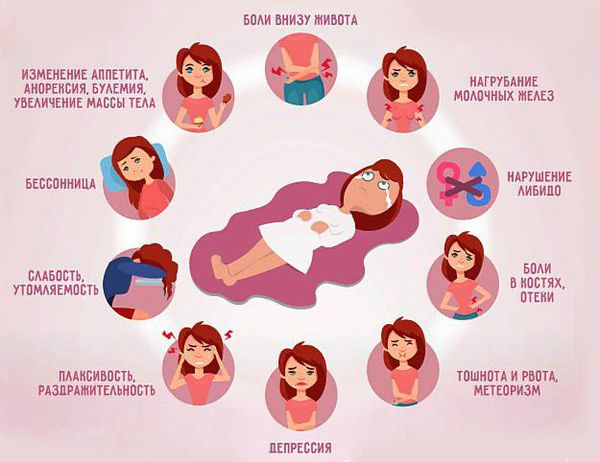
Симптомы ПМС многочисленны. Они делятся на психические и физические (соматические) [4].
Психическая симптоматика включает в себя:
- напряжённость, тревожность, утомляемость;
- эмоциональную неустойчивость;
- дисфорию — мрачную раздражительность, чувство неприязни к окружающим;
- депрессию;
- агрессивность;
- нарушение координации движений;
- проблемы с концентрацией внимания [12].
В тяжёлых случаях возникают суицидальные попытки, летаргия (медлительность, вялость, усталость), бессонница, вкусовые извращения, жажда, нарушение аппетита вплоть до анорексии или булимии, изменение сексуального поведения.
Физические нарушения могут проявляться болезненностью и набуханием молочных желёз, головной болью по типу мигрени, отёком ног, вздутием живота, ощущением лишнего веса, мышечной слабостью, болью в спине, области таза и суставах. При тяжёлом ПМС могут возникнуть:
- признаки артритов — отёки и боль в суставах;
- проявления со стороны кожи — крапивница, угревая сыпь, пигментация на туловище и лице, зуд, себорея [12];
- запор;
- учащённое мочеиспускание;
- тошнота, рвота.
Признаки ПМС настолько разнообразны, что диагностика заключается не в оценке симптомов, а в цикличности их появления перед менструациями и прекращения после них. Поэтому только физические и психические проявления, которые циклически появляются исключительно в течение лютеиновой фазы (между овуляцией и началом менструации), исчезают с появлением менструальных кровотечений и отсутствуют как минимум неделю после них, можно трактовать как ПМС.
Длительность ПМС достигает примерно 16 дней. Она напрямую связана с длительностью лютеиновой фазы. Наиболее выраженные симптомы ПМС развиваются непосредственно перед менструациями. С появлением менструальных выделений они быстро и полностью прекращаются.
Те или иные проявления ПМС испытывают практически все женщины, однако истинная картина наблюдается только в 30-40 % случаев. Это следует учитывать при постановке диагноза «ПМС»: изменения в женском организме должны быть ярко выражены и сопровождаться нарушением физической активности и социальных взаимоотношений.
Патогенез предменструального синдрома
Патогенез ПМС изучен недостаточно, однако известно, что в первую очередь он связан с гормональной системой. На первом месте среди причин — избыток эстрогена на фоне дефицита прогестерона. Поскольку прогестерон связан с увеличением объёма мочи, то при его дефиците натрий и жидкость в организме задерживаются, из-за чего возникают отёки [6][12].
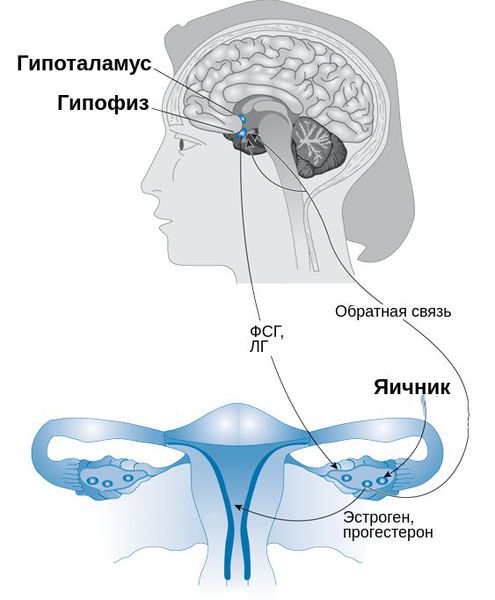
Задержка жидкости у пациенток с ПМС вызвана нейроэндокринными нарушениями. Существует теория «водной интоксикации», согласно которой ПМС развивается из-за нарушений в гормональной системе «ренин — ангиотензин — альдостерон». Эта система регулирует кровяное давление и объём крови в организме. При повышенном выделении альдостерона также происходит задержка натрия и жидкости в организме и развиваются отёки [12].
Важное значение имеют психосоматические расстройства и вегетативные изменения. Преобладание тонуса симпатической ветви вегетативной нервной системы, а также дисфункция гипоталамуса и гипофиза нарушают обмен стероидных гормонов, водно-солевой и углеводный обмен, что приводит к появлению признаков синдрома. Помимо прочего, определённую роль в патогенезе ПМС играют нарушения выработки простагландинов, дефицит магния, кальция, цинка, витаминов С и В6, нарушения метаболизма эндорфинов, серотонина, меланоцитстимулирующего гормона и пролактина.
В последние годы установлено, что в развитии психоэмоционального расстройства, которое ныне называется «предменструальное дисфорическое расстройство», главную роль играет серотонин. Уменьшение передачи нервных импульсов в головном мозге, зависящих от серотонина, приводит к ухудшению настроения, раздражительности, повышенному потреблению пищи, богатой углеводами, — к симптомам, характерным для ПМС.
Некоторые признаки ПМС (например, набор массы тела) объясняют повышенной чувствительностью к стероидным гормонам (прогестерону, эстрогену) за счёт выработки антител к белкам собственного организма.
При появлении ПМС в репродуктивном возрасте снижается функция жёлтого тела, из-за чего уменьшается выработка прогестерона в лютеиновую фазу менструального цикла, при этом одновременно повышается уровень серотонина, гистамина и адренокортикотропного гормона (АКТГ).
Классификация и стадии развития предменструального синдрома
В зависимости от симптоматики и тяжести течения ПМС различают четыре клинические формы:
- Нервно-психическая форма — плаксивость, мышечная слабость, апатия, депрессия, утомляемость, раздражительность, бессонница, летаргия, агрессивность, ухудшение памяти, повышенная чувствительность к запахам и звукам; в тяжёлых случаях — суицидальные попытки, чувство тоски, страха, тревожность, снижение сексуального влечения.
- Отёчная форма — болезненность и нагрубание молочных желёз, отёчность рук, ног и лица, раздражительность, мышечная слабость, вздутие живота, кожный зуд, потливость, увеличение массы тела, задержка или учащённое мочеиспускание, изменения относительной плотности мочи в общем анализе крови.
- Цефалгическая форма — головная боль по типу мигрени, раздражительность, повышенная чувствительность к звукам и запахам, тошнота, рвота, головокружение, нарушение координации движений и внимания, гиперестезия — повышение болевой чувствительности.
- Кризовая форма — повышение артериального давления, учащение пульса, тахикардия, чувство страха, потливость. Обычно такая форма развивается, если ПМС не лечить.
В зависимости от выраженности предменструальных расстройств и особенностей клинической симптоматики выделяют четыре разновидности синдрома:
- предменструальные симптомы;
- предменструальные дисфорические расстройства;
- собственно ПМС;
- предменструальную магнификацию — осложнение ПМС.
По степени тяжести течение ПМС бывает:
- лёгким — появление 3-4 симптомов ПМС за 2-10 дней до менструации, из них наиболее выражены 1-2 признака;
- тяжёлым — появление 5-12 симптомов ПМС за 3-14 дней до менструации, из них наиболее выражены 2-5 признаков [3].
Стадии развития ПМС:
- Стадия компенсации — наличие симптомов ПМС в течение второй фазы менструального цикла и их исчезновение с появлением менструации. Со временем выраженность клинических проявлений уменьшается.
- Стадия субкомпенсации — исчезновение симптомов ПМС с появлением менструации, но их усугубление с течением заболевания.
- Стадия декомпенсации — наличие симптомов ПМС до и после менструаций с сокращением периода ремиссии [5].
Осложнения предменструального синдрома
В качестве осложнений ПМС можно рассматривать предменструальную магнификацию — ухудшение или обострение физиологических заболеваний, которые есть у пациентки, перед началом менструации. Такое течение синдрома называют атипичной формой ПМС.
Предменструальная магнификация включает в себя следующие патологии:
- Вегето-дисовариальную миокардиодистрофию — аритмии, боль в области сердца, нарушение сознания и др.
- Гипертермическую офтальмоплегическую мигрень — глазодвигательные расстройства (диплопия, птоз, мидриаз) на стороне боли.
- Гиперсомническую болезнь — повышенную сонливость.
- Циклические «аллергические» реакции:
- язвенный гингивит — острая боль, кровотечение из дёсен;
- стоматит — отёк, болезненность и покраснение слизистой оболочки рта, может покрыться белым или жёлтым налётом;
- дерматит — высыпания, зуд, раздражение и трещины кожи;
- бронхиальную астму — одышка, приступы затруднённого дыхания, приступы кашля, удушья;
- иридоциклит — боль в глазу, которая отдаёт в височную, лобную область и усиливается ночью, слезотечение, светобоязнь, белковые отложения на задней поверхности роговицы, изменение цвета и рисунка радужки, сужение зрачка, образование задних спаек, помутнение стекловидного тела, изменение внутриглазного давления и снижение зрения [11].
Появление этих осложнений, особенно «аллергических», связано с нарушением работы вегетативной нервной системы.
Диагностика предменструального синдрома
На начальных этапах диагностики необходимо выявить цикличность проявлений синдрома и его связи со второй фазой менструального цикла [2]. Но если менструальный цикл нерегулярен, то цикличность симптомов ПМС выявить довольно сложно.
Диагноз «ПМС» ставится на основании результатов полного медицинского обследования и подтверждается с помощью менструальной карты. В ней пациентка самостоятельно должна отмечать наличие и интенсивность клинических проявлений ПМС относительно дня менструального цикла в течение 2-3 месяцев [12]. Ведение менструальной карты осуществляется под контролем врача, который в конце каждого месяца изучает регулярность появления симптомов до менструаций и их исчезновения после. Также пациентке необходимо ежедневно взвешиваться, чтобы врач смог диагностировать истинную задержку жидкости в организме.

Важным моментом в диагностике является исследование гормонов: лютеинизирующего (ЛГ) и фолликулостимулирующего гормона (ФСГ), прогестерона, свободного и общего тестостерона, дегидроэпиандростерона-сульфата (ДГЭА-с). Дополнительно проводятся функциональные тексты для оценки второй фазы менструального цикла. Они включают исследование шеечной слизи, кольпоцитологическое исследование клеточного состава влагалищных мазков, измерение базальной температуры влагалища.
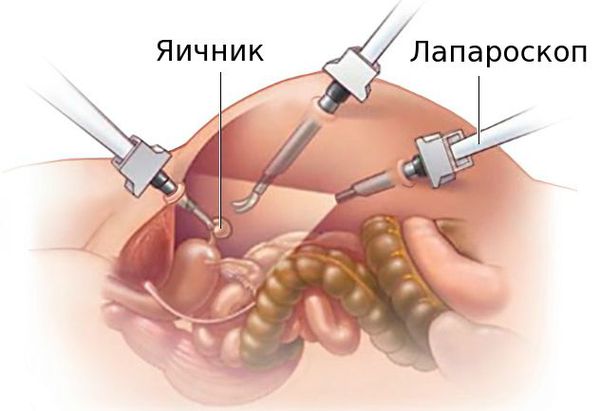
Иногда назначается УЗИ органов малого таза. Оно проводится для косвенной оценки гормонопродуцирующей функции яичников на основании изучения их морфологических характеристик. Для исключения органической патологии и заболеваний во время беременности, которые имитируют клинику ПМС (неврологических, сердечно-сосудистых, психических, онкологических) проводят ЭКГ (электрокардиографию), ЭЭГ (электроэнцефалографию), УЗИ надпочечников и рентгенографию черепа [9].
При затруднении диагностики следует привлекать смежных специалистов: психиатра, невропатолога, психотерапевта, терапевта. Это позволяет исключить диагноз «ПМС» [7].
Лечение предменструального синдрома
К разработке комплексов лечения пациенток с ПМС следует подходить с учётом особенностей каждого случая. Но обязательными пунктами в лечении всех форм предменструальных расстройств являются:
- нормализация режима труда и отдыха с дозированными физическими нагрузками;
- рациональное сбалансированное питание — дробная низкокалорийная диета, обогащённая тиамином (витамин В6), каротином (витамин А), токоферола ацетатом (витамин Е), аскорбиновой кислотой (витамин С), минералами, полиненасыщенными жирными кислотами и т. д. [12].
Учитывая высокую распространённость воспалительных заболеваний женских половых органов у пациенток с ПМС, основное лечение назначают после выявления очагов инфекции и их лечения.
Высокоэффективным первоочерёдным подходом в лечении ПМС является психотерапия. Она включает в себя доверительную беседу с пациенткой и объяснение сущности заболевания. Психотерапия особенно эффективна при слабо выраженном ПМС. В процессе лечения желательно дополнительное участие партнёра пациентки, чтобы ослабить нарастающую напряжённость и недопонимание.
Так как ПМС сопровождается нарушением эндокринного статуса, в схему лечения следует включать гормонотерапию. При выборе препаратов нужно учитывать планирование беременности. Так, в схему комплексного лечения пациенток с ПМС, которые планируют забеременеть, включают препарат дюфастон — принимается с 16-го по 25-й день менструального цикла в течение шести месяцев. В других случаях назначают комбинированные оральные контрацептивы (КОК), которые нужно принимать в контрацептивном режиме в течение трёх месяцев [8].
Многообразие предменструальных расстройств связано с вовлечением в патологический процесс простагландинов. Поэтому в комплексную терапию разных форм предменструальных расстройств необходимо включать нестероидные противовоспалительные препараты (НПВП): диклофенак, ибупрофен и т. д. Они помогают избавиться от боли, возникающей перед и во время менструаций [12].
В связи с особой ролью стрессорного фактора в механизме развития предменструальных расстройств целесообразно назначение антистрессовой терапии. Она предполагает приём адаптогенов, поливитаминов, проведение аутотренинга, ароматерапии, ручного и водного массажа, вакуумной терапии, водных процедур.
Пациенткам с повышенной концентрацией пролактина в сыворотке крови назначают дофаминергические препараты (достинекс). У пациенток с таким показателем на фоне стресса обычно нарушается овуляция, поэтому в лечении им не следует использовать контрацептивные средства, а для коррекции гормональных нарушений во второй фазе менструального цикла им назначают дюфастон в течение шести месяцев.
Лечение ПМС должно продолжаться три менструальных цикла. Это примерный срок, бывает и более продолжительное лечение. Всё зависит от индивидуальных особенностей организма.
При крайне тяжёлом течении ПМС возможно проведение билатеральной овариэктомии — необратимой остановки работы яичников. После этой процедуры менструальные циклы прекращаются, а вместе с ними исчезают и симптомы ПМС. Прооперированным пациенткам показана гормональная терапия вплоть до 51 года, т. е. до того возраста, когда обычно начинается менопауза [12].

Прогноз. Профилактика
Прогноз и продолжительность лечения зависят от длительности заболевания, тяжести клинических проявлений, времени начала лечения и клинической формы ПМС. Поддерживающая терапия при улучшении состояния на фоне проводимого лечения рекомендуется пациенткам с тяжёлыми заболеваниями во время беременности (сахарном диабете, ревматоидном артрите), стрессовых ситуациях, воспалительных заболеваниях женских половых органов (например, эндометрите), изменениях климата.
Пациентки с ПМС, особенно пожилого возраста, предрасположены к появлению климактерического синдрома, сердечно-сосудистых заболеваний, лейомиомы матки, злокачественных новообразований матки и заболеваний молочных желёз. Поэтому данной категории пациенток следует раз в год проходить диспансерное наблюдение:
- пациентки с нервно-психической формой ПМС должны периодически наблюдаться у гинеколога, терапевта и психотерапевта [13];
- с отёчной формой — у гинеколога, терапевта и нефролога;
- с цефалгической формой — у гинеколога, терапевта и невропатолога;
- с кризовой формой — у гинеколога, терапевта и нефролога.
Обследоваться у гинеколога нужно один раз в три месяца, у других врачей — раз в полгода. При соблюдении рекомендаций врачей прогноз для жизни, выздоровления и трудоспособности благоприятный.
Профилактика ПМС заключается в изменении образа жизни на более здоровый. Необходимо избегать стрессов, резких климатических изменений, использования комбинированных оральных контрацептивов без показаний врача, а также абортов. Положительное влияние на организм женщины оказывают аэробные нагрузки (плавание), релаксирующие упражнения, йога, медитация и т. д. Следует избавиться от вредных привычек: курения, алкоголя, приёма кофе — он усиливает дисфункцию вегетативной нервной системы в предменструальный период. Также важно придерживаться рационального питания, желательно дополнительно принимать витаминные препараты, особенно в период гиповитаминоза. Так, для профилактики утомляемости и раздражительности рекомендуется принимать 400 мг магния, 100 мг витамина B6 и 1000 мг кальция [10].
Источник
