Синдром жировой эмболии что это такое
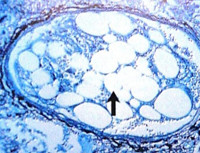
Термин жировая эмболия относится к закупорке кровеносных сосудов частицами жира. Источниками жира чаще всего являются переломы длинных костей или повреждение других органов. Сначала эти эмболы попадают через вены в легкие, а затем в другие органы.
Закрытие легочных сосудов эмболическим материалом приводит к легочной эмболии. Затем, через артериовенозные соединения в легочном кровотоке молекулы жира попадают в остальную систему кровообращения, вызывая проблемы с перфузией других органов. Считается, что помимо механического блокирования кровотока жир, и связанная с ним травма стимулируют воспалительную реакцию, которая повреждает легкие.
Есть также понятие Синдром жировой эмболии. Это набор симптомов, вызванных жировой эмболией. Они возникают в результате повреждения различных органов, например, легких, мозга, сердечной мышцы, печени и почек. Жировая эмболия встречается у десятков процентов людей с переломами длинных костей, однако синдром полной жировой эмболии встречается значительно реже.
Механизм повреждения.
При эмболии жир появляется в крови в основном в результате травмы — переломов длинных костей (например, бедренной кости) и тазовых костей. Внутри кости находится определенное количество костного мозга, жировая ткань, клетки, участвующие в образовании клеток крови, и соединительная ткань. Под воздействием удара, давление внутри полости кости увеличивается, а кровеносные сосуды повреждаются. Это способствует попаданию некоторых молекул жира в венозное русло.
Существует также риск жировой эмболии после инъекции — по ошибке внутривенного введения препарата на липидной (жировой) основе, предназначенного для внутримышечного введения. Также возможна жировая эмболия после липосакции.
Изредко, причинами жировой эмболии могут быть:
- обширные ожоги,
- повреждение печени,
- острый панкреатит,
- газовая гангрена,
- длительная сердечно-легочная реанимация.
Последствия жировой эмболии — это опасно?
Жировая эмболия может возникнуть через несколько часов после травмы. Первые признаки жировой эмболии связаны с тромбоэмболией легочной артерии , одышкой, болью в груди и сухим кашлем. Далее следует так называемая бессимптомная фаза, которая может длиться от 12 часов до даже 3 дней. Тогда может развиться полноценная жировая эмболия. Молекулы жира, присутствующие в кровотоке, расщепляются энзимами, выделяя свободные жирные кислоты в кровь. Они стимулируют воспалительную реакцию, которая вызывает повреждение различных органов.
Повреждение легких может привести к острому респираторному дистресс-синдрому , интерстициальному заболеванию легких или тяжелой пневмонии. Типичными элементами жировой эмболии являются также нарушения функции мозга, вызванные закупоркой сосудов и отеком мозга. Они проявляются головными болями, спутанностью сознания вплоть до потери сознания. Также могут возникнуть судороги. Застой в мелких сосудах кожи вызывает формирование типичного кровавого экхимоза на верхней половине тела и конъюнктиве глаз. Это небольшие красные пятна размером с булавочную головку, которые обычно исчезают через несколько дней.
Другие органные осложнения жировой эмболии включают в себя:
- тахикардия, вызванная повреждением функции миокарда,
- лихорадка,
- экхимоз на сетчатке, видимый при осмотре глазного дна,
- отеки,
- повреждение печени, приводящее к желтухе и нарушениям свертывания крови.
Жировая эмболия является опасным осложнением, которое может привести к летальному исходу в результате легочной эмболии или комы в результате повреждения головного мозга.
Диагностические критерии и тесты
В диагностике жировой эмболии используются две клинические критерии (экхимоз, гипоксемия, тахикардия, лихорадка) и результаты лабораторных исследований.
Газометрический тест может показать уменьшение количества кислорода и увеличение содержания углекислого газа в крови. В морфологии количество тромбоцитов и гематокрит могут быть уменьшены . Биохимические анализы крови могут указывать на повреждение определенных органов: печени, сердца или почек. Капли жира появляются в моче , крови, спинномозговой жидкости и даже слюне. Проявлением поражения почек также может быть уменьшение или полное отсутствие мочеиспускания.
Другие тесты также могут быть использованы в диагностике и дифференциации жировой эмболии . Обструкция легочного кровотока вызывает перегрузку правого желудочка, что можно наблюдать как на ЭКГ, так и на ЭХО сердца.
Лечение и прогноз.
Синдром жировой эмболии является серьезным осложнением травм, и смертность, несмотря на применяемое лечение, может достигать 10 процентов . Раннее лечение переломов оказывает значительное влияние на снижение частоты жировой эмболии. Не существует эффективного способа избавиться от жировой эмболии. Согласно некоторым исследованиям, внутривенное использование стероидных гормонов или гепарина может быть эффективным , но это условно рекомендуемые методы лечения.
Поддерживающее лечение в отделении интенсивной терапии является наиболее эффективным. Там пациент находится под пристальным наблюдением. В случае дыхательной недостаточности используется механическая вентиляция. Может потребоваться поддержка функции сердца путем введения кардиотропных препаратов. В целом, лечение жировой эмболии симптоматическое.
Источник
Жировая эмболия – это множественная окклюзия кровеносных сосудов липидными глобулами. Проявляется в форме дыхательной недостаточности, поражения центральной нервной системы, сетчатки глаза. К числу основных симптомов относится головная боль, энцефалопатия, плавающие глазные яблоки, параличи, парезы, боли за грудиной, одышка, тахикардия. Диагноз ставится на основании клинической картины, наличия предрасполагающих факторов в анамнезе и выявления крупных липидных частиц в крови. Специфическое лечение включает ИВЛ, дезэмульгаторы жира, антикоагулянты, глюкокортикостероиды, гипохлорит натрия. В дополнение проводятся неспецифические лечебные мероприятия.
Общие сведения
Жировая эмболия (ЖЭ) – тяжелое осложнение, развивающееся преимущественно при повреждениях длинных трубчатых костей в результате закупорки сосудистых бассейнов попавшими в кровоток липидными комплексами. Частота встречаемости колеблется в пределах 0,5-30% от общего количества травматологических пациентов. Обычно диагностируется у больных в возрасте 20-60 лет. Минимальное количество эмболий регистрируется среди людей, получивших травмы в состоянии алкогольного опьянения. Летальность составляет 30-67%; данный показатель напрямую зависит от тяжести и вида повреждений, скорости оказания медицинской помощи.

Жировая эмболия
Причины
Суть патологического процесса – обтурация кровеносных сосудов каплями жира. Это приводит к нарушению кровотока в важных структурах организма – головном и спинном мозге, легких, сердце. К числу состояний, которые могут послужить причиной ЖЭ, относятся:
- Травмы. Основная причина липидной эмболии – переломы диафиза бедренных костей, голени, таза. Риск развития патологии повышается при объемных и множественных травмах, сопровождающихся размозжением костной ткани. Считается, что патология возникает у 90% людей с повреждениями опорно-двигательного аппарата. Однако ее клинические проявления развиваются лишь в сравнительно небольшом количестве случаев. Помимо этого, дислипидемии, способные спровоцировать обтурацию сосудов, встречаются у пациентов с ожогами, повреждением большого объема подкожной жировой клетчатки.
- Шоки и постреанимационная болезнь. Формирование эмболов происходит при шоках любого происхождения в 2,6% случаев. Причина – усиление катаболических процессов, метаболическая буря. Симптоматика чаще развивается к концу 2-3 суток после вывода больного из критического состояния.
- Внутривенное введение масляных растворов. Случаи ятрогенного происхождения болезни являются единичными. Жировая окклюзия возникает за счет экзогенных жиров, попавших в кровоток при ошибочных действиях медицинского работника. Кроме того, жировая эмболия иногда диагностируется у спортсменов, применяющих синтол для увеличения мышечной массы.
- Гиповолемия. При выраженной гиповолемии происходит увеличение гематокрита, снижается уровень тканевой перфузии, возникают застойные явления. Все это становится причиной формирования крупных жировых капель в кровеносной системе. Обезвоживание развивается при длительной рвоте, диарее, недостаточном употреблении питьевой воды в условиях жаркого климата, чрезмерном приеме диуретиков.
Патогенез
Согласно классической теории, жировая эмболия — результат прямого попадания частичек костного мозга в кровоток в момент получения травмы. Далее глобулы с током крови распространяются в организме. При размере частиц >7 мкм они вызывают закупорку легочных артерий. Мелкие капли жира минуют легкие и проникают в кровеносную сеть головного мозга. Возникает церебральная симптоматика. Существуют и другие предположения относительно механизмов развития процесса.
По утверждениям сторонников биохимической теории, непосредственно при получении травмы и после нее активизируется плазменная липаза. Это становится стимулом для выхода жиров из мест депонирования, развивается гиперлипидемия, происходит формирование грубых жировых капель. Коллоидно-химическая версия заключается в том, что дэзэмульгация тонкодисперсных эмульсий начинается из-за замедления кровотока в пораженной зоне.
Из гиперкоагуляционной теории следует, что причиной образования жировых капель является расстройство микроциркуляции, гиповолемия, кислородное голодания. Происходит формирование липидных глобул диаметром 6-8 мкм, которые создают основу для диссеминированного внутрисосудистого свертывания. Продолжение процесса — системная капилляропатия, которая приводит к задержке жидкости в легких и эндоинтоксикации продуктами липидного обмена.
Классификация
Жировая эмболия может протекать в легочном, церебральном или смешанном варианте. Респираторная форма развивается при преимущественной окклюзии ветвей легочной артерии и проявляется в виде дыхательной недостаточности. Церебральная разновидность – результат закупорки артерий и артериол, обеспечивающих кровоснабжение головного мозга. Смешанная форма является наиболее распространенной и включает в себя признаки как легочного, так и церебрального поражения. Период до появления первых симптомов варьирует в широких пределах. По времени латентного промежутка различают следующие формы болезни:
- Молниеносная. Манифестирует непосредственно после травмы, отличается критически быстрым течением. Смерть пациента наступает в течение нескольких минут. Смертность при подобном варианте эмболии близка к 100%, т. к. оказание специализированной помощи в столь короткие сроки невозможно. Встречается только при множественных или массивных травмах. Частота появления – не более 1% случаев ЖЭ.
- Острая. Возникает менее чем через 12 часов с момента получения повреждений у 3% больных. Является жизнеугрожающим состоянием, однако летальность не превышает 40-50%. Смерть наступает от отека легких, острой дыхательной недостаточности, обширного ишемического инсульта.
- Подострая. Проявляется в течение 12-24 часов у 10% больных; через 24-48 часов – у 45%; спустя 48-70 часов – у 33% пострадавших. Известны случаи, когда признаки эмболии развивались через 10-13 суток. Течение подострых форм сравнительно легкое, количество умерших не превышает 20%. Шансы на выживание повышаются, если признаки болезни развиваются при нахождении больного в стационаре.
Симптомы жировой эмболии
Патология проявляется рядом неспецифических симптомов, которые могут возникать и при других состояниях. Окклюзия легочных сосудов приводит к возникновению чувства стеснения в грудной клетке, болей за грудиной, беспокойства. Объективно у пациента выявляется одышка, кашель, сопровождающийся кровохарканьем, пена изо рта, бледность, липкий холодный пот, беспокойство, страх смерти, акроцианоз. Возникает стойкая тахикардия, экстрасистолия, сжимающие боли в сердце. Возможно развитие фибрилляции предсердий. Изменения со стороны дыхательной системы встречаются у 75% больных и являются первыми симптомами патологии.
Следствием церебральной эмболии становится неврологическая симптоматика: судороги, нарушение сознания вплоть до ступора или комы, дезориентация, сильные головные боли. Может отмечаться афазия, апраксия, анизокория. Картина напоминает таковую при черепно-мозговой травме, что значительно затрудняет диагностику. Возможно развитие параличей, парезов, имеет место локальная утрата чувствительности, парестезии, снижение мышечного тонуса.
У половины больных выявляется петехиальная сыпь в подмышечных впадинах, на плечах, груди, спине. Обычно это происходит через 12-20 часов со времени появления признаков дыхательной недостаточности и свидетельствует о перерастяжении капиллярной сети эмболами. При осмотре глазного дна пациента обнаруживается повреждение сетчатки. Развивается гипертермия, при которой температура тела достигает 38-40°С. Это обусловлено раздражением терморегуляторных центров мозга жирными кислотами. Традиционные жаропонижающие препараты при этом оказываются неэффективными.
Осложнения
Помощь больным с ЖЭ должна быть оказана в первые минуты с момента развития признаков сосудистой окклюзии. В противном случае жировая эмболия приводит к развитию осложнений. Дыхательная недостаточность оканчивается альвеолярным отеком, при котором легочные пузырьки заполняются жидкостью, пропотевающей из кровеносного русла. При этом нарушается газообмен, снижается уровень оксигенации крови, накапливаются продукты обмена веществ, в норме удаляющиеся с выдыхаемым воздухом.
Обтурация легочной артерии жировыми глобулами приводит к развитию правожелудочковой недостаточности. Давление в легочных сосудах повышается, правые отделы сердца оказываются перегружены. У таких пациентов выявляется аритмия, трепетание и мерцание предсердий. Острая правожелудочковая недостаточность, как и отек легкого, являются жизнеугрожающими состояниями и во многих случаях приводят к гибели пациента. Предотвратить подобное развитие событий можно только при максимально быстром оказании помощи.
Диагностика
В диагностике эмболий липидного происхождения принимает участие анестезиолог-реаниматолог, а также врачи-консультанты: кардиолог, пульмонолог, травматолог, офтальмолог, рентгенолог. Немалое значение в постановке правильного диагноза играют данные лабораторных исследований. ЖЭ не имеет патогномичных признаков, поэтому ее прижизненное выявление происходит лишь в 2,2% случаев. Для определения патологии используются следующие методы:
- Объективное обследование. Выявляется соответствующая заболеванию клиническая картина, частота сердечных сокращений более 90-100 ударов в минуту, частота дыхания – более 30 раз в минуту. Дыхание поверхностное, ослабленное. В легких выслушиваются влажные крупнопузырчатые хрипы. Показатель SpО2 не превышает 80-92%. Гипертермия в пределах фебрильных значений.
- Электрокардиография. На ЭКГ регистрируется отклонение электрической оси сердца вправо, неспецифические изменения сегмента ST. Увеличиваются амплитуды зубцов P и R, в некоторых случаях встречается отрицательный зубец T. Могут обнаруживаться признаки блокады правой ножки пучка Гиса: расширение зубца S, изменение формы комплекса QRS.
- Рентген. На рентгенограммах легких просматриваются диффузные инфильтраты легочной ткани с обеих сторон, преобладающие на периферии. Прозрачность легочного фона снижается по мере нарастания отека. Возможно появление уровня жидкости, свидетельствующего о наличии плеврального выпота.
- Лабораторная диагностика. Определенное диагностическое значение имеет выявление в плазме липидных глобул размером 7-6 мкм. Предпочтительнее забирать биоматериал из магистральной артерии и центральной вены. Исследование сред из обоих бассейнов проводят по отдельности. Выявление глобул повышает риск развития окклюзии, однако не гарантирует ее возникновения.
Дифференциальная диагностика проводится с другими видами эмболий: воздушной, тромбоэмболией, обтурацией сосудов опухолью или инородным телом. Отличительной чертой ЖЭ является наличие в крови микрокапель жира в сочетании с соответствующей рентгенологической и клинической картиной. При других видах сосудистой окклюзии липидные глобулы в крови отсутствуют.
Лечение жировой эмболии
Терапия осуществляется консервативными медикаментозными и немедикаментозными методами. Для оказания медицинской помощи пациента помещают в отделение реанимации и интенсивной терапии. Все лечебные мероприятия разделяют на специфические и неспецифические:
- Специфические. Направлены на дезэмульгацию жиров, коррекцию работы свертывающей системы, обеспечение адекватного газообмена. С целью оксигенации пациента интубируют и переводят на искусственную вентиляцию. Для синхронизации с аппаратом допускается введение седативных средств в комплексе с миорелаксантами периферического действия. Восстановление нормальной консистенции липидных фракций достигается путем использования эссенциальных фосфолипидов. Для предотвращения гиперкоагуляции вводится гепарин.
- Неспецифические. К числу неспецифических методик относят детоксикацию с помощью инфузионной терапии. Профилактика бактериальных и грибковых инфекций проводится путем назначения антибиотиков, нистатина. В качестве противомикробного и метаболического средства применяется гипохлорит натрия. Со 2-х суток больному назначают парентеральное питание с последующим переводом на зондовое энтеральное.
Экспериментальным методом лечения считается использование кровезаменителей на основе ПФО-соединений. Препараты улучшают показатели гемодинамики, восстанавливают нормальные реологические свойства крови, способствуют уменьшению размера липидных частиц.
Прогноз и профилактика
При подостром течении жировая эмболия имеет благоприятный прогноз. Своевременно оказанная помощь позволяет купировать патологические явления, обеспечить необходимую перфузию в жизненно важных органах, постепенно растворить эмболы. При остром варианте болезни прогноз ухудшается до неблагоприятного. Молниеносное течение приводит к гибели больного практически в 100% случаев.
Профилактика во время операций заключается в применении малотравматичных методик, в частности чрескожного спицевого остеосинтеза, выполняемого в отсроченном порядке. От использования скелетного вытяжения рекомендуется отказаться, так как этот метод не обеспечивает стабильного положения отломков и может привести к развитию поздней эмболизации. До госпитализации требуется максимально быстрая остановка кровотечения при его наличии, адекватная анальгезия, поддержание уровня АД на нормальном физиологическом уровне. Специфическим методом является введение этилового спирта на 5% растворе глюкозы.
Источник
