Синдром жидкость в плевральной полости
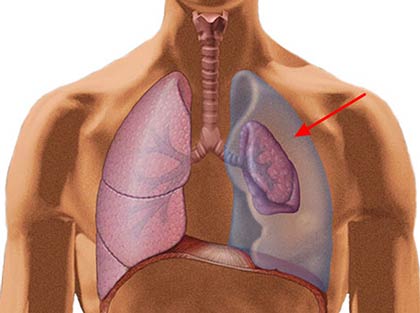
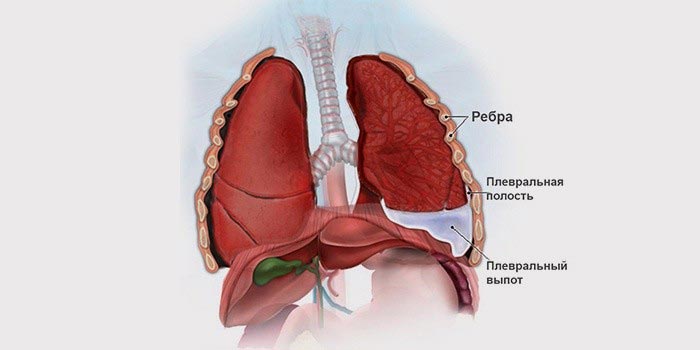
Жидкость в плевральной полости — состояние, которое на языке врачей обозначается специальным термином — гидроторакс. В большинстве случаев это результат экссудативного плеврита — воспаления в листках плевры. Гидроторакс может возникать при разных заболеваниях, в данной статье мы рассмотрим лишь то, что касается онкологии.
Плевра — что это такое?
Плевра представляет собой тонкую пленку из соединительной ткани. Она обволакивает легкие и покрывает изнутри стенки грудной клетки. Соответственно, в плевре выделяют два листка: висцеральный и париетальный. Между ними находится узкая щель — плевральная полость. В норме в ней есть немного жидкости — примерно 10 мл. Эта жидкость работает как смазка: она уменьшает силу трения между легкими и стенками грудной клетки во время вдохов и выдохов.
При гидротораксе количество жидкости в плевральной полости увеличивается. Она сдавливает легкие, мешает им расправиться во время вдоха.
При каких типах рака возникает гидроторакс?
К скоплению жидкости в плевральной полости могут приводить разные виды злокачественных опухолей:
- рак легкого;
- рак молочной железы;
- ходжкинские и неходжкинские лимфомы;
- рак яичника;
- лейкемия;
- меланома;
- мезотелиома (злокачественная опухоль плевры);
- рак матки и ее шейки;
- рак желудка;
- саркомы.
Почему при онкологических заболеваниях в плевральной полости скапливается жидкость?
Плевральная жидкость постоянно обновляется. Она образуется из жидкой части крови, которая просачивается сквозь стенки капилляров, а затем всасывается в лимфатическую систему. Эти два процесса происходят постоянно и находятся в динамическом равновесии.
При поражении листков плевры раковыми клетками проницаемость капилляров повышается, а отток лимфы затрудняется (особенно если поражены лимфатические узлы, которые находятся внутри грудной клетки). Таким образом, увеличивается продукция плевральной жидкости, а скорость ее оттока падает. Развивается гидроторакс. Ситуация усугубляется при сердечной недостаточности, нарушении функции печени, почек.

Какими симптомами проявляется экссудативный плеврит и гидроторакс?
Симптомы нарастают постепенно, по мере того, как в плевральной полости скапливается все больше жидкости. Возникает одышка, поначалу только во время интенсивных физических нагрузок, но со временем начинает беспокоить и при выполнении повседневных дел, ходьбе, в покое. Больной начинает быстрее уставать, часто просыпается по ночам. Зачастую одышка усиливается в положении лежа, а когда человек стоит, сидит — ему становится лучше.
Левая и правая части плевральной полости отделены друг от друга, чаще всего жидкость скапливается лишь с одной стороны. Таким больным часто становится легче, когда они лежат на больной стороне, так как при этом здоровое легкое лучше расправляется. Во время осмотра можно заметить, как пораженная половина грудной клетки «отстает» во время дыхания. Реже экссудативный плеврит носит двусторонний характер.
Постепенно начинает беспокоить чувство тяжести, боли в груди. Возникает упорный кашель. Обычно он сухой, иногда отходит немного мокроты. Больной становится бледным, постоянно чувствует слабость. Постоянно кажется, что «не хватает воздуха», что легкие расправляются во время вдохов не полностью. Многие больные испытывают страх, боятся задохнуться.
Диагностика плеврита и гидроторакса
Врач может выявить признаки скопления жидкости в плевральной полости уже на этапе осмотра. Во время приема доктор просит пациента раздеться выше пояса, осматривает грудную клетку, ощупывает, выстукивает ее, выслушивает с помощью фонендоскопа.
Диагноз помогают подтвердить следующие исследования:
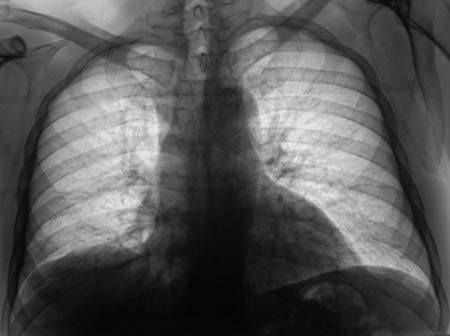
- Рентгенография. На снимках хорошо видна жидкость в плевральной полости и ее верхний уровень. Если гидроторакс связан с онкологическим заболеванием, рентгенография помогает обнаружить пораженные раком лимфатические узлы.
- Компьютерная томография позволяет получить более подробную информацию, обнаружить небольшое количество жидкости, выявить опухоль, метастазы в лимфатических узлах.
- Плевроцентез. Это одновременно и лечебная, и диагностическая процедура. Ее проводят, если в плевральной полости скопилось очень много жидкости, из-за этого нарушена функция легких, состояние угрожает жизни пациента. В стенке грудной клетки делают прокол, и из плевральной полости удаляют как можно больший объем жидкости. Некоторое ее количество отправляют на анализ в лабораторию.
- Диагностическая плевральная пункция. Ее проводят в случаях, когда в плевральной полости мало жидкости, и это не угрожает жизни пациента.
- Видеоторакоскопия. Этот метод диагностики применяют в случаях, когда после обследования у врача все еще остаются сомнения по поводу диагноза. В грудную клетку вводят торакоскоп — специальный эндоскопический инструмент с миниатюрной видеокамерой — и осматривают ее изнутри. Обнаружив подозрительные образования, врач может провести биопсию.
Методы лечения плеврита при онкологических заболеваниях
Если в плевральной полости находится много жидкости, и ее нужно срочно удалить, проводят плевроцентез (торакоцентез). Под местной анестезией в межреберном промежутке вводят специальную иглу и выводят через нее экссудат. После этого в плевральной полости может быть оставлен катетер для постоянного оттока жидкости. Наружный конец катетера соединяют со специальным мешком.
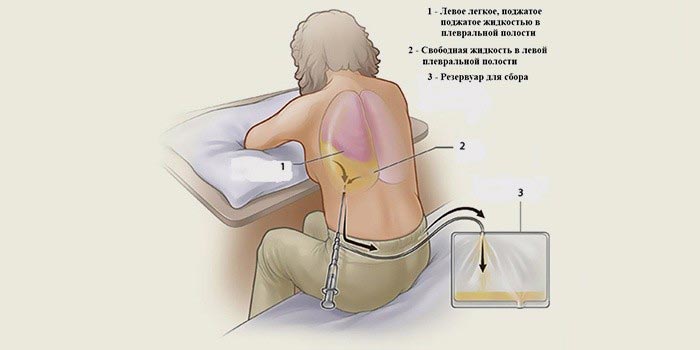
Плевроцентез проводят под контролем ультразвука. Процедура помогает временно улучшить состояние больного, но не решает основную проблему, не устраняет причину скопления жидкости в плевральной полости. Для этого требуются другие виды лечения.
Химиотерапия
Многим пациентам помогает системная химиотерапия. Примерно в 60% случаев плеврит, связанный с онкологическими заболеваниями, исчезает на фоне введения химиопрепаратов.
Плевродез
Если химиопрепараты неэффективны, и гидроторакс продолжает прогрессировать, несмотря на лечение, прибегают к плевродезу. В плевральную полость вводят препараты, которые вызывают склеивание листков плевры, в результате между ними исчезает пространство, в котором могла бы скапливаться жидкость.
Раньше с целью плевродеза в плевральную полость вводили тальк, доксициклин. В настоящее время эти препараты не применяют, потому что пациенты плохо их переносят и испытывают после процедуры боли. Современные врачи применяют химиопрепараты и иммунопрепараты. Это помогает убить двух зайцев: лекарство уничтожает раковые клетки и склеивает листки плевры, предотвращая скопление жидкости.
Из химиопрепаратов применяют: 5-фторурацил, этопозид, цисплатин, доксорубицин, блеомицин.
Плевродез с помощью иммунопрепаратов наиболее эффективен. С гидротораксом удается справиться в 90–94% случаев. Иммунопрепараты могут уничтожать опухолевые клетки, против которых бессильны химиопрепараты. Применяют рекомбинантный интерлейкин-2, LAK-клетки и их сочетание.
Для контроля эффективности лечения врач оценивает состояние пациента, изменение объема жидкости в плевральной полости, результаты ее цитологического анализа. Цитологическое исследование обычно проводят трижды: до начала лечения, примерно в его середине и по завершении.
Запись
на консультацию
круглосуточно
Источник
Плевральный выпот — это избыток жидкости, которая накапливается в плевральной полости, заполненном жидкостью пространстве, которое окружает легкие. Эта избыточная жидкость может ухудшить дыхание, ограничивая расширение легких.
Различные виды плеврального выпота, в зависимости от природы жидкости и того, что вызвало ее попадание в плевральное пространство, включают гидроторакс (серозная жидкость), гемоторакс (кровь), мочеиспускатель (моча), хилоторакс (хилус) или пиоторакс (гной) широко известный как эмпиема плевры.
Напротив, пневмоторакс — это скопление воздуха в плевральном пространстве, и его обычно называют «коллапсирующее легкое».
Виды плеврального выпота[править | править код]
Различные методы могут быть использованы для классификации плевральной жидкости.
По происхождению жидкости:
- Серозная жидкость (гидроторакс)
- Кровь (гемоторакс)
- Хилус (хилоторакс)
- Гной (пиоторакс или эмпиема)
- Моча (urinothorax)
По патофизиологии:
- Транссудативный плевральный выпот
- Экссудативный плевральный выпот
- По основной причине (см. Следующий раздел)
Причины[править | править код]
Большой левосторонний плевральный выпот на вертикальной рентгенограмме грудной клетки
Транссудативный[править | править код]
Наиболее распространенными причинами транссудативного плеврального выпота являются сердечная недостаточность и цирроз печени. Нефротический синдром, приводящий к потере большого количества альбумина в моче и, как следствие, к низкому уровню альбумина в крови и снижению коллоидно-осмотического давления, является еще одной менее частой причиной плеврального выпота.
Раньше считалось, что тромбоэмболия легочной артерии вызывает транссудативный выпот, но недавно было доказано, что он является экссудативным.[1] Механизм экссудативного плеврального выпота при тромбоэмболии легочной артерии, вероятно, связан с повышенной проницаемостью капилляров в легких, что является результатом высвобождения цитокинов или медиаторов воспаления (например, фактора роста эндотелия сосудов) из тромбоцитов, богатых тромбоцитами. Избыточная интерстициальная жидкость легкого пересекает висцеральную плевру и накапливается в плевральном пространстве.
Условия, связанные с транссудативными плевральными выпотами, включают:
- Хроническая сердечная недостаточность
- Цирроз печени
- Тяжелая гипоальбуминемия
- Нефротический синдром
- Острый ателектаз
- Микседема
- Перитонеальный диализ
- Синдром Мейга
- Обструктивная уропатия
- Конечная стадия заболевания почек
Экссудативный[править | править код]
Когда плевральный выпот определен как экссудативный, необходима дополнительная оценка, чтобы определить его причину, и следует измерить амилазу, глюкозу, pH и количество клеток.
- Количество эритроцитов увеличивается в случаях кровавых выпотов (например, после операции на сердце или гемоторакса из-за неполной эвакуации крови).
- Уровни амилазы повышены в случаях разрыва пищевода, выпота поджелудочной железы или рака.
- Глюкоза снижается при раке, бактериальных инфекциях или ревматоидном плеврите.
- рН при эмпиеме низкий (<7,2) и может быть низким при раке.
Если подозревается рак, плевральная жидкость отправляется на цитологическое исследование. Если цитология отрицательна, и рак все еще подозревается, может быть выполнена либо торакоскопия, либо пункционная биопсия [3] плевры.
Причины[править | править код]
Наиболее распространенными причинами экссудативного плеврального выпота являются бактериальная пневмония, рак (при раке легкого, раке молочной железы и лимфоме, вызывающей приблизительно 75% всех злокачественных плевральных выпотов), вирусная инфекция и легочная эмболия.
Другая распространенная причина — последствия операций на сердце. Случаи, когда из полости после операции не полностью удалена кровь, может привести к воспалительной реакции, которая вызывает экссудативный плевральнуй выпот.
Условия экссудативных плевральных выпотов:
- Парапневмонический выпот из-за пневмонии
- Злокачественная опухоль (рак легких или метастазы в плевру из других мест)
- Инфекция (эмпиема из-за бактериальной пневмонии)
- Травма
- Инфаркт легкого
- Легочная эмболия
- Аутоиммунные расстройства
- Панкреатит
- Разорванный пищевод (синдром Бурхаве)
- Ревматоидный плеврит
- Лекарственная волчанка
Другие / Не группированные[править | править код]
Другие причины плеврального выпота включают туберкулез (хотя пятна плевральной жидкости редко бывают положительными для кислотоустойчивых бацилл, это является наиболее распространенной причиной выпота плевры в некоторых развивающихся странах), аутоиммунные заболевания, такие как системная красная волчанка, кровотечение (часто из-за к травм груди), хилоторакс (чаще всего вызванный травмой) и случайное вливание жидкостей.
Менее распространенные причины включают разрыв пищевода или заболевание поджелудочной железы, внутрибрюшные абсцессы, ревматоидный артрит, асбесто-плевральный выпот, мезотелиому, синдром Мейгса (асцит и плевральный выпот из-за доброкачественной опухоли яичника) и синдром гиперстимуляции яичников.
Плевральные выпоты могут также возникать в результате медицинских или хирургических вмешательств, включая использование медикаментов (плевральная жидкость обычно эозинофильна), шунтирование коронарной артерии, абдоминальная хирургия, эндоскопическая варикозная склеротерапия, лучевая терапия, пересадка печени или легких, введение желудочкового шунта в качестве метода лечения гидроцефалии, и установки туннелируемого или нетуннелируемого центрального венозного катетера.
Диагностика[править | править код]
Плевральный выпот обычно диагностируется на основании истории болезни и физического обследования, а также подтверждается рентгенографией грудной клетки.
Следующие клинические признаки обычно проявляются, как только накопленная жидкость превышает 300 мл:
- уменьшение движения грудной клетки на пораженной стороне,
- притупление перкуссии по жидкости,
- уменьшение дыхательных звуков на пораженной стороне,
- снижение вокального резонанса и свободного дыхания (хотя это противоречивый и ненадежный признак).
Над выпотом, где легкое сдавлено, могут проявиться бронхиальные звуки дыхания и эгофония. Большой выпот может вызвать отклонение трахеи от выпота. Систематический обзор (2009 г.), опубликованный в рамках серии Rational Clinical Examination в журнале Американской медицинской ассоциации, показал, что тупость по сравнению с обычными перкуссиями была наиболее точной для диагностики плеврального выпота.[2]
Лечение[править | править код]
Лечение зависит от первопричины плеврального выпота.
Терапевтическая аспирация может быть достаточной, однако, при больших выпотах может потребоваться введение межреберного дренажа. При работе с дренажными трубками важно убедиться, что они не закупорены или не забиты: забитая дренажная трубка, в условиях непрерывного производства организмом жидкости (выпота) приведет к тому, что после удаления дренажной трубки часть жидкости останется. Эта жидкость может привести к осложнениям, таким как гипоксия из-за коллапса легкого из-за жидкости или фибротораксу, если происходит рубцевание.
При повторных выпотах может потребоваться химический (тальк, блеомицин, тетрациклин / доксициклин) или хирургический плевродез.
Плевродез не удается в 30% случаев и, в таких случаях, альтернативой является установка плеврального катетера PleurX или дренажного катетера Aspira. Это грудная трубка 15Fr с односторонним клапаном. Каждый день пациент или медицинский персонал подключают его к простой вакуумной трубке и удаляют от 600 до 1000 мл жидкости, что можно повторять ежедневно. Когда трубка не используется, она должна быть закрыта. Это позволяет пациентам находиться вне больницы. Пациентам со злокачественными плевральными выпотами данная мера позволяет продолжать химиотерапию, если она показана. Как правило, трубка устанавливается на период около 30 дней, а затем удаляется, когда пространство подвергается спонтанному плевродезу.
Ссылки[править | править код]
- ↑ José Porcel, Richard Light. Pleural effusions due to pulmonary embolism (ENGLISH) // Current Opinion in Pulmonary Medicine. — 2008-07. — Т. 14, вып. 4. — С. 337–342. — ISSN 1070-5287. — doi:10.1097/MCP.0b013e3282fcea3c.
- ↑ Camilla L. Wong, Jayna Holroyd-Leduc, Sharon E. Straus. Does This Patient Have a Pleural Effusion? (англ.) // JAMA. — 2009-01-21. — Vol. 301, iss. 3. — P. 309–317. — ISSN 0098-7484. — doi:10.1001/jama.2008.937.
Источник
Этот синдром подразумевает совокупность симптомов, характерных для накопления в плевральной полости не воспалительной или воспалительной жидкости. Синдром скопления невоспалительной жидкости (транссудата) в плевральной полости (гидроторакс) наблюдается при сердечной недостаточности, заболеваниях почек, печени. Чаще бывает двусторонним. Его разновидностью является гемоторакс — скопление в плевральной полости крови, как результат травматического повреждения грудной клетки. Синдром скопления воспалительной жидкости в плевральной полости (экссудативный плеврит, пиоторакс, эмпиема плевры) чаще имеет инфекционную этиологию и может встречаться при туберкулезе, гангрене легкого, как осложнение пневмонии, при септицемии, прорыве гноя из близлежащих очагов легочной ткани (абсцесс). Асептический вариант плеврита может быть связан с иммунными механизмами (неспецифическое воспаление как проявление ревматизма, СКВ и др. заболеваний), при опухолях плевры и ее метастатическом поражении. Скопление жидкости чаще определяется в нижнем отделе грудной клетки, может быть односторонним и двусторонним. Вследствие здавления легкого скопившейся в плевральной полости жидкостью уменьшается дыхательная поверхность и развивается дыхательная недостаточность. При одностороннем скоплении значительного количества жидкости в плевральной полости возможно смещение органов средостения в противоположную сторону, что приводит к нарушению сердечной деятельности.
Для синдрома скопления жидкости в плевральной полости характерна одышка, обусловленная дыхательной недостаточностью, чувство тяжести на пораженной стороне, может быть сухой кашель вследствие раздражения плевры. При осмотре отмечается цианоз, асимметрия грудной клетки и отставание ее в акте дыхания. Скопление большого количества жидкости в плевральной полости сопровождается сглаживанием межреберных промежутков, а иногда выбуханием их (положительный симптом Литтена). Над областью скопления жидкости голосовое дрожание резко ослаблено или не проводится. При скоплении экссудата в плевральной полости перкуторно над зоной экссудата определяется тупой звук с косой верхней границей с вершиной по задней подмышечной линии (линия Дамуазо). При наличии транссудата более характерен горизонтальный уровень притупления. Подвижность нижнего легочного края на стороне поражения резко ограничена. При экссудативном плеврите над поджатым легким, выше линии Дамуазо, определяется перкуторно-темпанический звук (треугольник Гарленда), над которым выслушивается патологическое бронхиальное дыхание. На противоположной стороне при значительном скоплении экссудата иногда выявляется небольшой участок притупленного звука (треугольник Раухфуса-Грокко), который образован за счет смещения средостения в здоровую сторону. Дыхательные шумы над ним не выслушиваются. Над зоной тупости аускультативно определяются резкое ослабление везикулярного дыхания (или чаще его отсутствие), а также ослабление бронхофонии. Рентгенологическое исследование выявляет гомогенное затемнение с косо расположенной верхней границей и смещением средостения в здоровую сторону при экссудативном плеврите. При скоплении жидкости в плевральной полости с диагностической или лечебной целью часто выполняется плевральная пункция с последующим исследованием выпота для определения его характера (воспалительный – экссудат или невоспалительный – транссудат) и выявления возможного возбудителя.
Исследование плевральной жидкостивключает определение цвета, прозрачности, запаха и характера (серозный, гнойный, фибринозный, геморрагический) выпота, а также его происхождения – транссудат или экссудат.
Для этого проводят физико-химическом исследование плевральной жидкости, определяют следующие показатели (табл.1):
Таблица 1
Отличия транссудата и экссудата
| Показатель | Транссудат | Экссудат |
| Удельный вес | 1005–1015 | Выше 1015 |
| Белок, г/л | 5–25 | Выше 30 |
| Альбумины/глобулины | 2,5–4,0 | 0,5–2,0 |
| Проба Ривальта | отрицательная | положительная |
| Лейкоциты | До 15000 | Выше 15000 |
| ЛДГ | < 200ЕД/л или < 1,6 г/л | >200ЕД/л или > 1,6 г/л |
| Уровень глюкозы | > 3,33ммоль/л | < 3,33 ммоль/л |
Проба Ривальта — это качественная проба на экссудат. В цилиндр наливают воду, подкисленную несколькими каплями уксусной кислоты, добавляют 1-2 капли пунктата; капля экссудата, падая, оставляет след по типу папиросного дыма. Проводят микроскопические исследования. На инфекционную природу выпота могут указывать следующие гематологические симптомы: лейкоцитоз различной степени выраженности со сдвигом формулы влево, иногда эозинофилия, увеличение СОЭ. Для туберкулезного плеврита характерен лимфоцитоз, а для ревматического — нейтрофилез. Степень выраженности изменений показателей функции внешнего дыхания зависит от количества и характера выпота
СИНДРОМ ВОЗДУХА В ПЛЕВРАЛЬНОЙ ПОЛОСТИ
Синдром воздуха в плевральной полости – это состояние, при котором происходит накопление воздуха между париетальным и висцеральным листками плевры. Наличие газа в плевральной полости может быть следствием: 1. прямого сообщения между альвеолами и плевральной полостью; 2. прямого сообщения между атмосферой и плевральной полостью; 3. присутствием в плевральной полости газообразующих микроорганизмов. При наличии сообщения между просветом бронха и полостью плевры на вдохе воздух входит в плевральную полость, а на выдохе выходит из нее через дефект в висцеральной плевре (открытый пневмоторакс). Затем дефект в висцеральной плевре закрывается фибрином и формируется закрытый пневмоторакс. Иногда воздух в плевральную полость поступает только во время вдоха, во время выдоха патологическое сообщение закрывается и препятствует эвакуации воздуха. В результате такого «клапанного» механизма давление в плевральной полости прогрессивно нарастает и может значительно превысить атмосферное – формируется напряженный пневмоторакс. Высокое внутриплевральное давление приводит к полному коллапсу легкого и значительному смещению средостения в противоположную сторону, уплощению диафрагмы. Следствием этого является снижение венозного возврата, уменьшение сердечного выброса, гипоксемия, развивается острая циркуляторная недостаточность.
Классификация.Все пневмотораксы можно разделить на спонтанные, т.е. не связанные с какой-либо явной причиной; травматические – вследствие проникающего ранения грудной клетки, тупой травмы грудной клетки; ятрогенные — наступившие вследствие трансторакальной игольчатой аспирации, постановки подключичного катетера, торакоцентеза или биопсии плевры, баротравмы во время ИВЛ.
Чаще всего врачу приходится сталкиваться со спонтанным пневмотораксом. К развитию первичного спонтанного пневмоторакса чаще всего приводит ограниченная буллезная эмфизема, этиология которой не известна. Иногда буллезная эмфизема развивается при врожденной недостаточности α1-антитрепсина, что ведет к ферментативному разрушению легочной ткани протеолитическими ферментами, преимущественно у лиц молодого возраста. В некоторых случаях первичный спонтанный пневмоторакс связан с конституциональной слабостью плевры, которая разрывается при сильном кашле, смехе, глубоком дыхании, интенсивном физическом усилии. Иногда при глубоком погружении в воду, нырянии, во время полета в самолете на большой высоте, вероятно, в силу перепадов давления, которое неравномерно передается на различные отделы легких.
Источник
