Синдром ввп сердца что это
Синдром WPW — что это?
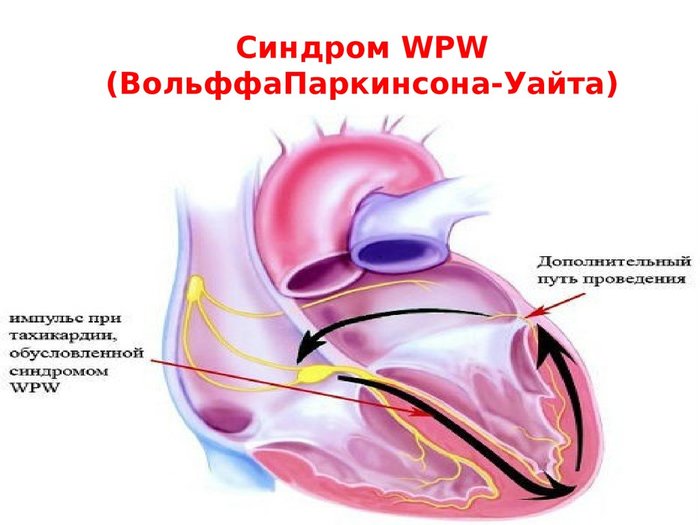
Синдром Вольфа-Паркинсона-Вайта (он же синдром WPW) — это врожденная аномалия строения сердца, характеризующаяся наличием дополнительного проводящего пути (пучка Кента), который нарушает сердечный ритм. При данном заболевании сердечные импульсы проводятся по пучку Кента, соединяющему желудочки и предсердия. В результате происходит предвозбуждение желудочков.
Согласно статистическим данным, нарушение ритма сердца из-за синдрома WPW выявляется только в 0,15–2 % случаев. Чаще болезнь встречается среди мужчин, обычно проявляется в 10–20 лет. Она приводит к тяжелым нарушениям сердечного ритма, требует особого подхода к диагностике и лечению, может представлять угрозу для жизни больного.
Классификация синдрома WPW
В кардиологии различают феномен ВПВ и синдром ВПВ. Для первого характерны электрокардиографические признаки проведения сердечного импульса по дополнительным соединениям и перевозбуждения желудочков. При этом клинические проявления АВ реципрокной тахикардии отсутствуют. Синдром сердца WPW — это сочетание перевозбуждения желудочков с симптомами тахикардии.
С учетом морфологического субстрата ученые выделяют следующие анатомические виды синдрома ВПВ:
1. С добавочными мышечными АВ-волокнами. Мышечные волокна могут:
- проходить через добавочное правое/левое париетальное АВ-соединение;
- идти от ушка правого/левого предсердия;
- быть связанными ваневризмой синуса Вальсальвы/средней вены сердца;
- идти через фиброзное аортально-митральное соединение;
- быть парасептальными, септальными верхними/нижними.
2. С пучками Кента (мышечные АВ-волокна), происходящими из рудиментарной ткани:
- и входящими в миокард правого желудочка;
- и входящими в правую ножку пучка Гиса (атрио-фасцикулярные).
По характеру проявления классифицируют:
- Манифестирующий синдром WPW. Характеризуется постоянным наличием дельта-волны, эпизодами атриовентрикулярной реципрокной тахикардии и синусовым ритмом;
- Преходящий синдром WPW (он же интермиттирующий синдромWPW). На ЭКГ диагностируется синусовый ритм, преходящеепредвозбуждение желудочков, верифицированная атриовентрикулярная реципрокная тахикардия;
- Скрытый синдром WPW. Описывается ретроградным проведением по пучку Кента. На ЭКГ выявляются эпизоды атриовентрикулярной реципрокной тахикардии (в состоянии покоя аномалия с помощью ЭКГ не диагностируется). Проявляется приступами тахикардии.
По расположению пучки Кета могут быть:
- левосторонними (идут от левого предсердия к левому желудочку);
- правосторонними (идут от правого предсердия к правому желудочку);
- парасептальными (идут около сердечной перегородки).
Расположение дополнительного проводящего пути учитывается кардиологами-аритмологами при выборе наиболее эффективной техники операционного доступа (через вену либо через бедренную артерию).
Синдром ВПВ и беременность
Синдром ВПВ, клинически себя никак не проявляющий, не требует дополнительного лечения. Но во время беременности заболевание может заявить о себе пароксизмальными нарушениями сердечного ритма. Тогда необходима консультация кардиолога и подбор эффективного лечения.
При очень частых приступах тахикардии на фоне синдрома WPW беременность противопоказана. Это объясняет тем, что болезнь в любой период может перейти в опасное для жизни нарушение ритма. К тому же тахикардия часто провоцирует недостаточное кровообращение в органах и тканях, что негативно отражается не только на состоянии матери, но и на развитии плода.
Причины синдрома WPW
Синдром ВПВ — это врожденное заболевание. Причина его возникновения состоит в мутации генов, из-за чего при закладке и формировании сердца во внутриутробном периоде образуются мостики между желудочком и предсердием. Вырастает пучок Кента.
У больных синдромом WPW распространение возбуждения от предсердий к желудочкам идет по аномальным путям проведения. Как результат, миокард желудочков возбуждается раньше, чем если бы импульс распространялся обычным путем (АВ-узел, пучок и ветви Гиса). На ЭКГ перевозбуждение желудочков отражается в виде дельта-волны (дополнительная волна деполяризации). При этом длительность QRS увеличивается, а интервал P-Q(R), напротив, укорачивается.
В момент поступления в желудочки основной волны деполяризации их столкновение в сердечной мышце фиксируется в виде немного уширенного и деформированного сливного комплекса QRS.
Аномальное возбуждение желудочков провоцирует нарушение последовательности реполяризационных процессов. На ЭКГ это выглядит как дискордантный комплекс QRS, смещение RS-T сегмента и изменение полярности зубца T.
Развитие мерцания и трепетания предсердий, суправентрикулярной тахикардии при синдроме WPW объясняется формированием круговой волны возбуждения. Импульс движется по узлу АВ в направлении от предсердий к желудочкам, а по дополнительным путям — от желудочков к предсердиям.
Симптомы синдрома WPW
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
- трепетание предсердий;
- фибрилляция предсердий;
- реципрокная наджелудочковая тахикардия;
- желудочковая тахикардия;
- желудочковая/предсердная экстрасистолия.
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
- «трепыханием»/замиранием сердца;
- приступами удушья (чувство нехватки воздуха);
- головокружениями;
- учащением пульса;
- артериальной гипотензией;
- слабостью, потерей сознания.
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
В большинстве случаев пароксизм аритмии при синдроме ВПВ можно прекратить, глубоко вдохнув и задержав воздух. Затяжные приступы требуют экстренной госпитализации и лечения под наблюдением кардиолога.
Если Вы обнаружили у себя схожие симптомы, незамедлительно
обратитесь к врачу. Легче предупредить болезнь,
чем бороться с последствиями.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
- Регистрация ЭКГ в 12 отведениях;
- Мониторирование ЭКГ по Холтеру. На область сердца крепятся электроды, идущие к портативному аппарату-рекордеру. С ними больной ходит от одних суток и более. При этом он ведет обычный образ жизни, все свои действия и ощущения записывает в дневник;
- Трансторакальная эхокардиография. Современный метод неинвазивной визуализации сердца с помощью отражаемых ультразвуковых сигналов. Позволяет оценить морфологические и функциональные структуры органа;
- Чреспищеводная электрокардиостимуляция. Включает введение в пищевод электрода, подачу стимулирующих электрических импульсов, определение пороговых значений стимуляции, интерпретацию информационных показаний ЭКГ;
- Эндокардиальное электрофизиологическое исследование сердца. Направлено на регистрацию и мониторирование разных показателей работы сердца с помощью регистрационной аппаратуры и специальных датчиков. Дает возможность максимально точно определить количество и расположение дополнительных путей (пучков Кена), верифицировать клиническую форму заболевания и оценить эффективность лекарственной терапии или ранее проведенной радиочастотной катетерной абляции;
- Ультразвуковая диагностика. Позволяет выявить сопутствующие патологии пороки сердца, кардиомиопатию.
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
- укороченный PQ-интервал (не превышает 0,12 с);
- дельта-волна;
- деформированный сливной QRS-комплекс.
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Лечение синдрома ВПВ сердца
Если пароксизмы аритмии отсутствуют, синдром ВПВ не требует специального лечения. При ярко выраженных приступах, сопровождающихся гипотензией, симптомами сердечной недостаточности, стенокардией, синкопэ, встает вопрос о проведении консервативного либо хирургического лечения.
Консервативные методы направлены на предупреждение приступов учащенного сердцебиения (тахикардии). Больному назначаются:
- Профилактические антиаритмические препараты (Амиодарон, Флекаинид, Пропафенон, Аденозин и др.);
- Бета-адреноблокаторы — препятствуют стимуляции рецепторов к норадреналину и адреналину (Эсмолол);
- Блокаторы медленных кальциевых каналов — оказывают воздействие на клетки сосудов и сердца, снижают частоту сердечных сокращений, уменьшают тонус сосудов;
- Сердечные гликозиды — увеличивают силу сердечных сокращений.
С целью прекращения приступов тахикардии используется внутривенное введение антиаритмических лекарственных препаратов.
В некоторых случаях купировать пароксизмы аритмий помогают:
- проба Вальсавы;
- массаж каротидного синуса;
- внутривенное введение АТФ.
Если консервативная терапия не способствует улучшению состояния больного и симптомы тахикардии не исчезают, проводится хирургическое лечение синдрома WPW. Показаниями к нему также служат:
- противопоказания к длительной лекарственной терапии;
- частые приступы фибрилляции предсердий;
- наличие приступов тахиаритмии, осложненных гемодинамическими нарушениями.
Операция носит название радиочастотной катетерной абляции. Проводится под местной анестезией. Во время нее к сердцу через бедренные сосуды подводится специальная тонкая трубочка — проводник. По ней подается импульс, который разрушает пучок Кента. Эффективность радиочастотной абляции по статистическим данным составляет 95 %. В 2 % случаев возможны рецидивы заболевания — ткани, подвергшиеся абляции, самовосстанавливаются. Тогда требуется повторная операция.
Важно знать, что при синдроме ВПВ противопоказаны занятия спортом.
Опасность синдрома ВПВ
Синдром ВПВ, проявляющийся приступами тахикардии, снижает качество жизни больного. К серьезным травмам и несчастным случаям могут привести потери сознания во время пароксизмов.
Помимо этого реципрокные АВ-тахикардии при WPW синдроме относятся к категории предфибрилляторных аритмий. Это значит, что частые приступы заболевания способны привести к более опасной и сложной фибрилляции предсердий, которая в свою очередь может трансформироваться в фибрилляцию желудочков и привести к летальному исходу.
Профилактика синдрома WPW
Специфической профилактики заболевания не существует. Если в результате ЭКГ у пациента выявлен синдром ВПВ, он должен регулярно обследоваться у кардиолога (даже если симптомы его не беспокоят). При проявлении признаков патологии нужно незамедлительно подобрать грамотное лечение.
Лицам, состоящим в родственных связях с больным синдромом WPW, рекомендуется пройти плановое обследование, чтобы исключить развитие данной патологии у себя. Диагностика должна включать: суточное мониторирование электрокардиограммы, электрокардиограмму, электрофизиологические методы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Источник

Синдром WPW (синдром Вольфа-Паркинсона-Уайта) – врожденное генетически обусловленное заболевание сердца, имеющее специфические электрокардиографические признаки и во многих случаях проявляющееся клинически. Что это за синдром и что рекомендуют кардиологи в случае его обнаружения, узнаете из данной статьи.
Что это такое
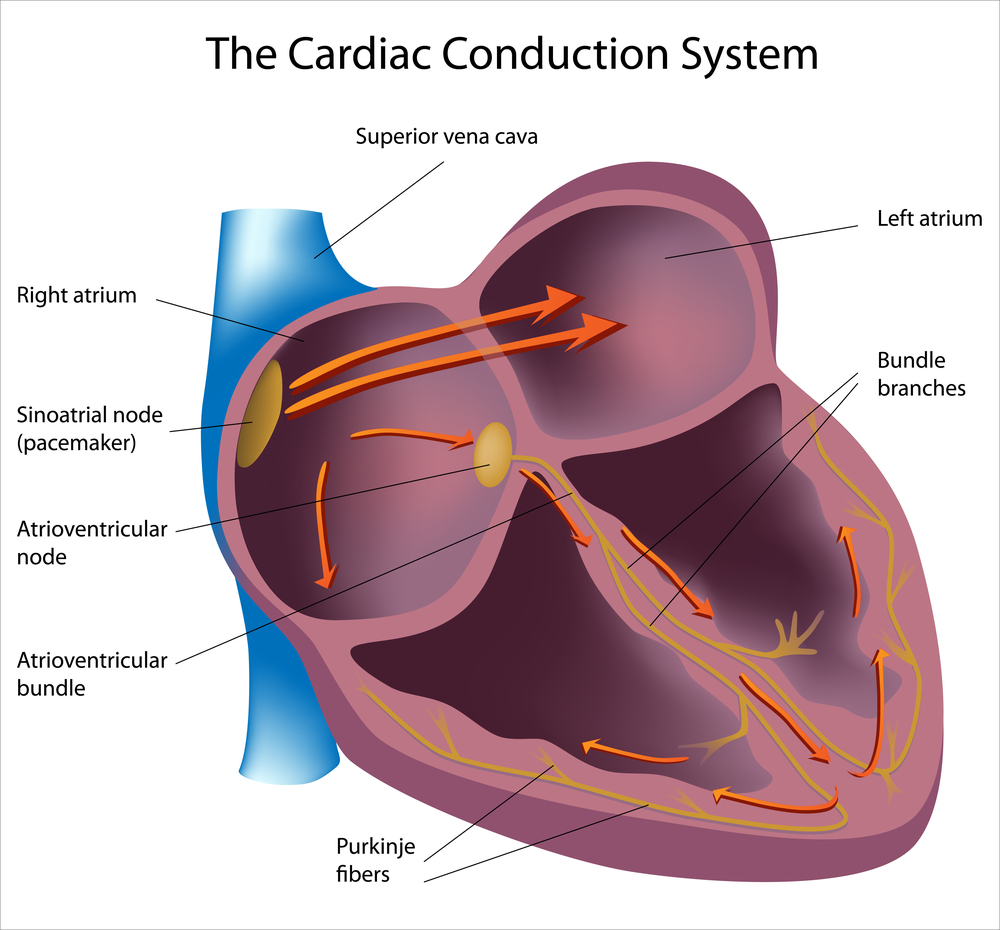
В норме возбуждение сердца идет по проводящим путям из правого предсердия в желудочки, на некоторое время задерживаясь в скоплении клеток между ними, атриовентрикулярном узле. При синдроме WPW возбуждение идет в обход атриовентрикулярного узла по дополнительному проводящему пути (пучку Кента). При этом задержки импульса нет, поэтому желудочки возбуждаются преждевременно. Таким образом, при синдроме WPW наблюдается предвозбуждение желудочков
Синдром WPW встречается у 2 – 4 человек из 1000 населения, у мужчин чаще, чем у женщин. Он чаще всего проявляется в молодом возрасте. Со временем проводимость по дополнительному пути ухудшается, и с возрастом проявления синдрома WPW могут исчезать.
Синдром WPW чаще всего не сопровождается какими-либо другими заболеваниями сердца. Тем не менее он может сопутствовать аномалии Эбштейна, гипертрофической и дилатационной кардиомиопатиям и пролапсу митрального клапана.
Синдром WPW является причиной освобождения от призыва на срочную армейскую службу с категорией годности «В».
Изменения на электрокардиограмме
Отмечается укорочение интервала P-Q менее 0,12 с, что отражает ускоренное проведение импульса от предсердий в желудочки.
Комплекс QRS деформирован и расширен, в его начальной части имеется пологий наклон – дельта-волна. Она отражает проведение импульса по дополнительному пути.
Синдром WPW может быть явным и скрытым. При явном его электрокардиографические признаки имеются постоянно иди периодически (преходящий синдром WPW). Скрытый синдром WPW выявляется лишь при возникновении пароксизмальных аритмий.
Симптомы и осложнения
 У части больных синдром WPW синдром проявляется приступами аритмии.
У части больных синдром WPW синдром проявляется приступами аритмии.
Синдром WPW в половине случаев никогда не проявляется клинически. В этом случае иногда говорят об изолированном электрокардиографическом феномене WPW.
Примерно у половины больных с синдромом WPW возникают пароксизмальные аритмии (приступы нарушений ритма с высокой частотой сердечных сокращений).
В 80% случаев аритмии представлены реципрокными наджелудочковыми тахикардиями. В 15% случаев появляется фибрилляция предсердий, а в 5% случаев – трепетание предсердий.
Приступ тахикардии может сопровождаться ощущением частого сердцебиения, одышкой, головокружением, слабостью, потливостью, чувством перебоев в работе сердца. Иногда появляется давящая или сжимающая боль за грудиной, являющаяся симптомом нехватки кислорода в миокарде. Появление приступов не связано с нагрузкой. Иногда пароксизмы купируются самостоятельно, а в некоторых случаях требуют применения антиаритмических препаратов или кардиоверсии (восстановление синусового ритма с помощью электрического разряда).
Диагностика
Синдром WPW может быть диагностирован при электрокардиографии. В случаях преходящего синдрома WPW его диагностика проводится с использованием суточного (холтеровского) мониторирования электрокардиограммы.
При обнаружении синдрома WPW назначается электрофизиологическое исследование сердца.
Лечение
Бессимптомное течение синдрома WPW лечения не требует. Обычно пациенту рекомендуется ежегодно проходить суточное мониторирование электрокардиограммы. Представителям некоторых профессий (летчики, водолазы, водители общественного транспорта) дополнительно проводится электрофизиологическое исследование.
При обморочных состояниях проводят внутрисердечное электрофизиологическое исследование сердца с последующим разрушением (деструкцией) дополнительного пути.
Катетерная деструкция разрушает дополнительный путь возбуждения желудочков, в результате они начинают возбуждаться нормальным путем (через атриовентрикулярный узел). Этот метод лечения эффективен в 95% случаев. Она особенно показана людям молодого возраста, а также при неэффективности или непереносимости антиаритмических препаратов.
При развитии пароксизмальных наджелудочковых тахикардий восстанавливают синусовый ритм с помощью антиаритмических препаратов. При частых приступах возможно длительное назначение лекарств с профилактической целью.
Фибрилляция предсердий требует восстановления синусового ритма. Эта аритмия при синдроме WPW может перейти в фибрилляцию желудочков, что угрожает жизни больного. Для предупреждения приступов фибрилляции предсердий (мерцательной аритмии) проводится катетерная деструкция дополнительных проводящих путей или антиаритмическая терапия.
Анимированное видео на тему «WPW (Wolff-Parkinson-White Syndrome)» (англ.):
Источник
Âñåì ïðèâåò. Ðåøèë ïî÷òè ñïóñòÿ ãîä âûïóñòèòü ïðîäîëæåíèå ñ ñèíäðîìîì wpw. Äëÿ ËË (ñèíäðîì ïðåæäåâðåìåííîãî âîçáóæäåíèÿ æåëóäî÷êîâ, îáóñëîâëåííûé ïðîâåäåíèåì èìïóëüñîâ ïî äîáàâî÷íûì àíîìàëüíûì ïðîâîäÿùèì ïó÷êàì).
Åñëè êîðîòêî îõàðàêòåðèçîâàòü ñèòóàöèþ. ìíå 22 ãîäà. 60 êã ðîñò 170. íîðìàëüíûå ðàáî÷åå äàâëåíèå äëÿ ìåíÿ ïðè äàííîì çàáîëåâàíèè âàðüèðóåòñÿ îò 140 äî 160. Ïðè ïðèìåíåíèè ëåêàðñòâ ñíèæàþùèõ äàâëåíèå ïîêàçàòåëè âûðàâíèâàþòñÿ. Êàñàòåëüíî ïóëüñà, ó îáû÷íîãî ÷åëîâåêà îí áåç íàãðóçêè äîëæåí áûòü â ïðåäåëàõ 60-90, â ìîåì æå ñëó÷àå íîðìà äëÿ ìåíÿ â ðàéîíå 100-120. Ïðè ïðåâûøåíèè ïóëüñà ðåçêî ìîæåò íà÷àòü êðóæèòüñÿ ãîëîâà è ïîòèõîíüêó òóõíóòü ñâåò. Íå ðàç âûçûâàë ñêîðóþ, íî îíè ðàáîòàþò òîëüêî ïî ñèìïòîìàì- ïî äàâëåíèþ. ×òî æå èç ñåáÿ ïðåäñòàâëÿåò ìîé äåíü? Âðîäå âñå êàê ó âñåõ, ñîí çàâòðàê, ó÷åáà, è òï, íî åñòü íåáîëüøèå îòëè÷èÿ â ìîåì ñëó÷àå.Ïðèñòóïû ñòàëè ïîÿâëÿòüñÿ ÷àùå â îáåäåííîå âðåìÿ â ïðîìåæóòêå ñ 12 äî 16 ÷àñîâ. Íåðâíûå ñëó÷àè, ôèç-íàãðóçêà, âûïèòü èëè ñúåñòü êîôå, êîðèöó, øîêîëàä, êàêàî, ìîãóò âûçâàòü ïðèñòóï, íó èëè áàíàëüíî íåïðàâèëüíîå ïîëîæåíèå è âñå ïîøëî ïîåõàëî.Âûíóæäàåò äåðæàòü íàãðóçêè ïîä êîíòðîëåì, ñëåäèòü çà ïèòàíèåì è ïîêàçàòåëÿìè äàâëåíèå è ïóëüñà.
Åñëè ïðîéòèñü ïî âñåì ïðèçíàêàì çàáîëåâàíèÿ òî ìîæíî âûäåëèòü: Ãîëîâîêðóæåíèå
Ñîííîñòü(÷àùå ðåçêàÿ)
Îòäûøêà
Ðåçêèå ïåðåïàäû äàâëåíèÿ(îò 110 äî 190) .
Òóïàÿ íîþùàÿ èëè îñòðàÿ áîëü ñî ñòîðîíû ñåðäöà â ïðåäåëàõ 5 ìèíóò(íåäîñòàòîê êèñëîðîäà)
Ñêà÷êè ïóëüñà îò 90 äî 150+ â ìîåì ñëó÷àå. Ïðè íàãðóçêå äîõîäèò äî 187 óäàðîâ â ìèíóòó.
Íåäàâíî ñäåëàë Õîëòåð ïîâòîðíî. ïîäíèìàëñÿ ñ 0 ïî 15 ýòàæ, 4 ðàçà â òå÷åíèè äíÿ.  ïðåäûäóùåì Õîëòåðå ó ìåíÿ ñòîèò ñèíäðîì âïâ ïîñòîÿííàÿ ôîðìà, ïðèñòóï äëèëñÿ 22 ÷àñà èç 23 ñ êîïåéêàìè. Ñåé÷àñ æå ó ìåíÿ ïîëó÷èëîñü ÷òî çàðåãèñòðèðîâàí ôåíîìåí âïâ ïðîäîëæèòåëüíîñòüþ 40 ìèíóò, íî åñòü 6 ýïèçîäîâ èøåìèè è òàõèêàðäèÿ ïðîäîëæèòåëüíîñòüþ 13 ÷àñîâ. Åñëè âíà÷àëå ïðîøëîãî ãîäà ìíå ïîìîãàë Òðèìåòàçèäèí ñ Ýòàöèçèíîì, òî â ýòîì ãîäó ìåíÿ ñïàñàþò ïîêà òîëüêî òàáëåòêè îò äàâëåíèÿ, äà ðåäêî àíòèàðåòìèê(Ýòàöèçèí). Òðèìåòàçèäèí ïðèøëîñü èñêëþ÷èòü, â ñâÿçêå ñ Ýòàöèçèíîì âûçûâàåò ñèëüíûé ïðèñòóï. Ïîçæå ïðèøëîñü îòêàçàòüñÿ îò ïðèåìà Ýòàöèçèíà â óòðåííåå âðåìÿ, ïîíèæàåòñÿ êðîâîòîê ê ãîëîâå, âûçûâàåò ãîëîâîêðóæåíèå, ïðèõîäèòñÿ æèòü ñ âûñîêèì ïóëüñîì äî 120 è ñíèæàòü äàâëåíèå äî íîðìàëüíûõ ïîêàçàòåëåé â ìîåì ñëó÷àå 130-140. Êîãî ìîæåò çàèíòåðåñîâàëî êàê ýòî âûãëÿäèò ïðèêðåïëÿþ ôîòî ýêã.
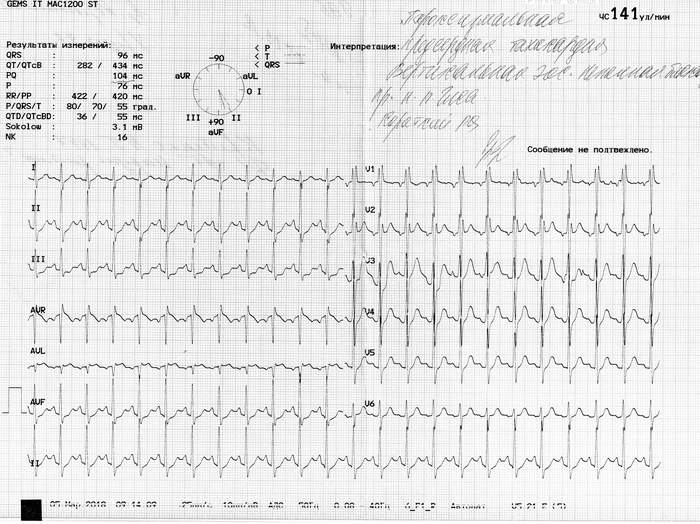
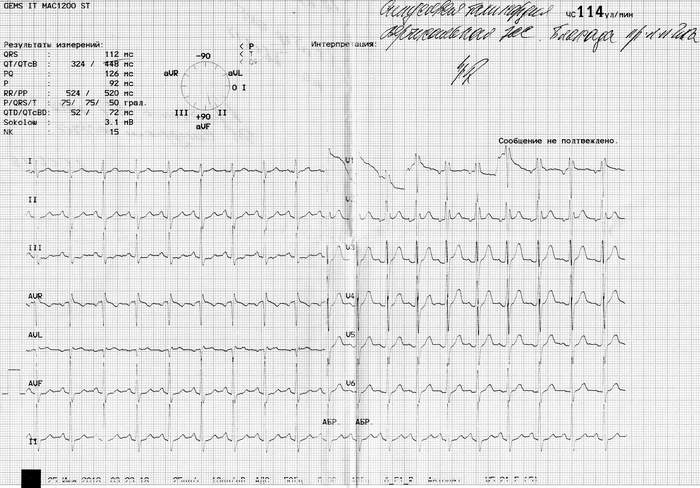
Äëÿ íàãëÿäíîñòè íà 1 ôîòî ïðèñòóï, íà 2 ôîòî ìîé ïîâñåäíåâíûé ïóëüñ.
Êàñàòåëüíî äèàãíîñòèêè è ïðîÿâëåíèÿ è ÷àñòîòû ïîÿâëåíèÿ, 4-5 ÷åëîâåê íà 1000 íàñåëåíèÿ ÿâíî ïðîÿâëÿåòñÿ â 60% ñëó÷àåâ, ÷àñòî â ðàéîíå 10-20 ëåò. Ïåðâûé ïðèñòóï ïðèïîìèíàþ â âîçðàñòå 8-9 ëåò. Ñèëüíîå ãîëîâîêðóæåíèå, ðîäèòåëÿì ïðèøëîñü íåñòè ìåíÿ êàêîå-òî ðàññòîÿíèå äî êâàðòèðû, áëàãî âåñèë êèëîãðàìì 25 íà òîò ìîìåíò.  øêîëå ïðîÿâëÿëîñü ñåðäöåáèåíèåì, îòäûøêîé. Äèàãíîñòèðóåòñÿ 3 ñïîñîáàìè: ýêã èëè õîëòåð 12 îòâåäåíèé, âåëîýíåðãîìåòðèÿ. Ìîæåò ïðîÿâèòñÿ íå ñðàçó, ðàç íà ðàç íå ïîêàçûâàåòñÿ.
Ëå÷åíèå.
Ëå÷åíèå òîëüêî 1 ïî ôàêòó, ïðèæèãàíèå ïó÷êà, ýòî îïåðàöèÿ, â ðô îíà äåëàåòñÿ ïî êâîòå. Ìåäèêàìåíòîçíî ïîêà íå ëå÷èòñÿ ñîâñåì, òîëüêî êóïèðîâàíèå ïîñëåäñòâèé(ïóëüñ è äàâëåíèå, âåíîçíîå íàïîëíåíèå ãîëîâû).
Êàñàòåëüíî âðà÷åé, òî èùèòå ñ áîëüøèì îïûòîì, èëè íåñêîëüêî âðà÷åé ïðîéäèòå, ÷òîáû óäîñòîâåðèòüñÿ ñ ñâîèì çàáîëåâàíèåì.

 ïîñëåäíåå âðåìÿ ïðèñòóïû ó÷àñòèëèñü. Ïîêà îòäûõàþ, åñòü âîçìîæíîñòü êîíòðîëèðîâàòü ýòî. Êàñàòåëüíî îïåðàöèè, ëåòîì ïëàíèðóþ â Ìîñêâå ïðîéòè îáñëåäîâàíèå, îñåíüþ ïðîéòè ÂÌÊ äëÿ àðìèè è ïîëó÷èòü ñâîé âîåííèê, ïîñëå óæå ëîæèòüñÿ íà îïåðàöèþ(îò íà÷àëà äî îïåðàöèè ñðîê ïðèìåðíî 4-8 ìåñ). Ïèøèòå â êîììåíòàðèè åñëè ÷òî íå ïîíÿòíî èëè èíòåðåñóåò, ïîäåëþñü.
Источник
