Синдром возникающий при тяжелых травмах


Нарушается кровоснабжение на том участке тела, который оказался зажат.
Если долгое время человек оказывается прижат тяжелым предметом, возникает краш-синдром (травматический токсикоз, синдром сдавливания, позиционный). Нарушается кровоснабжение на том участке тела, который оказался зажат. Чаще всего это происходит при землетрясениях и прочих бедствиях, ДТП. Если воздействие было длительным, необходимо правильно оказать первую помощь при синдроме длительного сдавливания. При некорректных действиях человек может скончаться еще до прибытия медицинской бригады.
Коротко о том, что происходит при краш-синдроме
При воздействии тяжелого предмета нарушается кровоснабжение пораженных тканей. Сдавливание вызывает гипоксию на клеточном уровне, ткани постепенно начинают отмирать. Одновременно возможны переломы, кровотечения, некроз.
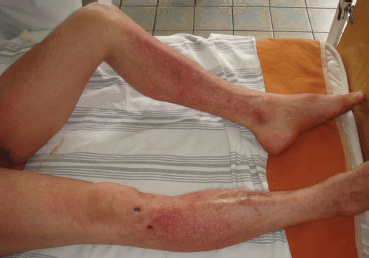
Синдром сдавливания появляется после того, как мышцы освобождают от тяжестей.
Однако пока тело находится под давлением, краш-синдром отсутствует. Он проявляется после того, как мышцы освобождают от тяжестей. По кровеносным сосудам мгновенно начинает циркулировать кровь, которой передаются токсические вещества, выделяющиеся при отмирании клеток. Блокируется выработка мочи, как только миоглобин попадает в почки. Уже за 3 — 4 часа может развиться острая почечная недостаточность, отек тканей.
Признаки
Нарушения гемодинамики зависят от того, какая часть тела оказалась под давлением, как долго оно длилось, и насколько тяжелым был предмет. Хуже переносится сдавливание, которому подвергаются ноги. При поражениях рук, предплечий прогноз более оптимистичный.
При синдроме сжатия симптомы будут следующими:
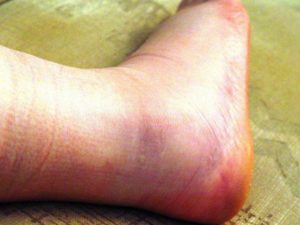
Бледность и отек после сдавливания.
- бледность конечностей, отек;
- кожа холодная на ощупь;
- отсутствует специфическая пульсация на пережатых артериях;
- ишемия мягких тканей резко снижает чувствительность;
- невозможно пошевелить конечностью.
Если воздействие длительное, травма будет более серьезной. После начала компрессии заболевание будет прогрессировать. К основным признакам добавится изменение оттенка кожи до красно-синего, выраженный отек, сильная боль при попытке пошевелить пораженной конечностью.
Степени и стадии синдрома
Первая помощь при синдроме длительного сдавления должна быть оказана своевременно, чтобы снизить последствия и осложнения после краш – синдрома.
Выделяют несколько основных стадий, с которыми сталкивается пострадавший:
- в первом периоде (1 – 2 дня после освобождения от тяжести) возникает токсический шок. После удаления тяжелого предмета появляется сильная боль, которая длится несколько часов. Кожа приобретает красно-фиолетовый оттенок. Спустя 1 – 2 часа после ПМП увеличивается отечность тканей. Уже в первые сутки развивается острая почечная недостаточность, от которой нельзя застраховаться даже при оказании неотложной помощи при синдроме длительного сдавления;
- после первого периода наступает так называемый «светлый промежуток». В это время состояние пациента стабилизируется, улучшается самочувствие, однако уже через несколько часов вновь наступает ухудшение;
- следующая стадия длится с 3 дня до 12 дней. Продолжает увеличиваться отек конечностей. В кровь по-прежнему поступают токсические продукты распада. Снижается выделение мочи, развивается острая почечная недостаточность. Человек чувствует себя плохо, его тошнит. Понижается давление. Часто в организме развиваются острые очаги воспаления;

Из-за развития острых очагов воспаления, человека начинает тошнить.
- последний период начинается с 3 – 4 недели и длится несколько месяцев. Пострадавший восстанавливает силы. Состав крови приближается к нормальным значениям, нормализуется деятельность почек. Существует риск образования сепсиса.
Первая медицинская помощь при синдроме длительного сдавливания
Главное правило оказания помощи при длительном сдавливании – нельзя немедленно извлекать пострадавшего из-под тяжестей. В противном случае синдром приведет к моментальному поражению почек, увеличению риска летального исхода. Достаточно слегка
Первая помощь при сдавливании конечности оказывается по следующей схеме:
- освободить тело от одежды, которая может стеснять движения;
- забинтовать конечность (наложить жгут), охладить ее с помощью льда, холодной воды. Обязательно нужно записать время наложения давящей повязки. Жгут нельзя использовать дольше 30 минут зимой и часа – летом;
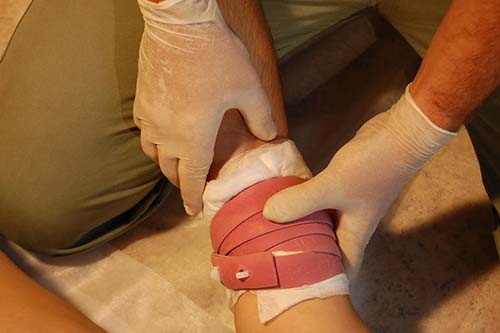
Накладывают жгут выше места сдавливания.
- дать пострадавшему от синдрома сдавливания обезболивающие (анальгетики), а также препараты для нормализации сердечно-сосудистой деятельности. Это позволит избежать резкой остановки сердца;
- если есть открытые раны, их обрабатывают при помощи антисептических растворов;
- при отсутствии подозрения на травмы внутренних органов обеспечить обильное питье для восстановления кислотно-щелочного баланса;
- удаляют тяжесть и пораженную конечность сразу туго фиксируют давящей повязкой от пальцев до места наложения жгута;

После удаления тяжести пораженную конечность туго фиксируют при помощи давящей повязки.
- ногу или руку поднимают выше уровня сердца, снимают жгут (за исключением случаев, когда открылось кровотечение).
Пострадавшего обязательно госпитализируют в медицинское учреждение, где синдром сдавливания будут лечить при помощи медикаментозных средств. Если вы сами осуществляете доставку пациента, после оказания помощи обязательно придайте ему лежачее положение и следите за тем, чтобы повязка не ослаблялась.
Лечение
Правильно оказанная неотложная помощь позволит снизить риск развития осложнений и летального исхода при сдавливании. В дальнейшем мероприятия по восстановлению пострадавшего оказывают в условиях медицинского учреждения. Обязательно используют внутривенное введение растворов, нормализующих кислотно-щелочной баланс.
Применяют обезболивающие.
Помощь также включает применение обезболивающих, поскольку на первых стадиях синдрома сдавливания пациент будет испытывать сильную боль. Также назначают средства для нейтрализации токсичных веществ и ускорения выведения продуктов распада. Применяют мочегонные препараты, очищают кровь.
Антибиотики в качества средства помощи используют нечасто, только если присоединилась инфекция. В особо тяжелых случаях, при которых происходит сильный некроз тканей, спасти конечность невозможно. Назначают хирургическое вмешательство и ампутируют руку или ногу.
Если человек оказался придавлен тяжелым предметом, риск сдавливания тканей будет высоким. Чем дольше пострадавший находится под обломками, тем выше вероятность развития осложнений. До прибытия бригады скорой нужно правильно оказать первую помощь. При корректных действиях можно избежать летального исхода и ампутации конечностей.
Источник

Травматическая болезнь – общий ответ организма на травматическое воздействие. Включает в себя ряд приспособительных и патологических реакций, а также местных и общих изменений, происходящих в организме с момента травмы до выздоровления или смерти больного. Влияет на исход травмы, в значительной степени определяет прогноз в отношении жизни и трудоспособности. Включает в себя изменения в психоэмоциональной сфере, процессах метаболизма и гемостаза, состоянии иммунной системы, работе сердца, легких, органов пищеварения и ЦНС. Имеет стадийное течение.
Общие сведения
Травматическая болезнь – относительно новая концепция в травматологии, позволившая пересмотреть отношение к травме. Ранее как в практической медицине, так и в научных работах доминировал взгляд на травму, как на изолированное поражение определенного органа. Формирование концепции травматической болезни дало возможность рассмотреть изменения, происходящие в организме больного, как единую систему взаимосвязанных процессов. В настоящее время данная концепция считается общепризнанной и широко используется практическими врачами: травматологами, реаниматологами, терапевтами, хирургами, психологами, иммунологами, кардиологами, физиотерапевтами и другими специалистами, которые принимают участие в лечении больного на стационарном и поликлиническом этапах.
Выраженность изменений при травматической болезни напрямую зависит от тяжести травмы. У пациентов с легкими повреждениями болезнь протекает стерто, с отсутствием характерных периодов и осложнений. У больных с тяжелой и, особенно, сочетанной травмой (политравмой) этапы и симптомы проявляются более ярко, поскольку в данном случае имеет место синдром взаимного отягощения – ситуация, в которой патологические факторы не только «складываются» между собой, но и взаимно отягощают друг друга. В течении травматической болезни различают четыре периода.
Травматическая болезнь
Первый период травматической болезни
Начинается сразу после травматического воздействия и продолжается 6-12 часов. Может проявляться в виде терминального состояния или травматического шока. При повреждении груди возможно развитие острой сердечной или дыхательной недостаточности, при черепно-мозговых травмах – травматическая кома. В этом периоде пациенты находятся либо на догоспитальном этапе, либо на этапе поступления и обследования. На догоспитальном этапе проводят временную иммобилизацию, инфузионную терапию, искусственное дыхание, обезболивание и т. д.
При поступлении в стационар на фоне продолжающихся реанимационных мероприятий осуществляют неотложные инвазивные манипуляции интенсивной терапии (трахеостомию, катетеризацию подключичной артерии, катетеризацию мочевого пузыря и т. д.). Выполняют диагностические манипуляции (люмбальную пункцию, лапароцентез), а также манипуляции и операции, направленные на устранение состояний, представляющих непосредственную угрозу для жизни пациента (плевральную пункцию, торакоскопию, лапароскопию и т. д.).
При благоприятном развитии событий этап завершается постановкой диагноза, устранением жизнеугрожающих состояний, относительной стабилизацией показателей дыхания и кровообращения и возмещением кровопотери. Из противошоковой палаты или операционной больных переводят в отделение реанимации. Основной причиной смерти пациентов в этом периоде являются несовместимые с жизнью повреждения, тяжелый шок и массивная кровопотеря с развитием ДВС-синдрома.
Второй период травматической болезни
Продолжается 12-48 часов. На этом этапе пульс, артериальное давление и другие показатели сохраняются в пределах нормы или приближаются к своим нормальным значениям, но организм функционирует неустойчиво. Пациенты находятся в отделении реанимации, им проводят интенсивную терапию. При необходимости в этом периоде осуществляют срочные хирургические вмешательства: операции на спинном мозге, позвоночнике, костях, магистральных сосудах конечностей и т. д.
План лечения, объем и способ оперативных вмешательств определяют индивидуально, с учетом характера травм, вероятности развития опасных осложнений, возраста и общего состояния больного, наличия острых и хронических заболеваний. В одних ситуациях оказывается целесообразным отложить операцию на более поздний срок, чтобы не увеличить опасность для жизни пациента. В других, напротив, может быть показано одновременное вмешательство на нескольких областях тела. Основной причиной гибели пострадавших в этом периоде является полиорганная недостаточность.
Третий период травматической болезни
Начинается на третьи сутки, может продолжаться до двух недель. На этом этапе наиболее высока вероятность развития осложнений. Во время предыдущих периодов организм пациента страдал от кровопотери, ДВС-синдрома и эндотоксикоза. Все перечисленное стало причиной формирования множественных очагов микротромбозов во внутренних органах: почках, кишечнике, печени, селезенке, легких и сердце. Теперь микроорганизмы, попадающие в кровь из ран, кишечника и верхних дыхательных путей, начали оседать в пострадавших участках, провоцируя образование очагов воспаления, отрыв тромбов и их миграцию по сосудистому руслу и т. д.
Особенно часто страдают легкие. Из-за воспаления базальная мембрана альвеол теряет способность пропускать кислород, в таких случаях возникает респираторный дистресс-синдром, заканчивающийся смертью в 90% случаев. У больных, перенесших тяжелый шок, на 3-6 сутки может развиться очаговая пневмония или синдром шокового легкого, также завершающийся летальным исходом. Возможна тромбоэмболия, а при тяжелой скелетной травме (например, переломе таза или переломе бедра) – и жировая эмболия.
Осложнения возникают с определенной периодичностью. Так, нарушения со стороны легких при травматической болезни обычно выявляются на 3-4 сутки, перитониты, гнойные трахеобронхиты, менингоэнцефалиты, а также местные инфекционные осложнения (миозиты, анаэробные целлюлиты, флегмоны и абсцессы) – на 6-10 сутки. Тактика лечения определяется индивидуально. Проводится антибиотикотерапия и дезинтоксикационная терапия, в ряде случаев требуются оперативные вмешательства.
Четвертый период травматической болезни
Продолжительность четвертого периода травматической болезни сильно колеблется в зависимости от локализации и тяжести травмы, а также от наличия и характера осложнений. Состояние организма постепенно улучшается, все жизненно важные функции нормализуются. В этом периоде осуществляются плановые операции по восстановлению поврежденных органов и тканей, назначается консервативное лечение, проводятся реабилитационные мероприятия. Степень восстановления органов, пострадавших в результате травмы или осложнений, может сильно варьировать.
Наряду с традиционными медицинскими мероприятиями на этом этапе большое значение приобретает работа по нормализации психологического состояния пациентов. Травма, сопровождающаяся утратой способности к самообслуживанию, изменением условий жизни и социального статуса, является тяжелейшим стрессом не только для тела, но и для психики. А продолжительное лечение еще больше усугубляет эти изменения. Может наблюдаться утрата мотивации, повышенная агрессивность, эмоциональная лабильность, депрессия, наличие эффекта вторичной выгоды и т. д. Поэтому современные ученые и практические врачи, специализирующиеся на лечении травматической болезни, рекомендуют проводить реабилитацию с участием психологов и психотерапевтов.
Источник
Тра́вма (от др.-греч. τραῦμα «рана») — повреждение, под которым понимают нарушение анатомической целостности или физиологических функций органов и тканей тела человека, возникающее в результате внешнего воздействия[1]. В зависимости от вида повреждающего фактора различают механические (ушибы, переломы и т. п.), термические (ожоги, обморожения), химические травмы, баротравмы (под действием резких изменений атмосферного давления), электротравмы, и так далее, а также комбинированные травмы[2].
По обстоятельствам получения повреждений различают бытовые, спортивные, производственные, боевые травмы и т. п.[2]В клинической медицине существует специальный раздел — травматология, изучающий травмы, их причины, виды, течение, методы профилактики и лечения. Судебно-медицинская экспертиза решает другие задачи, связанные с точным установлением причин и объёма повреждений.
Также выделяют комбинированные травмы, обусловленные одновременным или последовательным воздействием разных травмирующих факторов, например, электрический ток и механическая сила. Сочетанные травмы возникают при воздействии одного травмирующего фактора на различные области тела, например, перелом костей и разрыв внутренних органов. В таких случаях в организме возникают более тяжёлые повреждения, нередко заканчивающиеся гибелью пострадавшего.[3]
Физикальное обследование[править | править код]
Первичное обследование[править | править код]
Первичное обследование необходимо начинать с установления уровня сознания, проходимости дыхательных путей и качества дыхания. В отношении травмированных пациентов врач должен исходить из вероятности повреждения шейного отдела позвоночника и обеспечить линейную иммобилизацию для сохранения шейного отдела позвоночника. Позицией обеспечивающей проходимость дыхательных путей является выдвижение нижней челюсти.
Позиция выдвижения нижней челюсти, для обеспечения проходимости дыхательных путей
Полость рта должна быть обследована на наличие инородных тел, крови или секрета. Часто у детей наблюдается западание языка, что решается правильной позицией (см. выше). Дальнейшие действия по поддержанию дыхания (ручной дыхательный аппарат для искусственной вентиляции лёгких, эндотрахеальная интубация) при первичном обследовании осуществляется если у детей наблюдается апноэ, существенная дыхательная недостаточность, серьёзная травма головы, или если проходимость дыхательных путей не может поддерживаться иным образом. Все травмированные пациенты первоначально должны быть снабжены дополнительным кислородным питанием через нереверсивную маску в концентрации 100 %. Адекватность дыхания оценивается по частоте дыхания, его интенсивности, движению и симметрии грудной клетки, трахеальным отклонениям. Также в зависимости от повреждений может понадобиться перевязка кровотечений, герметизация открытого пневмоторакса, окклюзионной (герметичной) повязкой, пунктирование для декомпрессии напряжённого пневмоторакса, установка плевральной дренажной трубки при пневмотераксе или гемотораксе
Следующий этап — оценка состояния кровообращения (См. также Шок). Необходимо установление катетера с максимальным диаметром допустимым для данного пациента, желательно в каждую локтевую ямку. В состояниях угрожающих жизни при трёхкратной неудаче или невозможности такого доступа в течение 90 секунд, может быть применена внутрикостная инфузия или можно при интравенозном доступе применить катетер центральных вен или технику вскрытия вен. Необходим первоначальный внутривенный (внутрикостный) болюс 20 мл/на кг веса, изотонического кристаллоидного раствора такого как физиологического раствора или лактата Рингера должен быть влит в течение от 5 до 10 минут (например посредством большого шприца). Эту процедуру можно повторить для терапии гиповолемического шока. После того как был достигнут уровень влитого раствора в 60 мл/на кг веса, требуется вливание эритроцитарной массы объёмом 10 мл/на кг веса. Раны с высокой кровоточивостью необходимо перевязать давящей повязкой.
Вторичное обследование[править | править код]
После стабилизации состояния пациента проводится вторичное обследование. Осуществляется более тщательное обследование организма на наличие травм, контролируются основные показатели состояния организма как это делалось на предшествующей стадии, используются также другие способы контроля состояния организма такие как, катетер Фолея, назогастральный зонд, пульсовая оксиметрия.
При травме следует учитывать стадии шока. На компенсированной стадии имеющиеся у организма механизмы сохранения кровяного давления эффективны. Могут проявляться такие признаки: уменьшенная наполнение капилляров, уменьшенный пульс, холодные конечности, тахипноэ, однако кровяное давление — нормальное, сопровождающееся тахикардией. Компенсированный шок если не предпринимаются меры переходит в некомпенсированную стадию, для которой характерны такие признаки как уменьшенный уровень сознания, бледность, уменьшенный диурез, пониженное кровяное давление, с нитевидным пульсом, выраженная тахикардия. Шок сопровождающий травму может иметь несколько причин, однако всегда должна предполагаться кровопотеря. Шоковое состояние не должно рассматриваться как исключительно следствие травмы головы. Понижение кровяного давления при травме головы как правило происходит на терминальной стадии.
Ввиду опасности травм и высокой смертности, диагностика и лечение должны производиться одновременно. Основные показатели состояния организма должны проверятся каждый 5 минут при первичном обследовании и каждые 15 минут при вторичном обследовании до стабилизации состояния пациента.
Лабораторное обследование[править | править код]
Стандартный перечень лабораторных тестов включает: полный дифференциальный подсчёт кровяных телец, анализ электролитов, азота мочевины крови, креатанина, глюкозы, амилазы, липазы, протромбинового времени, частичного тромбопластинового времени, мочи, определение группы крови и совместимости.
Травмы у детей[править | править код]
Выделяют следующие характеристики повышающие опасность травмы для ребёнка:
- Анатомические характеристики
- Меньший размер тела ребёнка обуславливает более значительное распределение силы, являющейся причиной травмы, поэтому большее число органов оказываются повреждёнными,
- Выступающий затылок, увеличенная пропорция головы по отношению к телу, слабые мышцы шеи, более высокий центр тяжести предрасполагают детей к травмам головы,
- Кости черепа более тонкие, мозг в меньшей степени миелинизированный — это обуславливают большую серьёзность травм головы,
- Скелетная и связочная структура более пластична, что обусловливает более значительную передачу силы на внутренние органы,
- Мышцы и подкожная основа обладают меньшей защитной функцией в отношении внутренних органов, что обуславливает их большую уязвимость,
- Пластины роста ещё не соединены, что может привести к эпифизеолизу и аномалии при росте кости после выздоровления
- Физиологические характеристики
- Повышенная пропорция отношения площади поверхности тела к весу делает детей более предрасположенными к гипотермии, что может осложнить шоковое состояние ребёнка и ухудшить ацидоз с коагулопатией
- Гипоксия и нарушения дыхания наиболее вероятны в детском возрасте
- Геморрагический шок первоначально сглаживается увеличенным сердечным ритмом и периферическим сосудистым сопротивлением без существенных изменений в артериальном систолическом давлении
| Возраст | Вдохов в мин. | Пульс | Кровяное давление (систолическое) |
|---|---|---|---|
| Новорождённый | 30—60 | 100—160 | 50—70 |
| 1—6 нед. | 30—60 | 100—160 | 70—95 |
| 6 мес. | 25—40 | 90—120 | 80—100 |
| 1 год | 20—40 | 90—120 | 80—100 |
| 3 года | 20—30 | 80—120 | 80—100 |
| 6 лет | 12—25 | 70—110 | 80—100 |
| 10 лет | 12—20 | 60—90 | 90—120 |
Сочетанное повреждение в детском возрасте является не исключением, а правилом. Внутренние повреждения должны всегда предполагаться, даже если они не очевидны. В отличие от взрослых детский организм в большей мере способен поддерживать артериальное систолическое давление даже при 25—30 % кровопотери. Это является одним из препятствий для диагностирования шока. Гиповолемический шок сопровождающий кровопотерю — наиболее вероятная причина шока при детских травмах. Геморрагический шок не определяется абсолютным значением кровяного давления. Острая кровопотеря стимулирует периферический и центральные рецепторы, что приводит к увеличенной выработке катехоламинов и кортикостероидов. Организм отвечает увеличенными периферическим сосудистым сопротивлением, систолическим объёмом и сердечным ритмом. Организм ребёнка способен существенно увеличить сердечный ритм и периферическое сосудистое сопротивление и часто даже при гиповолемическом шоке иметь нормальное кровяное давление. С течением времени кровяное давление падает после потери 25—30 % объёма крови. В подростковом возрасте кровяное давление имеет тенденцию падать при менее значительной кровопотере и поэтому обнаруживается быстрее. Незначительные изменения в сердечном ритме, кровяном давлении, пульсовом артериальном давлении, наполнении капилляров могут свидетельствовать об угрожающей сердечно-сосудистой недостаточности. Дополнительным симптомом прекращения перфузии органа могут служить уровень молочной кислоты.
Основанием для оперативного вмешательства могут быть следующие признаки: гемодинамическая нестабильность несмотря на активные реанимационные действия, трансфузия более чем 50 % объёма крови, пневмоперитонеум, интраперитонеальный разрыв мочевого пузыря, серьёзные вазоренальное повреждение, эвисцерация, перитонит[4].
См. также[править | править код]
- Посттравматический шок
- Психологическая травма
- Спортивная травма
- Травматизм
Примечания[править | править код]
- ↑ Травма // Современная энциклопедия (рус.). — 2000.
- ↑ 1 2 Травма. Справочник по болезням (2012). Дата обращения 26 января 2014.
- ↑ Тимофеев Сергей Владимирович. Общая хирургия животных. — М., 2007. — 688 с.
- ↑ Berkowitz, Carol D. Berkowitz’s Pediatrics: A Primary Care Approach. — 5th Edition. — American Academy of Pediatrics, 2014. — P. 385. — 950 p. — ISBN 978-1581108460.
Литература[править | править код]
- Волков В. Н., Датий А. В. Судебная медицина: Учебное пособие для вузов / Под ред. проф. А. Ф. Волынского. — М.: ЮНИТИ-ДАНА, Закон и право, 2000. — 639 с.
- Судебная медицина : Учеб. для студентов мед. вузов / Пиголкин Ю. И., Баринов Е. Х., Богомолов Д. В., Богомолова И. Н.. — М.: ГЭОТАР-МЕД, 2002. — 359 с. — (XXI век). — ISBN 5-9231-0220-Х.
- Самищенко, Сергей Степанович. Судебная медицина : учебник для магистров : учебник для студентов высших учебных заведений / С. С. Самищенко. — 2-е изд., перераб. и доп.. — М.: Юрайт, 2013. — 471 с. — (Магистр). — ISBN 978-5-9916-2008-6.
Ссылки[править | править код]
- Спортивная травма
- Сочетанная травма. Диагностика. Лечение.. Дата обращения 13 октября 2009.
Источник
