Синдром вольфа паркинсона уайта тип а б
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2020;
проверки требует 1 правка.
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как асистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2245 дней] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
Явный синдром имеет ряд типичных ЭКГ-признаков:
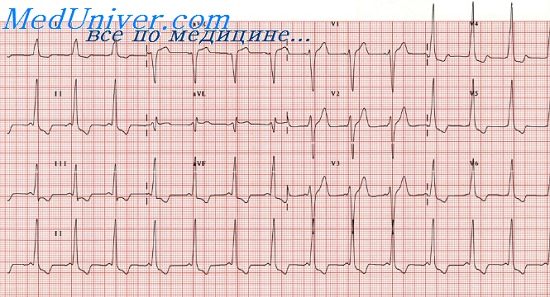
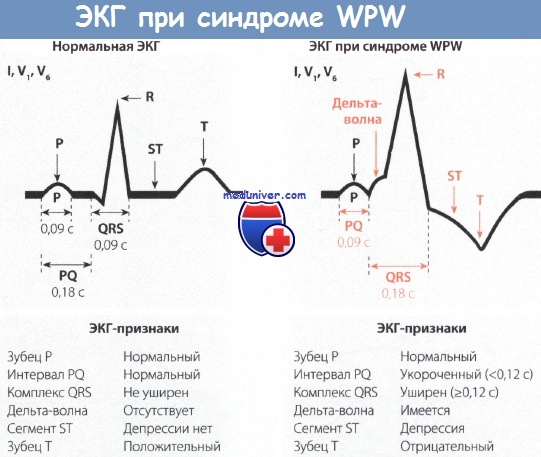
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
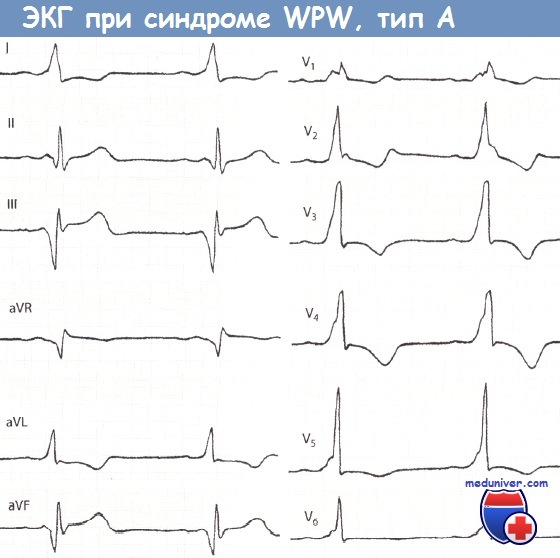
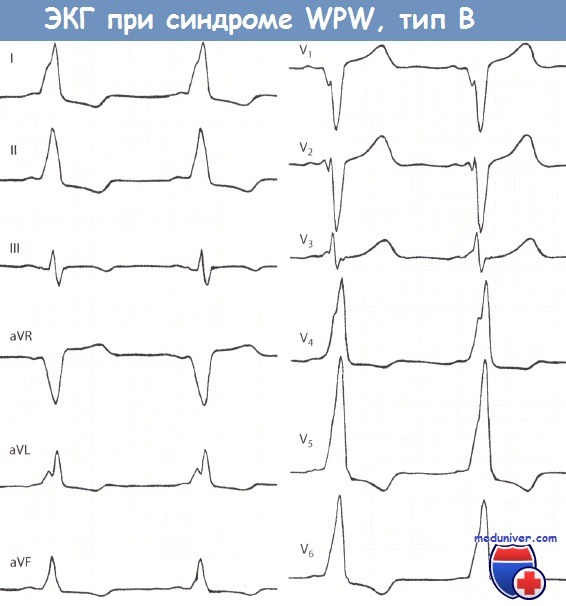
Механизмы синдрома Вольфа — Паркинсона — Уайта. Типы синдрома WPWПри ускоренном проведении только по путям Торела и Джеймса импульс попадает раньше времени в верхнюю (неветвящуюся) часть ствола Гиса и далее одновременно во все три основные ветви пучка Гиса. В таких случаях желудочковый комплекс не изменяется и на ЭКГ единственным результатом ускоренного А — V проведения является укорочение интервала Р — Q. Такой синдром преждевременного возбуждения обоих желудочков описали Clerc, Levy, Cristesco (1938) и определили его взаимосвязь с наджелудочковыми тахикардиями Lown, Ganong и Levine (1952). Комбинация ускорения проведения по путям Торела и Джеймса и ветвям Махейма и прежде всего проведение только по путям Махейма, может дать меньшую степень укорочения интервала Р — Q, иногда на уровне нижней границы нормы (0,12 — 0,14 сек.) и короткую А-волну, что можно определить как атипичный или редуцированный синдром WPW. При синдроме WPW ЭКГ часто является причиной диагностических ошибок, так как изменения начальной части комплекса QRS, сегмента RS — Т и зубца Т затрудняют выявление на их фоне признаков инфаркта миокарда и коронарной недостаточности. С другой стороны, неспециалист нередко комплекс QS или QR, обусловленный направленной вниз Д-волной, считает признаком инфаркта миокарда, а вторичные изменения S — Т и Т — признаками коронарной недостаточности. Rosenbaum и соавт. (1945) различали два типа синдрома WPW. При типе А преждевременно возбуждается левый желудочек, при типе В — правый. В настоящее время различают целый ряд ЭКГ типов этого синдрома в зависимости от локализации дополнительных путей рядом или на отдалении от МЖП, в передней, задней или боковой стенках ПЖ или ЛЖ.
При типе А суммарный вектор преждевременно возбудившегося базального отдела левого желудочка направлен вниз и вперед, поэтому обусловливает в отведениях II, III,V1 — V5 направление вверх А-волны и относительно большую амплитуду зубца RII,III,aVF,V1-V5. Амплитуда R в этих отведениях несколько увеличивается за счет суммирования вектора левого желудочка с вектором продолжающегося возбуждения базального отдела, ориентированного вниз. В I отведении могут быть два варианта направления Д-волны и, следовательно, две формы комплекса QRS:RS и QR. Для обоих вариантов характерна небольшая амплитуда зубца R,, так как преобладающее вертикальное положение предвозбуждения желудочков (от основания вниз) относительно перпендикулярно оси I отведения. Таким образом, обоим вариантам типа А свойственно вертикальное положение электрической оси, или отклонение вправо. Основное различие этих двух вариантов типа А заключается в направлении Д-волны. Последнее, вероятно, зависит от локализации пути быстрого проведения. Если дополнительный путь проведения расположен вблизи от А — V узла и ствола пучка Гиса (в межжелудочковой перегородке или близко от нее — медиальный вариант), то преждевременное возбуждение распространяется в левом желудочке справа налево, в сторону боковой стенки. Тогда вектор Д-волны ориентирован влево, к положительному полюсу оси I отведения, и, следовательно, Д-волна направлена вверх от изоэлектрическои линии. Комплекс QRS, имеет форму RS. При втором (латеральном) варианте типа A WPW окольный путь быстрого проведения расположен ближе к боковой стенке левого желудочка, и распространение возбуждения в базальном отделе последнего происходит слева направо, т. е. вектор А-волны ориентирован в сторону отрицательного полюса оси I отведения. При этом Д-волна направлена вниз от изоэлектрическои линии и комплекс QRS, имеет формы QR. Для этого варианта типа А также характерна относительно большая амплитуда RV1, чем при варианте RS1, так как начальный вектор ориентирован не только вперед, но и вправо. В отведении V6 при этом варианте нередко регистрируется раннее расщепление восходящего колена R или маленький зубец q (Д-волна). Тип В WPW связан с преждевременным возбуждением базального отдела правого желудочка и поэтому характеризуется направлением вектора Д-волны выражено влево, и назад, а среднего вектора QRS влево и вверх. Вследствие этого на ЭКГ в I и в левых грудных отведениях А-волна направлена вверх от изоэлектрическои линии и комплекс QRS представлен высоким зубцом R, а в отведениях III и V, Д-волна направлена вниз, и регистрируется комплекс QSIII,V1. Иногда часть А-волны в этих отведениях направлена вверх, и тогда в III или V1 регистрируется низкий r и глубокий S (rS) или qrSV1.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
— Также рекомендуем «Атипичный синдром WPW. ЭКГ при типе А синдрома WPW» Оглавление темы «Синдром Вольфа — Паркинсона — Уайта (WPW синдром)»: |
Источник
Синдром Вольфа-Паркинсона-Уайта (Вайта), или WPW – это болезнь, обусловленная патологией сердца, при которой развивается аномальный мышечный пучок (атриовентрикулярный путь), находящийся между желудочковым отделом и предсердием. Синдром Вольфа Паркинсона выражается в преждевременном сокращении сердечной мышцы из-за ускоренных импульсов, которые не всегда заметны на ЭКГ.
WPW в большинстве случаев диагностируется у молодых людей и детей, так как является врожденной особенностью, заработать его в взрослом возрасте или старости невозможно. В общей сложности это заболевание встречается у 0,16 – 0,30 % всего населения планеты, причем мужчины страдают от него намного чаще женщин.
Общая информация
Болезнь ВПВ впервые была описана в 1930 году одновременно тремя врачами, но свое название получила лишь в 1940 году.
По сути своей, синдром Вольфа-Паркинсона-Уайта назвали болезнью за неимением такого термина, который смог бы описать деформацию сердца, вызванную, предположительно, генетической мутацией.
Главным признаком синдрома Вольфа-Паркинсона-Уайта является нарушение сердечного ритма в результате перевозбудимости сердечных желудочков, развивающейся из-за дополнительных стимулирующих импульсов.
На ЭКГ этот симптом можно заметить по проявившейся дельта-волне.
На данный момент выделяют два типа синдрома Вольфа Паркинсона Уайта с одинаковыми последствиями: тип А и тип B. Их основное различие – угол наклона альфа при дельта-волне на ЭКГ.
На ЭКГ этот симптом можно заметить по проявившейся дельта-волне.
На данный момент выделяют два типа синдрома Вольфа-Паркинсона-Уайта с одинаковыми последствиями: тип А и тип B. Их основное различие – угол наклона альфа при дельта-волне на ЭКГ.
Этиология
Точная причина не установлена, но распространены случаи, когда синдром Вольфа Паркинсона Уайта выявляют по признакам на ЭКГ у новорожденных с мутацией гена PRKAG2, хотя иногда болезнь протекает в этом возрасте скрыто.
Проявления заболевания
WPW может проявиться в любом возрасте, однако чаще всего его выявляют в юности с 10 до 20 лет. В зависимости от количества прожитых лет различаются и первые признаки развывшегося недуга.
Чаще всего синдром самостоятелен, однако может быть и сопутствующим осложнением при врожденных пороках.
Выделяются несколько стадий:
- Латентная – полное отсутствие признаков синдрома Вольфа Паркинсона Уайта сердца на ленте ЭКГ.
- Манифестирующая – одновременно проявляется тахиаритмия и перевозбуждение сердечных желудочков.
- Интермиттирующая – подтверждается АВРТ, появляется синусовый ритм, желудочки возбуждены.
- Множественная – дополнительных каналов больше одного.
- ВПВ феномен – дельта волна есть, а нарушения ритма не наблюдается.
Проявляющаяся в стадии манифестации симптоматика зависит от возраста пациента. В каждом периоде есть свои особенности.
Симптомы синдрома Вольфа Паркинсона Уайта у новорожденных и детей младшего возраста:
- Отказ от кормления.
- Беспокойство.
- Бледность.
- Учащенное дыхание (тахипноэ).
- В редких случаях появляется лихорадка.
У подростков:
- Дыхание затруднено.
- Периодические приступы боли в груди.
- Четкое ощущение сердцебиения.
У взрослых и пожилых людей:
- Одышка.
- Головокружение.
- Учащенный пульс.
- Слабость.
- Резкие колющие боли в груди.
- В голове или горле ощущается пульсация.
- Меняющийся уровень артериального давления.
При этом, для возникновения симптоматики, физическое напряжение совершенно не обязательно.
Также у пациентов любого возраста во время осмотра в клинике при синдроме Вольфа-Паркинсона-Уайта часто регистрируются нормальные показатели кардиограммы. Однако на подозрения должны навести дополнительные признаки, проявляющиеся во время приступов тахикардии:
- Прохладные кожные покровы.
- Повышенное потоотделение.
- Резкое снижение артериального давления.
Диагностика
При появлении симптомов синдрома Вольфа-Паркинсона-Уайта проводится дифференциальная диагностика, основой которой является разнообразные исследования ЭКГ. По результатам назначают необходимое лечение.
Обязательные обследования:
- ЭКГ;
- суточный мониторинг ЭКГ (по Холтеру);
- ЭхоКГ;
- электрофизиологическое обследование сердца;
- чрезпищеводный проводящий анализ сердца;
- УЗИ;
- анализ функции почек;
- расширенный анализ крови;
- гормоны щитовидной железы;
- скрининг на предмет наркотиков.
Лечение и профилактика
При скрытом течении без проявления признаков синдром Вольфа Паркинсона Уайта не требует сложного лечения, лишь соблюдения общих клинических рекомендаций, которые направленны на предотвращение приступов.
Главным средством профилактики считается хирургическая операция, позволяющая разрушить очаги, провоцирующие аритмию.
Возможно использование лекарственных препаратов для проведения профилактики приступов WPW. Обычно используют гипотензивные и аритмические препараты:
- Соталол.
- Кордарон (Амиодарон).
- Этацизин.
Однако используют их с большой осторожностью. Так, при проявлении некоторых признаков синдрома Вольфа-Паркинсона-Уайта, тот же амиодарон строго противопоказан. К таким признакам относят нестабильное, понижающееся артериальное давление.
Антиаритмические лекарства используются с осторожностью и только под контролем врача, так как даже на фоне приступа болезни Вольфа-Паркинсона-Уайта, они могут спровоцировать синусовую брадикардию.
Также проводится дефибрилляция, если возникает фибрилляция предсердий.
Прогнозы
Болезнь ВПВ при условии раннего обнаружения и регулярного наблюдения имеет благоприятный прогноз, ведь смертность от синдрома Вольфа-Паркинсона-Уайта при соблюдении рекомендаций не превышает 4% и происходит при инфарктах, инвалидность наступает редко.
Течение болезни и выбор метода лечения полностью зависит от частотности и силы приступов тахикардии.
Общие рекомендации
Людям с болезнью WPW даже при латентном течении необходим регулярный контроль со стороны врача-кардиолога. Поэтому им показано минимум раз в год приходить на прием и записывать ЭКГ, чтобы отследить динамику развития заболевания.
Кроме того, врачи советуют ограничить занятия спортом, включая лечебную физкультуру и не назначать себе физические нагрузки без предварительной консультации с кардиологом.
Важным фактором сохранения здоровья является правильное питание и соблюдение специальной диеты.
- Бокерия Л. А. Об итогах научно-исследовательских работ за 2001 год // Бюлл. НЦсСх им. А. Н. Бакулева РАМН «Сердечно-сосудистые заболевания». — 2002. — Т. 3, № 10. — С. 4-11.
- Клиническая кардиология: Руководство для врачей. — М.: Универсум паблишинг, 1995. — С. 213—214.
- Cox J. L., Gallagher J. J., Cain M. E. Experience with 118 consecutive patients undergoing surgery for the Wolff-Parkinson-White syndrome // J. Thorac. Surg. — 1985. -Vol. 90. — P. 490-501 (Abstr.)
- Goyal R., Zivin A., Soura J. et al. Comparison of the ages of tachycardia onset in patients with atrioventricular nodal reentrant tachycardia and accessory pathway-mediated tachycardia // Am. J. — 1996; 132 (4): 765-767.
- Лебедев Д.С., Егоров Д.Ф., Выговский А.С.// Акт. вопр. сердечно-сосудистой хирургии: Тез. докл. 5-й Всес. конференции. — М., 1986. — С. 280-282.
09 марта 2020
Выздоровление неврологического больного не заканчивается…
Читать далее
08 марта 2020
Болезнь Паркинсона является возрастным, хроническим…
Читать далее
03 марта 2020
О болезнях Паркинсона и Альцгеймера…
Читать далее
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Гимранов Ринат Фазылжанович
Записаться к специалисту
×
Источник