Синдром вольфа паркинсона уайта экг типы
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как антисистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2187 дней] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
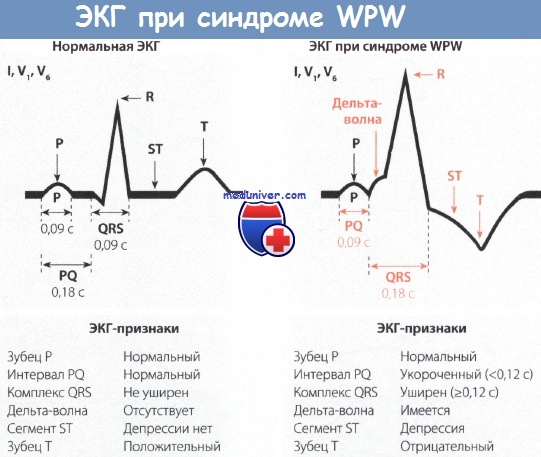
Явный синдром имеет ряд типичных ЭКГ-признаков:
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
Признаки синдрома Вольфа-Паркинсона-Уайта (WPW) на ЭКГ• Синдром Вольфа-Паркинсона-Уайта (WPW) встречается редко, однако из-за многогранной картины считается «каверзным» для ЭКГ-диагностики. • Для ЭКГ-картины синдрома Вольфа-Паркинсона-Уайта (WPW) характерно укорочение интервала PQ (менее 0,12 с), уширение и деформация комплекса QRS, конфигурация которого напоминает блокаду ножки ПГ, наличие дельта-волны и нарушение возбудимости. • При синдроме WPW возбуждение сердца происходит двумя путями. Сначала частично и раньше времени через дополнительный проводящий путь возбуждается миокард одного желудочка, затем возбуждение проводится нормальным путем через АВ-узел. • Синдром Вольфа-Паркинсона-Уайта (WPW) часто наблюдается у молодых мужчин. Для него типичны приступы пароксизмальной тахикардии (АВ-узловая тахикардия). Синдром Вольфа-Паркинсона-Уайта (WPW) назван по фамилиям авторов, впервые описавших его в 1930 г. (Вольф, Паркинсон и Уайт). Частота встречаемости этого синдрома небольшая и колеблется в диапазоне 1,6-3,3%о, хотя среди больных с пароксизмальной тахикардией на его долю приходится от 5 до 25% случаев тахикардии. Важность диагностики синдрома Вольфа-Паркинсона-Уайта (WPW) связана с тем, что по своим ЭКГ-проявлениям он напоминает многие другие заболевания сердца и ошибка в диагностике чревата тяжелыми последствиями. Поэтому синдром WPW считается «каверзным» заболеванием. Патофизиология синдрома Вольфа-Паркинсона-Уайта (WPW)При синдроме Вольфа-Паркинсона-Уайта (WPW) возбуждение миокарда происходит двумя путями. В большинстве случаев причиной синдрома бывает врожденный дополнительный пучок проведения, а именно дополнительный мышечный пучок, или пучок Кента, который служит коротким путем распространения возбуждения из предсердий в желудочки. Это можно представить следующим образом. Возбуждение возникает, как обычно, в синусовом узле, но распространяется по дополнительному проводящему пути, т.е. упомянутому выше пучку Кента, достигая желудочка быстрее и раньше, чем при обычном распространении возбуждения. В результате происходит преждевременное возбуждение части желудочка (предвозбуждение). Вслед за этим возбуждается остальная часть желудочков в результате поступления в них импульсов по нормальному пути возбуждения, т.е. по пути, проходящему через АВ-соединение.
Симптомы синдрома Вольфа-Паркинсона-Уайта (WPW)Для синдрома Вольфа-Паркинсона-Уайта (WPW) характерны следующие 3 клинических признака: • По данным многочисленных наблюдений, синдром WPW у мужчин встречается чаще, чем у женщин; 60% случаев синдрома WPW приходится на долю мужчин молодого возраста. • Больные синдромом Вольфа-Паркинсона-Уайта (WPW) часто жалуются на сердцебиение, вызванное нарушением ритма сердца. В 60% случаев у больных наблюдаются аритмии, преимущественно пароксизмальная наджелудочковая тахикардия (реципрокная АВ-узловая тахикардия). Кроме того, возможны мерцание предсердий, трепетание предсердий, предсердная и желудочковая экстрасистолии, а также АВ-блокада I и II степени. • В 60% случаев синдром Вольфа-Паркинсона-Уайта (WPW) выявляют у людей, которые не предъявляют жалоб со стороны сердца. Это обычно лица, страдающие вегетососудистой дистонией. В остальных 40% случаев синдром WPW диагностируют у больных с сердечной патологией, которая нередко бывает представлена различными пороками сердца (например, синдромом Эбштейна, дефектами межпредсердной и межжелудочковой перегородок) или ИБС.
Диагностика синдрома Вольфа-Паркинсона-Уайта (WPW)Диагностировать синдром Вольфа-Паркинсона-Уайта (WPW) можно только при помощи ЭКГ. При внимательном чтении ЭКГ можно выявить своеобразную картину: после нормального зубца Р следует необычно короткий интервал PQ, продолжительность которого меньше 0,12 с. В норме длительность интервала PQ, как уже говорилось в главе, посвященной нормальной ЭКГ, равна 0,12-0,21 с. Удлинение интервала PQ (например, при АВ-блокаде) наблюдается при различных заболеваниях сердца, в то время как укорочение этого интервала представляет собой редкий феномен, который отмечается практически только при синдромах WPW и LGL. Для последнего характерно укорочение интервала PQ и нормальный комплекс QRS. Другим важным ЭКГ-признаком является изменение комплекса QRS. В его начале отмечается так называемая дельта-волна, которая придает ему своеобразный вид и делает его уширенным (0,12 с и более). В итоге комплекс QRS оказывается уширенным и деформированным. Он может напоминать по форме изменения, характерные для блокады ПНПГ, а в части случаев -ЛНПГ. Поскольку деполяризация желудочков (комплекс QRS) явно изменена, то и реполяризация претерпевает вторичные изменения, затрагивающие интервал ST. Так, при синдроме WPW отмечаются отчетливая депрессия сегмента ST и отрицательный зубец Т в левых грудных отведениях, прежде всего, в отведениях V5 и V6. Далее отметим, что при синдроме Вольфа-Паркинсона-Уайта (WPW) нередко регистрируется очень широкий и глубокий зубец Q в отведениях II, III и aVF. В таких случаях возможна ошибочная диагностика ИМ задней стенки. Но иногда явно уширенный и глубокий зубец Q регистрируется в правых грудных отведениях, например в отведениях V1 и V2. Неопытный специалист в таком случае может ошибочно диагностировать инфаркт миокарда (ИМ) передней стенки ЛЖ. Но при достаточном опыте, как правило, удается в отведениях II, III, aVF или V1 и V2 распознать дельта-волну, характерную для синдрома WPW. В левых грудных отведениях V5 и V6 регистрируется направленная вниз дельта-волна, поэтому зубец Q не дифференцируется. Лечение синдрома WPW, проявляющегося клинической симптоматикой, начинают с назначения лекарственных средств, например аймалина или аденозина, после чего, если эффект отсутствует, прибегают к катетерной аблации дополнительного проводящего пути, которая приводит к излечению в 94% случаев. При бессимптомном течении синдрома WPW специальной терапии не требуется. Особенности ЭКГ при синдроме Вольфа-Паркинсона-Уайта (WPW):
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
— Также рекомендуем «Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В» Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
|
Источник
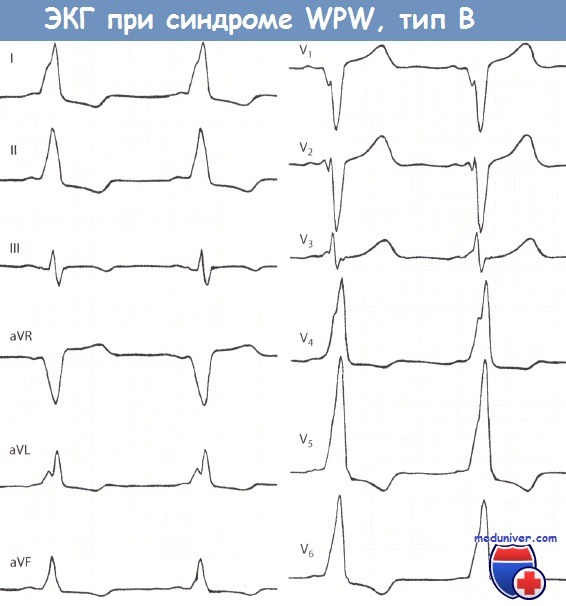
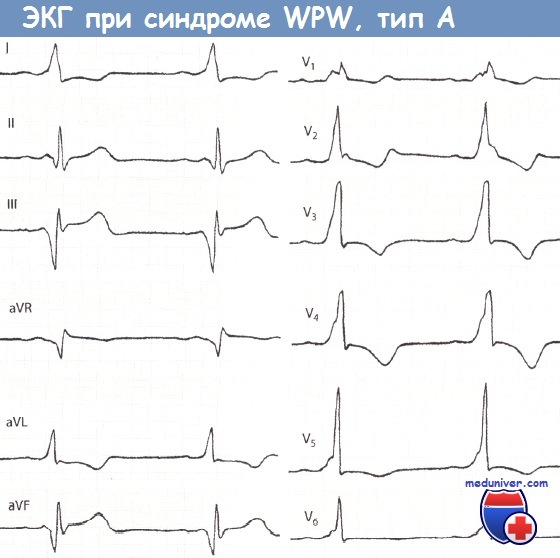
Механизмы синдрома Вольфа — Паркинсона — Уайта. Типы синдрома WPWПри ускоренном проведении только по путям Торела и Джеймса импульс попадает раньше времени в верхнюю (неветвящуюся) часть ствола Гиса и далее одновременно во все три основные ветви пучка Гиса. В таких случаях желудочковый комплекс не изменяется и на ЭКГ единственным результатом ускоренного А — V проведения является укорочение интервала Р — Q. Такой синдром преждевременного возбуждения обоих желудочков описали Clerc, Levy, Cristesco (1938) и определили его взаимосвязь с наджелудочковыми тахикардиями Lown, Ganong и Levine (1952). Комбинация ускорения проведения по путям Торела и Джеймса и ветвям Махейма и прежде всего проведение только по путям Махейма, может дать меньшую степень укорочения интервала Р — Q, иногда на уровне нижней границы нормы (0,12 — 0,14 сек.) и короткую А-волну, что можно определить как атипичный или редуцированный синдром WPW. При синдроме WPW ЭКГ часто является причиной диагностических ошибок, так как изменения начальной части комплекса QRS, сегмента RS — Т и зубца Т затрудняют выявление на их фоне признаков инфаркта миокарда и коронарной недостаточности. С другой стороны, неспециалист нередко комплекс QS или QR, обусловленный направленной вниз Д-волной, считает признаком инфаркта миокарда, а вторичные изменения S — Т и Т — признаками коронарной недостаточности. Rosenbaum и соавт. (1945) различали два типа синдрома WPW. При типе А преждевременно возбуждается левый желудочек, при типе В — правый. В настоящее время различают целый ряд ЭКГ типов этого синдрома в зависимости от локализации дополнительных путей рядом или на отдалении от МЖП, в передней, задней или боковой стенках ПЖ или ЛЖ.
При типе А суммарный вектор преждевременно возбудившегося базального отдела левого желудочка направлен вниз и вперед, поэтому обусловливает в отведениях II, III,V1 — V5 направление вверх А-волны и относительно большую амплитуду зубца RII,III,aVF,V1-V5. Амплитуда R в этих отведениях несколько увеличивается за счет суммирования вектора левого желудочка с вектором продолжающегося возбуждения базального отдела, ориентированного вниз. В I отведении могут быть два варианта направления Д-волны и, следовательно, две формы комплекса QRS:RS и QR. Для обоих вариантов характерна небольшая амплитуда зубца R,, так как преобладающее вертикальное положение предвозбуждения желудочков (от основания вниз) относительно перпендикулярно оси I отведения. Таким образом, обоим вариантам типа А свойственно вертикальное положение электрической оси, или отклонение вправо. Основное различие этих двух вариантов типа А заключается в направлении Д-волны. Последнее, вероятно, зависит от локализации пути быстрого проведения. Если дополнительный путь проведения расположен вблизи от А — V узла и ствола пучка Гиса (в межжелудочковой перегородке или близко от нее — медиальный вариант), то преждевременное возбуждение распространяется в левом желудочке справа налево, в сторону боковой стенки. Тогда вектор Д-волны ориентирован влево, к положительному полюсу оси I отведения, и, следовательно, Д-волна направлена вверх от изоэлектрическои линии. Комплекс QRS, имеет форму RS. При втором (латеральном) варианте типа A WPW окольный путь быстрого проведения расположен ближе к боковой стенке левого желудочка, и распространение возбуждения в базальном отделе последнего происходит слева направо, т. е. вектор А-волны ориентирован в сторону отрицательного полюса оси I отведения. При этом Д-волна направлена вниз от изоэлектрическои линии и комплекс QRS, имеет формы QR. Для этого варианта типа А также характерна относительно большая амплитуда RV1, чем при варианте RS1, так как начальный вектор ориентирован не только вперед, но и вправо. В отведении V6 при этом варианте нередко регистрируется раннее расщепление восходящего колена R или маленький зубец q (Д-волна). Тип В WPW связан с преждевременным возбуждением базального отдела правого желудочка и поэтому характеризуется направлением вектора Д-волны выражено влево, и назад, а среднего вектора QRS влево и вверх. Вследствие этого на ЭКГ в I и в левых грудных отведениях А-волна направлена вверх от изоэлектрическои линии и комплекс QRS представлен высоким зубцом R, а в отведениях III и V, Д-волна направлена вниз, и регистрируется комплекс QSIII,V1. Иногда часть А-волны в этих отведениях направлена вверх, и тогда в III или V1 регистрируется низкий r и глубокий S (rS) или qrSV1.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
— Также рекомендуем «Атипичный синдром WPW. ЭКГ при типе А синдрома WPW» Оглавление темы «Синдром Вольфа — Паркинсона — Уайта (WPW синдром)»: |
Источник