Синдром вольфа паркинсона уайта экг
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2020;
проверки требует 1 правка.
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как асистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2260 дней] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
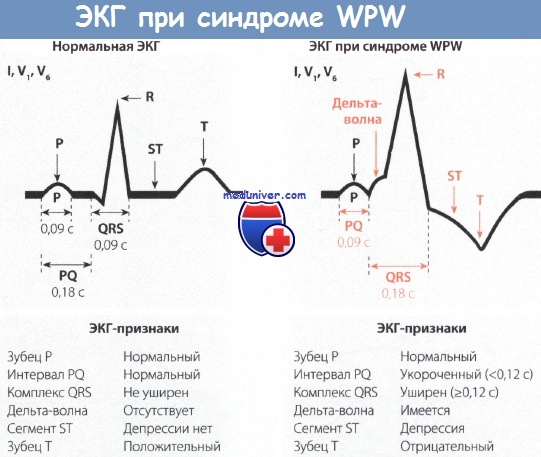
Явный синдром имеет ряд типичных ЭКГ-признаков:
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
Признаки синдрома Вольфа-Паркинсона-Уайта (WPW) на ЭКГ• Синдром Вольфа-Паркинсона-Уайта (WPW) встречается редко, однако из-за многогранной картины считается «каверзным» для ЭКГ-диагностики. • Для ЭКГ-картины синдрома Вольфа-Паркинсона-Уайта (WPW) характерно укорочение интервала PQ (менее 0,12 с), уширение и деформация комплекса QRS, конфигурация которого напоминает блокаду ножки ПГ, наличие дельта-волны и нарушение возбудимости. • При синдроме WPW возбуждение сердца происходит двумя путями. Сначала частично и раньше времени через дополнительный проводящий путь возбуждается миокард одного желудочка, затем возбуждение проводится нормальным путем через АВ-узел. • Синдром Вольфа-Паркинсона-Уайта (WPW) часто наблюдается у молодых мужчин. Для него типичны приступы пароксизмальной тахикардии (АВ-узловая тахикардия). Синдром Вольфа-Паркинсона-Уайта (WPW) назван по фамилиям авторов, впервые описавших его в 1930 г. (Вольф, Паркинсон и Уайт). Частота встречаемости этого синдрома небольшая и колеблется в диапазоне 1,6-3,3%о, хотя среди больных с пароксизмальной тахикардией на его долю приходится от 5 до 25% случаев тахикардии. Важность диагностики синдрома Вольфа-Паркинсона-Уайта (WPW) связана с тем, что по своим ЭКГ-проявлениям он напоминает многие другие заболевания сердца и ошибка в диагностике чревата тяжелыми последствиями. Поэтому синдром WPW считается «каверзным» заболеванием. Патофизиология синдрома Вольфа-Паркинсона-Уайта (WPW)При синдроме Вольфа-Паркинсона-Уайта (WPW) возбуждение миокарда происходит двумя путями. В большинстве случаев причиной синдрома бывает врожденный дополнительный пучок проведения, а именно дополнительный мышечный пучок, или пучок Кента, который служит коротким путем распространения возбуждения из предсердий в желудочки. Это можно представить следующим образом. Возбуждение возникает, как обычно, в синусовом узле, но распространяется по дополнительному проводящему пути, т.е. упомянутому выше пучку Кента, достигая желудочка быстрее и раньше, чем при обычном распространении возбуждения. В результате происходит преждевременное возбуждение части желудочка (предвозбуждение). Вслед за этим возбуждается остальная часть желудочков в результате поступления в них импульсов по нормальному пути возбуждения, т.е. по пути, проходящему через АВ-соединение.
Симптомы синдрома Вольфа-Паркинсона-Уайта (WPW)Для синдрома Вольфа-Паркинсона-Уайта (WPW) характерны следующие 3 клинических признака: • По данным многочисленных наблюдений, синдром WPW у мужчин встречается чаще, чем у женщин; 60% случаев синдрома WPW приходится на долю мужчин молодого возраста. • Больные синдромом Вольфа-Паркинсона-Уайта (WPW) часто жалуются на сердцебиение, вызванное нарушением ритма сердца. В 60% случаев у больных наблюдаются аритмии, преимущественно пароксизмальная наджелудочковая тахикардия (реципрокная АВ-узловая тахикардия). Кроме того, возможны мерцание предсердий, трепетание предсердий, предсердная и желудочковая экстрасистолии, а также АВ-блокада I и II степени. • В 60% случаев синдром Вольфа-Паркинсона-Уайта (WPW) выявляют у людей, которые не предъявляют жалоб со стороны сердца. Это обычно лица, страдающие вегетососудистой дистонией. В остальных 40% случаев синдром WPW диагностируют у больных с сердечной патологией, которая нередко бывает представлена различными пороками сердца (например, синдромом Эбштейна, дефектами межпредсердной и межжелудочковой перегородок) или ИБС.
Диагностика синдрома Вольфа-Паркинсона-Уайта (WPW)Диагностировать синдром Вольфа-Паркинсона-Уайта (WPW) можно только при помощи ЭКГ. При внимательном чтении ЭКГ можно выявить своеобразную картину: после нормального зубца Р следует необычно короткий интервал PQ, продолжительность которого меньше 0,12 с. В норме длительность интервала PQ, как уже говорилось в главе, посвященной нормальной ЭКГ, равна 0,12-0,21 с. Удлинение интервала PQ (например, при АВ-блокаде) наблюдается при различных заболеваниях сердца, в то время как укорочение этого интервала представляет собой редкий феномен, который отмечается практически только при синдромах WPW и LGL. Для последнего характерно укорочение интервала PQ и нормальный комплекс QRS. Другим важным ЭКГ-признаком является изменение комплекса QRS. В его начале отмечается так называемая дельта-волна, которая придает ему своеобразный вид и делает его уширенным (0,12 с и более). В итоге комплекс QRS оказывается уширенным и деформированным. Он может напоминать по форме изменения, характерные для блокады ПНПГ, а в части случаев -ЛНПГ. Поскольку деполяризация желудочков (комплекс QRS) явно изменена, то и реполяризация претерпевает вторичные изменения, затрагивающие интервал ST. Так, при синдроме WPW отмечаются отчетливая депрессия сегмента ST и отрицательный зубец Т в левых грудных отведениях, прежде всего, в отведениях V5 и V6. Далее отметим, что при синдроме Вольфа-Паркинсона-Уайта (WPW) нередко регистрируется очень широкий и глубокий зубец Q в отведениях II, III и aVF. В таких случаях возможна ошибочная диагностика ИМ задней стенки. Но иногда явно уширенный и глубокий зубец Q регистрируется в правых грудных отведениях, например в отведениях V1 и V2. Неопытный специалист в таком случае может ошибочно диагностировать инфаркт миокарда (ИМ) передней стенки ЛЖ. Но при достаточном опыте, как правило, удается в отведениях II, III, aVF или V1 и V2 распознать дельта-волну, характерную для синдрома WPW. В левых грудных отведениях V5 и V6 регистрируется направленная вниз дельта-волна, поэтому зубец Q не дифференцируется. Лечение синдрома WPW, проявляющегося клинической симптоматикой, начинают с назначения лекарственных средств, например аймалина или аденозина, после чего, если эффект отсутствует, прибегают к катетерной аблации дополнительного проводящего пути, которая приводит к излечению в 94% случаев. При бессимптомном течении синдрома WPW специальной терапии не требуется. Особенности ЭКГ при синдроме Вольфа-Паркинсона-Уайта (WPW):
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
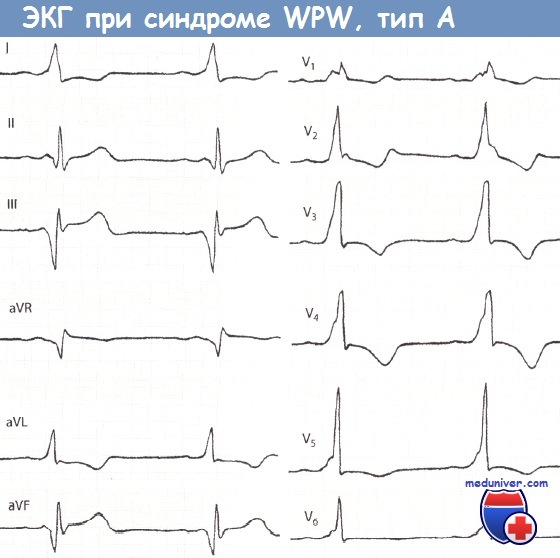
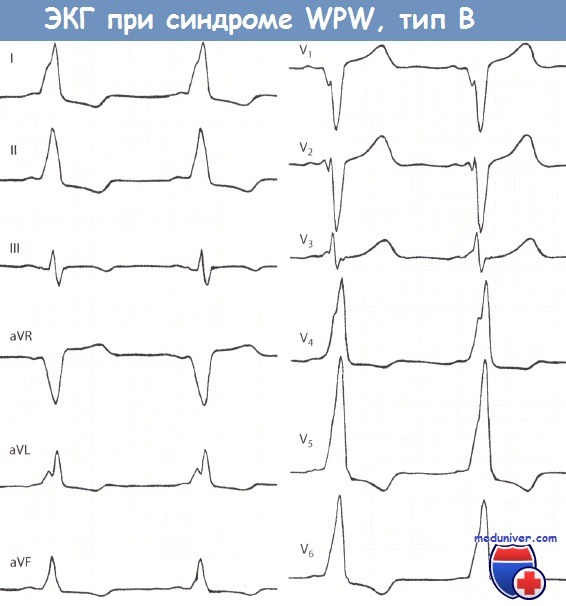
— Также рекомендуем «Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В» Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
|
Источник
Ноябрь 26, 2018
Нет комментариев
В 1930 году Вольф, Паркинсон и Уайт описали серию молодых пациентов, которые испытывали пароксизмы тахикардии и имели характерные аномалии при электрокардиографии (ЭКГ). В настоящее время синдром Вольфа-Паркинсона-Уайта (ВПУ) определяется как врожденное заболевание, связанное с нарушением проводящей сердечной ткани между предсердиями и желудочками, которая приводит к механизму re-entry тахикардии в сочетании с суправентрикулярной тахикардией (СВТ).

Классическая электрокардиограмма Wolff-Parkinson-White с коротким интервалом PR, QRS> 120 мс и дельта-волной
Синдром связан с преждевременным возбуждением, которое происходит из-за проводимости предсердного импульса не с помощью нормальной системы проводимости, а через дополнительное атриовентрикулярное (АВ) мышечное соединение, называемое вспомогательным путем (AP), которое обходит АВ-узел.
Классические признаки на ЭКГ, связанные с синдромом Вольфа-Паркинсона-Уайта, включают в себя следующие:
Наличие укороченного интервала PR (<120 мс)
Широкий комплекс QRS длиннее 120 мс с невнятным началом формы сигнала QRS, называемый дельта-волной , в начале QRS
Вторичные изменения волны ST-T
Больные с синдромом ВПУ потенциально подвержены повышенному риску возникновения опасных желудочковых аритмий в результате проводимости по обходному пути, что приводит к очень быстрой и хаотичной деполяризации желудочка, если у них развиваются трепетание предсердий или фибрилляция предсердий.
У некоторых больных имеется скрытый обходной путь. Несмотря на то, что у них имеется дополнительное атриовентрикулярное соединение, у него отсутствует антеградная проводимость; соответственно, у этих больных не имеется классических аномалий показателей на ЭКГ. Чаще всего это установливается во время проведения электрофизиологических исследований, проводимых для диагностики или лечения суправентрикулярной тахикардии.
Лишь у небольшого процента больных с синдромом Вольфа-Паркинсона-Уайта (<1%) подвергается риску внезапной сердечной смерти (ВСС). У больных, имеющих фибрилляцию предсердий с преждевременным возбуждением, могут быть эффективными сердечные электрофизиологические исследования и радиочастотная катетерная абляция. Симптоматическая форма наджелудочковой тахикардии может лечится путем абляции катетера. Бессимптомные пациенты нуждаются в периодическом наблюдении. Наступление сердечных аритмий и, возможно, внезапный риск смерти могут также контролироваться путем профилактической катетерной абляции.
Патофизиология
Второстепенные пути или соединения между предсердием и желудочком являются результатом нарушения эмбрионального развития ткани миокарда, соединяющего волокнистые ткани, которые разделяют две камеры. Это позволяет проводить электропроводность между предсердиями и желудочками на участках, отличных от АВ-узла. Прохождение через точки доступа обходит обычную задержку проводимости между предсердиями и желудочками, что обычно происходит на АВ-узле, и предрасполагает к развитию тахидисритмий.
Хотя в преждевременном возбуждении могут существовать десятки мест для обходных путей, в том числе атриофаскулярный, фасцикулярно-желудочковый, нодофасцикулярный или нодовентикулярный, наиболее распространенным обходным путем является вспомогательный путь АВ, иначе известный как пучок Кента. Это аномалия, наблюдаемая при синдроме ВПУ.
Главной особенностью, которая отличает синдром Вольфа-Паркинсона-Уайта от других суправентрикулярных тахикардий с дополнительными путями провдения, является способность дополнительного пути проводить либо в антеградном (то есть от предсердий до желудочков), либо ретроградном пути.
Наличие дополнительного пути проведения создает потенциал для рецикропных схем тахикардии, которые должны быть установлены, или для тахикардии с предварительным возбуждением при настройке фибрилляции предсердий, трепетания предсердий или для наджелудочковой тахикардии с дополнительным обходным путем проведения. Этот рецикропный механизм является типичной причиной СВТ, которому подвергаются риску пациенты с преждевременным возбуждением. Генезис рецикропной формы СВТ включает наличие двойных путей проведения между предсердиями и желудочками:
Естественный АВ-узловой путь Гиса-Пуркинье;
Один или несколько дополнительных АВ-путей (например, АВ-соединение, пути Кента, Махейма)
Эти пути обычно проявляют различные свойства проводимости и рефракторные периоды, которые приводят к механизму re-entry. Эффективный рефрактерный период (время, необходимое для восстановления электричесого импульса, необходимого для проведения следующего импульса) вспомогательного тракта, часто длиннее, чем у обычного AВ-узла Гиса-Пуркинье, и требует времени для проведения восстановления, прежде чем начать повторный импульс.
Степень преждевременного возбуждения на показателях ЭКГ у человека,имеющего синдром ВПУ может быть диагностирован по ширине интервала QRS и длине PR-интервала. Более широкий интервал QRS с коротким интервалом PR с отсутствующим или почти отсутствующим изоэлектрическим компонентом показывает, что большинство (или все) деполяризации желудочков инициируется через обходной путь проведения, а не через АВ-узел / систему Гиса-Пуркинье. Это было бы характерно для правых свободных стеновых путей, где вход предсердий близок к синоатриальному узлу.
Однако ширина QRS может изменяться, становясь более узкой во время более высокой частоты сердечных сокращений. Это возможно, потому что катехоламины позволяют узлу АВ вносить больший вклад в деполяризацию желудочков, усиливая проводимость АВ-узла; АВ-узел соединяется с системой Гиса-Пуркинье, что приводит к узкому комплексу QRS.
Типы наджелудочковой тахикардии включают ортодромическую тахикардию (по сравнению с АВ-узловой системой Гиса-Пуркинье и ретроградную проводимость дополнительного пути проведения), ортодромную тахикардию со скрытыми обходными путями (только ретроградную проводимость) и антидромную тахикардию (вниз по дополнительному и ретроградное проведение системы Гиса-Пуркинье и АВ-узел). У больных с синдромом с Вольфа-Паркинсона-Уайта, в которых обходной путь проведения участвует в рецидивирующей цепи, 95% случаев суправентрикулярных тахикардий обусловлено ортодромической тахикардией, а 5% связано с антидромной тахикардией.
Причины
Вспомогательные обходные пути проведения считаются врожденными аномалиями, которые связаны с нарушением изоляционного созревания тканей в атриовентрикулярном кольце, даже несмотря на то, что их проявления часто диагностируются в последующие годы, заставляя их казаться «приобретенными». В редких случаях приобретенный синдром ВПУ имел место у больных, перенесших операцию на сердце, что может быть связано с приобретенным функциональным эпикардиальным AV-соединением.
Исследования семейных случаевболезни, а также молекулярно-генетические исследования указывают на то, что синдром Вольфа-Паркинсона-Уайта наряду со связанными с ними нарушениями преждевреенного возбуждения может иметь генетический компонент. Он может быть унаследован из семейной истории с ассоциированными врожденными пороками сердца или без них; у 3,4% людей с синдромом ВПУ имеются близки родственники, имеющие преждевременного возбуждения желудочков.
Семейная форма обычно наследуется как менделевская аутосомно-доминантная черта. Хотя и редкое, наследование митохондрий также описывается. Синдром также может быть унаследован другими сердечными и некардиальными расстройствами, такими как семейные дефекты предсердной перегородки , семейный гипокалиемический периодический паралич и туберкулезный склероз .
Клинические врачи давно признали ассоциацию синдрома ВПУ с аутосомно-доминантной семейной гипертрофической кардиомиопатией. Однако только сравнительно недавно была установлена генетическая связь, связывающая гипертрофическую кардиомиопатию с синдромом ВПУ и описанную скелетную миопатию.
Признаки и симптомы
Клинические проявления синдрома Вольфа-Паркинсона-Уайта отражают связанные эпизоды тахиаритмии, а не аномальное возбуждение желудочков как таковое. У них может быть свое начало в любое время с детства до среднего возраста, и они могут варьироваться в зависимости от тяжести от легкого дискомфорта в грудной клетке или сердцебиения с обмороками или без них и до тяжелого кардиопульмонального шока и остановки сердца. Таким образом, клиническая картина варьируется в зависимости от возраста пациента.
У младенцев могут наблюдаться следующие симптомы:
Тахипноэ
Раздражительность
Бледность
Непереносимость кормления
Признаки застойной сердечной недостаточности, если эпизод не лечился в течение нескольких часов
Может присутствовать интеркуррентная лихорадка
У ребенка среднего возраста с синдромом ВПУ может наблюдаться:
Грудная боль
Сердцебиение
Трудность дыхания
У взрослых людей обычно может наблюдаться следующие симптомы:
Внезапное начало учащенного сердцебиения
Пульс, который является регулярным и «слишком быстрым для подсчета»,
Как правило, сопутствующее снижение их толерантности к активности
Физические данные включают следующее:
Нормальные результаты кардиологического обследования в подавляющем большинстве случаев
Во время тахикардических эпизодов пациент может быть холодным, потогонным и гипотензивным
Хруст в легких от легочной сосудистой перегрузки (во время или после эпизода наджелудочковой тахикардии)
У многих молодых лиц с тахикардией при осмотре с минимальными симптомами (например, учащенное сердцебиение, слабость, слабое головокружение), несмотря на чрезвычайно быструю частоту сердечных сокращений.
Возможны клинические признаки связанных с этим сердечных расстройств, например:
кардиомиопатия
Аномалия Эбштейна
Гипертрофическая кардиомиопатия ( мутация AMPK )
Диагностика
Обычные исследования крови могут потребоваться для исключения внекардиологических заболевания, вызывающие тахикардию. Исследования могут включать следующие:
Полный анализ крови
Химическое исследование функций почек и уровня электролитов
Тестирование функции печени
Анализы щитовидной железы
Исследование принимаемых лекарственных препаратов
Диагноз синдрома Вольфа-Паркинсона-Уайта обычно производится с помощью электрокардиограммы (ЭКГ) с 12 отведениями и иногда с амбулаторным контролем (например, телеметрией, контролем с помощью монитора Холтера). Наджелудочковую тахикардию лучше всего диагностировать, документируя показания ЭКГ с 12 отведениями во время тахикардии, хотя часто диагностика может выполняться с помощью полоска мониторинга или рекордера-кардиовертера. Степень подозрения на болезнь основан на истории, а реже – на физическом обследовании (аномалия Эбштейна или гипертрофическая кардиомиопатия). Хотя морфология показаний ЭКГ сильно различается, классические особенности ЭКГ заключаются в следующем:
Сокращенный PR-интервал (обычно <120 мс у подростка или взрослого)
Слабый и медленный рост начального восхождения на QRS-комплекс (дельта-волна)
Расширяемый комплекс QRS (общая продолжительность> 0,12 секунды)
ST-сегмент-T (реполяризация) изменяется, как правило, направленный против основной дельта-волны и комплекса QRS, отражающий измененную деполяризацию
Эхокардиография необходима для следующего:
Оценка функции левого желудочка, толщины перегородки и аномалий движения стенки
Исключая кардиомиопатию и связанный с ней врожденный дефект сердца (например, гипертрофическая кардиомиопатия, аномалия Эбштейна, L-транспозиция больших сосудов)
Стресс-тестирование является вспомогательным и может использоваться для следующего:
Воспроизведение переходной пароксизмальной формы наджелудочковой тахикардии, вызванной физическими упражнениями
Чтобы зафиксировать взаимосвязь физических упражнений с началом тахикардии
Чтобы оценить эффективность антиаритмической лекарственной терапии (антиаритмические препараты)
Чтобы определить, присутствует ли постоянное или прерывистое преждевременное возбуждени при разных значениях синуса.
Электрофизиологические исследования могут использоваться для пациентов с синдромом ВПУ, чтобы определить следующее:
Механизм клинической тахикардии
Электрофизиологические свойства (например, проводимость, рефрактерные периоды) вспомогательного пути проведения и атриовентрикулярного узла и системы Гиса-Пуркинье
Количество и расположение дополнительных путей (необходимых для абляции катетера)
Реакция на фармакологическую или абляционную терапию
Лечение
Лечение связанных с синдромом ВПУ аритмий включает следующее:
Радиочастотная абляция вспомогательного пути проведения
Антиаритмические препараты для замедления проводимости вспомогательного пути
AV-узловые блокирующие препараты у взрослых пациентов замедляют AV-узловую проводимость в определенных ситуациях
Для взрослых с синдромом Вольфа-Паркинсона-Уайта врачи выполняют контроль причин и триггеров, которые увеличивают дисритмию, которые включают ишемическую болезнь сердца (ИБС), кардиомиопатию, перикардит, нарушения электролитного баланса, заболевание щитовидной железы и анемию.
Прекращение острых эпизодов
Узко-сложную рецикропную тахикардию и АВ-узловую реципрокнурю тахикардию контролируют путем блокирования проводимости AV-узла следующим образом:
Вагусные маневры (например, маневр Вальсальвы, массаж сонной артерии, нанесение холодной воды или ледяной воды на лицо)
Взрослые: аденозин 6-12 мг через линию с большим отверстием (препарат имеет очень короткий период полувыведения)
Взрослые: верапамил 5-10 мг или дилтиазем 10 мг
Педиатрические пациенты: аденозин и верапамил или дилтиазем дозируются по весу.
Трепетание предсердий / фибрилляция или широкомасштабная тахикардия рассматриваются следующим образом:
прокаинамид или амиодарон, если присутствует широкомасштабная тахикардия, желудочковая тахикардия не может быть исключена, и пациент стабилен гемодинамически
Ibutilide
Первоначальная трактовка выбора для гемодинамически нестабильной тахикардии представляет собой синхронизацию с постоянным током электрической кардиоверсии, двухфазную, следующим образом:
Уровень 100 Дж (однофазный или нижний двухфазный) первоначально
При необходимости второй удар с более высокой энергией (200 Дж или 360 Дж)
Радиочастотная абляция
Радиочастотная абляция показана для следующих пациентов:
Пациенты с симптоматическим АВРТ
Пациенты с АФ или другими тахиаритмиями предсердий, которые имеют быстрый ответ желудочков через дополнительный путь (предэкспонированный АФ)
Пациенты с АВРТ или АФ с быстрыми скоростями сокращения желудочков, обнаруженные случайно во время ЭПС для несвязанной дисритмии, если самый короткий предписанный интервал R-R во время АФ составляет менее 250 мс
Бессимптомные пациенты с преддлингацией желудочков, чьи профессии, деятельность или психическое благополучие могут зависеть от непредсказуемых тахиаритмий или у которых такие тахиаритмии могут поставить под угрозу общественную безопасность
Больные с синдромом Вольфа-Паркинсона-Уайта и семейной историей внезапной сердечной смерти
Хирургическое лечение
Абсолютная радиочастотная аблация катетера практически исключила хирургическое лечение на открытом сердце у подавляющего большинства пациентов с синдромом со следующими исключениями:
Пациенты, у которых абляция катетера (с повторными попытками) не принесла результатов
Пациенты, перенесшие сопутствующее хирургическую операцию на сердце
Пациенты с другими тахикардиями с несколькими очагами, которым требуется хирургическое вмешательство (очень редко)
Долгосрочная антиаритмическая терапия
Пероральные препараты являются основой терапии у пациентов, не проходящих радиочастотную абляцию, хотя ответ на долгосрочную антиаритмическую терапию для профилактики дальнейших эпизодов тахикардии у пациентов с синдромом ВПУ остается