Синдром внутригрудного напряжения у детей лекция

Синдром внутригрудного напряжения
Синдром внутригрудного напряжения (СВН; пневмоторакс, пиопневмоторакс, лобарная эмфизема, диафрагмальная грыжа) может развиться в любом возрасте и вызвать тяжелые проявления ОДН вплоть до остановки дыхания и кровообращения. Увеличивается вероятность неблагоприятного исхода болезни в результате смещения средостения под действием возрастающего объема воздуха (напряженный пневмоторакс), крови или жидкости в плевральной полости (гемо- и гидроторакс) и сопутствующего спадения легких.
Необходимость быстрого установления диагноза и специального лечения требует от врача оперативности и знания характерных симптомов СВН: внезапное развитие цианоза, некоторая деформация грудной клетки, изменение дыхательных шумов в легких, их асимметрия, изменение перкуторного звука над легочными полями: появление коробочного звука над зоной большого скопления воздуха, снижение тона — над ателектазом, плевритом. Полезно определять границы сердца, легких. Большую помощь в правильном установлении диагноза оказывает своевременное рентгенологическое исследование органов грудной клетки: характерно наличие воздуха в плевральной полости (пневмоторакс), уровня жидкости под ним (пиопневмоторакс) и т. д.
Необходима срочная госпитализация больного в хирургическое отделение, где в качестве неотложного мероприятия проводят при напряженном пневмотораксе: экстренную пункцию во 2-м межреберье по передней стороне грудной клетки и отсасывание воздуха шприцем, отсосом, дренирование полости трубкой с клапаном. При скоплении транссудата или экссудата в плевральной полости показана плевральная пункция в 6-7 межреберье по задней аксиллярной линии, при необходимости плевральная полость дренируется по Бюлау.
Наличие острой эмфиземы доли или целого легкого, диафрагмальной грыжи (чаще у новорожденных) требует консультации хирургом и решения вопроса об экстренном оперативном вмешательстве.
Коклюш
Коклюш представляет собой острое инфекционное заболевание, до сих пор нередко встречающееся в грудном возрасте и протекающее со своеобразным приступным кашлем и репризами, возможными апноэ, развитием пневмопатии и гипоксической энцефалопатии в качестве осложнений. Тяжелые формы коклюша, которые в настоящее время встречаются только у детей первых месяцев жизни, могут осложняться двусторонними пневмониями, плевритами, острой дыхательной недостаточностью 3 степени и заканчиваться смертью больных.
В патогенезе дыхательных расстройств, свойственных коклюшу, ведущее значение имеют длительное раздражение нервных окончаний слизистой оболочки бронхов, оказываемое коклюшным экзотоксином, и формирование в дыхательном центре мозга застойного очага возбуждения по типу доминанты (по Ухтомскому). Это приводит к тому, что приступ Кашля производится на фоне судорожного состояния всей дыхательной мускулатуры, кашлевые толчки, следуя один за другим, происходят только на выдохе.
Приступ кашля без вдоха может длиться больше минуты, что сопровождается нарастающей гипоксией мозга. При достижении определенной степени гипоксии мозга происходит реципроктное растормаживание доминанты в области дыхательного центра, ребенок получает очень короткую возможность вдохнуть (реприза — пауза в переводе с франц.).
Вдох производится на фоне судорог мышц гортани, поэтому он сопровождается громким свистом (свистящий вдох) или остановкой дыхания (у детей первых месяцев жизни) вследствие запредельного торможения дыхательного центра и блокаде триггерного механизма регуляции дыхательного цикла.
У более старших детей приступ кашля при среднетяжелой и тяжелой форме коклюша заканчивается рвотой, и поскольку рвотный центр соседствует с дыхательным центром, происходит торможение застойного очага возбуждения в ЦНС, прекращение приступа кашля.
Вне приступа кашля дети обычно чувствуют себя относительно неплохо, могут принимать пищу, играть. При тяжелой форме приступы кашля становятся очень длительными (3— 5 минут), частота их превышает 25 в сутки, нарушается сон, появляются расстройства кровообращения, признаки интоксикации и гипоксического поражения мозга.
К особенностям лечения коклюша следует отнести ведущее значение патогенетической терапии, особенно применения седативных и нейроплегических средств.
Лечение легкой формы коклюша дома может выглядеть следующим образом:
— отвлекающая терапия днем (тихие игры, фильмы, чтение книг, прогулки и др.);
— антибиотики ( лучше до спазматического периода): макролиды, левомицетин, ампициллин, гентамицин (один из них, внутрь или внутримышечно курсом до 7 дней);
— седативные средства (по отдельности или в комбинации): седуксен в разовой дозе 0,3-0,5 мг/кг, аминазин — 1 мг/кг/сутки, фенобарбитал — 1-2 мг/кг 3-4 раза в день внутрь внутрь. Возможна дача внутрь экстракта валерианы, пустырника;
— полезны ингаляции теплого (до 35 С) 0,9% -ного раствора хлорида натрия, минеральной воды, паром от сваренных овощей (кипяток слить!) 2-4 раза в день;
— при появлении мокроты — назначение препаратов, облегчающих отделение мокроты: бромгексин, амброксол, туссамаг, пектуссин, мукалтин, анисовые капли, термопсис, микстура от кашля;
— возможно введение титрованного иммуноглобулина по 3-6 мл ежедневно;
— диета механически щадящая, легкоусвояемая, дается дробно, ребенка нужно докармливать после приступа кашля, рвоты.
При среднетяжелом и тяжелом течении коклюша, которое практически всегда бывает у детей первых месяцев жизни, пациентов следует госпитализировать.
В.П. Молочный, М.Ф. Рзянкина, Н.Г. Жила
Опубликовал Константин Моканов
Источник
Основные повреждающие факторы и этапы патогенеза. Этот синдром отражает быструю декомпенсацию дыхания и кровообращения, возникающую вследствие сдавления легкого и смещения средостения н >-за скопления жидкости и воздуха в плевргльной полости. Условно из-за частичного сходства клинической картины к этому синдосму можно отнести состояния с острой внутри- или экстраперикаодиаль- пой тампонадой сердца.
Клинически и тактически важно выделить две формы синдрома напряжения в грудной полости: острую, сочетающуюся с плевоопульмо- нальным или геморрагическим шоком, и постепенно прогрессирующую — подострую (схема 5).
Острия фирма синдрома нагшяжения развивается при внезапном впугрип девральном прорыве абсцесса легкого у цетей с острой гнойной деструктивной пневмонией, при напряженной медиастинальной эмфиземе (осложненной или не осложненной пневмотораксом), у больных с бронхиолитим или астматическим статусом 111 степени Острая форма характерна также для травмы грудной клетки с закрытым повреждением легкого и напряженным пневмотораксом. Причиной напряженного (клапанного) пневмо- или пиопневмоторакса является прохождение воздуха в полость плевры через расширение перфорационного отверстия бронха на вдохе с блокадой его на выдохе, Проникающий в плевральную полость воздух не выходит на выдохе и накапливается в ней в большом количестве. Из-за прогрессивно нарастающею внугрипдеврального давления резко смещаются органы средостения Перегиб крупных сосудов, смещение трахеи и бронхов ведут к расстройству дыхания и ненормадьной циркуляции крови в большом и малом кругах кровообращения. Кроме того, возникает коллапс легкого на стороне поражения и ухудшение функции другого легкого.
Подострая форма синдрома напряжения осложняет острую деструк тивную пневмонию, эмпиему плевры, закрытые повоеждения легкого без бронхиальных свищей. В определенной степени она обусловлива ет клиническую картину экссудативного плеврита, лобарнои эмфиземы и кисты легких. При этих заболеваниях напряжение в .ллеврально! полости нарастает постепенно, и ребенок успевает адаптироваться к смещению средостения. Тяжесть состояния в подобных случаях обус ловлена прогрессирующими рестриктивными нарушениями дыхания Недостаточность кровообращения отступает на второй план.
Клиническая картина синдрома напряжения в грудной полости складывается из признаков недостаточносли дыхания и кровообращения и локальных симптимов сочетания пневмогидроторакса со сме щением средостения в противоположную от поврежденного легкого сторону. Тяжесть дыхательной и сердечно-сосудистой недостаточности варьирует в зависимости от степени тяжести плевропульмонально го шока, степени коллабирования легкого и смещения средостения. При острой форме синдрома напряжения в гоудной полости ребенок внезапно начинает резко беспокоиться, появляются бледность кожи, холодный липкий пол, затрудненное дыхание Больной хватает воздух открытым ртом, у него страдальческое, испуганное выражение лица. Нарастает цианоз, пульс слабый, нитевидный, в некоторых случаях наблюдаются судороги. При прогрессировании гипоксии развивается кома, ребенок резко иианотичен, дыхание поверхностное, частое, артериальная гипотензия. Физикальные данные в таких случаях достаточно характерны: больная сторона грудной клел ки отстаел в дыхании, в более поздние сроки видно сглаживание межреберных промежутков, при перкуссии над легкими выявляют тимпанический звук, при пио- пневмотораксе над нижними отделами — притупление, имеются перкуторные и аускультативные признаки смещения органов средостения в здоровую сторону При выслушивании легких дыхательные шумы на больной слороне отсутствуют.
Подострые формы синдрома напряжения характеризуются медленным, но прогрессивно нараслающим ухудшением общего состояния ребенка. Больные жалуются на боли в грудной клетке при дыхании. Нередко возникают иррадиирующие боли в животе. Ребенок становится вялым, адинамичным, плохо ест. Его беспокоит мучительный болезненный кашель. Нарастают дыхательная недостаточность, бледность кожи, потливость, одышка, цианоз, лахикардия. При осмотре видно, что пораженная половина грудной клетки олстае’г в акте дыхания. Перкуторный звук над легочным полем укорочен При плеврилах четко определяются линия Дамуазо, пространство Траубе и треугольник Раухфуса. При большом скоплении выпота притупление распространяется на всю поверхность грудной клетки, справа сливается с

Схема 5. Нарастающее напряжение в грудной клетке
печеночной тупостью. Дыхательные шумы не проводятся. Границы сердца смещены в здоровую сторону, тоны приглушены При выслушивании детей грудною возраста, даже при сравнительно большом гнойном выпоте, дыхание может 6ьіть только ослабленным Над легким, в верхних отделах, часто слышны мелкие влажные хрипы.
Лечебно-тактические мероприятия. Все дети с синдромом напряжс ния в грудной полости или с подозрением на его наличие требую! срочной госпитализации в хирургический стационар. Ребенка уклады вают на носилки в возвышенном положении, постоянно дают увлаж ненный кислород Немедленная хирургическая помощь нужна детям с напряженным «клапанным* пиопневмотораксом.
Методы ликвидации пневмо- (гииро-, гемо-) торакса. Нарушение ды хания при ограничении подвижности грудной клетки и легких может быть обусловлено переломами одного или нескольких ребер, пневмо-, гидро-, гемотораксом и плевритом. У-детей грудного возраста, для которых типичен диафрагмальный тип дыхания, важными причинами рестриктивных расстройств являются переполненный желудок и паре.> кишечника, ограничивающие подвижность диафрагмы.
В лечении перечисленных патологических процессов основная роль принадлежит адекватному обезболиванию, плевральной пункции ,и дренированию плевральной полости, зондированию желудка.
Плевральная пункция показана при пневмотораксе, пневмо-, гид ро-, пио-, гемотораксе, сопровождающихся быстро прогрессирующей дыхательной недостаточностью или присоединением опасных сосудистых расстройств.
Техника плевральной пункции. В экстренных условиях чаще всею ее приходится делать больным, которым из-за тяжелою состояния не- вогможно придать вертикальное положение. В этих случаях больному придают полусидячее положение. Место прокола грудной стенки зависит от зааач пункции. При необходимости удатить воздух п^лткцию производят в третьем-четвертом межреберье по передней или средней подмышечной линии, для удаления жидкости (крови, гноя) — в шесгом-седьмом межреберье по средней или задней подмышечной линии
После обработки кожи антисептиками проводят новокаиновую анестезию (1-2 мл 0,5% раствора новокаина). Иглой для плевральной пункции с надетым на резинку 10-миллилитровым шприцем производят прокол грудной стенки по верхнему краю нижележащего ребра. Глубина пункции зависит от толщины грудной стенки, которая обычно не больше 2-3 см. Прокол в плевральную полость ощущают по внезапному прекращению сопротивления продвижению иглы.
При клапанном пневмотораксе дополнительным признаком является «симптом шприца», при котором воздух, скопившийся в полости плевры, выталкивает поршень шприца или совершает движения, синхронные с дыханием больного. При отсутствии этою симптома из плевральной полости медленно шприцем удаляют воздух и жидкость, причем перед каждым его отключением резинку пережимают зажимом. Появление кашля, кровянистого пенистого содержимого в
шприце гребует прекращения пункции. При извлечении иглы кожу покруг прокола сжимают пальцами и затем обрабатывают клеолом.
При напряженном пневмотораксе, осложненном плевропульмональ- иым шоком, состояние больного чаще всего настолько тяжепое, что гребует пункции полости плевры «открыто!» иглой без какой-либо предварительной подготовки. В этом случае пневмоторакс с положительным «симптомом шприца» является показанием для оставления (и крытым наружного конца иглы при плевральной пункции. Иглу | обрабатывают антисептиком, закрываю’1’ стерильной салфеткой (пеленкой), а во время транспортировки проводят пассивную аспирацию плеврального содержимого по методу Ьюлау, при этом к резинке иглы для плевральной пункции через стеклянный переходник подсоединяют длинную резиновую трубку и клапан, сделанный из отрезанного пальца перчатки. Это дает возможность проводить реанимационные меропри- я 1 ия, в том числе и ИВЛ, без опасности нарастания пневмоторакса
В госпитальных условиях после предварительной пункции проводят контрольную рентгенограмму груцной клетки. При сохранении усло- вий, поддерживающих пневмо (гидро-) пиоторакс, больному произ- водят торакоцентез и дренируют плевральную полость. Активную или пассивную аспирацию оставляют еще на сутки после прекращения у больного выхода воздуха из плевральной полости, затем дренаж на 24 ч пережимают и вновь проводят рентгенологическое исследование тудной клетки. Если легкое не коллабировалось, дренаж удаляют.
Кроме терапии пневмоторакса, при синдроме напряжения в грудной полости больному также проводят лечение плевропульмонального шока: анальгетики, при необходимости — сосудоактивные и инотроп- ные препараты, респираторную поддержку и лечение основной причины синдрома.
Еще по теме СИНДРОМ ВНУТРИГРУДНОГО НАПРЯЖЕНИЯ:
- N93.4 СИНДРОМ ПРЕДМЕНСТРУАЛЬНОГО НАПРЯЖЕНИЯ
- Скованность и напряжение
- НАПРЯЖЕНИЕ ДУШИ
- Показатели напряженности трудового процесса
- Напряжение в области шеи и плеч
- СИНДРОМ ДИСЕМІНОВАНОГО ВНУТРІШНЬОСУДИННОГО ЗГОРТАННЯ КРОВІ (ДВЗ-СИНДРОМ) В АКУШЕРСТВІ
- Синдром тестикулярної фемінізації (синдром нечутливості до дії андрогенів)
- Устранение факторов, препятствующих максимальной реализации детоксикационной функции печени в условиях напряженной мышечной деятельности
- Синдром надколенннково-бедренной боли (пателлофеморальный болевой синдром)
- HELLP-синдром
- Нефротический синдром
- Синдром Дауна
- Синдром Кушинга
- ГІПЕРТЕРМІЧНИЙ СИНДРОМ
Источник

Синдром дыхательных расстройств у новорожденных, обусловленный хирургической патологией

Острая дыхательная недостаточность (ОДН) — самая частая причина смерти в перинатальном периоде (70 – 80%)

Причины, вызывающие ОДН у новорожденных, лишь в половине случаев непосредственно связаны с поражением дыхательной системы ребенка

Основные причины СДР у новорожденных 1 -я группа — Инфекционновоспалительные заболевания легких и ВДП (пневмония, ОРВИ, ляринготрахеит, бронхиолит и др. )

Основные причины СДР у новорожденных 2 -я группа — Неинфекционная патология легких (аспирация, ателектазы, муковисцедоз, незрелость легких, спонтанный пневмоторакс, гидроторакс, лобарная эмфизема, пороки развития трахеи и бронхов, опухоли и кисты легких и др.

Основные причины СДР у новорожденных 3 -я группа — Внелегочная патология (поражение ЦНС, ВПС и сосудов, диафрагмы, пищевода, НВКН, пневмоперитонеум, перитонит, новообразования брюшной полости и забрюшинного пространства, средостения, рото-носоглотки, шеи и др. )

Патогенез нарушения дыхания может быть связан 1. 2. 3. 4. С уменьшением дыхательной поверхности в силу сдавления или поражения легочной паренхимы С дефицитом переносчиков кислорода (эртроцитов) С механическим препятствием поступления воздуха в дыхательную систему С общей реакцией на инфекционный процесс в организме

Алгоритм диагностики СДР у новорожденных 1. Определить анатомическую локализацию очага поражения (шея, голова, грудная полость, живот, забрюшинное пространство и др. ). 2. Определить характер патологического процесса (порок развития, воспаление, кровотечение, травма и др. ). 3. Определить пораженный орган (пищевод, средостения, легкие, почки, кишечник, диафрагма и др. ). 4. Определить наличие осложнений основного заболевания. 5. Определить сопутсвующую патологию, оказывающую или не оказывающую влияние на основное заболевание.

Алгоритм выбора лечебной тактики при СДР у новорожденного 1. Определить имеются ли угрожающие жизни нарушения и могут ли они быть купированы консервативными средствами или судьба больного зависит от успешного хирургического лечения. 2. Каков прогноз при данной патологии. 3. Оценить возможность оказания неотложной помощи и место её оказания ( на месте самостоятельно, вызов на себя специалиста, перевод ребенка в специализированное отделение, сроки и условия перевода).

Атрезия пищевода

Частота порока — 1: 3000 новорожденных. Частота сочетанных ВПР при АП – 50%

АП С ТПС может быть компонентом комбинации пороков, обозначаемой абревиатурой VACTERL (1, 5 -17, 5%)

VACTERL C — пороки сердца l V — пороки позвоночника l TE — трахеопищеводный свищ l R — пороки развития почек l L – пороки конечностей l A — ано-ректальные пороки l

Помимо вышеперечисленных пороков встречаются l l Сердечно-сосудистые (15%) Синдром Дауна (11%) Атрезия ДПК (10%) Пилоростеноз ( 5%)
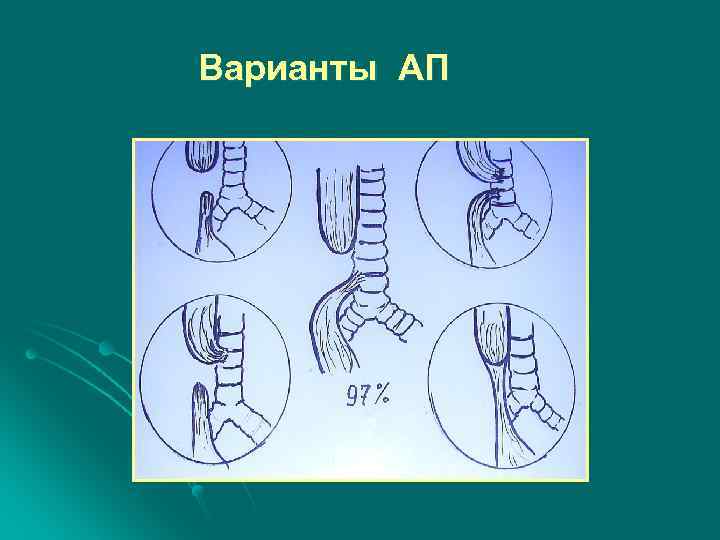
Варианты АП
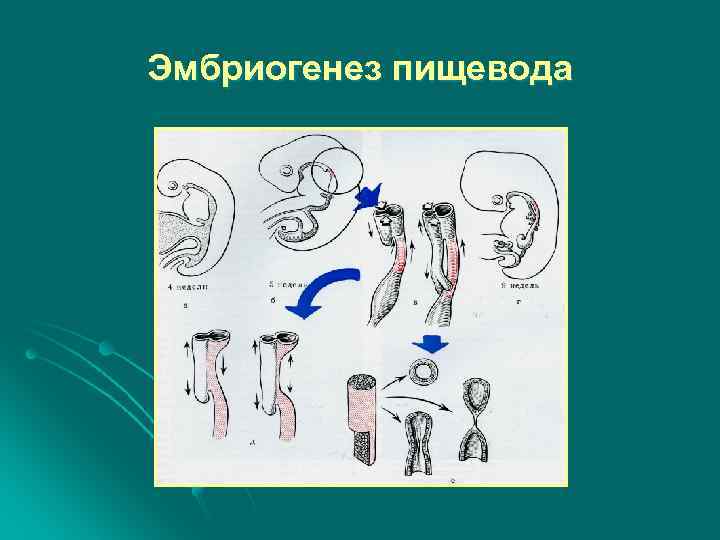
Эмбриогенез пищевода

Косвенный антенатальный признак АП многоводие. Антенатальная диагностика l Отсутствие визуализации желудка у плода при повторных УЗИ l Расширенный верхний сегмент пищевода при УЗИ l Наличие других пороков развития, часто сочетающихся с АП

В клинике АП 1. Ведущий патогномоничный симптом – пенистые выделения из ротовой полости и носа — «ложная гиперсаливация» , появляющаяся вскоре после рождения. 2. Одышка. 3. Приступы апное.

Диагностика АП в роддоме l Гиперсаливация. При кормлении — кашель, молоко выливается изо рта и носа, цианоз. l l Нарастающая дыхательная недостаточность. l Запавший живот или нарастание вздутия живота.

В диагностике АП абсолютным правилом является — диагноз должен быть поставлен до первого кормления!

Диагностика АП в роддоме l Зондирование пищевода Через нос в желудок вводится зонд № 8, который, при АП встречает препятствие на расстоянии 8 -10 см

Диагностика АП в роддоме l Проба Элефанта В пищевод вводят зонд до упора и одним толчком вводят 15 — 20 мл воздуха l При АП воздух с шумом выйдет наружу (проба + ) l Если пищевод проходим, воздух бесшумно пройдет в желудок (проба — )

Лечебные мероприятия в роддоме 1. 2. 3. 4. 5. Ребенка не кормить, не поить. Поместить в кювез с возвышенным головным концом ( угол 45 градусов). Санация роьоносоглотки. При наличии широкого НТПС, аспирационной пневмонии – интубация трахеи для санации ТБД без ИВЛ. Антибиотикотерапия.

Срочный перевод ребенка (через 5 -6 часов от рождения) в реанимационное отделение хирургического стационара с соблюдением всех правил транспортировки новорожденного

Диагностика в хирургическом стационаре 1. 2. 3. 4. 5. 6. Рентгеноконтрастное обследование пищевода. УЗИ внутренних органов + НСГ ОАК ОАМ Б/Х анализ крови, КЩС, газы крови Коагулограмма

Рентгенологическое обследование l Обследование проводят водорастворимым контрастным веществом, разведенным в 2 раза l Объем контр. вещ — ва не более 0, 5 – 1 мл l Обследование проводят в вертикальном положении l После обследования контраст отсасывают

Рентгенологическое обследование позволяет определить: l Тип АП (отсутствие или наличие НТПС, его ширину, реже наличие ВТПС) l Оценить состояние легких l Выявить сочетанную патологию (костную систему, сердце)
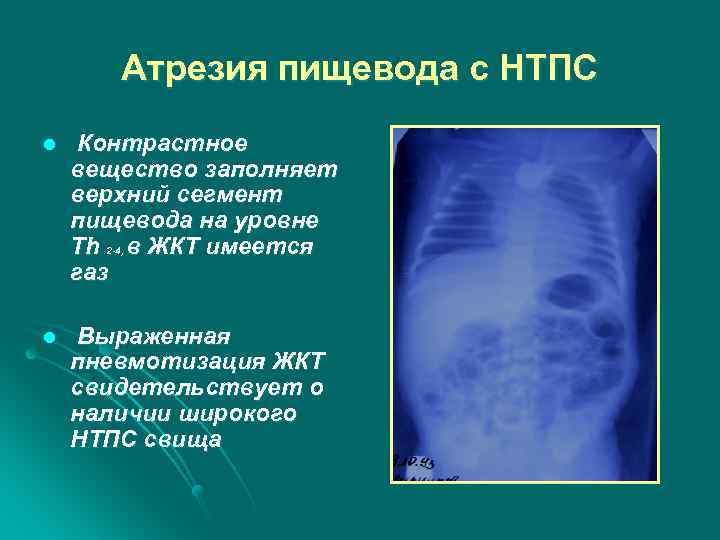
Атрезия пищевода с НТПС l Контрастное вещество заполняет верхний сегмент пищевода на уровне Th 2 -4, , в ЖКТ имеется 2 -4 газ l Выраженная пневмотизация ЖКТ свидетельствует о наличии широкого НТПС свища
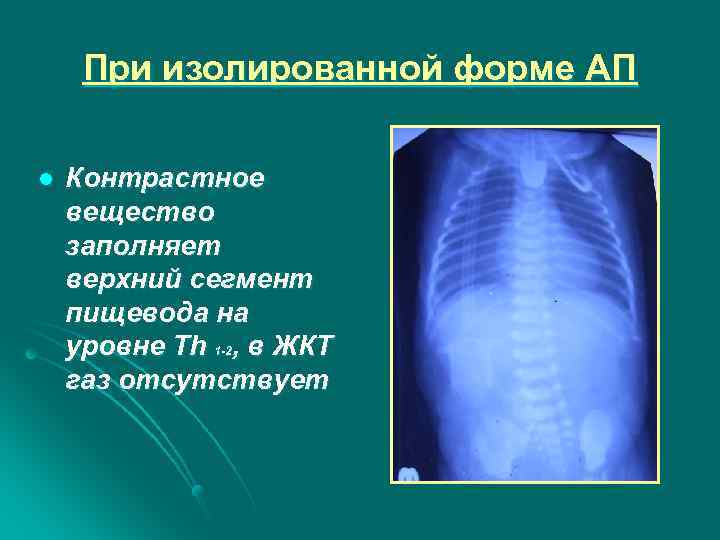
При изолированной форме АП l Контрастное вещество заполняет верхний сегмент пищевода на уровне Th 1 -2, в ЖКТ газ отсутствует
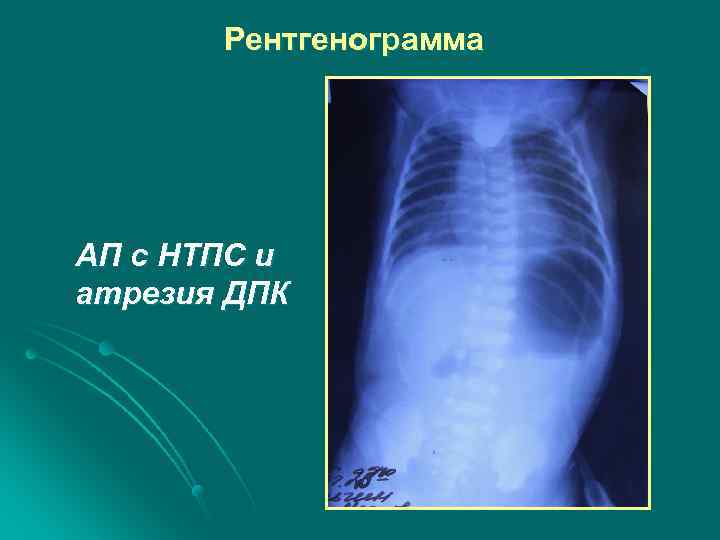
Рентгенограмма АП с НТПС и атрезия ДПК
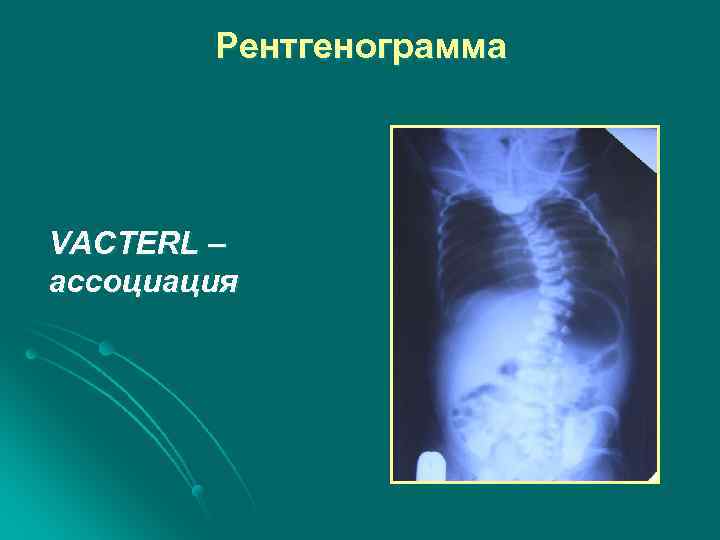
Рентгенограмма VACTERL – ассоциация

Виды оперативного лечения АП l Первичный анастомоз (открытым или эндоскопическим способом) l Первично отсроченный анастомоз (накладывается значительном диастазе атрезированных сегментов пищевода через 3 недели – 1 месяц) l Верхняя и нижняя эзофагостомы l Верхняя эзофагостома и гастростома

Экстренные показания к оперативному лечению АП: l Наличие широкого НТПС l Сочетание АП с НТПС с пороками развития ЖКТ

Выделяют 3 группы больных с АП: 1 — «Здоровые» дети без сопутствующей патологии – первичный анастомоз в первые сутки жизни. 2 — Дети, которым диагноз поставлен позднее 2 -х суток с аспирационной пневмонией, ателектазами – наложение первичного анастомоза по стабилизации состояния через 12 дня, возможно — разгрузочная гастростома при поступлении. 3 — Дети с жизнеугрожающими пороками других органов и систем, сепсисом, тяжелыми пневмониями, ЧМТ, глубоко недоношенные – разгрузочная гастростома, анастомоз при улучшении состояния.

Диафрагмальная грыжа (ДГ)

Под ДГ понимают перемещение органов брюшной полости в грудную через естественное или патологическое отверстие в диафрагме

Частота встречаемости ДГ у новорожденных 1: 2000 — 2500

Перемещение органов брюшной полости в грудную приводит к: l Легочной гипоплази. l Легочной гипертензии. l Недоразвитию сурфактанта. l Бронхолегочной дисплазии.

В 50% случаев имеются сочетанные аномалии и пороки развития l Желудочно-кишечного тракта (незавершенный поворот кишечника, атрезии различных отделов кишечника) l Сердечно-сосудистой системы (ДМПП, ДМЖП, тетрада Фалло, дефекты перикарда, аномалии магистральных сосудов и пр. ) l Мочеполовой системы (аплазия, агенезия, удвоение почки и пр. ) l Пороки развития ЦНС

Косвенный признак — многоводие Антенатальная УЗИ диагностика ДГ: l с 14 нед. в грудной клетке петли кишечника, иногда желудок l смещение средостения l сочетанные пороки развития

Сочетание в грудной полости желудка, петель кишечника и в/у смещения средостения, характерно для аплазии купола диафрагмы – — что может явиться показанием к прерыванию беременности

В периоде новорожденности наиболее чаще и ярче проявляется левосторонняя ложная ДГ — задний щелевидный дефект

Клиника ДГ у новорожденных зависит от: l l l Вида грыжи (истинная, ложная). От сочетанных ВПР. От объема перемещенных органов. из брюшной полости в грудную. От того, какие органы и в какие сроки перемещены в грудную полость. От степени зрелости легких.

Клиника ДГ у новорожденных l l l Цианоз. Одышка с рождения или первых часов жизни, особенно после первого кормления (при ложной), или с первых дней (при истинной). Затрудненное дыхание. Тахикардия. Нередко дети рождаются в асфиксии.

Клиника ДГ у новорожденных l Рвота с желчью или геморрагическим содержимым при перегибе желудка или ущемлении петель кишечника (при ущемлении). l Беспокойство (при ущемлении).

