Синдром веста и леннокса гасто
Синдром Леннокса-Гасто — отдельная форма эпилепсии детского возраста, характеризующаяся наличием полиморфных пароксизмов (миоклонических, атонических, тонических и абсансов) и задержкой нейро-психического развития. Может иметь криптогенный характер или выступать синдромом других патологических состояний (церебральных аномалий, генетических обменных заболеваний, перинатальной патологии). Синдром Леннокса-Гасто диагностируется по типичной вариативной картине эпиприступов и характерному паттерну электроэнцефалограммы. Дополнительно проводится МРТ и КТ головного мозга. Антиконвульсантная терапия синдрома малоэффективна, проводится поиск альтернативных методов лечения. Прогноз вариабельный, но в большинстве случаев неблагоприятный.
Общие сведения
Синдром Леннокса-Гасто (СЛГ) — вариант эпилепсии детского возраста, для которого характерно сочетание атонических, миоклонических, тонических эпиприступов и атипичных абсансов, медленный островолновой паттерн ЭЭГ. В 1950 г. СЛГ был выделен в качестве отдельного эпилептического синдрома, а в 1964-1966 гг. неврологическое сообщество признала его самостоятельной нозологической формой. Синдром Леннокса-Гасто по различным данным составляет от 3% до 10% всех случаев детской эпилепсии. Его распространенность колеблется в пределах 1-2,8 случаев на 10 тыс. Несколько чаще встречается у мальчиков. Типичный возраст начала заболевания от 2 до 5 лет, реже — 6-8 лет. Сегодня СЛГ является тяжелым заболеванием с прогрессирующим течением, эффективное лечение которого пока является предметом надежд многих специалистов в области детской неврологии и эпилептологии.

Синдром Леннокса-Гасто
Причины синдрома Леннокса-Гасто
Синдром Леннокса-Гасто относится к заболеваниям, этиологические факторы которых пока точно не установлены. Известно, что во многих случаях синдром носит симптоматический характер и формируется на фоне генетической патологии, последствий различных неблагоприятных факторов, действующих в перинатальном периоде и на 1-ом году жизни. Однако в большинстве случаев морфологический субстрат заболевания остается не выявленным. К этиофакторам, способным спровоцировать развитие СЛГ, относят гипоксию плода, внутриутробные инфекции (краснуху, цитомегалию, герпес, токсоплазмоз), родовые травмы новорожденных (в первую очередь внутричерепные), недоношенность, асфиксию новорожденных, тяжелые инфекционные заболевания постнатального периода (менингит, энцефалит), аномалии развития головного мозга (гидроцефалию, кортикальную дисплазию, гипоплазию мозолистого тела и др.), метаболические нарушения с поражением ЦНС, отдельные генетические заболевания (например, туберозный склероз).
В 25-40% случаев синдром Леннокса-Гасто возникает у детей с отягощенным по эпилепсии семейным анамнезом. Кроме того, существует гипотеза об этиологической роли иммунных нарушений, в т. ч. возникающих вследствие вакцинации. Примерно в 30% случаев СЛГ является следствием эволюции синдрома Веста. Когда синдром Леннокса-Гасто манифестирует на фоне полного благополучия в здоровье ребенка и отсутствия в его анамнезе вышеперечисленных факторов, говорят о криптогенной (не имеющей вероятной причины) форме заболевания. Криптогенный вариант СЛГ встречается в 10-20% случаев и отличается более благоприятным течением.
Симптомы синдром Леннокса-Гасто
Симптоматический синдром Леннокса-Гасто, как правило, дебютирует на фоне уже имеющегося отставания в умственном и психическом развитии. При криптогенной форме развитие ребенка на момент манифестации синдрома соответствует норме. СЛГ отличается большой вариативностью приступов, их различной продолжительностью и частотой.
Атонические пароксизмы обусловлены кратковременной утратой мышечного тонуса. При их генерализованном характере происходит падение ребенка, т. н. «дроп-атака». Локальные пароксизмы могут иметь вид внезапного подгибания коленей, выпадения предметов из рук, кивков головой и т. п. Отличительной чертой атонических эпизодов при СЛГ является их молниеносность и кратковременность (до 5 сек.). Генерализованные атонические пароксизмы СЛГ требуют дифференцировки от приступов миоклонически-астатической эпилепсии, обмороков, ОНМК.
Миоклонические пароксизмы представляют собой локальные мышечные подергивания. Чаще охватывают мышцы-сгибатели проксимальных отделов рук, при распространении на нижние конечности происходит падение. Характеризуются симметричным серийным возникновением в обеих конечностях и стереотипностью. Нуждаются в дифференцировке с миоклониями при клещевом энцефалите и токсических поражениях ЦНС; миоклонусом неэпилептического характера, для которого типичны нерегулярные асимметричные миоклонии, возникающие в ответ на различные сенсорные раздражители (звук, свет, прикосновение) и не сопровождающиеся изменениями ЭЭГ.
Тонические пароксизмы СЛГ часто возникают в период сна и отличаются своей кратковременностью (средняя длительность 10 сек.). Сопровождаются отключением сознания. Могут иметь генерализованный характер или проявляться в виде тонического напряжения отдельных мышечных групп (заднешейных, спинных, мышц брюшного пресса, плечевого пояса и пр.). Тонические пароксизмы сопровождаются тахикардией, цианозом лица, слезотечением, апноэ, гиперсаливацией. Минимальные локальные пароксизмы тонического характера иногда с трудом можно отдифференцировать от зевоты или потягивания.
Атипичные абсансы связаны с частичным нарушением сознания. Проявляются временным «оцепенением», отсутствием любой двигательной активности. При малой продолжительности абсансы зачастую не распознаются окружающими ребенка людьми. При СЛГ абсансы могут сопровождаться мышечной гипотонией (атонические абсансы) и гипертонусом мышц спины (ретропульсивные абсансы). Чаще, чем другие виды эпилепсии, синдром Леннокса-Гасто сопровождается статусом абсансов — непрерывно следующими друг за другом абсансами. Такой бессудорожный эпистатус обычно возникает при пробуждении, может длиться несколько часов и дней.
Задержка психомоторного развития (ЗПР) отмечается почти во всех случаях СЛГ. Ее выраженность зависит от формы синдрома (криптогенная или симптоматическая), характера фоновой патологии ЦНС, тяжести и частоты эпилептических пароксизмов. Как правило, на первый план выходят проблемы с обучением владению новыми навыками и с усвоением новой информации. Зачастую наблюдается агрессивность, гиперактивность, эмоциональная нестабильность, характерные для аутизма особенности характера. Около 50% подростков, имеющих синдром Леннокса-Гасто, не владеют навыками самообслуживания. Еще 25% социально и эмоционально дезадаптированы по причине выраженной олигофрении. Особенности поведения и характера не дают возможность нормально адаптироваться в социуме даже тем пациентам, у которых олигофрения имеет легкую степень выраженности. Нормальная социальная адаптация наблюдается лишь в 15% случаев.
Диагностика синдрома Леннокса-Гасто
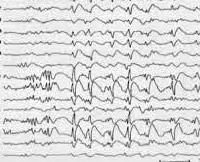
Синдром Леннокса-Гасто устанавливается на основании типичной клинической картины, состоящей из полиморфных эпиприступов и симптомов отставания нейро-психического развития. Учитывается также возраст начала пароксизмов и семейный эпилептический анамнез. Большую диагностическую роль играет электроэнцефалография. Межприступная (интериктальная) ЭЭГ в бодрствующем состоянии регистрирует плохую структурированность и замедленность основного ритма. ЭЭГ-паттерн имеет картину гипсаритмии с большим количеством спайков различной амплитуды. Наиболее высокие пики регистрируются в лобной области. ЭЭГ-паттерн в период приступов зависит от их формы.
Методы нейровизуализации (МРТ и КТ головного мозга) выявляют преимущественно неспецифичные патологические изменения: внутреннюю гидроцефалию, атрофию подкорковых областей и корковых структур преимущественно лобной зоны, гипоплазию лобных долей. Попытки проанализировать при помощи ПЭТ головного мозга степень утилизации глюкозы церебральными тканями дали противоречивые сведенья: в одних случаях были выявлены зоны гиперметаболизма, в других — гипометаболизма; у части пациентов метаболизм глюкозы был в пределах нормы.
По причине большой вариативности пароксизмов, синдром Леннокса-Гасто следует дифференцировать с целым рядом других форм эпилепсии, дебютирующих в детском возрасте: с миоклонической эпилепсией, доброкачественной роландической эпилепсией, синдромом Веста, детской абсансной эпилепсией, дисметаболической эпилепсией при болезни Гоше, Краббе, Ниманна-Пика и др.
Лечение синдрома Леннокса-Гасто
Терапия проводится противоэпилептическими средствами. Применяются вальпроевая к-та, этосуксимид, карбамазепин, ламотриджин и др. В большинстве случаев проводится комбинированное лечение одним из указанных фармпрепаратов и вальпроатом натрия. Однако до 90% случаев синдрома Леннокса-Гасто являются резистентными к антиконвульсантной терапии. В связи с этим основной целью лечения является уменьшение числа эпиприступов и улучшение качества жизни ребенка и его семьи в межпароксизмальный период.
Неврологами и эпилептологами ведется поиск новых способов терапии. Доказанной является положительная роль кетогенной диеты, заключающейся в резком ограничении употребления углеводов и повышении содержания жиров в пище. Рядом клиницистов отмечен положительный эффект лечения синдрома Леннокса-Гасто большими дозировками иммуноглобулина. Наблюдалась эффективность применения АКТГ и глюкокортикоидов. В случаях, когда синдром Леннокса-Гасто сопровождается частыми и тяжелыми эпипароксизмами с падением и угрозой травматизации ребенка, совместно с нейрохирургом может быть рассмотрен вопрос о проведении хирургической операции рассечения мозолистого тела — каллозотомии. Подобное вмешательство не избавляет пациентов от приступов, но существенно уменьшает их интенсивность.
К новым способам лечения относится имплантация стимулятора блуждающего нерва и RNS-стимулятора. В первом случае прибор устанавливается подкожно в область ключицы, а его электрод проводят к проходящему в шее блуждающему нерву. По данным проведенных в США и Европе исследований, в 60% случаев данное устройство позволяет снизить количество эпиприступов. Во втором случае прибор вшивается под кожу головы, а его электроды имплантируются в зону эпилептогенного очага. С их помощью, подобно ЭЭГ, устройство постоянно регистрирует электрическую активность мозга. При получении сигналов, свидетельствующих о начинающемся пароксизме, прибор генерирует ответные импульсы, обеспечивающие супрессию эпилептической активности.
Прогноз синдрома Леннокса-Гасто
Синдром Леннокса-Гасто имеет в основном неблагоприятный прогноз. До 10% случаев заканчивается гибелью детей в течение первого десятилетия жизни. Летальные исходы связаны преимущественно с тяжелой травматизацией во время эпиприступов с падением. Прогностически неблагоприятными критериями считаются: манифестация синдрома в более раннем возрасте, начало судорог на фоне ЗПР, предшествующий синдром Веста, высокая частота и интенсивность пароксизмов. Невозможность медикаментозного купирования эпиприступов приводит к прогрессирующей ЗПР. Практически у всех пациентов наблюдается выраженная в различной степени умственная отсталость, половина больных не способны к самообслуживанию.
Источник
Идиопатическая парциальная эпилепсия с затылочными пароксизмами.
Идиопатическая парциальная эпилепсия с затылочными пароксизмами (доброкачественная затылочная эпилепсия (ДЗЭ)) форма идиопатической локализационно-обусловленной эпилепсии детского возраста, характеризующаяся простыми парциальными приступами со зрительными расстройствами и наличием на ЭЭГ специфической пик-волновой активности в затылочных отведениях.
Заболевание начинается в возрасте 212 лет с двумя пиками дебюта около 3 и 9 лет. Типичны простые парциальные сенсорные пароксизмы со зрительными расстройствами. Характерны простые зрительные галлюцинации, фотопсии, зрительные иллюзии (макро, микропсии). Возможно появление преходящего амавроза и гомонимной квадрантной ге-мианопсии. Во время приступа нередко наблюдается версивный компонент с насильственным поворотом глаз и головы. При очаге в затылочной доле часто наблюдается иррадиация возбуждения кпереди (в височную и лобную долю) с появлением сложных структурных галлюцинаций; выключением сознания и возникновением вторично-генерализованных судорожных приступов. Типично возникновение приступов во сне, особенно при пробуждении пациентов. Приступы нередко сопровождаются мигренозными симптомами: головной болью и рвотой. Первые приступы у детей раннего возраста наиболее тяжелые и продолжительные (до нескольких часов и даже суток).
На ЭЭГ определяется появление высокоамплитудной пик-волновой активности в одном из затылочных отведении или биокципитально независимо. Морфология паттернов напоминает таковую при роландической эпилепсии. Характерно исчезновение эпиактивности при записи ЭЗГ с открытыми глазами.
Лечение. Препараты выбора производные карбамазепина. Средняя суточная доза около 20 мг/кг. При неэффективности применяются вальпроаты 3050 мг/кг/сут. Резервный препарат фенитоин 37 мг/кг/сут. Лечение осуществляется только монотерапией. Резистентные случаи необходимо дифференцировать с симптоматической затылочной эпилепсией. Полная терапевтическая ремиссия отмечается в 95% случаев. Вместе с тем, приступы купируются сложнее и дозы АЭП выше, чем при роландической эпилепсии.
Синдром Веста
Синдром Веста (СВ) резистентная форма генерализованной эпилепсии раннего детского возраста, характеризующаяся приступами в виде инфантильных спазмов, задержкой психомоторного развития и специфическими изменениями ЗЗГ (гипсритмия). Возрастной пик манифестации 47 мес. Выделяют симптоматическую (пороки развития мозга, туберозный склероз, перинатальная энцефалопатия, тезаурисмозы и т.д.) и криптогенную формы. При симптоматической форме психомоторное развитие детей страдает обычно с рождения, при криптогенной с момента начала приступов.
Инфантильные спазмы проявляются внезапным сокращением мышц шеи, туловища, конечностей, которые, как правило, билатеральны и симметричны. Наиболее типичны флексорные спазмы («салаамовы приступы») со сгибанием шеи, туловища, рук; сгибанием, приведением и приподниманием ног. Приступы короткие, группируются в серии; чаще возникают сразу после пробуждения пациентов.
В неврологическом статусе выявляется грубая задержка психического и моторного развития, нередко тетрапирамидная симптоматика.
На ЭЭГ констатируется гипсаритмия высокоамплитудные нерегулярные, слабо синхронизированные аритмичные медленные волны с разрядами спайков.
Лечение начинается с вальпроатов, вигабатрина (Сабрил) или АКТГ. При криптогенных случаях СВ применяется АКТГ (или Синактен-депо) в дозе 0,1 мг/кг/сут. или преднизолон 25 мг/кг/сут. При симптоматическом СВ-вальпроаты (50100 мг/кг/сут. и выше) как монотерапия или в комбинации с АКТГ. В последние годы, по мнению многих авторов, рекомендуется применение вигабатрина в дозе 100 мг/кг/сут. Вигабатрин является препаратом абсолютного выбора в лечении СВ, обусловленного туберозным склерозом. При отсутствии эффекта от монотерапии базовые АЭП комбинируются с ламотриджином, карбамазепином или бензодиазепинами.
Прогноз заболевания тяжелый, как в отношении приступов, так и психомоторного развития. Большинство детей являются инвалидами, не способными к самостоятельной жизни. Стечением времени СВ трансформируется в СЛГ (1/3 случаев) или мультифокальную эпилепсию.
Синдром Леннокса-Гасто
Синдром Леннокса-Гасто (СЛГ) эпилептическая энцефалопатия детского возраста, характеризующаяся полиморфизмом приступов, когнитивными нарушениями, специфическими изменениями ЭЭГ и резистентностью к терапии. Частота СЛГ составляет около 5% среди всех форм эпилепсии у детей и подростков; болеют чаще мальчики.
Заболевание дебютирует преимущественно в возрасте 28 лет (чаще 46 лет). Если СЛГ развивается при трансформации из синдрома Веста, то возможно 2 варианта.
1. Инфантильные спазмы трансформируются в тонические приступы при отсутствии латентного периода и плавно переходят в СЛГ.
2. Инфантильные спазмы исчезают; психомоторное развитие ребенка несколько улучшается; картина ЭЭГ постепенно нормализуется. Затем наступает латентный период, который варьирует по продолжительности у разных больных; появляются приступы внезапных падений, атипичные абсансы и нарастает диффузная медленная пик-волновая активность на ЗЗГ.
Для СЛГ характерна триада приступов: пароксизмы падений (атонически- и мио-клонически-астатические); тонические приступы и атипичные абсансы. Наиболее типичны приступы внезапных падений, обусловленные тоническими, миоклоническими или атоническими (негативный миоклонус) пароксизмами. Сознание может быть сохранено или выключается кратковременно. После падения не наблюдается судорог, и ребенок сразу же встает. Частые приступы падений приводят к тяжелой травматизации и инвалидизации больных.
Тонические приступы бывают аксиальными, проксимальными или тотальными; симметричными либо четко латерализованными. Приступы включают в себя внезапное сгибание шеи и туловища, подъем рук в состоянии полуфлексии или разгибания, разгибание ног, сокращение лицевой мускулатуры, вращательные движения глазных яблок, апноэ, гиперемию лица. Они могут возникать как в дневное время, так и, особенно часто, ночью.
Атипичные абсансы также характерны для СЛГ. Проявления их многообразны. Нарушение сознания бывает неполным. Может сохраняться некоторая степень двигательной и речевой активности. Наблюдается гипомимия, слюнотечение; миоклонии век, рта; атонические феномены (голова падает на грудь, рот приоткрыт). Атипичные абсансы обычно сопровождаются понижением мышечного тонуса, что вызывает как бы «обмякание» тела, начиная с мышц лица и шеи.
В неврологическом статусе отмечаются проявления пирамидной недостаточности, координаторные нарушения. Характерно снижение интеллекта, не достигающее, однако, тяжелой степени. Интеллектуальный дефицит констатируется с раннего возраста, предшествуя заболеванию (симптоматические формы) или развивается сразу после появления приступов (криптогенные формы).
При ЭЭГ исследовании в большом проценте случаев выявляется нерегулярная диффузная, часто с амплитудной асимметрией, медленная пик-волновая активность с частотой 1.52.5 Гц в период бодрствования и быстрые ритмические разряды с частотой около 10 Гц во время сна.
При нейровизуализации могут иметь место различные структурные нарушения в коре головного мозга, включая пороки развития: гипоплазия мозолистого тела, гемимегалэнцефалия, кортикальные дисплазии и пр.
В лечении СЛГ следует избегать препаратов, подавляющих когнитивные функции (барбитураты). Наиболее часто при СЛГ применяются вальпроаты, ламотриджин, карбамазепин, бензодиазепины. Лечение начинается с производных вальпроевой кислоты, постепенно увеличивая их до максимально переносимой дозы (70100 мг/кг/сут. и выше). Карбамазепин эффективен при тонических приступах 1530 мг/кг/сут, но может учащать абсансы и миоклонические пароксизмы. Ряд больных реагирует на увеличение дозы карбамазепина парадоксальным учащением приступов. Бензодиазепины оказывают эффект при всех типах приступов, однако этот эффект временный. В группе бензодиазепинов применяются клоназепам, клобазам (фризиум) и нитразепам (радедорм). При атипичных абсансах может быть эффективен суксилеп (но не как монотерапия). Нами показана высокая эффективность комбинации вальпроатов с ламикталом (15 мг/кг/сут. и выше) (табл. 5). Данная терапия наиболее оптимальна как в отношении эффективности, так и переносимости (не угнетает когнитивные функции). В США широко используется комбинация вальпроатов с фелбаматом (Талокса).
Прогноз при СЛГ тяжелый. Стойкий контроль над приступами достигается лишь у 515% больных. Прогностически благоприятно преобладание миоклонических приступов и отсутствие грубых структурных изменений в мозге; негативные факторы доминирование тонических приступов и грубый интеллектуальный дефицит.
Автор: Алла Дзюрич
Источник
