Синдром верхней полой вены на кт
30 мая 2010 г. 12:35 Жалобы на отек мягких тканей лица и шеи, преимущественно справа, цианоз лица, возникающий при наклонах головы, боли ноющего характера в правой половине шеи, периодически возникающее чувство удушья.
Anamnesis morbi
Аналогичные приступы наблюдаются в течение последних 4,5 лет. В анамнезе острый тромбоз глубоких вен правой нижней конечности (1996 г.), острый тромбоз правой подключичной вены (2003 г.). С 23 июня по 17 июля 2006 года больная находилась на стац. обследовании и лечении во взрослом хирургическом отделении городской больницы , куда была госпитализирована с аналогичными жалобами. Имелась болезненность при пальпации в проекции сосудистого пучка шеи справа. Дуплексное сканирование от 23 июня 2006 г.: внутренняя яремная вена слева диаметром 6 мм, поток измененный, разнонаправленный, низкоскоростной. Правая внутренняя яремная вена не визуализируется. Рентгенография органов грудной клетки от 26 июня 2006 г.: справа паравертебрально и ниже перпендикулярно тонкие металлической плотности тени, усиление рисунка за счет смешанного компонента Аорта удлинена, развернута. Увеличение дуги левого желудочка. Закл.: легочные поля без очаговых и инфильтративных изменений. Компьютерная томография от 26 июня 2006 года: на КТ-томограммах органов грудной клетки без эффекта контрастного усиления очаговых и инфильтративных изменений не определяется. В переднем средостении поперечно и книзу определяется металлическая нить, латерально от верхней полой вены и книзу от неё с продолжением в брюшную полость определяется аналогичная нить. Трахея и бронхи проходимы, не изменены. Легочный рисунок не изменен. Корни фиброзны, уплотнены, не расширены. Лимфатические узлы не расширены. Сердце: расширение левых камер. Синусы свободны. Визуализация структур верхнего средостения затруднена из-за инородных металлических тел. Закл.: КТ-признаков патологии легких не определяется. УЗИ органов брюшной полости от 27 июня 2006 г.: интерстициальная миома матки. Другой патологии не выявлено. В период с 20 по 27 июля 2006 г. больная находилась на обследовании в Республиканском кардиологическом диспансере. Обследование: УЗДГ вен 24.07.06 г.: неокклюзивный тромбоз внутренней яремной вены. Эхо-КГ : в устье верхней и нижней полых вен инородное тело (плотная линейная эхоструктура). Чрезпищеводная Эхо-КГ: то же, инородное тело практически неподвижное, в полости предсердия не просматривается. От оперативного лечения решено в настоящее время воздержаться. Со 2 ноября по 24 ноября 2006 года и с 6 по 9 февраля 2007 г находилась на стационарном лечении во взрослом хирургическом отделении гор. больницы, получала внутривенные инфузии пентоксифиллина, актовегина, дроверин, нитросорбит, ортофен, эналаприл, гтпотиазид, эуфиллин. Выписана с улучшением. С 12.02.07 по 22.02.07 была на обследовании в ФГУ «ФЦСКИЭ им. В.А.Алмазова Росздрава». Сегодня в 09:00 появились боли в грудной клетке, усиливающиеся при дыхании.
Anamnesis vitae
Сопутствующая патология – гипертоническая болезнь. Аллергоанамнез без особенностей.
Status praesens
Общее состояние удовлетворительное. Кожные покровы и видимые слизистые обычной окраски, чистые. Подкожно-жировой слой выражен достаточно (повышенного питания). Периферические лимфатические узлы всех групп не увеличены, подвижные, мягкие, безболезненные. Дыхание через нос свободное. Зев спокойный. В легких дыхание везикулярное с жестковатым выдохом, выслушивается во всех отделах. Хрипов нет. ЧД 20 в мин. Тоны сердца ясные, шумов не выслушивается. Пульс 84 в мин., удовлетворительного наполнения и напряжения, ритмичный. АД 150/90 мм рт.ст. Печень, селезенка не увеличены. Физиологические отправления не нарушены. Локально: в дельтовидной области справа, в меньшей степени слева имеется сеть расширенных подкожных вен. Расширенные подкожные вены имеются также в области передней брюшной стенки и в/3 бедер. Мягкие ткани лица отечны, при наклонах головы возникает цианоз лица/
Диагноз: Инородное тело левой плечеголовной, верхней и нижней полых вен.
Источник
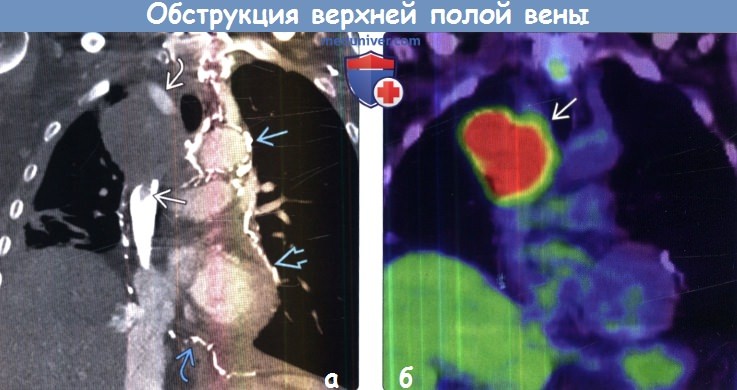
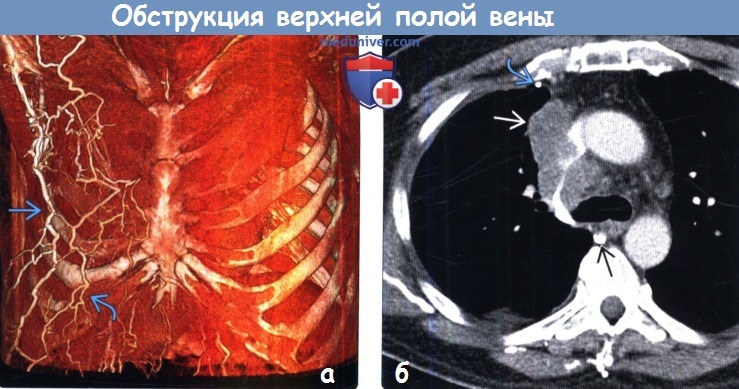
Обструкция верхней полой вены на рентгенограмме, КТ, МРТа) Терминология: б) Лучевые признаки обструкции верхней полой вены: • Рентгенография: • КТ и МРТ:
в) Дифференциальная диагностика: г) Патоморфология: д) Клинические аспекты: е) Диагностические пункты: — Также рекомендуем «Лучевая диагностика обструкции верхней полой вены: рентген, КТ, МРТ, УЗИ, ангиография» Редактор: Искандер Милевски. Дата публикации: 25.1.2019 Оглавление темы «Рентген и КТ органов грудной клетки»:
|
Источник
Январь 30, 2019
Нет комментариев
Синдром верхней полой вены (СВПВ) – это обструкция кровотока через верхнюю полую вену. Заболевание требует неотложной медицинской помощи, которая чаще всего проявляется у больных со злокачественным заболеванием в грудной клетке. Больному с СВПВ требуется незамедлительная диагностика и лечение.
Уильям Хантер впервые описал синдром в 1757 году у больного с сифилитической аневризмой аорты. В 1954 году Шехтер рассмотрел 274 хорошо документированных случая синдрома верхней полой вены, о которых сообщалось в литературе; 40% из них были из-за сифилитических аневризм или туберкулезного медиастинита.
Начиная с ранних сообщений, данные инфекции постепенно уменьшились как основная причина обструкции верхней полой вены. Рак легкого в настоящее время является основным процессом приблизительно у 70% пациентов с сифилитической аневризмой аорты. Однако, до 40% случаев связаны с незлокачественными причинами.
Патофизиология
Верхняя полая вена является основным дренажным сосудом для венозной крови из головы, шеи, верхних конечностей и верхней части грудной клетки. Он расположен в среднем средостении и окружен относительно жесткими структурами, такими как грудина, трахея, правый бронх, аорта, легочная артерия и перигилярные и паратрахеальные лимфатические узлы. Он простирается от места соединения правой и левой безымянных вен до правого предсердия, на расстоянии 6-8 см. Это тонкостенная сосудистая структура с низким давлением. Эта стенка легко сдавливается, поскольку она пересекает правую сторону средостения.
Обструкция верхней полой вены может быть вызвана неопластической инвазией венозной стенки, связанной с внутрисосудистым тромбозом, или, проще говоря, внешним давлением опухолевой массы на относительно тонкостенный верхней полой вены. Полная обструкция верхней полой вены является результатом внутрисосудистого тромбоза в сочетании с внешним давлением. Неполная обструкция верхней полой вены чаще производна к внешнему давлению без тромбоза. Прочие причины включают в себя компрессию внутрисосудистыми артериальными устройствами. Заболеваемость растет, в соответствии с увеличением применения эндоваскулярных устройств.
Обструкция верхней полой вены инициирует коллатеральное венозное возвращение к сердцу из верхней половины тела по четырем основным путям. Первым и наиболее важным путем является азигозная венозная система, которая включает в себя азигозную вену, гемиазигозную вену и соединительные межреберные вены. Второй путь – это внутренняя молочная венозная система плюс притоки и вторичные связи с верхними и нижними эпигастральными венами. Длинная грудная венозная система с ее связями с бедренными венами и позвоночными венами обеспечивает третий и четвертый коллатеральные пути, соответственно.
Несмотря на эти коллатеральные пути, венозное давление почти всегда повышается в верхнем отделе при наличии обструкции верхней полой вены. У больных с тяжелой формой синдрома верхней полой вены фиксировалось венозное давление до 200-500 см H2O.
Причины
Более 80% случаев СВПВ вызваны злокачественными опухолями средостения. Бронхогенные карциномы составляют 75-80% всех этих случаев, причем большинство из них представляют собой мелкоклеточный рак. Неходжкинские лимфомы (особенно крупноклеточные) составляют 10-15%. Причины СВПВ кажутся сходными с относительной частотой первичных опухолей легких и средостения. Редкие злокачественные диагнозы включают болезнь Ходжкина, метастатический рак, первичные лейомиосаркомы сосудов средостения и плазмоцитомы.
К незлокачественным состояниям, которые могут вызвать СВПВ, относятся следующие:
- Медиастинальный фиброз
- Сосудистые заболевания, такие как аневризма аорты , васкулит и артериовенозные свищи
- Инфекции, такие как гистоплазмоз, туберкулез, сифилис и актиномикоз
- Доброкачественные опухоли средостения, такие как тератома, кистозная гигрома , тимома и дермоидная киста
- Сердечные причины, такие как перикардит и миксома предсердия
- Тромбоз, связанный с наличием катетеров центральной вены
Это составляет примерно 22% случаев ссиндрома верхней полой вены.
Прогноз
Выживаемость у пациентов с синдромом верхней полой вены зависит главным образом от течения основного заболевания. Само по себе отсутствие смертности напрямую связано с легким венозным застоем.
У пациентов с доброкачественной СВПВ ожидаемая продолжительность жизни не изменяется. Если СВПВ является вторичным по отношению к злокачественному процессу, выживаемость больного коррелирует с гистологией опухоли. Лица, имеющие признаки и симптомы отека гортани и головного мозга имеют наиболее опасные для жизни проявления синдрома верхней полой вены и находятся под угрозой внезапной смерти.
Клинические наблюдения показывают, что примерно 10% больных с бронхогенной карциномой и 45% больных с лимфомой, получавших облучение, живут не менее 30 месяцев. Напротив, лица с злокачественной СВПВ, не проходившие лечения, выживают только в течение примерно 30-ти дней. Прогноз для тех, кто не реагирует на лечение, аналогично.
Клиническая картина
В начале клинического течения синдрома верхней полой вены частичная обструкция верхней полой вены может протекать бессимптомно, но чаще игнорируются незначительные симптомы и признаки.
Поскольку синдром продвигается к полной обструкции верхней полой вены, классические симптомы и признаки становятся более очевидными. Одышка является наиболее распространенным симптомом, наблюдаемым у 63% больных с СВПВ. К другим симптомам относятся отек лица, наполнение головы, кашель, отек рук, боль в груди, дисфагия, ортопноэ, нарушение зрения, хрипота, стридор, головная боль, заложенность носа, тошнота, плевральный выпот и головокружение.
Характерные физические показатели синдрома верхней полой вены включают в себя расширение вен шеи и грудной стенки, отек лица, отек верхних конечностей, психические изменения, полнокровие, цианоз, отёк зрительного нерва, ступор и в некоторых случаях кома. Наклон туловища вперед или в состоянии лежа может усугубить симптомы и признаки.
Осложнения
Осложнения синдрома верхней полой вены могут включать в себя следующее:
Отек гортани
Отек головного мозга
Снижение сердечного выброса при гипотонии
Тромбоэмболия легочной артерии (при наличии ассоциированного тромба)
Диагностика
Больные с синдромом открытой верхней полой вены могут диагностируются только с помощью физикального осмотра. Тем не менее, некоторые детали требуют процедуры диагностической визуального исследования.
Рентгенография грудной клетки
Рентгенография грудной клетки позволяет выявить расширенное средостение или массу в правой части грудной клетки.
Компьютерная томография
Компьютерная томография (КТ) имеет то преимущество, что предоставляет более точную информацию о месте обструкции и может дать информацию для биопсии с помощью медиастиноскопии, бронхоскопии или чрескожной аспирации тонкой иглой. Она также обеспечивает получение информации о других критических структурах, например, бронхах и голосовых связках.
КТ грудной клетки является первоначальным методом диагностики для определения, происходит ли обструкция в результате внешнего сжатия или в результате тромбоза. Дополнительная информация необходима, поскольку вовлечение данных структур требует незамедлительных действий для снятия давления.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) еще недостаточно изучена в этой ситуации, но она выглядит многообещающей. Она имеет несколько потенциальных плюсов по сравнению с КТ в том смысле, что обеспечивает получение изображения в нескольких плоскостях, позволяет осуществлять прямую визуализацию кровотока и не требует использования йодированного контрастного материала (когда ожидается стентирование).
МРТ является приемлемым методом диагностики для больных с почечной недостаточностью или лиц с контрастной аллергией. Потенциальные недостатки МРТ включают в себя увеличение времени сканирования с сопутствующими проблемами соблюдения пациентом режима лечения.
Флебография
Инвазивная контрастная венография является наиболее убедительным диагностическим инструментом. Она точно определяет этиологию обструкции. Что особенно важно, если требуется хирургическое лечение закупорки полой вены.
Лечение
При лечении синдрома верхней полой вены целью является облегчение симптомов и попытка излечения первичного злокачественного процесса. Лишь небольшой процент пациентов с быстро возникающей обструкцией верхней полой вены подвержены риску опасных для жизни осложнений.
Пациенты с клинической СВПВ часто получают значительное симптоматическое улучшение от консервативных мер лечения, в том числе подъема головки кровати и дополнительного кислорода. Неотложная терапия показана при наличии отека мозга, сниженного сердечного выброса или отека верхних дыхательных путей. Кортикостероиды и диуретики часто используются для облегчения отека гортани или головного мозга, хотя документация об их эффективности сомнительна.
Лучевая терапия была рекомендована в качестве стандартного лечения для большинства больных с СВПВ. Он используется в качестве начального лечения, если гистологический диагноз не может быть установлен и клиническое состояние пациента ухудшается; однако, обзоры предполагают, что одна только обструкция верхней полой вены редко представляет абсолютную чрезвычайную ситуацию, которая требует лечения без определенного диагноза.
Схема фракционирования для лучевой терапии обычно включает от двух до четырех больших начальных фракций по 3-4 Гр с последующей ежедневной доставкой обычных фракций по 1,5-2 Гр, до общей дозы 30-50 Гр. Доза облучения зависит от размера опухоли и радиореактивности. Радиационный портал должен включать 2-сантиметровое поле вокруг опухоли.
Во время облучения пациенты клинически улучшаются, прежде чем на рентгенографии грудной клетки обнаруживаются объективные признаки уменьшения опухоли. Лучевая терапия купирует обструкцию верхней полой вены у 70% пациентов с карциномой легкого и более чем у 95% пациентов с лимфомой.
У больных с СВПВ, вторичной к немелкоклеточной карциноме легкого, лучевая терапия является основным лечением. Вероятность того, что пациенты получат пользу от такой терапии, высока, но общий прогноз у этих пациентов плохой.
Химиотерапия может быть предпочтительнее лучевой терапии для пациентов с хемочувствительными опухолями.
Наиболее обширный опыт в лечении СВПВ, вторичной по отношению к неходжкинской лимфоме, сообщается в онкологическом центре имени доктора Андерсона. Пациенты получали только химиотерапию, химиотерапию в сочетании с лучевой терапией или только лучевую терапию. Все пациенты достигли полного облегчения симптомов СВПВ в течение 2 недель после применения любого типа лечения. Вероятно, ни один из методов лечения не был лучшим в достижении клинического улучшения.
Загрузка…
Источник