Синдром уотерхауса фридериксена патологическая анатомия
Заболевание впервые было описано Voelcker в 1894 г. Позднее появились сообщения о подобном заболевании, вызванном кровоизлиянием в надпочечники. Более полное описание клинической картины острой недостаточности надпочечников дал Waterhouse в 1911г. на основании собранных им из литературы 15 случаев, а также своего собственного наблюдения. В 1918 г. Friderichsen опубликовал обзор литературы по этому вопросу.
Острая недостаточность коры надпочечников встречается у лиц обоего пола с одинаковой частотой и может наблюдаться в любом возрасте, но преимущественно у новорожденных, детей и молодых людей.
Этиология
Наиболее частой причиной синдрома Waterhouse Friderichsen считают кровоизлияния в оба надпочечника. У новорожденных массивные кровоизлияния в надпочечники могут наступить в результате травм при тяжелых продолжительных родах с асфиксией плода или наложением щипцов. Причиной двусторонних кровоизлияний в надпочечники новорожденных иногда является наследственный сифилис, а также токсикоз беременных и особенно эклампсия.
У детей и взрослых кровоизлияния в надпочечники бывают при инфекционных заболеваниях, главным образом при остром, молниеносном сепсисе, обусловленном чаще менингококком (65-70% случаев) или стрептококком, изредка стафилококком. Причиной кровоизлияний в надпочечники могут быть также дифтерия, корь, скарлатина, тифы, заболевания крови — гемофилия, лейкозы, злокачественные опухоли, перитонит, тромбозы надпочечниковых вен.
Патогенез
В основе патогенеза синдрома Waterhouse — Friderichsen лежат два процесса: выпадение функции коры надпочечников и интоксикация организма вследствие острой инфекции.
Патологическая анатомия
При синдроме Waterhouse — Friderichsen в надпочечниках наблюдаются многочисленные мелкие геморрагические некрозы или весь надпочечник представляет собой сплошную кровянистую массу с обширными кровянистыми скоплениями, расположенными ретроперитонеально. Иногда наблюдается разрыв капсулы надпочечника, доходящий до брюшины. Местом наибольшего скопления кровоизлияний обычно бывает сетчатая зона. Другие слои коры надпочечника также вовлекаются в процесс, но в меньшей степени. Нередко клубочковая зона остается незатронутой. В некоторых случаях имеются тромбозы синусоидов или больших сосудов надпочечников. Описываются также дегенеративные изменения с фокальными некрозами коры надпочечников без геморрагии. При острых, тяжелых менингококковых или стрептококковых инфекциях, сопровождающихся сосудистым коллапсом, наблюдаются обширные геморрагические некрозы и дегенеративные изменения в надпочечниках: превращение плотных клеточных тяжей в пучковой и, в меньшей степени, в клубочковой зоне в полые трубчатые структуры «tubular degeneration», обычно заполненные жидким экссудатом или полинуклеарными лейкоцитами, фибрином и клеточными обломками или остающиеся незаполненными. Изредка в процесс вовлекается мозговое вещество надпочечников.
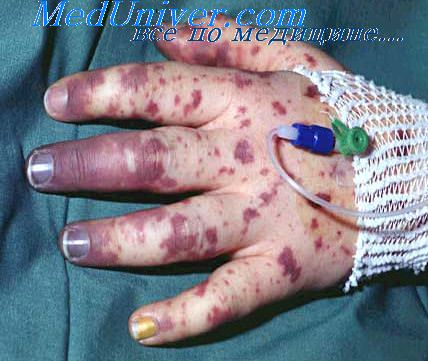
В коже наблюдаются широко распространенные деструктивные изменения капилляров и артериол вследствие массивных бактериальных эмболии или в связи с действием токсинов на стенки сосудов.
Приблизительно в половине случаев при менингококковом сепсисе отмечают менингит или менингоэнцефалит.
Довольно часто имеется увеличенная вилочковая железа и гиперплазия лимфатической ткани.
Нередко присоединяется острый миокардит. И в остальных органах находят изменения, свойственные острому сепсису.
Клиника
Острая недостаточность надпочечников может развиться внезапно у здорового до этого времени ребенка или взрослого. Заболевание имеет молниеносное течение; смерть может наступить в течение 24 ч. Ранние симптомы — резкое нервное возбуждение, недомогание, головная боль, диффузные боли в животе, рвота и понос. При наличии интенсивных болей в животе симптомы раздражения брюшины часто отсутствуют. Начальное повышение температуры может быть умеренным, но с прогрессированием заболевания быстро, в течение 1-2 ч, она достигает очень высоких цифр. Иногда повышению температуры предшествует озноб. Вскоре симптомы поражения центральной нервной системы нарастают, усиливается головная боль, появляется легкая ригидность мышц затылка, нередко общие судороги, больной впадает в сопорозное или коматозное состояние, которое остается до смерти.
В начале заболевания появляется характерный цианоз, к которому очень быстро присоединяется тяжелый коллапс и гипотония, а также нередко гипогликемия. На коже появляются петехии, кровоизлияния в конъюнктиву и в слизистую ротовой полости. Может иметь место диффузная пятнистая сыпь — пурпура. В терминальном периоде развиваются тахикардия, отек легких, понижается функция почек. Температура может упасть до субнормального уровня, артериальное давление не определяется. Нередко наблюдаются симптомы менингита — иногда острого живота.
Некоторые клиницисты различают две основные формы острой недостаточности надпочечников — с симптомами поражения органов брюшной полости и с нервными явлениями. При первой форме внезапно наступают острые разлитые боли по всему животу, рвота, холероподобный понос, судороги, холодный пот, слабый, частый пульс, температура падает ниже нормального уровня. Больные погибают очень быстро.
При нервной форме заболевания внезапно развивается коматозное состояние, симулирующее апоплексию головного мозга, приступы судорог, бред, внезапную смерть. В настоящее время большинство клиницистов не подразделяет острую недостаточность коры надпочечников на отдельные формы, так как обычно наблюдается смешанная клиническая картина заболевания — симптомы поражения нервной системы комбинируются с симптомами нарушения функции желудочно-кишечного тракта и к этому присоединяются признаки острой инфекции.
В крови отмечается лейкоцитоз (до 80 000) со сдвигом влево, изредка — тромбоцитопения. Обращается внимание на отсутствие эозинопении. При шоке другого происхождения количество эозинофилов обычно бывает меньше 50 в 1 мм 3, тогда как при острой надпочечниковой недостаточности число эозинофилов часто бывает значительно выше. Сахар крови большей частью резко понижен (до 44 мг%), остаточный азот крови значительно повышен (до 96,9 мг%) вследствие сосудистого коллапса и нарушения белкового и солевого обмена. При олигурии или анурии может наступить гиперкалиемия. Натрий сыворотки и уровень хлоридов снижен или нормальный в зависимости от состояния почек, повышения температуры, рвоты и т. п.
Диагноз и дифференциальный диагноз
Диагноз ставится на основании характерных симптомов: внезапного начала, преимущественно у новорожденных и детей, молниеносно протекающего сепсиса, обусловленного менингококком, болей в животе, высокой температуры, цианоза, обширных кожных высыпаний, коллпаса, нередко гипогликемии. Определенное значение имеет абсолютное количество эозинофилов в крови, которое всегда повышено (больше 50 в 1 мм3).
В прежнее время это заболевание всегда приводило к смертельному исходу. Прогноз остается очень серьезным и в настоящее время, главным образом в связи с трудностями своевременной диагностики.
При дифференциальном диагнозе синдрома Waterhouse — Friderichsen следует учитывать преобладание симптомов со стороны органов брюшной полости или нервной системы. В первом случае необходимо исключить острые желудочно-кишечные инфекции и тяжелые интоксикации, протекающие с резкими разлитыми болями по всему животу, рвотой, профузными поносами, коллапсом, повышенной температурой. Диагнозу помогает отчасти тщательно собранный анамнез, наличие резкого цианоза в начальном периоде, кожных высыпаний и геморрагии на слизистых ротовой полости и конъюнктиве глаз. При преобладании симптомов со стороны нервной системы следует исключить мозговое кровоизлияние и коматозные состояния. В таких случаях приходится учитывать прежде всего острое начало заболевания, возраст больного, отсутствие в анамнезе гипертонической болезни, заболеваний почек, сахарного диабета. Исследование мочи и определение в крови количества сахара и эозинофилов дают возможность поставить правильный диагноз.
Для определения в плазме и моче 17-оксикортикостероидов нет времени — настолько молниеносно нарастают все симптомы.
Обширные геморрагии в надпочечники могут симулировать острый перитонит. Характер же и локализация боли при отсутствии выраженного напряжения брюшной стенки (надпочечники расположены ретроперитонеально) быстро ориентируют врача в правильном диагнозе.
Лечение синдрома Waterhouse — Friderichsen
Лечение складывается из мероприятий, направленных на устранение симптомов, связанных с недостаточностью коры надпочечников, в первую очередь с коллапсом и борьбой с инфекцией.
По поводу надпочечниковой недостаточности лечение проводится так же, как при кризе у больных с хронической недостаточностью коры надпочечников.
Для борьбы с инфекцией назначается энергичная терапия антибиотиками. Forsham указывает на высокую эффективность сульфазина при лечении менингококкового сепсиса. Сульфазин назначается детям в дозе 0,1 г на 1 кг веса на первый прием, затем по 0,03 г на 1 кг веса каждые 4 ч, взрослым — на первый прием — 4 г, затем по 1 г через каждые 4 ч.
Источник
Синдром Уотерхауса-Фридериксена (Waterhouse-Friderichsen) — синонимы, авторы, клиникаСинонимы синдрома Уотерхауса-Фридериксена. S. Friderichsen—Waterhouse. S. Marchand—Waterhouse—Friderichsen. S. Friderichsen—Waterhouse— Bamatter. Молниеносный менингококковый сепсис. Менингококковый сепсис у детей. Молниеносный острейший гиперергический сепсис. Апоплексия надпочечников. Острая недостаточность коры надпочечников. Определение синдрома Уотерхауса-Фридериксена. Очень остро протекающий сепсис с так называемой апоплексией или функциональной недостаточностью надпочечников. Авторы. Waterhouse Rupert — современный британский врач, род. в 1873 г. Friderichsen Carl — современный датский педиатр, род. в 1886 г. Marchand Felix — немецкий патолог, Лейпциг, 1846—1928. Впервые синдром описал в 1901 г. Ernest Gordon Graham Little. Waterhouse (1911) и Friderichsen (1918) описали случаи быстро протекавшего сепсиса с кровоизлияниями в надпочечники. Bamatter (Женева) установил, что наиболее частым возбудителем заболевания является менингококк. Симптоматология синдрома Уотерхауса-Фридериксена: Этиология и патогенез синдрома Уотерхауса-Фридериксена. Острейшая инфекция, чаще всего менингококками (острейший менингококковый сепсис). Удаление опухолей надпочечников может вызвать развитие аналогичной симптоматики. Смерть наступает от острой функциональной недостаточности коры надпочечников, которая в части случаев анатомически объясняется распространенными кровоизлияниями в надпочечниках. Однако то обстоятельство, что аналогичное заболевание может развиться без анатомически выявляемых поражений надпочечников, в настоящее время привело к взгляду на синдром, как на адаптационное заболевание коры надпочечников. Как указывает Jores, вопрос о том, является ли тяжелый сепсис первичным проявлением, а надпочечники поражаются вторично, или, наоборот, дело идет о вторичном сепсисе, до сих пор окончательно не решен. Большинство авторов, однако, считают, что недостаточность надпочечников является вторичным проявлением болезни. Jores отграничивает собственно S. Waterhouse—Friderichsen от аналогичных проявлений у новорожденных, поскольку у последних более или менее значительные кровоизлияния в надпочечниках часто могут быть следствием как физиологических, так и различных патологических факторов. Дифференциальный диагноз. Сепсис. Острые септические менингиты. Тяжелая острая пневмония. S. Debre—Fibiger (см.). S. Henoch (см.).
— Также рекомендуем «Синдром Вебера (Weber) — синонимы, авторы, клиника» Оглавление темы «Синдромы в медицине»:
|
Источник
Надпочечники в организме являются важным эндокринным органом. Гормоны, вырабатываемые ими, влияют на показатели давления и количество циркулирующей жидкости, на уровень минеральных солей и отдельных микроэлементов, на скорость обмена веществ, даже на работу гипофиза. И в ситуациях, когда функция этих небольших, но крайне важных желез страдает, развиваются состояния, угрожающие жизни и здоровью.
Определение и история
Синдром Уотерхауса — Фридериксена – это острая надпочечниковая недостаточность, которая появляется после травматизации органа с кровоизлиянием в его паренхиму. Это вызывает крайне тяжелые нарушения постоянства внутренней среды организма и может приводить к летальному исходу.
Описание данного состояния появилось впервые в 1894 году, но оно было недостаточным, и в 1911 году Уотерхаус выделил пятнадцать случаев заболевания, которые помогли ему собрать все детали воедино. Не отставая от него, через семь лет, в 1918 году, Фредериксен также публикует очерк об этом патологическом процессе.
Причины
Ученые сходятся во мнении, что синдром Уотерхауса — Фридериксена вызывается массивным кровоизлиянием одновременно в оба надпочечника. Потенциально опасный контингент — это новорожденные, младенцы, дети и молодые люди. Пол в данном случае значения не имеет. Это состояние может быть спровоцировано длительными родами, кислородным голоданием плода или его продвижением по родовым путям при помощи щипцов или вакуум-экстрактора. Кроме того, важную роль могут сыграть тяжелые врожденные заболевания, а также осложнение беременности поздними гестозами.
Синдром Уотерхауса — Фридериксена у взрослых чаще всего проявляется как осложнение инфекционного заболевания. Обычно возбудителем является менингококк, стрептококк или стафилококк. Но кроме них, причинами кровоизлияний могут быть такие нозологии, как корь, скарлатина, тиф, дифтерия, а также злокачественные новообразования, опухоли, перитониты и ДВС-синдром с тромбозом вен надпочечников.
Развитие заболевания
Многие авторы выделяют этот синдром как часть общего сбоя адаптационного механизма при развитии острого сепсиса. Но не исключено, что у маленьких детей и беременных совершенно другой механизм, по которому развивается синдром Уотерхауса — Фридериксена. Патогенез его проявляется в многочисленных геморрагических некрозах в кору надпочечников. Их настолько много, что весь орган пропитывается кровью, происходит перерастяжение капсулы и даже ее разрыв.
Что же до общего патогенеза, то он проявляется в виде сепсиса:
— расширенные капилляры и артериолы;
— ярко выраженный синдром интоксикации;
— наличие сопутствующего менингита или менингоэнцефалита;
— увеличение тимуса и регионарных лимфоузлов.
Симптоматика
Синдром Уотерхауса — Фридериксена при менингококковой инфекции может развиться внезапно на фоне полного благополучия. Он прогрессирует настолько быстро, что человек может умереть в течение суток.
Все начинается с чрезмерной возбудимости, раздражительности и головной боли. Затем присоединяются боли в животе, тошнота, рвота и понос. Если болевой синдром чересчур интенсивный, то врач может заподозрить у больного острую хирургическую патологию. Изначально температура невысокая, но буквально через пару часов от начала заболевания она будет 39-40 градусов. Из-за рвоты и диареи из организма уходят вода и минеральные вещества, что ведет к нарушению работы сердца, мозга и других жизненно важных органов. В конечном итоге человек теряет сознание и впадает в кому.
Существует еще одна форма данного заболевания, проявляющаяся в резком падении артериального давления или коллапсе. Других симптомов может не быть вовсе. Человек сначала находится в ступоре, но так как гипоксия прогрессирует, быстро наступает сопор и кома. Умирает, не приходя в сознание.
Синдром Уотерхауса — Фридериксена у детей развивается быстрее, чем у взрослых, независимо от причины. Учитывая, что их компенсаторные возможности организма быстро истощаются, а многие системы и органы находятся еще в процессе формирования и развития, то итог наступает раньше суток от начала болезни.
Диагностика

Синдром Уотерхауса — Фридериксена развивается настолько быстро, что зачастую врачи не успевают провести полноценное обследование и понять, что происходит с человеком. Если в приемном покое дежурный доктор заподозрил эту патологию, то лечение начинается немедленно, а диагностика присоединяется в процессе, потому что счет идет на часы.
Лабораторно для подтверждения диагноза необходимо обнаружить в общем анализе крови:
— лейкоцитоз и сдвиг формулы влево;
— снижение глюкозы крови;
— тромбоцитопению и низкую свертываемость;
— снижение электролитов;
— повышение азота и мочевины крови.
Однако эти показатели не являются специфичными и могут свидетельствовать о широком спектре хирургических и соматических заболеваний. Для того чтобы быть уверенным, необходимо тщательно собрать анамнез, а также провести люмбальную пункцию и описать неврологический статус. Но все это делается после стабилизации состояния человека.
Дифференциальный диагноз
Синдром Уотерхауса — Фридериксена следует отличать от хирургических заболеваний живота, таких как острый аппендицит, острый панкреатит, перфорация язвы желудка или двенадцатиперстной кишки. Обязательно врач должен проверить наличие менингеальных симптомов, чтобы исключить кровоизлияние в мозг, тромбоз кавернозного синуса. При кардиальной форме ЭКГ поможет понять, есть ли у человека инфаркт или нет.
Лечение
В первую очередь после постановки диагноза «синдром Уотерхауса — Фридериксена» необходимо возместить больному потели жидкости, электролитов и недостаточность гормонов надпочечников. Для этого через венозный доступ вводят до полулитра «Гидрокортизона» или 120 миллиграмм «Преднизолона», затем три грамма пятипроцентной глюкозы и десять миллилитров пятипроцентного раствора аскорбиновой кислоты. Так мы подействуем на основные звенья патогенеза, которые вызывают синдром Уотерхауса — Фридериксена. Неотложная помощь одновременно улучшает реологию крови, разбавляет ее, увеличивает количество системной жидкости и повышает давление. А замещение стероидных гормонов помогает поддерживать давление на нужном уровне.
После стабилизации состояния гормоны продолжают вводить внутримышечно: «Гидрокортизон» по 50-75 миллиграмм каждые шесть часов, а дезоксикортикостерона ацетат по десять миллилитров три раза в день. Обязательно нужно следить за показателями давления и при необходимости подкалывать «Эпинефрин», «Мезатон», сердечные гликозиды.
Если причиной заболевания стала инфекция, например менингококковая, то, помимо основной терапии, больному вводят антибиотики. Как только состояние пациента придет в норму, дозы гормонов начинают постепенно уменьшать. Очень важно правильно подготовить организм к тому, что он должен самостоятельно вырабатывать глюкокортикостероиды. Нельзя резко отменять препараты, это может спровоцировать повторный криз.
Важно подтвердить, что у больного был именно синдром Уотерхауса — Фридериксена. Лечение само по себе может быть опасно, так как чрезмерное наводнение организма вызывает системные отеки, в том числе и отек мозга, а большие дозы гормонов могут спровоцировать нарушения психики. Поэтому крайне важно постоянно мониторировать состояние больного и корректировать назначения согласно его потребностям.
Прогноз
Синдром Уотерхауса — Фридериксена — крайне тяжелая патология, выявить которую не всегда удается вовремя из-за многообразия неспецифических симптомов. Исход зависит не только от того, насколько грамотно будет вести себя врач в экстренной ситуации, но и от степени поражения надпочечников и компенсаторных возможностей организма. Частым финалом данной патологии является летальный исход.
Профилактика
В основном это противоэпидемические мероприятия в очаге заражения, в котором выявлен больной с менингококковой инфекцией. Врач, выявивший такого пациента, обязан известить санэпидемслужбу и изолировать больного. В следующие три дня делается проверка контактных лиц на наличие заболевания и вводится карантин в рабочем коллективе или учебном учреждении сроком на десять дней. В качестве профилактики людям, близко контактировавшим с больным, назначают краткий курс антибиотиков.
Эпидемиология
Синдром Уотерхауса — Фридериксена, к сожалению, достаточно частая патология. В развитых странах распространенность менингококковой инфекции составляет 1-3 случая на 100 тысяч населения. И больше половины заболевших — это дети дошкольного возраста. Кроме того, каждое десятилетие наблюдается подъем заболеваемости. Это связано с мутацией возбудителя и снижением иммунитета населения.
Эта статистика, скорее всего, не соответствует действительности, так как многие случаи остаются недиагностированными из-за перекрестных симптомов. Синдром Уотерхауса — Фридериксена развивается настолько быстро, что врачи не успевают провести достаточное количество анализов.
Источник