Синдром удаленного желчного пузыря лечение
Содержание
- Постхолецистэктомический синдром
- Причины развития постхолецистэктомического синдрома
- Симптомы постхолецистэктомического синдрома
- Диагностика постхолецистэктомического синдрома
- Лечение постхолецистэктомического синдрома
- Профилактика и прогноз
Постхолецистэктомический синдром – специфический симптомокомплекс, обусловленный перенесенной холецистэктомией и связанными с этим изменениями функционирования желчевыделительной системы. К проявлениям постхолецистэктомического синдрома относятся рецидивирующие болевые приступы, диспепсические расстройства, диарея и стеаторея, гиповитаминоз, снижение массы тела. Для выявления причин синдрома проводится УЗИ и МСКТ брюшной полости, фиброгастродуоденоскопия, РХПГ. Лечение постхолецистэктомического синдрома может быть консервативным (щадящая диета, прием спазмолитиков и ферментов) и хирургическим (дренирование желчных протоков, эндоскопическая сфинктеропластика и др.).
Постхолецистэктомический синдром
Постхолецистэктомический синдром – это комплекс клинических симптомов, развивающийся вследствие оперативного удаления желчного пузыря. В группу пациентов с постхолецистэктомическим синдромом не входят больные, у которых проведена холецистэктомия с погрешностями, остались камни в желчных протоках, развился послеоперационный панкреатит, сопровождающийся сдавлением общего желчного протока, холангит.
Постхолецистэктомический синдром встречается в среднем у 10-15% пациентов (при этом в разных группах этот показатель доходит до 30%). У мужчин он развивается практически в два раза реже, чем у женщин. Постхолецистэктомический синдром может развиться сразу после проведения оперативного удаления желчного пузыря, а может проявиться спустя длительное время (несколько месяцев, лет).
Причины развития постхолецистэктомического синдрома
Основным патогенетическим фактором развития постхолецистэктомического синдрома является нарушение в билиарной системе – патологическая циркуляция желчи. После удаления желчного пузыря, являющегося резервуаром для вырабатываемой печенью желчи и участвующего в своевременном достаточном ее выделении в двенадцатиперстную кишку, привычный ток желчи изменяется. В некоторых случаях нормальное снабжение кишечника желчью не удается обеспечить. Окончательный механизм этих нарушений еще недостаточно изучен.
Факторами, способствующими развитию постхолецистэктомического синдрома, могут быть имеющие место дискинезии желчевыводящих путей, спазм сфинктера Одди (мышечного образования в месте впадения общего желчного протока в двенадцатиперстную кишку), оставшийся после операции пузырный проток значительной длины. Иногда причинами возникновения этого синдрома может быть выраженная послеоперационная боль и скопление жидкости в области произведенной операции. Только в 5% случаев причину развития постхолецистэктомического синдрома выявить не удается.
Симптомы постхолецистэктомического синдрома
Данный симптомокомплекс может проявляться сохранением клинических проявлений, имевших место до операции, в той или иной степени выраженности (чаще всего менее выраженных, но иногда отмечают и усиление дооперационной клиники). Иногда после холецистэктомии возникают новые симптомы.
Основной симптом – болевой. Боль может быть как режущей, так и тупой, различной степени интенсивности. Встречается приблизительно в 70% случаев. Вторым по распространенности является диспепсический синдром – тошнота (иногда рвота), вздутие и урчание в животе, отрыжка с горьким привкусом, изжога, диарея, стеаторея. Секреторные нарушения приводят к нарушению всасывания пищи в 12-перстной кишке и развитию синдрома мальабсорбции. Следствием этих процессов служат гиповитаминоз, снижение массы тела, общая слабость, ангулярный стоматит.
Также может подниматься температура тела, возникать желтуха (иногда проявляется только субиктеричностью склер). Постхолецистэктомический синдром может принимать различные клинические формы, проявляясь ложными и истинными рецидивами камнеобразования холедоха, стриктурами общего желчного протока, стенозирующим папиллитом, спаечным процессом в подпеченочном пространстве, холепанкреатитом, билиарными гастродуоденальными язвами.
Диагностика постхолецистэктомического синдрома
В ряде случаев диагностирование развивающегося постхолецистэктомического синдрома бывает затруднено сглаженной, слабо выраженной клинической картиной. Для получения полноценной медицинской помощи пациенту в послеоперационном периоде и в дальнейшей жизни без желчного пузыря необходимо внимательно относиться к сигналам своего организма и однозначно сообщать об имеющихся жалобах своему врачу. Необходимо помнить, что постхолецистэктомический синдром – это состояние, требующее выявления причин его возникновения и соответствующей этиологической терапии.
Для выявления состояний, приведших к развитию постхолецистэктомического синдрома, назначают лабораторные исследования крови, чтобы обнаружить возможный воспалительный процесс, а также инструментальные методики, направленные на диагностирование патологий органов и систем, как непосредственно оказывающих влияние на работу билиарной системы, так и опосредованно действующих на общее состояние организма.
Спиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ печени) максимально точно визуализирует состояние органов и сосудов брюшной полости, также информативной методикой является УЗИ брюшной полости. Эти методы могут выявить присутствие конкрементов в желчных протоках, послеоперационное воспаление желчных путей, поджелудочной железы.
При рентгенографии легких исключают заболевания легких и средостения (которые могут быть причиной болевого синдрома), рентген желудка с контрастным веществом может помочь выявить наличие язв и непроходимости в желудочно-кишечном тракте, рефлюкса.
Для исключения происхождения симптомов в результате иных заболеваний пищеварительного тракта, производят эндоскопическое исследование желудка (гастроскопия) и двенадцатиперстной кишки (фиброгастродуоденоскопия). Нарушения в циркуляции желчи выявляют с помощью радионуклеидного исследования – сцинтиграфии. При этом в организм вводится специфический маркер, который скапливается в желчи.
Одним из самых информативных методов, позволяющих изучить состояние протоков билиарной системы является РХПГ (эндоскопическая ретроградная панкреатохолангиография). В ходе этого исследования выявляются нарушения тока желчи, отмечают состояние желчных путей, протоков, ампулы Фатерова сосочка, выявляют мелкие конкременты, отмечают скорость выделения желчи. Также можно произвести манометрию сфинктера Одди и общего желчного протока.
Во время проведения РХПГ возможно осуществить некоторые лечебные мероприятия: удалить имеющиеся в протоках камни, расширить просвет желчных путей в местах сужений, произвести сфинктеротомию при стойком спазме. Однако стоит помнить, что в некоторых случаях эндоскопия желчных протоков способствует возникновению панкреатита. Для исключения патологии сердца используют ЭКГ.
Лечение постхолецистэктомического синдрома
Методы лечения постхолецистэктомического синдрома напрямую зависят от причин его развития. В том случае, если данный синдром является следствием какой-либо патологии органов пищеварения, лечение осуществляют согласно рекомендациям по терапии данной патологии.
Лечение, как правило, включает в себя щадящую диету: соблюдение режима питания – еда небольшими порциями 5-7 раз в день, пониженное суточное содержание жиров (не более 60 грамм), исключение жареных, кислых продуктов, острой и пряной пищи, продуктов, обладающих желчегонной активностью, раздражающих слизистые оболочки элементов, алкоголя. При выраженном болевом синдроме для его купирования применяют дротаверин, мебеверин. Лекарственные средства назначаются гастроэнтерологом в соответствии с принципами медикаментозного лечения основной патологии.
Хирургические методы лечения направлены на дренирование и восстановление проходимости желчных протоков. Как правило, проводится эндоскопическая сфинктеропластика. При неэффективности производят диагностическую операцию для детального изучения брюшной полости на предмет вероятных причин развития синдрома.
Профилактика и прогноз
В качестве профилактики постхолецистэктомического синдрома можно отметить меры по своевременному выявлению различных сопутствующих заболеваний, могущих послужить причиной развития нарушений циркуляции желчи: полное и тщательное комплексное обследование печени, поджелудочной железы, желчевыводящих путей, пищеварительного тракта, сосудистой системы брюшной полости при подготовке к операции.
Прогноз излечения от постхолецистэктомического синдрома связан с излечением от основного заболевания, послужившего причиной развития симптомокомплекса.
Источник
Общие сведения
Постхолецистэктомический синдром (ПХЭС) – это целый комплекс симптомов, которые проявляются у человека после того, как ему провели удаление желчного пузыря. Для этого состояния характерны приступы боли, проблемы с пищеварением, диарея, понижение массы тела и др.
Согласно медицинской статистике, постхолецистэктомический синдром, код по МКБ-10 которого — K91.5, проявляется у 5–40% пациентов. Специалисты предполагают, что такое состояние является либо продолжением болезни, которая и привела к оперативному вмешательству, либо следствием операции. Как правило, удаление желчного пузыря не приводит к серьезным негативным последствиям для работы желчных путей. Около 10% случаев желчной колики являются следствием нарушений сфинктера Одди – как структурных, так и функциональных. Термин «дисфункция сфинктера Одди» также применяется вместо определения «постхолецистэктомический синдром».
О том, как может проявляться постхолецистэктомический синдром, когда происходит спазм сфинктера Одди и как правильно действовать, чтобы устранить неприятные признаки, речь пойдет в этой статье, где описаны симптомы и лечение постхолецистэктомического синдрома.
Патогенез
У основной части больных с этим синдромом отмечаются функциональные моторные расстройства. Неотъемлемая часть патогенеза желчекаменной болезни – моторные нарушения желчного пузыря и сфинктерного аппарата желчевыводящих путей.
Вследствие удаления желчного пузыря отмечается нарушение функции сфинктерного аппарата желчных путей. Развитие боли после операции, как правило, связано с увеличением давления в билиарном тракте, что связано с нарушениями функции сфинктера Одди.
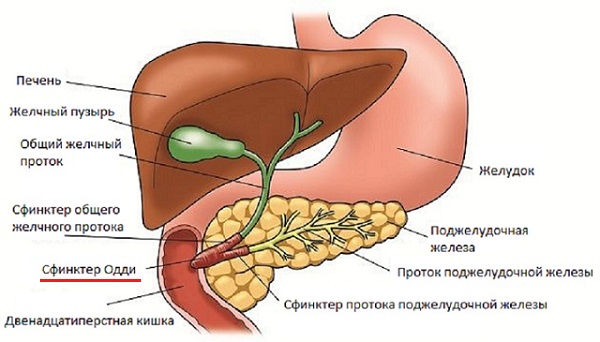
В организме сфинктер Одди обеспечивает анатомическую и физиологическую связь между желчевыводящими путями, поджелудочной железой и двенадцатиперстной кишкой.
Физиологический контроль сфинктера Одди определяется рядом гормональных и нервных стимулов. В частности, важная роль в этой регуляции отводится гастроинтестинальным гормонам. Особое значение имеет холецистокинин (панкреозимин) и секретин.
Когда желчный пузырь сокращается и синхронно расслабляется сфинктер Одди, концентрированная желчь поступает в двенадцатиперстную кишку. В это время происходит выделение панкреатического сока под действием холецистокинина, что обеспечиваются все условия для расщепления пищи. Если происходит спазм сфинктера этот процесс нарушается.
Желчный пузырь непосредственно задействован в модуляции ответа сфинктера Одди на влияние гастроинтестинальных гормонов. После удаления желчного пузыря реакция сфинктера Одди в ответ на холецистокинин снижается.

Сфинктер Одди
О том, как изменяется функциональное состояние сфинктера Одди после холецистэктомии, существуют разные мнения. В частности, есть теория, что после операции повышается тонус и расширяется общий желчный проток. Также есть мнение, что вследствие холецистэктомии проявляется недостаточность сфинктера Одди, так как он не может длительнее время выдерживать высокое давление желчи. Противоречия, которые отмечаются в описании состояния сфинктера Одди, связаны с тем, что его функции исследовались в разные сроки после проведения холецистэктомии.
Классификация
В современной медицине отсутствует общепринятая классификация постхолецистэктомического синдрома. В зависимости от причины, по которой проявляются такие симптомы, в своей практике медики определяют это состояние широко, применяя такую классификацию:
- Рецидивы образования камней общего желчного протока – как ложные, так и истинные.
- Стенозирующий дуоденальный папиллит.
- Стриктуры общего желчного протока.
- Ограниченный перитонит в хронической форме.
- Холепанкреатит.
- Вторичные гастродуоденальные язвы — билиарные или гепатогенные.
Однако Римские критерии II 1999 года, а также Римские критерии III 2006 года ограничивают рамки «ПХЭС» дисфункцией сфинктера Одди, возникшей после холециетэктомии. Применяется следующая классификация дисфункции сфинктера Одди:
Дисфункция сфинктера Одди по билиарному типу. Определяется три типа этой разновидности:
- Билиарный тип I – проявляются типичные приступы боли продолжительностью 20 и больше минут; общий желчный проток расширяется больше, чем на 12 мм; при проведении эндоскопической ретроградной панкреатохолангиографии выведение контрастного вещества замедляется больше, чем на 45 минут; отмечается превышение нормы трансаминаз и/или щелочной фосфатазы.
- Билиарный тип II – проявляются приступы болей билиарного типа; до 63% пациентов имеют манометрическое подтверждение сфинктера Одди. При этом возможны и структурные, и функциональные нарушения.
- Билиарный тип III – проявляются приступы болей билиарного типа без объективных нарушений. Манометрическое подтверждение сфинктера Одди отмечается только у 12-28% пациентов. Как правило, дисфункция имеет функциональную природу.
Дисфункция сфинктера Одди по панкреатическому типу. Панкреатический тип проявляется эпигастральной болью, которая характерна для панкреатита. Боль отдает в спину и уменьшается, когда пациент наклоняется вперед. У больного значительно повышается сывороточная амилаза и липаза. При манометрии определяется дисфункция сфинктера Одди в 39–90% случаях.
Дисфункция сфинктера Одди по смешанному типу. Смешанный тип характеризуется опоясывающей болью, или боль локализуется в эпигастрии. Также проявляются другие признаки, характерные как для билиарного, так и для панкреатического типов.
Причины
Чаще всего признаки ПХЭС проявляются вследствие таких причин:
- Камни в желчевыводящих протоках (холедохолитиаз). Это могут быть как рецидивы желчнокаменной болезни, когда происходит повторное образование камней, так и ложные рецидивы с оставшимися конкрементами. В большинстве случаев остаются именно те камни, которые не были удалены во время первой операции.
- Органические и функциональные изменения большого дуоденального сосочка (БДС). Эта причина приводит к появлению болей, температуры и желтухи после удаления желчного пузыря. После такого вмешательства у большинства больных на некоторое время усиливается тонус сфинктера БДС. Но при отсутствии патологических изменений тонус постепенно приходит в норму. Примерно у четверти прооперированных людей отмечается стеноз БДС. Сначала развивается отек, после чего, при продолжительной травматизации при прохождении камней, отмечается его сужение.
- Повреждения желчных протоков и стриктуры. Сужение протока происходит или вследствие изменений стенки, связанных с воспалением, или является следствием нахождения там камня. Иногда на это влияют внешние причины.
- Холангит. При плохом высвобождении желчи она застаивается в желчевыводящих путях. Как следствие, создаются условия для восходящего распространения инфекции. При холецистэктомии происходит удаление только одного очага инфекции, но протоки могут остаться инфицированными.
- Особенности проведения операции. Рецидив болей развивается в том случае, если в оставленной части желчного пузыря или культе содержатся камни или сгущенная желчь.
- Опухоли желчных протоков. Их могут не обнаружить в процессе операции или они появляются позже.
- Болезни двенадцатиперстной кишки. У людей с болезнями желчевыводящих путей часто отмечаются отек и гиперемия слизистой оболочки двенадцатиперстной кишки, ее атрофия, нарушения моторной функции.
- Панкреатит в хронической форме. Часто встречается у людей, которые перенесли холецистэктомию. При технически правильно проведенной холецистэктомии отток панкреатического сока улучается и восстанавливается внешнесекреторная функция железы. Но если фиброзные изменения ярко выражены, то после операции панкреатит может проявиться как самостоятельная болезнь.
- Другие причины. Рецидив болей после проведенной операции могут спровоцировать дисбактериоз, колит, нарушение кишечного всасывания, гемолитическая болезнь, а также заболевания почек, толстой кишки, позвоночника. Боли, не связанные с изменениями желчевыводящей системы, тоже могут восприниматься как ПХЭС.
Симптомы постхолецистэктомического синдрома
Основные симптомы спазма сфинктера Одди – это проявление приступов сильных или средней интенсивности болей, которые продолжаются более 20 минут и проявляются на протяжении больше чем трех месяцев. Также проявляются диспепсические и невротические расстройства. Беспокоит тяжесть в правом подреберье. Как правило, боль постоянная. Иногда приступы сначала проявляются редко и длятся несколько часов, а потом, в промежутках между приступами, боль вообще не ощущается. У некоторых больных со временем частота приступов и интенсивность болей увеличивается. Связь приступов с приемом пищи у всех проявляется по-разному. Но наиболее часто боль беспокоит через 2-3 часа после еды.
Иногда, в тяжелых случаях, боль длительна и упорна, она сочетается со рвотой и тошнотой, а также с мучительными приступами изжоги.
Если причины ПХЭС связаны с истинным рецидивом образования камней желчного протока, то неприятные симптомы появляются не раньше, чем через несколько лет после проведенной операции. В таком случае развиваются следующие признаки:
- Боль в правом подреберье и в правой части эпигастральной области — как правило, монотонная, реже в виде приступов. В большинстве случаев боль менее сильная, чем до проведения операции.
- Нарушения циркуляции желчи, что подтверждает диагностика.
- Инфекционно-воспалительный процесс, который развивается вследствие нарушения циркуляции желчи. Он проявляется лихорадкой, плохим самочувствием. У больного повышается СОЭ. Если развивается гнойный холангит, симптомы усугубляются.
- При ложном рецидиве камнеобразования желчного протока проявления аналогичны истинному рецидиву. Но при таком состоянии симптомы появляются раньше — примерно через 2 года после операции.
Анализы и диагностика
 Люди, которым была проведена холецистэктомия, находятся на диспансерном наблюдении у специалиста с целью раннего определения неблагоприятных результатов, а также обеспечения важных профилактических мероприятий и контроля выполнения рекомендаций пациентом.
Люди, которым была проведена холецистэктомия, находятся на диспансерном наблюдении у специалиста с целью раннего определения неблагоприятных результатов, а также обеспечения важных профилактических мероприятий и контроля выполнения рекомендаций пациентом.
В процессе диагностики проводится ряд исследований и лабораторных анализов. Врач обязательно изучает анамнез, проводит опрос и осмотр пациента. Для установления диагноза проводят:
- Общий анализ крови.
- Биохимический анализ крови, в процессе которого определяются биохимические маркеры синдрома холестаза-цитолиза.
- Анализ мочи.
- Электрокардиография.
- Рентгеноскопия грудной клетки.
- Ультразвуковое исследование.
- ФГДС.
- КТ, МРТ.
В процессе обследования больных, которые жалуются на признаки ПХЭС, используется принцип поиска причин таких проявлений от более простых к сложным, а также использования методик от неинвазивных к более травматичным, но позволяющим получить важную информацию.
Еще один важный момент касается хирургической настороженности при таких симптомах: она должна быть тем больше, чем меньше времени прошло от операции.
Как правило, после лабораторных анализов обследование таких больных начинают с проведения УЗИ брюшной полости, которое дает возможность исключить анатомические изменения органов и перейти к более целенаправленным обследованиям.
Однако, несмотря на то, что возможности современной диагностики достаточно широкие, у определенного количества людей не удается выяснить причину неприятных симптомов после перенесенной холецистэктомии.
Лечение постхолецистэктомического синдрома
Очень важно, чтобы лечение постхолецистэктомического синдрома было комплексным и направлялось на устранение причин проявления неприятных симптомов. Пациенту, который перенес удаление желчного пузыря, необходимо помнить, что правильное питание, четкий режим приема пищи, физическая активность – это важнейшие условия успешной реабилитации после хирургической операции. Также при проявлении болей и других неприятных симптомов проводится медикаментозное лечение.
Доктора
Лекарства
Медикаментозное лечение дисфункции сфинктера Одди направлено на то, чтобы улучшить моторную функцию сфинктерного аппарата билиарного тракта, восстановить нормальный отток желчи, обеспечить секреции поджелудочной железы.
На тонус сфинктерного аппарата влияют разные группы препаратов: блокаторы кальциевых каналов, нитраты. Однако важно учитывать, что у многих из таких лекарств есть ряд серьезных побочных кардиоваскулярных эффектов.
В процессе лечения широко используют препараты — миотропные спазмолитики. Это средства Дротаверин, Но-шпа, Мебеверин.
Применяются также препараты, облегчающие процесс притока желчи в пищеварительный тракт. Это желчегонные средства Одестон, Хофитол, Холензим.
Прокинетик Домперидон приводит в норму моторику ЖКТ, улучшает желчеотток, снижает проявления дуоденальной гипертензии, предотвращает дуоденогастральный рефлюкс.
При необходимости проводится лечение антибактериальными препаратами. Назначают препараты Нитроксолин, Фуразолидон, Кларитромицин, Ципрофлоксацин, Цефазолин и др.
С целью устранения повреждающего влияния буферных желчных кислот и установления нормального уровня рН для ферментов поджелудочной железы применяют антациды. Назначают Алмагель, Алмагель Нео, Маалокс и др.
Для купирования боли применяют ненаркотические анальгетики – Ибупрофен, Парацетамол, Баралгин.
Скорректировать биллиарную недостаточность можно путем применения заместительной терапии препаратами урсодезоксихолевой кислоты — назначают Урсосан, Урсофаль.
Применяются также гепатопротекторы с желчегонным и спазмолитическим эффектом – Эссенциале, Гепабене, Фосфоглив и др.
Если обостряется панкреатит, назначают ферментативные средства – Панкреатин, Панкреазим.
Для купирования метеоризма назначают сорбенты, препараты микрокристаллической целлюлозы, ветрогонные препараты – Симетикон, Эспумизан, Метеоспазмил.
Как правило, назначается схема лечения, включающая применение лекарств разных классов.
Процедуры и операции
При ПХЭС очень важно придерживаться оптимального режима питания, соблюдать диету и наладить ежедневный стул.
Применение других методов лечения целесообразно в том случае, если проведено полное обследование, и их назначил лечащий врач.
Лечение народными средствами
Применять народные средства при постхолецистэктомическом синдроме можно после одобрения таких методов врачом. Некоторые из них могут облегчить состояние и улучшить общее самочувствие больного.
Можно использовать следующие методы народного лечения:
- Сбор трав – первый вариант. Его применяют после удаления желчного пузыря. Необходимо взять по 4 части цветков бессмертника и семян кориандра, а также по 3 части вахты и мяты перечной. Все смешать и залить 2 ст. л. 350 мл кипятка. Через полтора часа процедить и пить по 100 мл перед едой. Однако такое лечение следует обязательно согласовать с врачом.
- Сбор трав – второй вариант (желчегонный). В него входят ромашка, календула, мята перечная, тысячелистник в равных пропорциях. Также следует добавить немного цветков пижмы – ее количество должно быть не больше 10 части от всего количества сбора. Взять 2 ст. л. сбора и залить 250 мл кипятка. Настоять на протяжении часа, процедить, долить воды, чтобы общее количество средства составляло 250 мл. Выпить за три раза на протяжении дня. Употреблять перед едой.
- Сбор трав – третий вариант. Смешать равное количество чистотела, мелиссы, мяты перечной, лапчатки. 1 ст. л. сбора залить 250 мл кипятка, настоять. Пить трижды в день перед едой по трети стакана.
- Сбор трав – четвертый вариант. Смешать по 10 г зверобоя и корней пырея, по 20 г цветков бессмертника и коры крушины ломкой. 2 ст. л смеси залить 500 мл кипятка, варить 5 минут. Пить по полстакана 5 раз в день.
- Отвары и настои трав. Можно также готовить отвары и настои некоторых трав. Если после операции развиваются патологические процессы, рекомендуется пить настой календулы (30 г цветков залить 1 л кипятка). Его пьют на протяжении дня. К вечеру настой нужно выпить. Рекомендуется пить отвар солянки холмовой (1 ч. л. средства на 250 мл кипятка, варить около 5 минут). Пить по полстакана 3-4 раза в день. Полезен отвар бессмертника (10 г цветков на 250 мл кипятка, варить 5 минут). Пить по 3 ст. л. перед приемом пищи. Можно приготовить отвар березовых почек (20 г средства на 250 мл кипятка, варить 10 мин.). Пить перед едой по 1 ст. л. Также рекомендуются настой зверобоя, ромашки, корня девясила – такие настои готовят из расчета 10 г сырья на 200 мл воды. Эти настои нужно опить трижды в день до еды по полстакана. Рекомендуется чередовать прием настоев разных трав.
- Корень одуванчика. Его необходимо истолочь в порошок и принимать по половине ч. л. трижды в сутки за 20 мин. до приема пищи, запивая водой.
Профилактика
- Наиболее важное условие профилактики ПХЭС – своевременное проведение хирургической операции, комплексное обследование больных, выполнение всех рекомендаций врача в период реабилитации.
- В период перед операцией необходимо снизить выраженность нарушений со стороны органов гепатопанкреатобилиарной системы, проведя соответствующее лечение.
- В период после операции очень важно адекватное медицинское наблюдение, выполнение комплекса реабилитационных мер, который определяет врач.
- Необходимо правильно питаться, строго придерживаясь диеты.
- Также важно исключить нагрузки, как физические, так и эмоциональные.
Диета

Диета 5-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1200 — 1350 рублей в неделю

Диета Стол №5а
- Эффективность: лечебный эффект через 5-7 дней
- Сроки: 2-6 недель
- Стоимость продуктов: 1300 — 1400 рублей в неделю
Пациенту после удаления желчного пузыря рекомендуется Диета стол № 5, позже Диета № 5а. Если у пациента отмечаются осложнения со стороны поджелудочной железы, рекомендуют Диету №5 п. Соблюдать строгую диету нужно и тем, у кого проявляются симптомы дисфункции сфинктера Одди.
Диета предполагает исключение тех продуктов, в которых содержится большое количество холестерина, эфирных масел, грубой клетчатки. Ограничиваются животные жиры.
Рекомендуется есть в основном перетертые блюда. Потреблять можно только теплую пищу, есть 6 раз в день. Последний прием пищи проводится перед сном.
В рацион, среди прочего, входят: подсушенный пшеничный хлеб, кисели, запеченные яблоки, нежирные бульоны, нежирная рыба и мясо, паровые котлеты, овощные пюре.
Последствия и осложнения
На фоне продолжительного нарушения транспорта желчи могут развиваться такие осложнения:
- дуоденальная недостаточность в хронической форме;
- хронический билиарнозависимый панкреатит;
- дуодено-гастральный рефлюкс;
- синдром избыточного бактериального роста в тонкой кишке;
- холангит.
Прогноз
Прогноз зависит от того, какие именно причины вызвали развитие постхолецистэктомического синдрома. Более благоприятными являются исходы холецистэктомии, если она была проведена в раннем периоде болезни без осложнений и во время ремиссии воспалительного процесса.
Список источников
- Бурков С. Г. О последствиях холецистэктомии или постхолецистэктомическом синдроме // Приложение гастроэнтерология // Consilium medi-cum. 2004. Т.6, №1. С. 1-8.
- Григорьев П. Я., Солуянова И. П., Яковенко А. В. Желчнокаменная болезнь и последствия холецистэктомии: диагностика, лечение и профилактика // Лечащий врач. 2002. — №6. С. 26-32.
- Минушкин О. Н., Гусева Л. В., Бурдина Е. Г., Васильченко С. А., Гурова Н. Ю., Кононова Т. Н. Больные после удаления желчного пузыря. Всегда ли это постхолецистэктомический синдром? Медицинский Совет. 2016;(14):122-128.
- Хирургические болезни Учебник для студентов высших медицинских учебных заведений // Под ред. А. Ф. Черноусова — М. ГЭОТАР-Медиа. 2010.
Источник
