Синдром телархе код по мкб 10
Причиной преждевременного телархе является постоянно повышенная секреторная активность яичников. В памятке дадим определение, клиническую картину
 Изолированное телархе — преждевременное, начавшееся до периода полового созревания, доброкачественное увеличение в размерах молочных желез у девочки.
Изолированное телархе — преждевременное, начавшееся до периода полового созревания, доброкачественное увеличение в размерах молочных желез у девочки.
При этом телархе носит строго изолированный характер, то есть не сочетается с другими признаками преждевременного полового развития (оволосением, появлением менструаций).
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Связано это с тем, что ИТ является одной из разновидностей не зависящего от гормона гонадолиберина преждевременного полового развития (поэтому ИТ также называют ложным или периферическим преждевременным созреванием).
Исследователи утверждают, что частота ИТ в последние годы растет.
Справка для врача: изолированный телархе в МКБ-10 имеет код Е30.8 и относится к другим нарушениям полового созревания.
✔ Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум
Причины
ИТ может быть как двусторонним, так односторонним. Чаще всего возникает в возрасте до 3 лет или в 5-6 лет.
Считается, что до 1% девочек в возрасте до трех лет хотя бы раз сталкивались с транзиторным (проходящим самостоятельно), при этом частота такого состояния несколько выше у девочек, имевших при рождении низкий вес, а также родившихся раньше срока.
Молочные железы являются органами-мишенями для гормональных воздействий, поэтому на любой, даже минимальный гормональный дисбаланс они могут реагировать изменением структуры и объема железистой ткани.
При этом эстроген-чувствительные рецепторы в ткани молочных желез закладываются уже во время беременности (в третьем триместре), а прогестерон-чувствительные — на втором-третьем месяце жизни.
Так называемый гормональный криз, который возникает у 80-90% новорожденных обоего пола и проявляется увеличением и нагрубанием молочных (у мальчиков — грудных) желез, выделением из сосков молозива, связан с реакцией эстрогеновых рецепторов на гормон матери младенца.
Эти явления у большинства новорожденных проходят самостоятельно, и в течение 2-3 недель молочные железы возвращаются к своим нормальным размерам, выделения из сосков прекращаются.
До некоторых младенцев (до 2% от всех новорожденных с явлениями гормонального криза) увеличение молочных желез сохраняется до возраста 6-10 месяцев.
Причиной может быть транзиторное повышение уровня фолликулостимулирующего гормона в крови ребенка, связанное с незрелостью эндокринных желез и естественной в раннем возрасте несогласованностью их работы.
Выделяют:
- заболевания яичников (опухоли, фолликулярные кисты);
- гипофункцию щитовидной железы;
- опухоли, вырабатывающие эстрогены;
- попадание эстрогенов и эстрогеноподобных веществ в организм ребенка извне (фитоэстрогены в составе лекарственных препаратов, гормональные добавки и стимуляторы роста в мясных продуктах);
- наследственные факторы.
Клинические проявления
Основной симптом ИТ — увеличение молочных желез, одно- или двустороннее, симметричное или несимметричное, не превышающее 2 стадии по Таннеру.
Увеличение желез сопровождается субъективными ощущениями распирания, боли, тяжести. При этом ареолы и соски не увеличиваются.
Гениталии по своему размеру и развитию соответствуют возрасту девочки, хотя достаточно часто ИТ сопровождает умеренная отечность вульвы.
Выделения из сосков и половых путей достаточно часто встречаются при гормональном кризе новорожденных, но для изолированного телархе в более старшем возрасте обычно нехарактерны.
Физическое развитие, костный возраст также соответствуют паспортному возрасту ребенка.
Диагностика
Диагноз ИТ ставится как на основе внешнего осмотра ребенка, так и на основе ряда лабораторных исследований.
В программу лабораторных анализов входят следующие исследования:
- уровень лютеинизирующего гормона — характерно его базальное значение;
- уровень фолликулостимулирующего гормона — отмечается его снижение;
- уровень эстрадиола — снижен;
- стимуляция гонадотропин-рилизинг-гормона приводит к значительному росту уровня фолликулостимулирующего гормона.
Важным дополнением лабораторных исследований является ультразвуковое исследование матки и яичников.
При этом они, как правило, соответствуют возрасту, в отдельных случаях могут отмечаться небольшие, до 0,8мм в диаметре, овариальные фолликулы.
ИТ в возрасте 5-6 лет и старше чаще сопряжено с опухолями яичников, которые могут обнаруживаться при ультразвуковом или томографическом исследовании ребенка.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение изолированного телархе
В большинстве случаев изолированный телархе не требует специальной гормональной терапии.
Со временем происходит обратное развитие увеличенных молочных желез и они возвращаются к своим нормальным размерам.
Согласно современных клинических рекомендаций, методики гормонального лечения ИТ свою целесообразность, как правило, не оправдывают за исключением ИТ, развившемся на фоне гормон-продуцирующих опухолей яичников.
В том случае, когда ИТ является следствием опухоли или фолликулярной кисты яичника, может быть показано хирургическое удаление опухоли или вылущивание кисты с последующим ушиванием ткани яичника.
Местное лечение ИТ компрессами, мазями, как правило, малоэффективно, более того, применение мазей не рекомендуется во избежание дополнительного механического раздражения молочных желез.
В том случае, если ИТ возникло в связи с приемом ребенком тех или иных препаратов с эстрогенами и подобным им соединениями (в том числе, с фитоэстрогенами), такие препараты, возможно, следует исключить по согласованию с назначившим их врачом.
Диетотерапия при ИТ, как правило, не требуется, но в том случае, если есть веские основания предполагать, что провокатором состояния стали продукты с высоким содержанием гормонов роста (мясо, рыба, молочные продукты), такие продукты из рациона необходимо исключить.
Зачастую уже такие коррективы в рационе способствуют быстрому возвращению молочных желез к нормальным размерам.
Специальные рекомендации и прогноз
Прогноз при ИТ благоприятный: обычно увеличение молочных желез проходит самостоятельно без дополнительной терапии.
Рекомендуется регулярное наблюдение за ребенком, не реже одного раза в полгода, после инволюции молочных желез посещения врача могут быть реже, ежегодными, до наступления физиологического пубертата и на всем протяжении этого периода.
Кроме того, рекомендуется временная отсрочка профилактических прививок во время ИТ, до тех пор, пока не наступит уменьшения молочных желез.
Связана эта рекомендация с тем, что профилактические вакцинации могут спровоцировать усугубление состояния ребенка.
После инволюции желез все необходимые прививки делают с соблюдением интервалов между ними, обозначенных в календаре прививок.
В период изолированного телархе ребенок может заниматься спортом, однако важно исключить любые виды активности, которые могут спровоцировать дополнительное травмирование молочных желез и их переохлаждение — игры с мячом, посещение бассейна, гимнастику.

Источник
Исключены:
- лихорадка неясного происхождения (во время) (у):
- родов (O75.2)
- новорожденного (P81.9)
- лихорадка послеродового периода БДУ (O86.4)
Боль в области лица
Исключены:
- атипичная боль в области лица (G50.1)
- мигрень и другие синдромы головной боли (G43-G44)
- невралгия тройничного нерва (G50.0)
Включена: боль, которая не может быть отнесена к какому-либо определенному органу или части тела
Исключены:
- хронический болевой личностный синдром (F62.8)
- головная боль (R51)
- боль (в):
- животе (R10.-)
- спине (M54.9)
- молочной железе (N64.4)
- груди (R07.1-R07.4)
- ухе (H92.0)
- области таза (H57.1)
- суставе (M25.5)
- конечности (M79.6)
- поясничном отделе (M54.5)
- области таза и промежности (R10.2)
- психогенная (F45.4)
- плече (M25.5)
- позвоночнике (M54.-)
- горле (R07.0)
- языке (K14.6)
- зубная (K08.8)
- почечная колика (N23)
последние изменения: январь 2015
R53
Недомогание и утомляемость
Астения БДУ
Слабость:
- БДУ
- хроническая
Общее физическое истощение
Летаргия
Усталость
Исключены:
- слабость:
- врожденная (P96.9)
- старческая (R54)
- истощение и усталость (вследствие) (при):
- нервной демобилизации (F43.0)
- чрезмерного напряжения (T73.3)
- опасности (T73.2)
- теплового воздействия (T67.-)
- неврастении (F48.0)
- беременности (O26.8)
- старческой астении (R54)
- синдром усталости (F48.0)
- после перенесенного вирусного заболевания (G93.3)
последние изменения: январь 2012
Старческий возраст без упоминания о психозе
Старость без упоминания о психозе
Старческая:
- астения
- слабость
Исключен: старческий психоз (F03)
R55
Обморок [синкопе] и коллапс
Кратковременная потеря сознания и зрения
Потеря сознания
Исключены:
- нейроциркуляторная астения (F45.3)
- ортостатическая гипотензия (I95.1)
- неврогенная (G23.8)
- шок:
- БДУ (R57.9)
- кардиогенный (R57.0)
- осложняющий или сопровождающий:
- аборт, внематочную или молярную беременность (O00-O07, O08.3)
- роды и родоразрешение (O75.1)
- послеоперационный (T81.1)
- приступ Стокса-Адамса (I45.9)
- обморок:
- синокаротидный (G90.0)
- тепловой (T67.1)
- психогенный (F48.8)
- бессознательное состояние БДУ (R40.2)
последние изменения: январь 2016
Исключены: судороги и пароксизмальные приступы (при):
- диссоциативные (F44.5)
- эпилепсии (G40-G41)
- новорожденного (P90)
Исключены:
- шок (вызванный):
- анестезией (T88.2)
- анафилактический (вследствие):
- БДУ (T78.2)
- неблагоприятной реакции на пищевые продукты (T78.0)
- сывороточный (T80.5)
- осложняющий или сопровождающий аборт, внематочную или молярную беременность (O00-O07, O08.3)
- воздействием электрического тока (T75.4)
- в результате поражения молнией (T75.0)
- акушерский (O75.1)
- послеоперационный (T81.1)
- психический (F43.0)
- травматический (T79.4)
- синдром токсического шока (A48.3)
последние изменения: январь 2015
R58
Кровотечение, не классифицированное в других рубриках
Кровотечение БДУ
Включены: опухшие железы
Исключены: лимфаденит:
- БДУ (I88.9)
- острый (L04.-)
- хронический (I88.1)
- мезентериальный (острый) (хронический) (I88.0)
Исключена: задержка полового созревания (E30.0)
Исключены:
- булимия БДУ (F50.2)
- расстройства приема пищи неорганического происхождения (F50.-)
- недостаточность питания (E40-E46)
Исключены:
- синдром истощения как результат заболевания, вызванного ВИЧ (B22.2)
- злокачественная кахексия (C80.-)
- алиментарный маразм (E41)
последние изменения: январь 2010
Эта категория не должна использоваться в первичном кодировании. Категория предназначена для использования в множественном кодировании, чтобы определить данный синдром, возникший по любой причине. Первым должен быть присвоен код из другой главы, чтобы указать причину или основное заболевание.
добавлено: январь 2010
R69
Неизвестные и неуточненные причины заболевания
Болезненность БДУ
Недиагностированная болезнь без уточнения локализации или пораженной системы
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Течение и стадии
- Диагностика
- Лечение
Названия
Название: Синдром Драве.

Синдром Драве
Описание
Синдром Драве. Это детская энцефалопатия наследственного характера, которая характеризуется эпилептиформными приступами, отставанием в психическом развитии и резистентностью к противоэпилептической терапии. Клинически заболевание проявляется полиморфными эпилептическими припадками, неврологическими расстройствами, атипическими абсансами и фокальными моторными пароксизмами. Диагностика синдрома Драве базируется на характеристике возникающих приступов, данных ЭЭГ и МРТ, идентификации мутации генов SCN1A или GABRG2. Лечение малоэффективно и проводится с целью уменьшения частоты приступов, профилактики эпилептического статуса.
Дополнительные факты
Синдром Драве или тяжелая миоклоническая эпилепсия младенчества – это аутосомно-доминантная энцефалопатия с дебютом в первые 12 месяцев жизни ребенка, которая проявляется фебрильными и афебрильными генерализованными приступами, фокальными миоклоническими пароксизмами, расстройствами неврологического статуса и дефицитом интеллекта. Впервые заболевание было описано французским психиатром и эпилептологом Шарлоттой Драве в 1978 году. Встречается данный синдром редко, распространенность – 1:20-40 тысяч детского населения. У мальчиков патология возникает вдвое чаще, чем у девочек. Исход синдрома Драве неблагоприятный – заболевание неизлечимо и слабо поддается медикаментозной терапии. Летальность составляет порядка 16-18%.

Синдром Драве
Симптомы
Клонические судороги. Миоклония. Судороги. Тремор.
Причины
Синдром Драве – это генетически детерминированная патология, которая передается по аутосомно-доминантному типу наследования. Спровоцировать развитие тяжелой миоклонической эпилепсии младенчества могут мутации локуса SCN1A на 24 участке длинного плеча 2 хромосомы (в 80% случаев) или GABRG2 на 5q34. Данные гены кодируют α1-субъединицу Na+-каналов, что приводит к нарушению физиологических процессов реполяризации и деполяризации в нейронах, и как следствие – к патологической активности ЦНС.
Течение и стадии
В клинической картине синдрома Драве выделяют 3 этапа развития: фебрильный (до 12-24 месяцев), агрессивный или катастрофический (2-8 лет), статический (старше 8 лет). Дебют заболевания происходит в возрасте от 2 месяцев до 1 года, в среднем – в 5 месяцев. До момента возникновения первых симптомов ребенок развивается нормально, неврологических и психических отклонений не наблюдается. В большинстве случаев первичными проявлениями фебрильной стадии синдрома Драве становятся фибриллярные судороги атипического характера. Они имеют большую продолжительность (свыше 20 минут), включают в себя очаговые компоненты и альтернирующие гемиконвульсии, иногда переходят в эпилептический припадок. На ранних этапах такие состояния сопровождаются субфебрильной или фебрильной температурой тела, в дальнейшем подобных проявлений не наблюдается. Зачастую при синдроме Драве приступ может быть спровоцирован гипертермией (согреванием, горячей ванной или инфекционной патологией), световыми раздражителями, резкими движениями.
Катастрофический или агрессивный период синдрома Драве характеризуется выраженными полиморфными клонико-тонико-клоническими припадками, альтернирующими гемиконвульсиями, очаговыми моторными пароксизмами, атипичными абсансами. Приступы начинаются с мышечных подергиваний по всему телу (иногда – асинхронных), переходят в кратковременную тоническую, а затем – клоническую фазы. Часто подобное состояние трансформируется в эпилептический статус, который может сохраняться до нескольких суток. В возрасте 1-2 лет у больных с синдромом Драве определяется дефицит интеллекта (олигофрения) и гиперактивность, поведенческие аномалии, нарастающие до 6-7 лет и сохраняющиеся на протяжении всей жизни. Также развиваются неврологические нарушения: мышечная гипотония, атаксия, интенционный тремор, моторная неловкость, признаки пирамидной недостаточности. В этом же возрасте у части детей возникает паттерн-сенситивность, при которой определенная одежда, обои или телевизионные передачи могут стать причиной очередного приступа.
Статическая стадия синдрома Драве характеризуется уменьшением интенсивности и частоты эпилептических припадков. Психические и неврологические отклонения остаются. Большая часть приступов возникает в ночное время или сразу после пробуждения. Как и в других периодах, они могут быть спровоцированы повышением температуры тела, ярким светом, резким движением и тд На фоне отставания в интеллектуальном развитии, нарушений психики и резистентности заболевания к лечению пациент почти полностью лишен способности адаптироваться в социуме.
Диагностика
Диагностика синдрома Драве основывается на анамнестических данных, физикальном обследовании, лабораторных и инструментальных методах исследования. Из анамнеза педиатром выясняется возраст, в котором произошла манифестация патологии, первичные проявления, характеристика приступов, степень их тяжести и динамика развития. При осмотре ребенка в межприступный период можно выявить отставание в интеллектуальном развитии (ЗПР), гиперактивность, нарушения неврологического статуса. Во время припадка определяются атипичные абсансы, очаговые расстройства, альтернирующие гемиконвульсии.
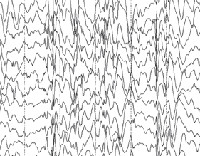
Общие лабораторные анализы (ОАК, ОАМ, анализ кала) малоинформативны – выраженные отклонения от возрастной нормы, как правило, отсутствуют. Из инструментальных методов исследования при синдроме Драве используются электроэнцефалограмма (ЭЭГ) и магнитно-резонансная томография (МРТ). Между приступами на ЭЭГ у большинства таких детей определяется сочетание очаговой, мультирегиональной и диффузной эпилептиформной активности с нарастанием во сне. При низкой частоте припадков данные признаки могут отсутствовать. По результатам МРТ головного мозга удается установить признаки диффузной атрофии коры головного мозга и мозжечка, субкортикальных слоев, иногда – увеличение размеров желудочков. Для подтверждения синдрома Драве используется кариотипирование с определением мутации генов SCN1A или GABRG2.
В педиатрии дифференциальная диагностика синдрома Драве проводится с фебрильными судорогами, митохондриальными и дисметаболическими патологиями, доброкачественной миоклонической эпилепсией младенчества, синдромами Леннокса-Гасто и Дозе, другими формами эпилепсии у детей, которые сопровождаются миоклоническими припадками. Практически идентичную клиническую картину имеет мутация гена PCDH19 – эпилепсия с умственной отсталостью, ограниченная женским полом.
Лечение
Синдром Драве – это форма эпилепсии у детей, которая почти не поддается терапии. Основная цель лечения – снизить чистоту приступов, профилактировать их трансформацию в эпилептический статус. Как правило, большинство распространенных противоэпилептических средств при тяжелой миоклонической эпилепсии младенчества неэффективны. В качестве стартовой терапии показаны вальпроаты (вальпроева кислота) и сульфат-замещенные моносахариды (топирамат). Также могут применяться фармакологические средства из групп барбитуратов и бензодиазепинов. В некоторых случаях при синдроме Драве позитивная динамика отмечается на фоне кетогенной диеты, которая подразумевает большое количество жиров и строгое ограничение углеводов.
Прогноз для жизни при синдроме Драве сомнительный, для выздоровления – неблагоприятный. Дефицит интеллекта, расстройства психики, эпилептические припадки и неврологические нарушения обычно сохраняются на протяжении всей жизни человека, что обусловливает его полную социальную дезадаптацию. Обычно приступы возникают в ночное время или сразу после пробуждения, а их интенсивность и частота уменьшаются. Смертность составляет порядка 15,9-18%. Основные причины – синдром внезапной детской смерти при эпилепсии, интеркуррентные инфекционные заболевания, несчастные случаи во время припадков.
Антенатальная профилактика синдрома Драве аналогична другим наследственным заболеваниям. Она подразумевает медико-генетическое консультирование и планирование беременности, кариотипирование плода посредством амнио- или кордоцентеза. Постнатальные превентивные меры включают в себя исключение гипертермических состояний у ребенка (раннее лечение инфекционных заболеваний, избегание горячих ванн ) и других факторов, которые могут спровоцировать приступ.
Источник
