Синдром табуретки рак прямой кишки
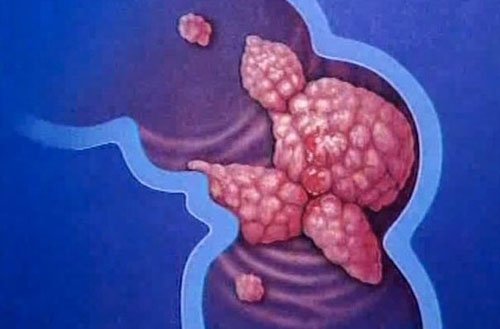

Рак прямой кишки – это злокачественная опухоль, происходящая из эпителиальных клеток и располагающаяся на расстоянии до 15-18 см от анального отверстия.
Распространенность патологии составляет около 45 % среди всех новообразований кишечника. За последние 20 лет отмечается рост заболеваемости.
Также наблюдается сдвиг возрастных критериев болезни: если раньше недуг поражал представителей более пожилого возраста (старше 50-55 лет), то на данный момент растет заболеваемость среди людей средней возрастной категории.
От чего бывает рак прямой кишки — основные причины
В основе патологии лежит снижение активности иммунной системы, в результате которого измененные клетки не распознаются и не уничтожаются, а начинают усиленно делиться, в итоге образуя опухолевый конгломерат.
Факторы, значительно повышающие риск развития рака:
- Наследственная, генетическая предрасположенность.
- Особенности питания: злоупотребление высококалорийной пищей с избытком белков животного происхождения и жиров, недостаточное потребление клетчатки. Среди вегетарианцев недуг практически не встречается.
- Воздействие вредных производственных факторов (индол, скатол, асбест, радиация).
- Хронические запоры.
- Недостаточная физическая активность, сидячая работа.
- Неблагоприятная экологическая обстановка.
- Табакокурение, алкоголизм.
- Избыточная масса тела.
- Предраковые патологии – заболевания, на фоне которых может развиться онкологический процесс. К ним относятся полипы, особенно аденоматозные, хронический ректит и парапроктит, болезнь Крона, неспецифический язвенный колит (НЯК), хроническая анальная трещина, кишечные свищевые ходы.
Большинство злокачественных новообразований прямой кишки образуется на фоне аденоматозных полипов или аденом.
Классификация заболевания
По форме роста:
- Экзофитная (20%) – опухоль растет в просвет кишки.
- Эндофитная(30%) – образование характеризуется внутристеночным распространением.
- Смешанная или инфильтративная форма (50 %) – опухоль охватывает все ткани вокруг прямой кишки.
По локализации:
- Ректосигмовидный отдел – новообразование расположено на расстоянии более 12 см от анального отверстия, определяется в 30%.
- Ампулярный отдел (верхний, средний, нижний) – опухоль определяется на расстоянии от 4 до 12 см от анального отверстия, регистрируется у 60% заболевших.
- Анальный отдел – очаг локализован в пределах заднепроходного отверстия, диагностируется у 10% пациентов.
По гистологической картине:
- Аденокарцинома, солидный, плоскоклеточный, фиброзный, недифференцированный рак.
- Самая распространенная гистологическая форма патологии – аденокарцинома – регистрируется в 80% случаев заболевания.
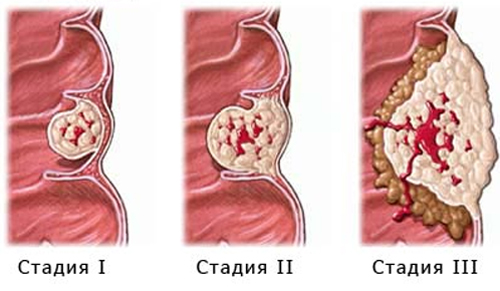
Стадии заболевания
0 стадия – опухолевидное образование или язвенный дефект небольших размеров, который располагается в пределах слизистой оболочки органа.
1 стадия – патологическое образование не превышает 2 см, подвижно, локализовано в пределах слизистой оболочки и подслизистого слоя. Метастазы отсутствуют.
2 стадия – новообразование размером не более 5 см, не прорастает кишечную стенку. На этой стадии возможно определение вторичных очагов в близлежащих лимфатических узлах.
3 стадия – размер опухоли превышает 5 см, образование занимает больше половины диаметра прямой кишки, полностью прорастает кишечную стенку. Определяются многочисленные регионарные метастатические очаги.
4 стадия – обширная опухоль, метастазирующая в отдаленные органы и лимфатические узлы. Образование прорастает в окружающие органы и ткани, поражает толстый кишечник, половые органы, мочевой пузырь.
Какие первые симптомы и признаки при раке прямой кишки у женщин и мужчин
Заболевание коварно и на первых стадиях специфические проявления болезни отсутствуют. Но даже, когда симптоматика начинает проявляться, больные не придают этому значения, так как около 80% людей страдают хроническими патологиями прямой кишки (геморрой, трещины, парапроктит и т.д.), поэтому тревожные симптомы списываются именно на эти недуги.
Характерный симптом болезни – выделения из анального отверстия. Они могут быть слизистыми, гнойными, кровянистыми. При низком расположении опухоли, может появляться небольшое выделение не измененной крови, а если новообразование локализуется выше (в ампулярном или ректосигмовидном отделах), то обнаруживаются прожилки и сгустки темной крови на испражнениях.
Интенсивных кровотечений обычно не наблюдается.
Болевой синдром присоединяется на запущенных стадиях рака. Пациенты испытывают болезненность и дискомфорт внизу живота и во время акта дефекации, появляется ощущение инородного тела и неполного опорожнения кишечника, ложные позывы к дефекации (тенезмы) до 15-20 раз в сутки, неоформленный стул, а по мере роста образования – запор.
Наблюдается вздутие, метеоризм, усиление кишечной перистальтики.
При обтурации (закупорке) просвета кишки растущей опухолью, возникает грозное осложнение – кишечная непроходимость, симптомами которой являются выраженные боли, задержка стула и газов, рвота.
Если состояние вовремя не диагностировано, происходит перфорация стенок кишки, и каловые массы выходят в брюшную полость – развивается каловый перитонит.
При разрушении ректального сфинктера появляется недержание стула и газов.
Опухоль нижних отделов может распространяться на предстательную железу, из-за чего мужчины испытывают затруднения при мочеиспускании.
У женщин образование прорастает во влагалище, шейку и тело матки. По мере распространения опухоли образуется прямокишечно-влагалищный свищ, в результате чего каловые массы попадают во влагалище.
Общие симптомы
Заболевание часто сопровождается неспецифичными симптомами, которые проявляются в виде беспричинной общей слабости, сонливости, апатии, потери аппетита, снижении работоспособности.
При прогрессировании состояния наблюдается похудание. Возможно повышение температуры до субфебрильных значений (до 38 С).
При хронических кровопотерях, развивается анемический синдром: бледность кожи и слизистых, учащенное сердцебиение, слабость, головокружение. Лабораторные исследования определяют снижение гемоглобина в крови.
Метастазы при болезни
Метастазы могут появиться в течение двух лет от начала болезни.
Первичные метастатические очаги локализуются в близлежащих лимфатических узлах и тазовой клетчатке, затем с током крови и лимфы раковые клетки распространяются по организму, образуя вторичные очаги в печени, серозной оболочке брюшины, легких, плевре, головном мозге, позвоночнике.
Образование метастатических очагов сопровождается нарушениями со стороны пораженных органов.
- Метастазы в печени
Тяжесть в подреберье справа, желтушность кожи и склер, асцит (скопление жидкости в брюшной полости), необъяснимый зуд кожи.
- Метастазы в головном мозге
Неврологическая симптоматика: головная боль, головокружение, судороги, шум в ушах. Возможно снижение зрения и слуха, нарушение двигательных функций.
- Метастазы в легких
Продолжительный кашель, одышка, кровохарканье, чувство сдавления в грудной клетке.
- Метастазы в костях
Вторичные очаги в костях определяются, как правило, при запущенных формах патологии. Чаще поражается пояснично-крестцовый отдел позвоночника.
Симптомами патологического процесса являются болезненность, нарушение чувствительности в нижних конечностях, мышечная слабость, спонтанные переломы позвонков. При сдавлении спинного мозга развиваются парезы и параличи.
Диагностика рака прямой кишки — как определить или распознать заболевание
Опухоль диагностируется на начальных стадиях лишь в 20%. У 70 % пациентов заболевание обнаруживается на 3 стадии.
Методы обследования:
- Новообразование прямой кишки – визуализируемая опухоль, поэтому в ряде случаев достаточно пальцевого обследования с применением ректального зеркала, чтобы обнаружить патологический очаг. У женщин проводится влагалищное исследование и осмотр в зеркалах.
- Ректороманоскопия – во время процедуры производится визуальный осмотр кишки при помощи аноскопа.
- Ирригоскопия с двойным контрастированием – это рентгенологическое исследование, во время которого в полость кишки вводится бариевая взвесь, после чего орган раздувается воздухом. Метод весьма информативен и позволяет определять образования небольших размеров.
- Колоноскопия – эндоскопическое обследование, позволяющее визуализировать состояние толстого кишечника и оценить распространение опухоли. При обнаружении патологических очагов берется биопсия с обязательной гистологией полученных образцов ткани.
- Совмещенная позитронно-эмиссионная и компьютерная томография – высокоэффективный современный метод, одномоментно фиксирующий морфологические и функциональные изменения внутренних органов. Благодаря этому возможно определение патологии на раннем этапе.
- Остеосцинтиграфия – специализированный метод лучевой диагностики для раннего выявления метастатических поражений скелета.
- КТ (компьютерная томография) брюшной полости назначается для определения распространенности и метастазирования опухоли в органах брюшной полости и забрюшном пространстве.
- КТ головного мозга проводится при наличии неврологической симптоматики.
- Рентген органов грудной клетки используется для выявления вторичных очагов в легких.
- Анализ крови на онкомаркеры: РЭА, СА 19-9, СА-50.
- Анализ кала на скрытую кровь.
По показаниям назначается диагностическая лапароскопия для определения невизуализируемых метастазов и канцероматоза брюшины.
Лечение заболевания
Основный метод лечения онкопатологии – хирургическая операция, во время которой удаляется раковый конгломерат, в пределах не пораженных опухолью тканей, и окружающая жировая клетчатка с лимфоузлами.
Выбор объема радикального лечения зависит от степени распространенности патологического процесса и высоты его расположения.
При расположении очага в верхнеампулярном отделе прямой кишки, при отсутствии данных о метастатическом процессе и размере образования до 5 см, проводится чрезбрюшинная резекция.
Если размеры образования более 5 см – показано комбинированное лечение с применением лучевой терапии.
Если новообразование расположено в среднем отделе, то радикальное лечение сочетается с предоперационной лучевой терапией.
При поражении нижнеампулярного отдела проводится предоперационная и локальная термолучевая химиотерапия.
Виды радикального лечения
Чрезбрюшинная резекция – удаляется часть кишки, которая поражена опухолью. Формируется анастомоз (соединение) по типу «конец в конец» между культей прямой кишки и сигмой.
Брюшно-анальная резекция – прямая кишка удаляется полностью, за исключением сфинктера. По ходу операции осуществляется трансформация сигмовидной кишки в область малого таза и формируется анастомоз.
Такой вид хирургического вмешательства показан при низко расположенных новообразованиях и невозможности чрезбрюшинной резекции.
Эстирпация прямой кишки – полное удаление органа без сохранения сфинктерного аппарата. Данный вид вмешательства показан при запущенном заболевании и распространенных опухолях. По окончании операции формируется колостома на брюшной стенке.
Резекция по Гартману – ушивается дистальный конец прямой кишки и производится выведение проксимального отдела сигмовидной кишки в виде колостомы.
Операция проводится при раке ректосигмовидного изгиба и при жизнеугрожающих состояниях, возникших в момент оперативного вмешательства.
При небольших локальных опухолях операция может быть выполнена путем лапароскопического доступа, что позволяет сделать хирургическое вмешательство менее травматичным и значительно ускорить процесс восстановления.
При распространении опухоли на смежные органы, проводятся комбинированные операции с резекцией или экстирпацией пораженных структур.
Лучевая терапия
Радиотерапия применяется только в составе комбинированного лечения патологии. Облучение проводят до или после оперативного вмешательства.
Перед операцией облучению подлежат области распространения опухоли (клинические, субклинические). После хирургического вмешательства облучаются районы пораженных лимфоузлов.
Химиотерапия
Цитостатическая терапия проводится в послеоперационном периоде. Для лечения новообразований прямой кишки применяют различные протоколы химиотерапии, которые подбираются индивидуально.
В современной онкологии используются следующие препараты:
- 5-фторурацил;
- Адриамицин;
- Фторафур;
- Лейковорин;
- Иринотекан;
- Оксалиплатин;
- Капецитабин;
- Бевацизумаб;
- Цетуксимаб.
Всего проводится до 5 курсов химиотерапии.
Симптоматическая терапия
Позволяет устранить тягостные симптомы заболевания и облегчить состояние в период химиотерапевтического лечения. Для этого больному по показаниям назначаются обезболивающие, спазмолитические, седативные, противорвотные, гепатопротекторные, иммуномодулирующие, витаминные препараты.
Диета и питание при раке прямой кишки
После постановки диагноза пациенту необходимо полностью пересмотреть рацион и режим питания. Это позволит снизить вероятность рецидива болезни и быстрее восстановиться после проведенного лечения.
Принципы питания:
- Частое (до 6 раз в день), дробное питание малыми порциями, желательно в одно и то же время.
- Соблюдение температурного режима пищи (не более 45 С и не менее 15 С).
- Тщательное пережевывание пищи.
- Приготовление паровых и отварных блюд.
- Соблюдение питьевого режима (до 1, 5 литра воды в день).
В рацион питания рекомендуется включать:
- овощи, фрукты, ягоды, сухофрукты;
- свежую зелень;
- крупы;
- злаковые;
- мясо птицы;
- нежирные сорта рыбы, морепродукты;
- яйца всмятку, паровые омлеты;
- свежие кисломолочные продукты: некислый кефир, натуральный йогурт, нежирная сметана, творог;
- растительное, оливковое, льняное масло;
- орехи;
- отвары и настои трав (ромашка, шалфей, тысячелистник);
- зеленый чай, кисель, морс, минеральная вода без газа.
Исключаются:
- острые, жареные, соленые блюда;
- жирные сорта рыбы и мяса;
- копчености, консервация, мясные деликатесы;
- майонез, кетчуп, магазинные соусы;
- маргарин, спред;
- сладости, сдобная выпечка;
- фаст-фуд, полуфабрикаты;
- алкогольные и газированные напитки.
После оперативного вмешательства назначается максимально щадящая диета. Все блюда готовятся в протертом виде, исключается тяжелая, трудноперевариваемая пища.
Во время химиотерапии организм нуждается в достаточном поступлении питательных веществ и микроэлементов. Поэтому важно сбалансировать питание и включить в рацион все необходимые нутриенты и принимать достаточное количество жидкости.
Рецидив болезни
Всегда существует риск рецидивирования раковой опухоли. Такое возможно при неадекватно проведенном лечении, при неполном иссечении пораженных тканей, при недостаточном химиотерапевтическом воздействии.
Однако чаще причиной рецидива является невозможность обнаружить и ликвидировать раковые клетки в полном объеме.
Более 60 % повторных опухолей образуются в первые два года после оперативного вмешательства.
Пятилетняя выживаемость при рецидиве заболевания составляет около 35%.
Прогнозы выживаемости
Прогноз зависит от совокупности факторов, таких как:
- распространенности опухолевого процесса;
- гистологического строения образования и степени его дифференцировки;
- анатомической формы роста опухоли;
- возраста, общего состояния пациента и сопутствующей патологии;
- чувствительности опухоли к проводимому лечению.
Если опухоль выявлена на 1 или 2 стадии, то недуг излечивается в 60-80% случаев.
На 3 стадии, после проведенного комплексного лечения, длительная ремиссия достигается у 30-40 % пациентов.
При наличии метастазов показатели пятилетней выживаемости не превышают 40 %.
На 4 стадии патологии прогноз крайне неблагоприятен: почти все пациенты умирают в течение года после постановки диагноза.
Профилактика заболевания
Для профилактики недуга большое значение имеет здоровое питание: основу рациона должна составлять растительно-молочная диета. Также важно обеспечить достаточную двигательную активность и отказаться от вредных привычек.
Огромную профилактическую ценность представляют регулярные скрининговые обследования в группах риска и у лиц старше 40 лет. Во время скрининга проводится ректальное обследование и анализ кала на скрытую кровь (гемоккульт-тест).
При положительном результате исследования показано проведение колоноскопии, с целью определения источника скрытого кровотечения.
Профилактическая ректороманоскопия должна проводиться лицам старше 40 лет не реже 1 раза в 3-5 лет.
Не стоит игнорировать тревожные симптомы и заниматься самолечением. Онкологическая настороженность врачей и пациентов, помогает установить диагноз на начальных стадиях, когда лечение эффективно и прогнозы выживаемости достаточно благоприятны.
Источник
Рак прямой кишки – это злокачественное новообразование. В эпителиальных клетках прямой кишки, при воздействии канцерогенных факторов, возникают стойкие изменения. Колоноциты бесконтрольно делятся, нарушается механизм апоптоза (клетка не погибает после определённого количества делений) и развивается рак. Так как прямая кишка – отдел толстой кишки, то её злокачественные новообразования относят к колоректальному раку (рак толстой кишки).

Симптомы
Несмотря на то, что существуют скрининговые методы обследования и прямая кишка доступна для визуального исследования, рак прямой кишки у 30% больных обнаруживают на последних стадиях. Это связано с тем, что пациенты не придают значения первым сигналам развивающегося заболевания.
На начальных этапах болезнь протекает практически бессимптомно, основные признаки рака появляются периодически. По мере прогрессирования заболевания они усиливаются, появляются новые симптомы.
Первые симптомы
Характерный признак начальных этапов появления новообразования – патологические выделения. В кале обнаруживают:
-
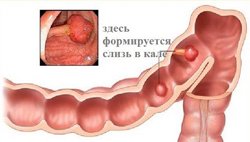 Кровь. Она появляется в виде прожилок и слизи, чаще тёмного цвета, но может быть и алой. На первых стадиях кровь в кале появляется периодически (2–3 недели испражнения могут быть нормальными, затем несколько дней с кровью, и снова наступает период видимого благополучия). При ампулярном раке, кровь скапливается в ампуле прямой кишки и вытекает во время дефекации перед каловыми массами.
Кровь. Она появляется в виде прожилок и слизи, чаще тёмного цвета, но может быть и алой. На первых стадиях кровь в кале появляется периодически (2–3 недели испражнения могут быть нормальными, затем несколько дней с кровью, и снова наступает период видимого благополучия). При ампулярном раке, кровь скапливается в ампуле прямой кишки и вытекает во время дефекации перед каловыми массами. - Слизь. Из-за возникшего новообразования, развивается проктит, способствующий усилению секреции слизи. Её обнаруживают вместе с кровавыми или гнойными выделениями. Иногда примесь слизи выделяется вместе с каловыми массами в виде небольших скоплений полупрозрачных белесоватых хлопьев.
Ранними признаками рака являются симптомы нарушения кишечной функции:
- Запор. Для рака характерно то, что каловые массы после длительной задержки стула выделяются обильно и имеют зловонный запах. Пациенты часто жалуются на ощущение неполного опорожнения кишечника после акта дефекации, приводящее к ложным позывам. Непроходимость характерна для опухолей, расположенных в ректосигмоидальном отделе.
- Понос. Упорная диарея, не поддающаяся медикаментозному лечению, возникает из-за развития проктита и связана с чрезмерной выработкой кишечной слизи. Возникают «ложные» поносы (при частых позывах, выделяется незначительное количество слизи, кровянистых масс).
- Чередование запора и диареи. Такой симптом возникает на фоне частичной кишечной непроходимости. Ритм дефекаций непостоянный.
- Изменение формы калового столбика. При раке прямой кишки симптом проявляется редко. Каловые массы бывают сплющенные, в виде шариков, тяжей, нитей. Хоть этот симптом более характерен для спастического колита, но при систематическом появлении симптома обязательно необходимо провериться на рак.
Так как прямая кишка делится на 3 анатомически разных отдела, то и симптомы рака зависят от локализации опухоли.
Для аноректального рака характерны:
- распространение за пределы слизистой оболочки анального канала;
- нарушения акта дефекации;
- выделение крови, слизи, гноя из язвы или свищей возникших вокруг заднепроходного отверстия;
- нарушение мочеиспускания (при вовлечении в опухолевый процесс уретры).
При ампулярном раке опухоль длительное время не проявляется. Когда она становится значительных размеров, каловые массы её травмирую, и тогда возникают:
- кровотечения во время или после акта дефекации;
- частые, болезненные позывы.
Супраампулярный проявляется:
- частыми запорами, изредка чередующимися с поносами;
- болью, в заднем проходе усиливающейся при акте дефекации, ходьбе.
 Такие симптомы также характерны для доброкачественных заболеваний прямой кишки. Пациенты нередко просто не обращают внимания на первые сигналы опасной болезни, особенно если ранее у них были колит, проктит, геморрой. Начинают принимать лекарства, устраняющие симптомы (это затрудняет раннюю диагностику рака), использовать противогеморройные свечи. Иногда, просто стесняются обратиться к врачу, ведь симптомы появляются периодически и легко объясняются. А боль на ранних стадиях чаще отсутствует. Опухоль тем временем разрастается. Состояние пациента ухудшается.
Такие симптомы также характерны для доброкачественных заболеваний прямой кишки. Пациенты нередко просто не обращают внимания на первые сигналы опасной болезни, особенно если ранее у них были колит, проктит, геморрой. Начинают принимать лекарства, устраняющие симптомы (это затрудняет раннюю диагностику рака), использовать противогеморройные свечи. Иногда, просто стесняются обратиться к врачу, ведь симптомы появляются периодически и легко объясняются. А боль на ранних стадиях чаще отсутствует. Опухоль тем временем разрастается. Состояние пациента ухудшается.
Дальнейшее развитие симптоматики
Если опухоль экзофитная (растёт в просвет кишки), она редко прорастает в толщу стенки, и длительное время не беспокоит пациента, пока не возникнет механическая непроходимость, или опухоль не «выпадет» из анального отверстия. К этому времени она уже способна к метастазированию.
Эндофитная опухоль быстро прорастает через стенку прямой кишки, достигает брюшины, клетчатки, окружающей ампулярную и аноректальную части прямой кишки, переходит на соседние тазовые органы.
При прогрессировании патологии усиливаются основные симптомы:
-
 Патологические выделения. На поздних стадиях из-за распада опухоли, присоединения инфекции помимо слизистых и кровяных выделений в кале обнаруживают примеси гноя. При обычных воспалениях гной обычно белесоватый, зеленоватый, а при раке – желтоватый, бурый.
Патологические выделения. На поздних стадиях из-за распада опухоли, присоединения инфекции помимо слизистых и кровяных выделений в кале обнаруживают примеси гноя. При обычных воспалениях гной обычно белесоватый, зеленоватый, а при раке – желтоватый, бурый. - Боль. При раке ампулярного отдела боль появляется при прорастании опухолью всей толщи кишечной стенки. Болевые ощущения связаны с прорастанием опухоли в соседние ткани, сдавлением нервных волокон. Зачастую, когда появляется этот симптом, то у пациентов обнаруживают запущенные опухоли. Исключением являются злокачественные новообразования нижнеампулярного отдела и заднего прохода. При раке этих отделов боль появляется рано, она жгучая, пациенты жалуются, что она усиливается не только во время дефекации, но и мешает сидеть.
Для рака прямой кишки характерно позднее появление общих симптомов:
- анемия;
- слабость;
- похудание;
- раздражительность;
- землистый оттенок кожных покровов.
При разрастании опухоли, пациенты жалуются на боль в копчике, пояснице, крестце. Значительно снижается работоспособность, из-за частых ложных ночных позывов, возникает бессонница.
Несвоевременное, позднее обращение к врачу приводит к тому, что опухоль метастазирует. Вторичные очаги возникают в любых органах. Чаще всего, при раке прямой кишки метастазами поражаются:
- печень;
- лёгкие;
- головной, спинной мозг;
- надпочечники;
- кости.
Основная опасность раковых заболеваний именно в том, что они протекают с незначительными клиническими проявлениями, и только на последних стадиях боль и усиление других ведущих признаков заставляют пациента обратиться за врачебной помощью.
Причины и факторы риска
Рак плохо поддаётся лечению, не только потому, что его зачастую обнаруживают поздно. Чтобы излечить болезнь, надо знать причину её возникновения. Несмотря на многовековые исследования раковых заболеваний, точно сказать, почему появилось злокачественное образование, никто не сможет. Выявлены только факторы, способствующие появлению атипичных клеток:
-
 возраст (после 50 лет риск значительно увеличивается);
возраст (после 50 лет риск значительно увеличивается); - наследственность (у женщин колоректальный рак сопряжен со злокачественными опухолями матки, яичников и молочных желез) ;
- особенности питания;
- сопутствующие болезни (язвенный колит, болезнь Крона и др.);
- доброкачественные новообразования кишечника (полипы);
- ионизирующее облучение;
- загрязнённая окружающая среда;
- профессиональные вредности;
- микроорганизмы (вирусы, паразиты и даже кишечная микрофлора);
- вредные привычки (курение и злоупотребление алкоголем).
Хотя никотин и не вызывает рак прямой кишки (он способствует развитию рака дыхательных путей, лёгких), но при колоректальном раке значительно увеличивает риск метастазирования опухоли.
На организм воздействуют различные канцерогенные вещества, вирусы и микроорганизмы (и даже кишечная микрофлора) вырабатывающие токсины, вызывающие мутацию клеток. При длительном воздействии факторов появляются атипичные клетки. В норме, как только происходит подобный сбой, срабатывает иммунная защита, атипичные клетки уничтожаются. Если из-за воздействия канцерогенных веществ, защита организма ослабла, развивается рак. Чтобы подобрать адекватное лечение и спрогнозировать дальнейшее течение болезни требуется определить стадию заболевания.
Классификация и стадии рака
Сейчас широко используют различные системы классификации рака. Наиболее значимые:
- TMN;
- Dukes.
В системе TMN приняты такие обозначения:
- Тis – неинвазивный рак. Атипичные клетки появились на поверхностном слое эпителия.
- Т1 – опухоль менее 1/3 окружности и длины прямой кишки, не затрагивающая мышечный слой кишечной стенки.
- Т2 – по размерам опухоль не превышает 1/2 часть окружности и длины прямой кишки, инфильтрует мышечный слой, не вызывает ограничения смещаемости прямой кишки.
- Т3 – опухоль размерами больше половины длины или окружности прямой кишки, вызывает ограничения смещаемости, но не распространенна на соседние органы.
- Т4 – опухоль затрагивает соседние структуры.
- N0 – региональные лимфоузлы без изменений;
- N1 – есть метастазы в региональные лимфоузлы. При раке кишечника наличие метастазов определяется с помощью лимфографии.
- М0 – отсутствуют отдалённые метастазы (в других органах);
- М1 – отдалённые метастазы есть.
Классификация Dukes:
- А – опухолью поражена только слизистая оболочка;
- В – прорастание стенки кишечника, региональные лимфоузлы без изменений, нет отдалённых метастазов.
- С – опухоль проросла через все слои кишечной стенки, есть региональные метастазы;
- D – обнаружены отдалённые метастазы.
Классификация рака по стадиям
| Стадия | TMN | Dukes | ||
| Тis | N0 | М0 | ||
| 1 | Т1 | N0 | М0 | А |
| 2 | Т2 | N0 | М0 | А |
| 3 | Т3 | N0 | М0 | В |
| 4 | любая Т | N1-2 | М0 | С |
| 4 | любая Т | любая N | М1 | Д |
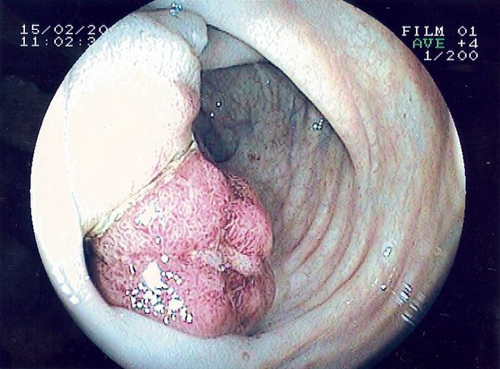
 Если оценивать рак по стадиям, то:
Если оценивать рак по стадиям, то:
- 1 – опухоль или язва небольшая, чётко отграничена, находится на небольшом участке слизистой оболочки, изменения не затрагивают мышечный слой кишечной стенки.
- 2 – опухоль не превышает по размерам половину длины или окружности прямой кишки, не прорастающая в соседние ткани, региональных метастазов не более 1.
- 3 – опухоль больше полуокружности кишки, патологические изменения затрагивают соседние органы, есть множественные метастазы в региональных лимфоузлах.
- 4 – опухоль обширная, распадающаяся или же опухоль любого размера, но есть отдалённые метастазы.
Такое деление на стадии необходимо, для того чтобы выбрать метод лечения и спрогнозировать примерные сроки продолжительности жизни.
По клиническим симптомам определить не то, что стадию рака, даже тот факт, что неприятные ощущения вызваны этой болезнью невозможно. Обязательно надо пройти обследование.
Диагностика
 Как только пациент обращается к врачу с жалобами на патологические выделения, запоры или же просто приходит на ежегодный профилактический осмотр, заподозрить наличие злокачественного образования можно при проведении пальцевого исследования прямой кишки. Даже если опухоль находится на высоте 10–12 см от заднепроходного отверстия, нащупать патологическое изменение стенки возможно, особенно если попросить пациента натужиться. Для пальцевого исследования недоступен рак верхне– и супраампулярного отдела прямой кишки. Поэтому при жалобах пациента на ложные позывы, кровотечения, необходимы помимо пальцевого исследования проводится:
Как только пациент обращается к врачу с жалобами на патологические выделения, запоры или же просто приходит на ежегодный профилактический осмотр, заподозрить наличие злокачественного образования можно при проведении пальцевого исследования прямой кишки. Даже если опухоль находится на высоте 10–12 см от заднепроходного отверстия, нащупать патологическое изменение стенки возможно, особенно если попросить пациента натужиться. Для пальцевого исследования недоступен рак верхне– и супраампулярного отдела прямой кишки. Поэтому при жалобах пациента на ложные позывы, кровотечения, необходимы помимо пальцевого исследования проводится:
- ректороманоскопия с биопсией;
- ирригоскопия;
- фиброколоноскопия с биопсией.
Всех больных раком прямой кишки, направляют на дополнительное исследование, чтобы точно определить стадию заболевания. Необходимы:
- трансректальное УЗИ;
- КТ, МРТ;
- анализ на онкомаркёры;
- лимфография.
Для ранней диагностики рака прямой кишки проводят скрининговые исследования в группах риска (возраст свыше 50 лет, наличие кровных родственников с диагнозом “колоректальный рак”). Обязательно назначают:
- пальцевое исследование прямой кишки;
- гемокульттест;
- колоноскопию (1 раз в 5 лет).
 Практически все заболевания прямой кишки проявляются одинаковыми клиническими симптомами. А при пальцевом исследовании и проведении гемокульттеста отличить геморрой от рака сложно. Для этих заболеваний характерны кровянистые выделения. При пальцевом исследовании опухоль можно принять за увеличенные геморроидальные узлы.
Практически все заболевания прямой кишки проявляются одинаковыми клиническими симптомами. А при пальцевом исследовании и проведении гемокульттеста отличить геморрой от рака сложно. Для этих заболеваний характерны кровянистые выделения. При пальцевом исследовании опухоль можно принять за увеличенные геморроидальные узлы.
Помимо этого, дифференциальную диагностику необходимо провести с такими патологиями:
- воспалительные заболевания прямой кишки;
- дизентерия;
- язвенный колит;
- другие опухоли (полипы, лимфомы, метастатические опухоли);
- геморрой;
- опухоли органов малого таза;
- саркомы.
Сравнительная характеристика симптомов рака и других, наиболее часто встречающихся болезней прямой кишки:
| Симптом | Рак | Геморрой | Дизентерия | Язвенный проктит |
| Кровотечения | чаще кровь тёмная, смешанная со слизью | кровотечение в виде алой струйки возникает в конце акта дефекации | сильные кровотечения | выделения кровавые и слизистые |
| Нарушения кишечной функции | частые запоры | акт дефекации затруднителен из-за болевых ощущений | понос | понос |
| Боль | интенсивная боль характерна для запущенных опухолей | боль возникает из-за осложнений | острая боль в начале заболевания | острые боли |
| Общие симптомы | появляются на последних стадиях | сопровождается повышением температуры тела, анемией | повышение температуры тела, слабость, обезвоживание | обезвоживание, слабость, истощение |
По одним только симптомам диагноз ставить нельзя. Окончательно определить рак это или доброкачественное заболевание прямой кишки, можно только после гистологического исследования.
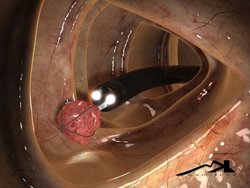 Забор биоптата производят при ректороманоскопии или во время проведения фиброколоноскопии. Материал для гистологического исследования берут с нескольких наиболее подозрительных мест и отправляют на исследование (см. биопсия кишечника). Исключительно под микроскопом можно выявить наличие или отсутствие атипичных клеток. Все остальные методы необходимы для определения наличия и расположение опухолей, язв.
Забор биоптата производят при ректороманоскопии или во время проведения фиброколоноскопии. Материал для гистологического исследования берут с нескольких наиболее подозрительных мест и отправляют на исследование (см. биопсия кишечника). Исключительно под микроскопом можно выявить наличие или отсутствие атипичных клеток. Все остальные методы необходимы для определения наличия и расположение опухолей, язв.
Лечение назначает онколог, после выявления не только рака кишки, но и определения стадии заболевания. А для ранней диагностики заболевания следует обратиться за консультацией к проктологу, гастроэнтерологу.
Лечение
Любой рак лечится комплексно. Используют:
- хирургический метод;
- химиотерапию;
- лучевую терапию.
Диета

Пациентам, у которых проявляются симптомы нарушения кишечной функции, предписывается лечебный стол №4. Помимо этого надо учитывать, что есть множество продуктов обладающих канцерогенным эффектом:
- жиры;
- алкоголь.
Даже фрукты, овощи и злаки могут оказывать канцерогенный эффект, если в них находятся нитраты, плесневые грибы, патогенные микроорганизмы. Не следует употреблять продукты с вышедшим сроком хранения, или же на продуктах растительного происхождения есть даже едва заметные участки гнили.
Онкобольным необходимо ограничить потребление;
- жирной пищи;
- консерв;
- копчёностей;
- солёной пищи;
- алкоголя.
Надо больше кушать продуктов, обладающих антиканцерогенным действием. В первую очередь к ним относятся овощи и фрукты с большим содержанием витаминов группы А, С, Е:
- морковь;
- облепиха;
- шиповник;
- садовая рябина;
- петрушка.
Снижают риск развития рака прямой кишки продукты, содержащие пищевые волокна. Рекомендуют:
- помидоры;
- яблоки;
- сливы;
- груши;
- бобовые.
Придуманы особые диеты, которые рекомендуют онкобольным. Прежде чем начать придерживаться их, следует проконсультироваться с лечащим врачом, ведь каждая из них имеет свои преимущества и недостатки:
- диета Герзона;
- голодная диета.
При диете Герзона исключают:
- соль;
- белки животного происхождения;
- рафинированный сахар;
- мучные изделия.
Перед тем как «сесть» на подобные диеты, надо учесть, что при раке, организм
