Синдром сухого глаза при ревматизме
К числу ревматических относят патологии, для которых характерно поражение соединительной ткани (местное или системное). Существует связь между заболеваниями глаз и ревматизмом – у людей, которые страдают ревматическими патологиями, могут отмечаться те или иные проблемы с органами зрения, являющиеся следствием основного заболевания или обусловленные применением определенных лекарственных средств. Человеку, страдающему ревматизмом, необходимо регулярно посещать офтальмолога.

Сухость глаз при ревматизме
Многие ревматики страдают периодически возникающей (а иногда постоянной) ксерофтальмией, то есть сухостью глаз. Данное патологическое состояние также называют синдромом «сухого глаза». Для ксерофтальмии характерно снижение продукции слезной жидкости, снижение качества слезы и воспалительные явления. Сухость глаз обычно сопровождается чувством жжения, зуда, рези в глазах, а также покраснением склеры. При ветре и сильном свете может отмечаться повышенная слезоточивость.
Лечение сухости глаз при ревматизме должно заключаться прежде всего в лечении основного заболевания. Чтобы облегчить симптомы, назначаются заменители слезной жидкости (искусственная слеза); подобные препараты образуют на поверхности внешних оболочек глаза жидкую пленку, предохраняющую ткани от пересыхания. Искусственную слезу необходимо использовать регулярно. На ночь могут наноситься специальные гели, которые сохраняются на поверхности глаза дольше, чем жидкие средства.
Когда в результате ксерофтальмии, обусловленной ревматизмом, повреждается роговица глаза, назначаются лечебные глазные капли. При воспалении краев век необходимо регулярно очищать воспаленные области от выделений и применять назначенные врачом мази или кремы.
Ревматические поражения сетчатки и сосудистой оболочки
При ревматических патологиях глаз нередко возникает острый либо хронический воспалительный процесс, затрагивающий сосудистую и сетчатую оболочку. Как правило, воспаление возникает на обоих глазах, но это происходит не одновременно.
При воспалении хориоидеи (сосудистой оболочки), имеющем ревматический характер, на глазном дне возникают очаги поражения, имеющие различные размеры. Воспаление сосудов глазного дна приводит к их склерозу. В области поражения могут отмечаться мелкие кровоизлияния. Если патология протекает тяжело, нарушается кровоток и повреждается зрительный нерв.
Лечение ревматических патологий хориоидеи и сетчатки должно проводиться комплексно и с участием терапевта. Основой такого лечения является медикаментозная терапия противовоспалительными средствами (в том числе кортикостероидами), антибиотиками, рассасывающими препаратами. Применяются также лекарства, способствующие улучшению питания тканей глаза и их регенерации. Если возникают осложнения (катаракта, глаукома, фиброз стекловидного тела), может потребоваться хирургическое лечение.
Воспаление радужной оболочки глаза
Воспалительные патологии радужки глаза (ирит, иридоциклит) типичны для болезни Бехтерева (спондилоартрита) и детского ревматизма. Механизм развития воспалительных явлений в области радужной оболочки при ревматических патологиях изучен не до конца, есть мнение, что существенную роль в данном случае играет наследственный фактор.
Симптомы ревматического поражения радужной оболочки:
- покраснение глаз;
- повышенная чувствительность к свету;
- слезоточивость;
- нечеткое зрение;
- боль, возникающая при переводе взгляда на удаленные предметы.
Отметим, что при детском ревматизме ирит может протекать без выраженных симптомов.
Лечение в данном случае начинают с местного применения кортизона, после чего при добавляются противоревматические средства.
Противоревматические препараты и патологии глаз
Некоторые противоревматические препараты способны вызывать определенные негативные изменения в глазах. Так, местное применение кортизона иногда приводит к помутнению хрусталика – катаракте. Может негативно повлиять на состояние глаз и такой препарат, как плаквенил (гидроксихлороквин). Больные, которым назначен данный препарат, должны ежегодно проходить осмотр у офтальмолога.
При возникновении проблем с глазами рекомендуем как можно скорее обратиться к врачу-офтальмологу, поскольку причиной негативной симптоматики может являться ревматическая патология или лекарственные препараты.
Источник
У пациентов, страдающих ревматизмом, могут возникать проблемы с глазами, которые либо являются следствием основного заболевания, либо вызваны применением медицинских препаратов.
Вызываемые ревматизмом болезненные симптомы в глазах могут быть как затяжными и неотчетливыми, так и острыми, принимающими форму воспаления непонятного происхождения. Человеку, страдающему ревматизмом, следует регулярно ходить на осмотр к офтальмологу.
Сухость глаз
Большая часть ревматиков страдает от постоянной или периодически проявляющейся сухости глаз (ксерофтальмия). Синдром «сухого глаза» включает в себя уменьшение образования слезной жидкости, снижение качества слезной жидкости и возникающее иногда воспаление краев век. Ксерофтальмия сопровождается зудом, жжением и покраснением глаз. Также может встречаться повышенное слезоотделение, проявляющееся, прежде всего, на сквозняках или холодном ветру. Данные симптомы обычно носят затяжной характер. Сухость глаз особенно часто встречается при синдроме Шегрена.
На данный момент нет препаратов, полностью излечивающих синдром сухого глаза. Для облегчения симптомов используются средства, заменяющие слезную жидкость, так называемая «искусственная слеза». Данные препараты образуют на поверхности глаза искусственную слезную пленку, которая защищает роговицу от пересыхания. Искусственная слеза уменьшает интенсивность симптомов. Препарат следует использовать регулярно, несколько раз в день, причем в дневное время рекомендуется применять капли, а на ночь наносить гелеобразное средство, которое благодаря своей структуре дольше сохраняется на поверхности глаза. Если в результате сухости повреждается роговица глаза, кроме увлажняющих средств, следует регулярно или время от времени применять глазные капли с действующими лекарственными компонентами. У некоторых пациентов может наблюдаться хроническое воспаление краев век. В этом случае необходимо регулярно очищать края век и при необходимости использовать лечебные мази и кремы.
Воспаление радужной оболочки глаза (иридоциклит, ирит)
Воспаление радужной оболочки глаза – типичное заболевание у пациентов, страдающих спондилоартритом (болезнью Бехтерева) и детским ревматизмом. С другой стороны, лишь у части пациентов с иритом имеются ревматические заболевания. Лечение воспаления радужной оболочки в основном соответствует лечению ревматических болезней. Лечение начинают с местного применения кортизона, а затем постепенно добавляют противоревматические препараты, если одного кортизона не достаточно для снятия воспаления при ирите. Механизм возникновения воспаления радужной оболочки глаза до конца не изучен. Поскольку среди близких родственников пациентов, страдающих иритом, часто есть пациенты с ревматизмом или с тем же иритом, есть основания предполагать, что заболевание хотя бы отчасти является наследственным. Типичными симптомами воспаления радужной оболочки являются покраснение глаз и чувствительность к свету, боль при смотрении на предметы вблизи, помутнение зрения и слезотечение. При хронической форме, а также при детском ревматизме ирит обычно протекает бессимптомно.
Противоревматические препараты и изменения в глазах
Противоревматические препараты могут вызывать определенные изменения в глазах. Основное заболевание в хронической форме, а также местное применение кортизона могут вызвать преждевременное помутнение хрусталика – катаракту. Также доказано, что применение препаратов с хлорохином вызывает отложение вещества в роговице или нарушения преломления света в глазу.
При возникновении непонятных симптомов в глазах следует обратиться к офтальмологу, так как причиной симптомов может быть ревматическое заболевание в стадии ремиссии или обострения, а также болезнь, которая еще не диагностирована.
Источник
Ревматоидный артрит – это системное заболевание, поражающее соединительную ткань. Патология начинается с воспаления суставов, но со временем переходит на внутренние органы. Достаточно часто отмечается поражение глаз при ревматоидном артрите. Это опасное осложнение, которое может привести к потере зрения.
Осложнения на глаза при артрите
При артрите поражение глаз может возникать в юном возрасте
С поражением глаз при ревматоидном артрите можно столкнуться на любой стадии развития заболевания. Ухудшение зрения может возникать уже при первом эпизоде воспаления суставов.
Артрит и глаза связаны, так как аутоиммунное заболевание влияет на работу всего организма в целом. При артрите поражение глаз может возникать в юном возрасте, что опасно ранней потерей зрения и развития инвалидности.
Сухой кератит
Сухим кератитом называется нарушение выработки слезной жидкости. Из-за этого возникает так называемый синдром сухого глаза. Патология развивается достаточно часто. Характерные симптомы:
- сухость глаз;
- покраснение роговицы;
- ощущение соринки в глазу;
- ухудшение четкости зрения.
В лечении этой патологии практикуется комплексный подход. В первую очередь назначаются увлажняющие капли и витамины для глаз. Дополнительно могут быть назначены общеукрепляющие витаминные препараты и специальная диета.
Увеит
При увеите поражаются сосуды органа зрения
Еще одно осложнение, которое дает ревматоидный артрит на глаза – это увеит. Данное воспалительное заболевание поражает сосудистую оболочку глаза, которая расположена между склерой и сетчаткой.
Увеит вызывает преимущественно юношеский или ювенильный ревматоидный артрит с поражением глаз. Болезнь характеризуется следующей симптоматикой:
- дискомфорт в глазах;
- чувство жжения;
- покраснение склер;
- светобоязнь;
- ухудшение зрения.
Патология особенно опасна в детском возрасте, так как может привести к потере зрения.
В терапии применяют препараты из группы кортикостероидов и антибиотиков, так как воспалительный процесс нередко отягощается присоединением инфекции.
Катаракта
У больных ревматизмом артрит и глаза тесно связаны, особенно в старшем возрасте, когда на фоне ревматоидного заболевания существует риск развития катаракты. Это заболевание характеризуется помутнением хрусталика глаза и опасно слепотой.
Симптомами заболевания является ослабление зрения и частичная слепота в ночное время суток. Медикаментозное лечение катаракты эффективно лишь на начальных стадиях развития болезни. При помутнении хрусталика необходима операция по его замене, иначе зрение будет безвозвратно потеряно.
Глаукома
Артрит может оказывать негативное влияние на глаза, одна из наиболее опасных болезней, возникающих как осложнение артрита – это глаукома. Патология связана с повышением внутриглазного давления. В результате нарушается питание сетчатки и поражается зрительный нерв.
Опасность патологи заключается в отсутствии специфических симптомах на ранних стадиях развития. При глаукоме чувствует боль и давление в глазах, затем появляются слепые пятна, а со временем начинается быстропрогрессирующая слепота.
Лечение болезни на ранних стадиях осуществляется с помощью сосудорасширяющих офтальмологических капель, которые снижают глазное давление. При прогрессирующей глаукоме практикуется хирургическое лечение.
Окклюзия сосудов сетчатки
Еще одно опасное осложнение – это окклюзия сосудов сетчатки глаза. Патология характеризуется блокированием сосудов и внезапным прекращением кровоснабжения сетчатки. Симптомы этого нарушения проявляются спонтанной слепотой, которая достаточно быстро проходит.
Медикаментозного лечения этого осложнения нет, для нормализации кровоснабжение применяется хирургическое лечение.
Воспаление конъюнктивы
При инфекционных артритах часто развивается воспаление конъюнктивы глаза. Конъюнктивит достаточно часто возникает у детей на фоне реактивного артрита. Это заболевание является частью синдрома Рейно, развивающегося при тяжелых формах артрита.
Конъюнктивит характеризуется следующими симптомами:
- покраснение глаз;
- зуд и жжение в глазах;
- наличие гнойного отделяемого;
- закисание глаз.
Для лечения используют антибактериальные глазные капли. Если конъюнктивит часто рецидивирует, офтальмолог может подобрать витаминные капли для глаз, повышающие местный иммунитет.
Диагностика
Диагноз ставится на основании осмотра офтальмологом и сбора анамнеза. Дополнительно назначается исследование сосудов глаз и измерение глазного давления. Как правило, диагноз ставится без каких-либо трудностей, терапия подбирается достаточно просто.
Медикаментозное лечение
Антигистаминные средства могут назначаться для устранения сухости и раздражения глаз
При поражении глаз на фоне артрита могут применяться следующие препараты:
- кортикостероиды;
- антигистаминные средства;
- витаминные капли;
- антибактериальные препараты.
Кортикостероиды в каплях применяются при сильном воспалительном процессе. Наиболее распространенные офтальмологические препараты – это капли Софрадекс, Нормакс, Дексаметазон. Эти препараты применяют коротким курсом, из-за риска развития побочных эффектов.
Антигистаминные средства могут назначаться для устранения сухости и раздражения глаз. Наиболее распространенные препараты этой группы – капли Аллергодил, Кромогексал, Алломид. Они также применяются при неинфекционном конъюнктивите.
Витаминные капли назначаются при прогрессирующей катаракте. В терапии этого заболевания используют препараты Квинакс и Катахром. Эти капли уменьшают скорость прогрессирования болезни и позволяют отсрочить проведение операции по замене хрусталика.
Антибактериальные препараты применяют в терапии конъюнктивита. Для устранения бактериального воспаления назначают препараты Флоксал, Окомистин, Норфлоксацин.
При глаукоме необходимо использовать средства, которые снижают глазное давление. По назначению врача может применяться препарат Арутимол или Глаупрост.
Хирургическое лечение
Хирургическое лечение – единственно эффективный метод при некоторых поражениях глаз
Оперативные методы лечения применяются при глаукоме, катаракте и нарушении кровоснабжения сетчатки. При глаукоме операция направлена на снижение глазного давления посредством расслабления сосудов. В терапии катаракты практикуется полная замена хрусталика.
Народные средства не могут восстановить зрения при поражении глаз на фоне артрита. Применять их можно только как симптоматическую терапию при конъюнктивите или синдроме сухого глаза. С этой целью рекомендуется прикладывать к глазам ватные диски, смоченные в зеленом чае или отваре ромашки.
Увлажнить глаза при синдроме сухого глаза поможет сок алоэ. Его закапывают в каждый глаз, предварительно смешав с чистой водой в пропорциях 1 к 5.
Прогноз
При своевременной диагностике осложнений на глаза при артрите, прогноз на выздоровление, как правило, благоприятный. Медикаментозная терапия позволяет остановить прогрессирование заболевания, а хирургическое лечение эффективно восстанавливает зрение. Особую опасность представляет глаукома. В запущенных формах болезнь не лечится даже посредством операции, и может приводить к полной утрате зрения.
Чтобы не допустить развития осложнений на глаза при артрите, необходимо соблюдать рекомендации врача и не запускать болезнь.
Источник
Представлены первые результаты лечения синдрома «сухого глаза» у пациентов с ревматоидным артритом
Распространенность ревматоидного артрита (РА) в мире, по данным ВОЗ, составляет от 0,6 до 1,5%. При этом максимальные проявления РА отмечаются в возрасте 40–50 лет [1, 2]. В литературных источниках у больных РА описываются кератиты, склериты и увеиты, частота которых колеблется от 12 до 30% [3, 4]. Однако при осмотре у офтальмолога пациенты с РА чаще жалуются на чувство «сухости» глаз или выраженное слезотечение. Ксероз роговицы редко приводит к выраженной потере зрения, но существенно снижает качество жизни пациентов. Международная комиссия по изучению болезни Шегрена установила связь между РА и ССГ на уровне Т-лимфоцитов [5, 6]. Активация цитокинов и Т-клеток приводит к патологической потере муцина и гликокаликса с поверхности роговицы, развитию апоптоза и снижению слезопродукции. Повышение осмолярности слезной пленки ведет к цепи патологических реакций, вызывающих развитие ССГ [7–11]. При большом выборе слезозаместительных препаратов в настоящее время нет однозначного мнения о целесообразности и длительности их применения при лечении ксероза роговицы [8]. С учетом тяжести и длительности течения РА поиск оптимального препарата, применение которого позволяет быстро купировать симптомы ССГ при редких инстилляциях, обладающего невысокой стоимостью, сохраняет свою актуальность.
Цель исследования: оптимизация алгоритма терапии ССГ при РА.
Материал и методы
В исследовании принимали участие 29 больных (58 глаз) в возрасте от 50 до 65 лет с установленным диагнозом ССГ легкой и средней степени тяжести, получающие лечение в отделении ревматологии СЗГМУ им. И.И. Мечникова по поводу РА (индекс активности по disease activity score DAS28 <3,2). Больные были разделены на группы: в 1-ю группу вошли 16 человек (32 глаза), которые закапывали Стиллавит® 3 р./сут в течение 3-х мес. Группа была разделена на 2 подгруппы: с легкой степенью ССГ – 8 пациентов (16 глаз), со средней степенью – 8 пациентов (16 глаз). Во 2-ю группу вошли 13 человек (26 глаз), которые закапывали Айстил 3 р./сут в течение 3-х мес. Группа также была разделена на 2 подгруппы: с легкой степенью ССГ – 7 пациентов (14 глаз), со средней степенью – 6 пациентов (12 глаз). Обследование пациентов проводилось в день обращения и на 90-й день исследования.
Препараты с гиалуронатом натрия (ГН) являются наиболее востребованными средствами в лечении ССГ [9]. Сходное содержание гиалуроната натрия в Стиллавите® (0,16%) и Айстиле (0,15%) явилось основанием для сравнения их эффективности в лечении ССГ при РА.
В состав Айстила входит только ГН 0,15%.
Стиллавит® привлек внимание тем, что в его составе минимизировано количество химических веществ, основной акцент сделан на использовании природных компонентов:
– ГН (0,15%) способствует улучшению состояния водного слоя глаза;
– D-пантенол обладает восстанавливающим действием на роговицу и конъюнктиву;
– хондроитина сульфат натрия оказывает противовоспалительный и противоотечный эффект на структуры роговицы.
Проявление субъективных ощущений у пациентов оценивали по индексу поражения глазной поверхности (Ocular Surface Disease Index (OSDI)). Сумма баллов складывалась из ответов на 12 вопросов и варьировала от 0 до 100.
Оценка стабильности слезной пленки (время разрыва слезной пленки (ВРСП)) проводилась по стандартной классификации: 0 – отсутствие ССГ (>10 с), 1 – легкая степень (от 10 до 8 с), 2 – средняя степень (от 8 до 5 с), 3 – тяжелая степень (<5 с). В обследование включались только пациенты с легкой и средней степенью ССГ.
После эпибульбарной анестезии Инокаином 0,4% при помощи стерильных индивидуально упакованных тест-полосок Офтолик («Сентисс», Индия) измерялась слезопродукция по стандартной методике теста Ширмера II (норма для лиц до 60 лет – >10 мм, старше 60 лет – ≥ 6–10 мм).
Биомикроскопические показатели конъюнктивы соотносились со шкалой Эфрона [12]. Проводилась оценка состояния конъюнктивы и лимба при окрашивании лиссаминовым зеленым и флюоресцеином.
Осмолярность слезы измерялась на осмометре Tearlab Оsmolarity System (США). Полученные данные интерпретировались в соответствии с классификацией, предложенной International Dry Eye Workshop (Dews) [13].
Анализ динамики изменений передних слоев и эндотелиальных клеток роговицы в ходе лечения, а именно измерение объема и формы клеток, проводили на приборе Confoscan-4 (Nidek, Япония).
Сферичность роговицы определяли с помощью топографических исследований роговицы на приборе OPD-Scan (Nidek, Япония).
Статистическая обработка данных проводилась при помощи программ Microsoft Office Excel 2010 и Statistica 10. Для расчета достоверностей использовали параметрический t-критерий Стьюдента и U-критерий Манна – Уитни для малых выборок. Различия считались достоверными при p<0,05 [14, 15].
Результаты и обсуждение
По совокупности данных диагностического обследования и субъективных жалоб пациентов до начала лечения выявлено проявление ССГ различной степени тяжести. В исследовании принимали участие только пациенты с легкой и средней степенью ксероза роговицы. Пациентов распределяли по степени тяжести ССГ в зависимости от возраста (табл. 1). Результаты, полученные при исследовании, показывают корреляционную зависимость степени тяжести ССГ от возраста пациента. В группе лиц старше 60 лет ССГ проявлялся в основном средней степенью тяжести. Это отмечено и в исследованиях J. Murbe (2003). По мнению автора, это связано не только с течением основного заболевания, но и с влиянием общесоматического состояния, внешней среды и побочных эффектов проводимой терапии [16].
Современные методики диагностики позволяют находить изменения роговицы на ранних сроках заболевания с минимальными клиническими проявлениями. При проведении конфокальной биомикроскопии в обеих группах обнаружены увеличение полимегатизма (норма – <30%) до 40,28±6,81% при ССГ легкой степени и 49,6±4,6% – при средней степени тяжести, а также уменьшение плеоморфизма до 45,6±6,82% и 42,8±7,24% соответственно (норма – >59,6%). Эти показатели свидетельствуют о корреляции изменений тканей роговицы с тяжестью проявлений ССГ. Однако в связи с особенностью методики статистическую обработку корреляции провести невозможно.
Изменения морфологии роговицы также определялись в обеих группах в виде неравномерного рельефа крыловидных клеток с размытостью границ и очагами отечности эпителия: в 42% случаев – при ССГ легкой степени тяжести и в 54% случаев – при средней степени тяжести. В поверхностных слоях стромы (на глубине 55–62 мкм) определялись гиперрефлективные межклеточные включения (рис. 1). Эти изменения, возможно, связаны с активацией кератоцитов и выработкой активных медиаторов для улучшения эпителиальной трофики роговицы при ССГ. После курса лечения границы клеток становились более четкими, и уменьшалось количество гиперрефлективных включений, что может указывать на положительное влияние слезозаменителей при ССГ, однако достоверно оценить динамику изменений в ходе лечения не представляется возможным в связи с особенностями методики.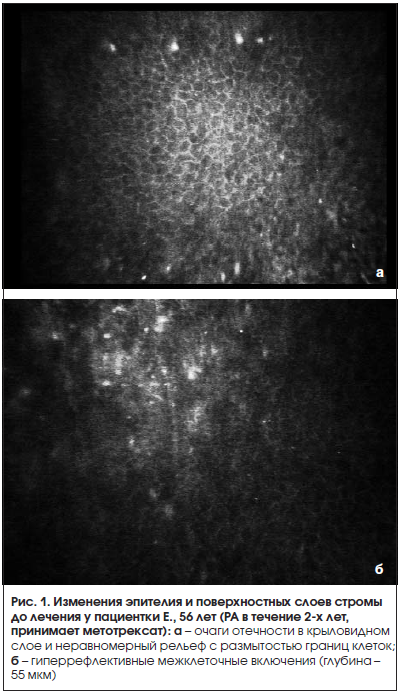
Для определения динамики субъективных ощущений в ходе лечения использовался индекс OSDI (рис. 2). В обеих группах пациенты на фоне лечения отмечали положительную динамику своего состояния в виде уменьшения слезотечения, чувства жжения и «песка», которые полностью нивелировались при легких степенях ССГ. При средней степени тяжести заболевания жалобы на чувство «песка» в глазах появлялись также значительно реже. Статистическая обработка данных в 1-й группе выявила снижение индекса OSDI при легкой степени ССГ на 5,73 балла, при средней степени – на 15,26 балла. Во 2-й группе этот показатель снизился лишь на 3,32 и 12,78 балла соответственно (p<0,05), что свидетельствует о более выраженной эффективности Стиллавита® в отношении данного показателя по сравнению с Айстилом. Все пациенты характеризовали действие препарата как «длительное». В среднем ощущение комфорта при инстилляции Стиллавита® сохранялось более 2,5±1,0 ч, в то время как действие Айстила заканчивалось в среднем через 1,5±0,5 ч. 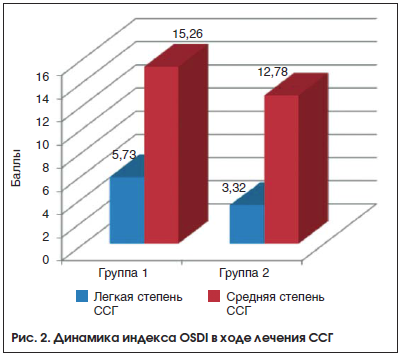
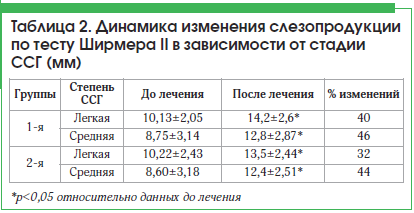
Показатель теста Ширмера II при лечении ССГ достоверно повысился у всех пациентов. Отмечена более выраженная тенденция к повышению слезопродукции при применении Стиллавита®. Так, в 1-й группе при ССГ легкой степени тяжести улучшение показателя произошло на 40%, а при средней степени тяжести – на 46%, в то время как во 2-й группе – всего на 32 и 44% соответственно. 
В некоторых странах Европы и в США «золотым стандартом» в лечении ССГ считается восстановление показателей осмолярности слезы [12, 13]. Снижение осмолярности слезной пленки было достигнуто в обеих группах (p<0,05 по сравнению с данными до лечения). В то же время достоверных различий между группами получено не было. Нормализация осмолярности слезы (норма по данным DEWS 2007 г. – от 275 до 308 мОсм/л) является объективным признаком эффективности препаратов в лечении ССГ (табл. 3). В 1-й группе показатели снижения осмолярности были более выражены, что также подтверждает эффективность Стиллавита® в лечении ССГ по сравнению с Айстилом.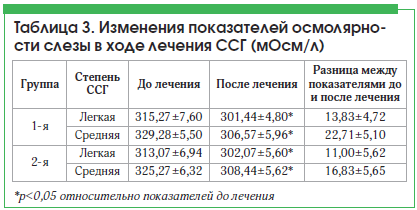
Изменения передней поверхности глазного яблока при ССГ наблюдались у 40% пациентов в обеих группах. При использовании препаратов в первую очередь уменьшалось прокрашивание роговицы. При легкой степени тяжести ССГ в 1-й группе до лечения проявление изменений поверхности глазного яблока было в 35% случаев, после лечения изменения полностью отсутствовали. Во 2-й группе до лечения изменения были в 34% случаев, после лечения только в 5% случаев выявлялось мелкоточечное прокрашивание роговицы. При средней степени тяжести ССГ проявления кератопатии уменьшились в ходе лечения с 40 до 8% в 1-й группе и с 41 до 12% случаев во 2-й группе соответственно. Изменения конъюнктивы при закапывании обоих препаратов нивелировались во всех группах. Анализируя показатели, представленные на рисунке 3, можно отметить, что в 1-й группе при применении Стиллавита® динамика восстановления поверхности роговицы в баллах по шкале Эфрон была более выражена по сравнению с Айстилом (р>0,05, различия статистически недостоверны).
Повышение стабильности слезной пленки (проба Норна) наблюдалось во всех группах, но достоверных отличий между группами выявлено не было. При ССГ легкой степени тяжести после лечения в 1-й группе ВРСП (при пробе Норна) достигало 13,2±1,2 с, во 2-й группе – 12,8±1,3 с. Это совпадает с данными В.В. Бржеского и Е.Е. Сомова (1998) и соответствует норме для возрастной группы от 50 до 80 лет. При средней степени тяжести ССГ в 1-й группе ВРСП увеличилось с 5,1±1,4 до 8,0±1,2 с, а во 2-й группе – с 4,9±1,5 до 7,9±1,3 с соответственно.
Эпифора и поверхностная кератопатия, возникающие при ССГ, нарушают сферичность глазной поверхности, и при проведении кератотопографии проявляются картиной псевдоэктазии роговицы. На рисунке 4 представлен асимметричный астигматизм, связанный с ССГ. Выраженность псевдоэктазии уменьшается после проведенного курса лечения исследуемыми офтальмологическими средствами.
Заключение
При лечении ССГ достигнута положительная динамика во всех группах исследования (p<0,05). Максимальная эффективность исследуемых офтальмологических продуктов проявляется в группах пациентов с легкой степенью тяжести ССГ. Причина снижения эффективности лечения ССГ средней тяжести, вероятно, заключается в сопутствующей аутоиммунной воспалительной реакции слезной железы при системном заболевании. Для усиления эффекта проводимой терапии требуется дополнительное лечение воспаления.
Благодаря сбалансированному составу Стиллавит® оказывает более пролонгированное действие, что благоприятно влияет на состояние эпителия роговицы и обеспечивает его большее увлажнение. Стиллавит®, воздействуя на патогенетический механизм развития ССГ, способствует восстановлению клеток роговицы за счет снижения осмолярности слезы. Из полученных данных следует, что воздействие Стиллавита® на восстановление слезной пленки и поверхность роговицы по большинству признаков эффективнее, чем воздействие Айстила.
Выводы:
1. По данным изменений осмолярности слезы и уменьшений клинических проявлений ССГ капли Стиллавит® более эффективны по сравнению с Айстилом.
2. Применение обоих средств в лечении ССГ способствовало улучшению морфологической картины в поверхностных слоях роговицы.
3. Высокая эффективность Стиллавита® в лечении легкой и средней степени тяжести ССГ у пациентов с РА позволяет рекомендовать его как средство выбора, что рас-ширяет перечень лекарственных средств для применения в клинической практике.
Источник
