Синдром стивенса джонсона и анафилактический шок
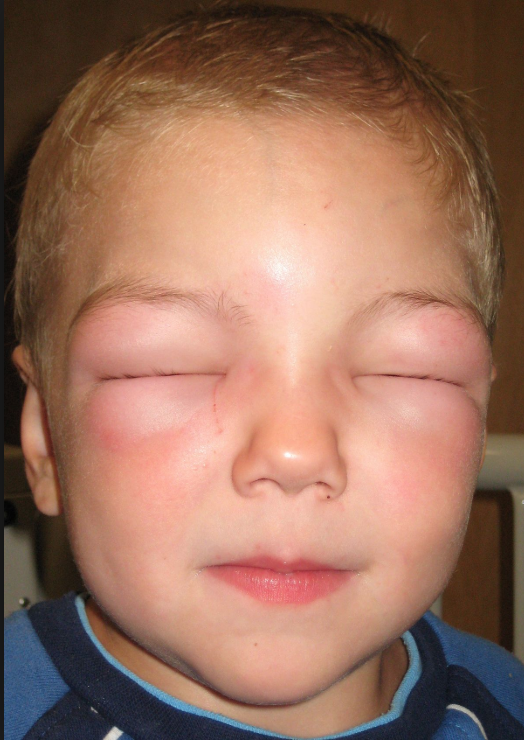
Синдром Стивенса–Джонсона относится к тяжелым системным аллергическим реакциям замедленного типа (иммунокомплексным) и представляет собой тяжелый вариант течения многоформной эритемы (рис. 1), при которой наряду с поражением кожи отмечается поражение слизистых оболочек как минимум двух органов [1].
Причины развития синдрома Стивенса–Джонсона подразделяют на четыре категории [2].
- Лекарственные средства. Острая токсико-аллергическая реакция возникает в ответ на введение терапевтической дозы медикамента. Наиболее распространенные причинно-значимые лекарства: антибиотики (особенно пенициллинового ряда) — до 55%, нестероидные противовоспалительные препараты — до 25%, сульфаниламиды — до 10%, витамины и другие средства, влияющие на метаболизм — до 8%, местные анестетики — до 6%, другие группы медикаментов (противоэпилептические средства (карбамазепин), барбитураты, вакцины, а также героин [3, 4]) — до 18%.
- Инфекционные агенты. Выделяют инфекционно-аллергическую форму при связи с вирусами (герпес, СПИД, грипп, гепатит и др.), микоплазмами, риккетсиями, различными бактериальными возбудителями (b-гемолитический стрептококк группы А, дифтерии, микобактерии и др.), грибковыми и протозойными инфекциями.
- Онкологические заболевания.
- Идиопатический синдром Стивенса–Джонсона диагностируется в 25–50% случаев.
Клиническая картина
Синдром Стивенса–Джонсона чаще возникает в возрасте 20–40 лет, однако описаны случаи его развития и у трехмесячных детей. Мужчины заболевают в 2 раза чаще женщин. Как правило (в 85% случаев), заболевание начинается с проявлений инфекции верхних дыхательных путей. Продромальный гриппоподобный период длится от 1 до 14 дней и характеризуется лихорадкой, общей слабостью, кашлем, болью в горле, головной болью, артралгией. Иногда отмечается рвота и диарея. Поражение кожи и слизистых развивается стремительно, обычно через 4–6 дней, может локализоваться где угодно, но более характерны симметричные высыпания на разгибательных поверхностях предплечий, голеней, тыла кистей и стоп, лице, половых органах, на слизистых оболочках. Появляются отечные, четко отграниченные, уплощенные папулы розово-красного цвета округлой формы, диаметром от нескольких миллиметров до 2–5 см, имеющие две зоны: внутреннюю (серовато-синюшного цвета, иногда с пузырем в центре, наполненным серозным или геморрагическим содержимым) и наружную (красного цвета). На губах, щеках, небе возникают разлитая эритема, пузыри, эрозивные участки, покрытые желтовато-серым налетом. После вскрытия крупных пузырей на коже и слизистых оболочках образуются сплошные кровоточащие болезненные очаги, при этом губы и десны становятся опухшими, болезненными, с геморрагическими корками (рис. 2, 3). Высыпания сопровождаются жжением и зудом. Эрозивное поражение слизистых оболочек мочеполовой системы может осложняться стриктурами уретры у мужчин, кровотечениями из мочевого пузыря и вульвовагинитами у женщин. При поражении глаз наблюдаются блефароконъюнктивит, иридоциклит, которые могут привести к потере зрения. Редко развиваются бронхиолиты, колиты, проктиты. Из общих симптомов характерны лихорадка, головная боль и боль в суставах [5].
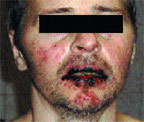 |
| Рисунок 2. Поражение губ и слизистых ротовой полости при синдроме Стивенса–Джонсона у больного 42 лет |
К прогностически неблагоприятным факторам при синдроме Стивенса–Джонсона и синдроме Лайелла относятся: возраст старше 40 лет, быстро прогрессирующее течение, тахикардия с частотой сердечных сокращений (ЧСС) более 120 уд./мин, начальная площадь эпидермального поражения более 10%, гипергликемия более 14 ммоль/л [6].
Летальность при синдроме Стивенса-Джонсона составляет 3–15%. При поражении слизистых оболочек внутренних органов могут формироваться стеноз пищевода, сужение мочевыводящих путей. Слепота вследствие вторичного тяжелого кератита регистрируется у 3–10% больных.
Дифференциальную диагностику следует проводить между многоформной эритемой, синдромом Стивенса–Джонсона и синдромом Лайелла (табл. 1). Следует помнить, что похожие поражения кожи могут встречаться при первичных системных васкулитах (геморрагический васкулит, узелковый полиартериит, микроскопический полиартериит и др.).
Диагностика
При сборе анамнеза больному необходимо задать следующие вопросы:
- Были ли у него раньше аллергические реакции? Что их вызывало? Каким образом они проявлялись?
- Что предшествовало развитию аллергической реакции на этот раз?
- Какие лекарственные препараты больной применял накануне?
- Предшествовали ли высыпаниям симптомы респираторной инфекции (лихорадка, общая слабость, головная боль, боль в горле, кашель, артралгии)?
- Какие меры принимались больным самостоятельно и насколько эффективными они оказались?
Обязательна запись о наличии лекарственной аллергии в медицинской документации.
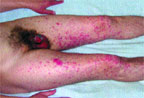 |
| Рисунок 3. Симметричные поражения кистей, нижних конечностей и слизистых половых органов у того же больного |
При начальном осмотре обращают внимание на наличие изменений кожных покровов и видимых слизистых, отмечают характер высыпаний, локализацию, указывают процент поражения кожи, наличие пузырей, эпидермального некроза; стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или резкого снижения обычного артериального давления (АД); гастроинтестинальных симптомов (тошнота, боль в животе, диарея); болезненность при глотании, мочеиспускании; изменение сознания.
Объективное обследование включает измерение ЧСС, АД, температуры тела, пальпаторное исследование лимфатических узлов и брюшной полости.
Лабораторные исследования:
- Развернутый общий анализ крови ежедневно — до стабилизации состояния.
- Биохимический анализ крови: глюкоза, мочевина, креатинин, общий белок, билирубин, аспартатаминотрансфераза (АСТ), аланинаминотрансфераза (АЛТ), С-реактивный белок (СРБ), фибриноген, кислотно-щелочное состояние (КЩС).
- Коагулограмма.
- Общий анализ мочи ежедневно — до стабилизации состояния.
- Посевы с кожи и слизистых оболочек, бактериологическое исследование мокроты, фекалий — по показаниям.
С целью верификации кожных высыпаний и поражения слизистых показана консультация дерматолога. При наличии признаков поражения других органов и систем целесообразна консультация других узких специалистов (отоларинголога, окулиста, уролога и др.).
Неотложная помощь на догоспитальном этапе
При развитии синдрома Стивенса–Джонсона основное направление неотложной терапии — это восполнение потери жидкости, как у ожоговых больных (даже при стабильном состоянии пациента на момент осмотра). Проводится катетеризация периферической вены и начинается переливание жидкостей (коллоидные и солевые растворы 1–2 л), по возможности — пероральная регидратация.
Применяют внутривенное струйное введение глюкокортикостероидов (в перерасчете на преднизолон внутривенно 60–150 мг). Однако эффективность назначения системных гормонов вызывает сомнения. Целесообразным считается применение пульс-терапии в высоких дозах в ранние сроки с момента начала острой токсико-аллергической реакции, потому что плановое их назначение увеличивает риск септических осложнений и может привести к росту числа летальных исходов [5].
Должна быть готовность к искусственной вентиляции легких (ИВЛ), трахеотомии при развитии асфиксии и немедленная госпитализация в реанимационное отделение [9].
Принципы терапии в стационаре
Основные мероприятия направлены на коррекцию гиповолемии, проведение неспецифической дезинтоксикации, предотвращение развития осложнений, в первую очередь инфекций, а также исключение повторного воздействия аллергена.
Необходимо отменить все лекарственные препараты, за исключением тех, которые необходимы пациенту по жизненным показаниям.
Назначаются:
- гипоаллергенная диета (жидкая и протертая пища, обильное питье; парентеральное питание у тяжелых больных;
- интенсивная инфузионная терапия (растворы электролитов, солевые растворы, плазмозамещающие растворы), объем около 6000 мл/сут;
- системные глюкокортикостероиды (суточная доза в перерасчете на преднизолон внутривенно 60–240 мг/сут), однако следует помнить о вероятности увеличения числа осложнений и летальных исходов;
- мероприятия по профилактике бактериальных осложнений: специально созданные стерильные условия открытым способом (отдельная палата, подогретый воздух);
- обработка кожи, которая проводится как при ожогах; в случае экссудативного компонента кожу необходимо подсушивать и дезинфицировать растворами (солевые растворы, 3% раствор перекиси водорода и др.), по мере эпителизации растворы постепенно могут быть заменены на кремы и мази (смягчающие и питательные, кортикостероидные). Наиболее часто используемые топические кортикостероиды: элоком, локоид, адвентан, целестодерм. При вторичном инфицировании применяются комбинированные мази (кортикостероидные плюс антибактериальные и (или) противогрибковые): тридерм, пимафукорт, белогент и др. Одежда больного должна быть изготовлена из мягких хлопчатобумажных тканей, кроме того, она должна быть свободной;
- обработка слизистых оболочек глаз 6 раз в сутки: глазные гели (карбомер 974Р (офтагель) по 1 капле в пораженный глаз 1–4 раза в день), глазные капли (азеластин (разрешен детям с 4 лет) по 1 капле в каждый глаз 2 раза в день и др.), при тяжелых проявлениях — кортикостероидные глазные капли и мази (преднизолон 0,5% по 1–2 капли 3 раза в день и др.);
- обработка полости рта после каждого приема пищи (реополиглюкином, перекисью водорода, дезинфицирующими растворами и т. п.);
- обработка слизистых оболочек мочеполовой системы 3–4 раза в день (дезинфицирующими растворами, солкосериловой мазью, глюкокортикостероидной мазью и др.);
- антибактериальные препараты с учетом результатов бактериологического исследования при наличии инфекции кожных покровов и мочевого тракта для предотвращения развития бактериемии. Категорически запрещено использование антибиотиков пенициллинового ряда;
- при кожном зуде и для предотвращения повторных аллергических проявлений, связанных с выбросом новых порций гистамина, применяются антигистаминные препараты, предпочтительнее II и III поколения (табл. 2).
- симптоматическая терапия, особенно анальгетические препараты, строго по показаниям [10].
В качестве гипоаллергенной назначается общая неспецифическая гипоаллергенная диета по А. Д. Адо. Она предполагает исключение из рациона следующих продуктов: цитрусовые (апельсины, мандарины, лимоны, грейпфруты и др.); орехи (арахис, фундук, миндаль и др.); рыба и рыбные продукты (свежая и соленая рыба, рыбные бульоны, консервы из рыб, икра и др.); мясо птицы (гусь, утка, индейка, курица и др.) и изделия из него; шоколад и шоколадные изделия; кофе; копченые изделия; уксус, горчица, майонез и прочие специи; хрен, редис, редька; томаты, баклажаны; грибы; яйца; молоко пресное; клубника, дыня, ананас; сдобное тесто; мед; алкогольные напитки.
Можно употреблять:
- мясо говяжье нежирное, отварное;
- супы: крупяные, овощные:
– на вторичном говяжьем бульоне;
– вегетарианские с добавлением масла сливочного, оливкового, подсолнечного;
- картофель отварной;
- каши: гречневую, геркулесовую, рисовую;
- молочнокислые продукты однодневные (творог, кефир, простокваша);
- огурцы свежие, петрушку, укроп;
- яблоки печеные, арбуз;
- чай;
- сахар;
- компоты из яблок, слив, смородины, вишни, из сухофруктов;
- белый несдобный хлеб.
Пищевой рацион включает около 2800 ккал (15 г белков, 200 г углеводов, 150 г жиров).
Возможные осложнения:
- Офтальмологические — эрозии роговицы, передний увеит, тяжелый кератит, слепота.
- Гастроэнтерологические — колит, проктит, стеноз пищевода.
- Урогенитальные — тубулярный некроз, острая почечная недостаточность, кровотечения из мочевого пузыря, стриктуры уретры у мужчин, вульвовагинит и стеноз влагалища у женщин.
- Пульмонологические — бронхиолит и дыхательная недостаточность.
- Кожные — рубцы и косметические дефекты, возникшие при заживлении и присоединении вторичной инфекции.
Типичные ошибки:
– использование низких доз глюкокортикостероидов в начале заболевания и длительная глюкокортикостероидная терапия после стабилизации состояния больного;
– профилактическое назначение антибактериальных препаратов при отсутствии инфекционных осложнений.
Еще раз подчеркнем, что категорически противопоказаны препараты пенициллинового ряда и противопоказано назначение витаминов (группы В, аскорбиновой кислоты и др.), так как они являются сильными аллергенами.
Применение препаратов кальция (глюконат кальция, хлористый кальций) патогенетически необоснованно и может непредсказуемо повлиять на дальнейшее течение заболевания.
Дальнейшие рекомендации
Пациенту постоянно напоминают, что принимать лекарственные средства следует только по назначению врача. Больному выдают памятку по непереносимости лекарственных средств, направляют на консультацию к аллергологу или клиническому иммунологу, рекомендуют обучение в аллергошколе. Пациента обучают правильному применению средств неотложной помощи, технике инъекции на случай повторного контакта с аллергеном и возникновения тяжелых острых токсико-аллергических реакций (анафилактического шока). В домашней аптечке следует иметь адреналин, глюкокортикостероиды (преднизолон) для парентерального введения, шприцы, иглы и антигистаминные препараты.
Профилактика развития лекарственной аллергии включает соблюдение следующих правил.
- Следует вести тщательный сбор и анализ фармакологического анамнеза.
- На титульном листе амбулаторной и/или стационарной карты следует указывать лекарство, вызвавшее аллергию, реакцию, ее вид и дату реакции.
- Нельзя назначать лекарственное средство (и комбинированные препараты, его содержащие), которое ранее вызывало аллергическую реакцию.
- Не следует назначать лекарственное средство, относящееся к одной химической группе с лекарством-аллергеном, учитывая возможность развития перекрестной аллергии.
- Необходимо избегать назначения одновременно многих медикаментов.
- Следует строго соблюдать инструкцию по методике введения лекарственного средства.
- Назначать дозы лекарственных средств в соответствии с возрастом, массой тела больного и учетом сопутствующей патологии.
- Не рекомендуется назначать лекарственные средства, обладающие свойствами гистаминолиберации (парацетамол, вальпромид, вальпроевая кислота, нейролептики фенотиазинового ряда, лекарства пиразолонового ряда, препараты солей золота и др.), пациентам, страдающим заболеваниями желудочно-кишечного тракта, гепатобилиарной системы и обмена веществ.
- При необходимости экстренного оперативного вмешательства, экстракции зубов, введении рентгеноконтрастных веществ лицам с лекарственной аллергией в анамнезе и при невозможности уточнения характера имевшихся нежелательных реакций следует проводить премедикацию: за 1 ч до вмешательства — внутривенно капельно глюкокортикостероиды (4–8 мг дексаметазона или 30–60 мг преднизолона) на физиологическом растворе и антигистаминные препараты.
Таким образом, синдром Стивенса–Джонсона является серьезным заболеванием, требующим ранней диагностики, госпитализации больного, тщательного ухода и наблюдения, рациональной медикаментозной терапии.
Литература
- Клинические рекомендации. Стандарты ведения больных. М.: ГЭОТАР Медицина, 2005. 928 с.
- Hurwitz S. Erythema multiforme: a review of its characteristics, diagnostic criteria, and management//Pediatr. Rev. 1990; 11: 7: 217–222.
- Hallgren J., Tengvall-Linder M., Persson M. Stevens-Johnson syndrome associated with ciprofloxacin: A review of adverse cutaneous events reported in Sweden as associated with this drug//J. Amer. Acad. Derm. 2003; 49: 5.
- Hofbauer G. F., Burg G., Nestle F. O. Cocaine-related Stevens-Johnson syndrome//Dermatology. 2000; 201: 3: 258–260.
- Parrillo S. J. Stevens-Johnson Syndrome//eMedicine, december 2004. — https://www.emedicine.com/
- Bastuji-Garin S., Fouchard N., Bertocchi M., Roujeau J. C., Revuz J., Wolkenstein P. SCORTEN: a severity-of-illness score for toxic epidermal necrolysis// J. Invest Dermatol. 2000; 115(2): 149–153.
- Shear N., Esmail N., Ing S., Kerba M. Dermatology/Review Notes and Lecture Series//MCCQE, 2000; 21.
- Дранник Г. Н. Клиническая иммунология и аллергология. М.: ООО «Медицинское информационное агентство», 2003. 604 с.
- Верткин А. Л. Скорая медицинская помощь. Руководство для фельдшеров: учеб. пособие. М.: ГЭОТАР Медицина, 2005. 400 с.
- Иммунопатология и аллергология. Алгоритмы диагностики и лечения/ под ред. Р. М. Хаитова. М.: ГЭОТАР Медицина, 2003. 112 с.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Дадыкина, кандидат медицинских наук
ННПОС МП, МГМСУ, ЦПК и ППС НижГМА, Москва, Нижний Новгород
Источник
Что такое Острые аллергические реакции.
Острые аллергические реакции — реакции гиперчувствительности немедленного типа, требующие неотложной помощи.
Все острые аллергические реакции можно разделить на две основные группы.

Развитие аллергических реакций связано с сенсибилизацией организма различными аллергенами. Сенсибилизация быстро формируется у детей с наследственной предрасположенностью к аллергической патологии, при нарушении механизмов защиты организма от чужеродных антигенов, а также при длительном контакте с аллергенами.
Аллергены могут проникать в организм различными путями.
Через ЖКТ: аллергены пищевых продуктов и химические добавки к ним, лекарственные препараты и др.
Через дыхательные пути: аллергены домашней пыли и содержащиеся в ней клещи, плесневые грибы, шерсть домашних животных, перья птиц, экскременты, хитиновый покров и части тела насекомых, пыльца растений, химические соединения
Парентерально: фармакологические средства, вакцины, белковые лекарственные препараты, яды и аллергены секретов жалящих и кровососущих насекомых и др.
Через кожные покровы: ядохимикаты, моющие средства, красители, лаки, косметические средства и т.д.
Спектр сенсибилизации к различным аллергенам имеет особенности в зависимости от возраста ребёнка.
На первом году жизни: аллергические проявления чаще всего связаны с пищевой сенсибилизацией и представлены преимущественно атопическим дерматитом и нарушениями функций ЖКТ
В возрасте 2-3 лет: наряду с сохраняющейся пищевой аллергией, возрастает значение сенсибилизации к лекарственным препаратам и аллергенам жилых помещений. В этом возрастном периоде наиболее часто развиваются аллергические реакции с поражением кожи, ЖКТ и дыхательной системы
В возрасте 4-7 лет: нарастает частота респираторной аллергии, связанной с аллергенами жилых помещений
В возрасте 7-10 лет: превалирует ингаляционная аллергия, проявляющаяся поражением верхних и нижних дыхательных путей и развитием поллинозов
Старше 10 лет: поливалентная сенсибилизация и развитие разнообразных аллергических заболеваний
В процессе сенсибилизации после первичного контакта с антигеном синтезируются антитела класса IgE, фиксирующиеся на клеточных мембранах тучных клеток. При повторном контакте с антигеном последние взаимодействуют с фиксированными антителами, в результате чего происходит дегрануляция тучных клеток с высвобождением вазоактивных и воспалительных медиаторов (гистамин, серотонин и др.), вызывающих расширение сосудов, спазм гладкой мускулатуры, повышение проницаемости капилляров и т.д.
Бактериальные аллергены могут вызывать сенсибилизацию при развитии инфекционного процесса, а также непосредственно взаимодействовать с тучными клетками. В последнем случае также происходит высвобождение медиаторов (в первую очередь гистамина) с формированием псевдоаллергической реакции.
Генерализованные аллергические реакции
Анафилактический шок
Анафилактический шок — наиболее тяжёлая системная аллергическая реакция. Главные проявления анафилактического шока — спазм гладкой мускулатуры кишечника и бронхов, расширение периферических сосудов, сопровождающееся снижением АД и возможным развитием коллапса, нарушение мозгового и коронарного кровообращения, развитие отёка гортани, лёгких и головного мозга в результате повышенной сосудистой проницаемости.
Проявления продромального периода: общий дискомфорт, недомогание, головная боль, тошнота, головокружение. Нередко появляются зуд и жжение в носоглотке, частое чиханье, заложенность носа, также возможно появление обильного слизисто-серозного отделяемого из носовых ходов, полиморфной аллергической сыпи. Кроме того, наряду с беспокойством, спутанностью сознания, могут быть жалобы на чувство стеснения в груди, боли в области сердца и в животе. Нередки рвота, снижение слуха, озноб, зуд кожи, позывы к мочеиспусканию. Клиническая картина.Анафилактический шок обычно развивается быстро, через несколько минут (реже в течение часа) после воздействия сенсибилизирующего аллергена. Чем раньше появляются первые симптомы анафилактического шока, тем выше вероятность его тяжёлого течения. Обычно анафилактический шок развивается бурно не- посредственно после контакта с причинно значимым аллергеном (через 1-15 мин), но в начальном периоде может иметь место короткий продромальный период.
Ещё через 1-2 мин присоединяются симптомы собственно шока (т.е. острой сосудистой недостаточности): артериальная гипотензия, тахикардия, нитевидный пульс. Одновременно могут возникнуть нарушения сознания вплоть до комы, судороги, бронхообструкция, стридор за счёт отёка гортани, недержание мочи и кала. Выраженность клинических симптомов анафилактического шока зависит от степени тяжести последнего. Неблагоприятный исход чаще всего наблюдают в случаях острого течения с резким падением АД, тяжёлой дыхательной недостаточностью и нарушением сознания. Степень артериальной гипотензии — один из наиболее показательных признаков тяжести анафилактического шока.
Если вы видите у ребенка признаки шока, немедленно вызывайте «Скорую помощь».
устраните воздействие аллергена: если реакция вызвана укусом насекомого — удалите жало насекомого, наложите жгут выше места укуса, приложите холод на место укуса; если аллергия связана с пищевым продуктом, вызовите рвоту, дайте адсорбенты (активированный уголь, энтеросгель и т.д.) и обильное питье; проветрите помещение, если провоцирующим фактором оказался сильный запах химического или косметического средства (краска, духи, дезодорант);
уложите ребенка горизонтально без подушки с приподнятыми ногами, чтобы улучшить приток крови к сердцу и головному мозгу; поверните голову набок, чтобы язык не западал в глотку и не перекрывал дыхательные пути;
прекращение сердечной деятельности и отсутствие дыхания требуют немедленного оказания реанимационной помощи: непрямого массажа сердца и искусственного дыхания «рот в рот».
Острые токсико-аллергические реакции
К этой группе распространённых острых аллергических поражений кожи относят многоформную экссудативную эритему и два её тяжёлых варианта течения: синдром Стивенса-Джонсона и синдром Лайелла.
Синдром Стивенса-Джонсона (лекарственный дерматоз)
Синдром Стивенса-Джонсона развивается вследствие лекарственной аллергии после применения сульфаниламидных препаратов, антибиотиков тетрациклинового ряда, левомицетина, НПВС.
Заболевание начинается остро с высокой лихорадки, симптомов интоксикации (вялость, мышечные боли, артралгии) с последующей прогрессирующей отслойкой эпидермиса и поражением слизистых оболочек. На коже туловища, головы, конечностей появляются эритематозные элементы, на месте которых скоро возникают пузырьки с последующим образованием эрозий, локализующихся преимущественно вокруг естественных отверстий. Одновременно могут поражаться слизистые оболочки глаз, мочеполовой и желудочно-кишечной систем. Характерны эритематозно-геморрагические высыпания на ладонях и стопах.
Синдром Лайелла (токсический эпидермальный некролиз)
Синдром Лайелла — один из самых тяжёлых дерматозов лекарственного генеза. Чаще всего заболевание развивается при использовании нескольких лекарственных препаратов (антибиотиков, сульфаниламидов, НПВС, противосудорожных средств и т.д.). У детей заболевание развивается редко.
При синдроме Лайелла возникает некроз всех слоёв эпидермиса, дермы, поражение слизистых оболочек. Начинается заболевание остро, как и при синдроме Стивенса-Джонсона, с появления эритематозных болезненных элементов на коже с быстрой трансформацией их в крупные пузыри, на месте которых образуются обширные эрозивные поверхности. Нередко поражается до 90% кожи, за исключением волосистой части кожи головы. Положителен симптом Никольского (при проведении пальцем по внешне не изменённой коже происходит отслойка эпидермиса с образованием линейных эрозий с мокнущей поверхностью). Состояние ребёнка тяжёлое: гипертермия, интоксикация, симптомы дегидратации и гиповолемии, нарушения микроциркуляции. Возможно развитие ДВС-синдрома. У 30-50% больных заболевание осложняется сепсисом. Поражение слизистых оболочек дыхательных путей сопровождается расстройствами дыхания и развитием дыхательной недостаточности. Часто заболевание сопровождается токсико-аллергическим поражением сердца, печени, почек. При отсутствии своевременной адекватной терапии летальность составляетот 35 до 75%.
Так как синдром Лайелла у детей возникает довольно редко, его необходимо дифференцировать в первую очередь с синдромом токсического эпидермального стафилококкового некролиза, особенно у детей грудного возраста.
Лечение токсико-аллергических дерматозов следует начинать с прекращения дальнейшего поступления в организм причинно значимых аллергенов. Во всех случаях ребёнка необходимо госпитализировать.
Локализованные острые аллергические реакции
Крапивница
В большинстве случаев крапивница — проявление классической IgE-опосредованной аллергической реакции. Морфологические изменения представлены отёком сосочкового слоя дермы с расширением капилляров и артериол, небольшой периваскулярной лимфоцитарной инфильтрацией.
Крапивница характеризуется возникновением волдырей на коже, окружённых зоной гиперемии и сопровождающихся мучительным зудом. Для аллергической крапивницы характерны и общие симптомы: повышение температуры тела, артралгии, боли в животе. При тяжёлом течении крапивницы возможно аллергическое поражение внутренних органов (аллергический миокардит, реактивный панкреатит).
Отёк Квинке
Отёк Квинке — типичное проявление пищевой, лекарственной аллергии или аллергии на укусы насекомых. Морфологические изменения при отёке Квинке сходны с таковыми при крапивнице.
Заболевание характеризуется острым развитием ограниченного отёка кожи, подкожной клетчатки и слизистых оболочек. Наиболее типичная локализация — участки кожи с рыхлой подкожной клетчаткой: веки, губы, нос, уши, язык, кисти рук, стопы, половые органы. Наибольшую опасность представляет отёк гортани, проявляющийся клинически синдромом крупа. Это состояние является опасным для жизни, следует немедленно вызвать «Скорую помощь».
Также устраните воздействие аллергена; обеспечьте доступ свежего воздуха; посадите больного, чтобы ему было легче дышать, постарайтесь успокоить его.
На портале Vikids вы можете:
Почитать похожие статьи или написать свою.
Задать вопрос на Форуме.
Найти/Записаться на прием к врачу.
Найти/Записаться на прием в клинику.
Источник
