Синдром стерджа вебера краббе фото

Иногда рождение ребенка омрачает поставленный врачами диагноз – «синдром Стерджа-Вебера-Краббе». Это редкое врожденное ангиоматозное поражение глаз, кожи и церебральных оболочек. Такое заболевание встречается у одного человека на 100 тысяч. Впервые этот синдром был описан Стерджем в 1879 году, а в 1922 году Вебер охарактеризовал признаки, выявляемые при проведении рентгена.
Краббе в 1934 году сделал предположение, что наряду с ангиомами кожи пациент страдает и от ангиоматоза церебральных оболочек. Попытаемся выяснить, что представляет собой синдром Стерджа-Вебера-Краббе, причины, симптомы этой патологии.
Особенности заболевания
Этот синдром представляет собой врожденный ангиоматоз, т. е. чрезмерное разрастание кровеносных сосудов. Патология поражает центральную нервную систему, органы зрения, кожу. Проявляется синдром Вебера большим количеством врожденных ангиом лицевой области, глаукомой, эпилепсией, олигофренией, другими офтальмологическими и неврологическими симптомами.

Диагностируется заболевание с помощью рентгенографии черепа, МРТ или КТ церебральных структур, измерения внутриглазного давления, офтальмоскопии, УЗИ глаза, гониоскопии. Лечение состоит из противоэпилептической и симптоматической терапии, а глаукома устраняется консервативным и хирургическим способом. В большинстве случаев прогноз неблагоприятный.
Причины возникновения
Синдром Вебера возникает из-за нарушения эмбрионального развития, в результате чего повреждается два зародышевых листка: эктодерма и мезодерма. Именно из них через некоторое время начинает развиваться нервная система, кожа, сосуды и внутренние органы ребенка.

Причины такого сбоя могут быть следующие:
- интоксикация организма беременной женщины никотином, наркотиками, алкоголем, различными медикаментами;
- внутриутробные инфекции;
- дисметаболические нарушения в организме будущей матери.
Симптомы
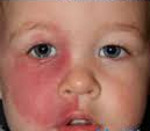
Если у человека диагностирован синдром Вебера, симптомы этой патологии могут быть различными. Основной из них – ангиоматоз кожи лица. Это сосудистое пятно у всех пациентов является врожденным, а со временем оно начинает увеличиваться в размерах. Чаще всего располагается в области скул и под глазами, а при надавливании начинает бледнеть. В самом начале пятно имеет розовый цвет, после чего приобретает красно-вишневый или ярко-красный оттенок.
Ангиомы могут различаться внешним видом и распространенностью и представляют собой как небольшие рассеянные очаги, так и одно большое пятно, сливаясь воедино. Ангиоматоз способен охватывать глотку, полость носа и рта. В большинстве случаев (70%) разрастание сосудов является односторонним, а в 40% изменения на лице обычно сочетаются с ангиомами конечностей и туловища. Могут возникнуть и другие дерматологические симптомы: отеки мягких тканей, врожденные гемангиомы, невусы.
Если существует подозрение на синдром Вебера, неврология проявляется поражением черепно-мозговых нервов, в результате чего возникают двигательные и чувственные расстройства на противоположной от патологического очага стороне тела.
В 85% случаев у детей первого года жизни наблюдается энцефалотригеминальный ангиоматоз с судорожным синдромом, проявляющийся эпилептическими приступами джексоновского типа, во время которых конечности охватываются судорогами. Эпилепсия часто приводит к олигофрении, задержке психического развития, в некоторых случаях может наблюдаться идиотия, гидроцефалия.
Со стороны органов зрения наблюдаются ангиомы сосудистой оболочки глаз, гемианопсия, гетерохромия радужки, колобомы. У трети больных диагностируют глаукому, вызывающую помутнение роговицы.
Диагностика синдрома Стерджа-Вебера
Синдромэтой патологии диагностируется совместно неврологом, офтальмологом, эпилептологом и дерматологом.
Врач, анализируя анамнез заболевания и жалобы больного, уточняет возраст, когда впервые проявились признаки недуга. С помощью неврологического осмотра оценивают чувствительность кожи и мышечную силу конечностей тела.
Рентгенография черепа обнаруживает участки обызвествления коры, имеющих двойные контуры. Компьютерная томография головного мозга способна визуализировать гораздо большие зоны. С помощью МРТ выявляют участки истончения коры, дегенерации и атрофии церебрального вещества, исключая внутримозговую опухоль, церебральную кисту.

Электроэнцефалография определяет степень биоэлектрической активности мозга и устанавливает эпиактивность. Офтальмологическое обследование заключается в проверке остроты зрения, измерении внутриглазного давления, проведении периметрии, гониоскопии, офтальмоскопии, АВ-сканирования и ультразвуковой биометрии глаза.
Достаточно часто пациента направляют на консультацию к медицинскому генетику.
Лечение
Если диагностирован синдром Вебера, лечение его должно быть только симптоматическим. Это означает, что пациента избавляют от таких проявлений патологии, которые ухудшают его жизнь, так как эффективного лечения в настоящее время не существует.
Терапия проводится следующим образом:
- чтобы устранить судорожные проявления, врач выписывает специальные препараты: «Вальпроат», «Депакин», «Кеппра», «Карбамазепин», «Финлепсин», «Топирамат»;
- если присутствуют нарушения психоэмоционального характера, назначают психотропные лекарственные средства;
- для лечения глаукомы используют глазные капли, которые снижают секрецию внутриглазной жидкости: «Тимолол», «Азопт», «Альфаган», «Дорзоламид» и другие.

Если находящиеся в полости черепа ангиомы серьезно влияют на функционирование организма, проводится хирургическая операция по их удалению.
Прогноз
Печально, но такое заболевание, как синдром Вебера, имеет неблагоприятный прогноз. Могут возникнуть следующие осложнения:
- потеря зрения;
- сосудистые нарушения, приводящие к развитию инсульта;
- сильно выраженный дефект на лице, что не позволяет нормально адаптироваться в обществе и существенно снижает самооценку;
- эпилептические припадки способствуют выраженной олигофрении.
Какие-либо меры профилактики, позволяющие предотвратить развитие этого заболевания, отсутствуют, так как точные причины возникновения патологии до сих пор не выявлены.
Вывод
Таким образом, синдром Вебера – очень опасное врожденное заболевание. Новорожденные дети первое время развиваются нормально, но в конце первого года жизни возникают припадки эпилепсии. Часто наблюдается отставание в развитии конечностей, а через некоторое время возникает умственная отсталость. Это заболевание неизлечимо, можно лишь принимать препараты, не позволяющие ухудшаться здоровью.
Источник
«Поцелуй ангела» — багровое или пурпурно-красное (или цвета портвейна) пятно (или пятна) на коже лица и волосистой части головы (в медицинской терминологии – «пламенеющий невус»). Это пятно (пятна) есть не что иное, как капиллярная или кавернозная гемангиома(ы). Появляется оно на одной стороне лица (но не всегда) и, как правило, в пределах зоны кожной иннервации тройничного нерва (обычно в область иннервации его I и II ветвей). Распространенность этих пятен среди живорожденных новорожденных достаточно высокая и достигает 3 на 1000.
Осматривая пациента с таким пятном (пятнами) невролог должен «не пропустить» такое врожденное эмбриональное поражение, как синдром Штурге[Стерджа] — Вебера — Краббе (СШВК), при котором развитие пламенеющего невуса («nevus flammeus») в области лица ассоциируется с явлениями локального ангиоматоза мягкой и паутинной оболочек головного мозга — лептоменингеальный ангиоматоз (и сетчатки глаза – это для офтальмологов). Из-за перечисленных локализаций ангиоматоза СШВК имеет второе название – «энцефало-тригемино-ретинальный ангиоматоз» (или «энцефалотригеминальный ангиоматоз», или «энцефалолицевой нейроангиоматоз»).
СШВК — врожденное, спорадически возникающее заболевание, характеризующееся ангиоматозом сосудов мозговых оболочек, капилляров лица и глаз. Синдром, описанный в 1879 году Sturge, дополненный позже Weber (1922) и Кrаbbе (1934), представляет собой полную форму энцефалолицевого нейроангиоматоза, характеризующуюся сочетанием кожного и мозгового ангиоматозов с глазными проявлениями. Синдром относится к группе дегенеративных заболеваний – факоматозам (нейрокожным синдромам). Распространенность среди новорожденных достигает 1 случай на 50000 населения.
Симптомокомплекс включает триаду Краббе: [1] пламенеющие (сосудистые) невусы по ходу ветвей тройничного нерва (в 70% случаев является односторонним процессом, в 30% — двусторонним процессом), [2] внутричерепные обызвествления, [3] симптоматическую фокальную эпилепсию.
Выделяют три классические клинические формы СШВК: 1 тип – ангиомы лица и мягкой мозговой оболочки с глаукомой; 2 тип – только ангиомы лица без поражения ЦНС с глаукомой; 3 тип – только ангиомы мягкой мозговой оболочки, как правило, без глаукомы.
Обратите внимание! Помимо развернутой клинической формы описаны и атипичные формы. Некоторые из них были индивидуализированы как следующие синдромы: [1] синдром Jahnke (1930), при котором отсутствует глаукома; [2] синдром Schirmer (1860), при котором глаукома и гидрофтальмия проявляются в ранние сроки; [3] синдром Lawford (1884), при котором глаукома появляется поздно, имеет хроническое течение, не вызывает увеличения объема глазного яблока и не сопровождается повышением уровня внутриглазного давления; [4] синдром Milles (1884), для которого характерно сочетание глаукомы и ангиомы хориоидальной оболочки, но без увеличения объема глазного яблока.
Течение болезни медленно прогрессирующее (! аномалии развития сосудов не являются статическими и могут прогрессировать в течение жизни). Болезнь возникает, как правило, спорадически, семейные случаи являются исключительными (тип наследования — аутосомно-доминантный или неправильный доминантный [изолированная, хромосомная трисомия]).
СШВК встречается у 8% младенцев с пламенеющим невусом в области лица, но частота СШВК повышается при расположении пламенеющего невуса в области век или двусторонней локализации (средняя популяционная распространенность СШВК — один случай на 20 — 50 тыс. живорожденных). В отношении риск развития СШВК также существуют следующие критерии: риск развития СШВК повышается до 25% при одном пятне цвета портвейна, занимающем половину лица, включая периорбитальную область, до 33% при поражении обеих половин лица, включая периорбитальную область (следует заметить, что ангиоматоз при СШВК иногда поражает слизистую оболочку полости рта или распространяется на шею, туловище, конечности [возможны другие проявления поражения кожных покровов: гемангиомы, врожденные или появляющиеся в первые месяцы жизни ребенка, гипертрофия и отек мягких тканей и слизистых оболочек, пятна «кофейного» цвета и участки гипопигментации на коже туловища и конечностей]). Заболевание одинаково часто встречается как у девочек, так и у мальчиков (по некоторым данным СШВК чаще встречается у девочек).
Поскольку ангиоматоз мозговых оболочек (при СШВК) может приводить к инфарктам и атрофии головного мозга (лепто-менингеальная венозная ангиома вызывает синдром обкрадывания подлежащей коры головного мозга), формированию кальцификатов мозговых и менингеальных сосудов, поэтому СШВК чреват такими осложнениями, как эпилептические припадки (симптоматическая эпилепсия), задержка умственного развития (олигофрения), когнитивные расстройства вариабельной степени тяжести, гемипарез, гемиплегия, гемиатрофия, нарушение чувствительности по гемитипу, гемианопсия (в т.ч. глаукома и буфтальм — это для офтальмологов) [буфтальм, или бычий глаз, — это патологическое увеличение размеров глазного яблока в результате повышенного внутриглазного давления, как правило, при глаукоме]. Неврологическая симптоматика появляется на первом году жизни, в детском или подростковом возрасте.
К ранним неврологическим проявлениям СШВК относится эпилептический синдром. Эпилептические приступы возникают на 1-м году жизни, между 2-м и 7-м месяцами. Судороги (эпилептические припадки) являются контралатеральными (противоположными) по отношению к врожденной капиллярной аномалии оболочек головного мозга. Чаще судороги бывают локальными, парицальными (джексоновского типа), реже генерализованными (первичные генерализованные тонико-клонические приступы). С возрастом эпилептический синдром прогрессирует, при этом наблюдается взаимосвязь между степенью умственной отсталости и тяжестью эпилептических приступов. Слабоумие (когнитивное расстройство) сочетается с выраженными изменениями в эмоционально-волевой сфере: злопамятность, эгоцентризм, аффективность, мстительность. У больных ухудшаются память, внимание, способность усваивать новые сведения; указанные факторы значительно осложняют процесс обучения и воспитания. Эти нарушения психики отмечаются и в период между приступами. Выраженность расстройств интеллекта, особенно памяти, нарастает по мере учащения судорог.
Диагноз устанавливается на основании клинической картины и результатов методов параклинической диагностики. К последним относятся:
■ рентгенологическое исследование черепа (выявление обызвествления капиллярной мальформации мозга);
■ ангиография церебральных артерий, вен и синусов (МР-ангиография и СКТ-ангиография – неинвазивные методики применяются как у детей, так и у взрослых), которая определяет несостоятельность поверхностных корковых вен, пустые дуральные синусы, патологическую извитость вен;
■ спинномозговая пункция с последующим забором ликвора на исследование (характерно повышение белка);
■ компьютерная томография (КТ) головного мозга (предпочтительнее многосрезовая спиральная компьютерная томография – МСКТ) – внутримозговые кальцификаты, симптом «трамвайных рельсов», корковая атрофия, аномальное расширение венозной сети хориоидальных сплетений боковых желудочков;
■ магнитно-резонансная томография (МРТ) головного мозга (предпочтительнее МРТ с контрастированием гадолинием) – расширение хориоидальных сплетений, окклюзия венозных синусов, кортикальная атрофия, демиелинизация головного мозга дистрофического генеза;
■ однофотонная эмиссионная компьютерная томография (ОФЭКТ) — области гиперперфузии вещества головного мозга (на ранних стадиях развития заболевания), области гипоперфузии головного мозга (на поздних стадиях развития заболевания),;
■ позитронная эмиссионная томография (ПЭТ) – участки гипометаболизма головного мозга;
■ видео-ЭЭГ-мониторинг – имеет место снижение мощности биоэлектрической активности головного мозга, полифокальная эпилептиформная активность, представленная преимущественно пароксизмами высокоамплитудных тета- и дельтаволн.
увеличить изображение
увеличить изображение
увеличить изображение
Литература:
1. статья «Энцефалотригеминоретинальный ангиоматоз» Н.А.Шнайдер, Е.А.Шаповалова, Е.Ю.Чешейко, А.А.Молгачев , А.В.Шнайдер , Т.Ю.Елизарьева; журнал «Проблемы женского здоровья» № 3, том 7, 2012 [читать];
2. статья «О синдроме Штурге-Вебера» В.А. Басинский, д.м.н., профессор; Э.А. Горбунова; Д.В. Невгень, Кафедра патологической анатомии с курсом судебной медицины, УО «Гродненский государственный медицинский университет»; журнал ГрГМУ 2010 № 1 [читать];
3. статья «Рентгенологические аспекты диагностики нейрокожных синдромов» В.Н. Корниенко, И.Н. Пронин, С.В. Серков; НИИ нейрохирургии РАМН им. акад. Н.Н. Бурденко, Москва; журнал «Медицинская визуализация» № 5 2008 [читать];
4. статья «Лазерная терапия сосудистых образований кожи у детей» Т.С. Белышева, Е.И. Моисеенко; НИИ детской онкологии и гематологии РОНЦ им. Н.Н. Блохина РАМН, г. Москва; журнал «Cаркомы костей, мягких тканей и опухоли кожи» № 3 2011 [читать];
5. статья «Случай синдрома Стерджа-Вебера-Краббе-Димитри» Т.И. Былкова , А.А. Антонец, Е.В. Катаманова; Журнал неврологии и психиатрии, 4, 2009 [читать];
6. статья «Атипичная форма синдрома Стерджа–Вебера–Краббе (Лофорда)» К.М. Гасанова, А.Ш. Загидуллина, Р.Т. Еникеева; МБУЗ «Городская клиническая больница №5», г. Уфа; ГБОУ ВПО «Башкирский государственный медицинский университет» Минздрава России, г. Уфа; МБУЗ «Городская клиническая больница №10», г. Уфа (журнал «Медицинский вестник Башкортостана» №2, 2015) [читать]
Источник
Синдром Стерджа-Вебера — врожденный ангиоматоз, поражающий кожу, органы зрения и центральную нервную систему. Проявляется множественными врожденными ангиомами лицевой области, стойким эпилептическим синдромом, глаукомой, олигофренией, другими неврологическими и офтальмологическими симптомами. В ходе диагностики выполняется рентгенография черепа, КТ или МРТ церебральных структур, офтальмоскопия, измерение внутриглазного давления, гониоскопия, УЗИ глаза. Лечение включает противоэпилептическую терапию, консервативное и хирургическое лечение глаукомы, симптоматическую терапию. Прогноз во многих случаях неблагоприятный.
Общие сведения
Синдром Стерджа-Вебера — редко встречающееся врожденное ангиоматозное поражение церебральных оболочек, кожи и глаз. Распространенность находится на уровне 1 случай на 100 тыс. населения. Впервые пациента с таким синдромом описал в 1879 г. Стердж, затем в 1922 г. Вебер указал рентгенологические признаки, выявляемые при данном синдроме. В 1934 г. Краббе предположил, что у пациентов, наряду с ангиомами кожи, имеется ангиоматоз церебральных оболочек. В честь этих исследователей заболевание получило название синдром Стерджа-Вебера-Краббе. В связи с тем, что ангиомы лица локализуются в области иннервации кожи 1-ой и 2-ой ветвью тройничного нерва, в неврологии заболевание также известно под названием энцефалотригеминальный ангиоматоз. Наряду с нейрофиброматозом Реклингхаузена, синдромом Луи-Бар, туберозным склерозом, болезнью Гиппеля-Линдау и др., синдром Стерджа-Вебера входит в группу факоматозов — прогрессирующих нейрокожных заболеваний.
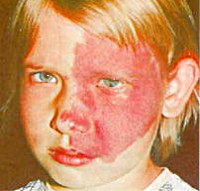
Синдром Стерджа-Вебера
Причины синдрома Стерджа-Вебера
Синдром Стерджа-Вебера возникает в результате нарушений эмбрионального развития, приводящих к сбою дифференцировки экто- и мезодермальных листков. Большинство случаев составляет спорадическое появление синдрома, реже отмечается аутосомное (не сцепленное с полом) доминантное или рецессивное наследование с частичной пенетрантностью. Считается, что спорадические случаи обусловлены негативным воздействием на плод в эмбриональном периоде. Вредоносными факторами могут выступать экзо- и эндогенные интоксикации беременной, в том числе никотин, алкоголь, наркотики, различные медикаменты; внутриутробные инфекции; дисметаболические нарушения у будущей матери (например, некомпенсированный сахарный диабет или гипертиреоз).
Морфологическим субстратом заболевания является ангиоматоз — формирование и рост множественных сосудистых опухолей (ангиом), располагающихся на коже лица и в церебральных оболочках. Как правило, ангиоматоз оболочек затрагивает их конвекситальную часть, более часто наблюдается в затылочной и теменных зонах. Обычно ангиоматоз лица и ангиоматоз мозговых оболочек имеют гомолатеральное расположение, т. е. находятся на одной стороне. Однако нередко отмечается двусторонний характер поражения. В церебральных тканях, расположенных под ангиоматозно измененным участком оболочки развиваются дегенеративные процессы, происходит атрофия и избыточный рост глии, формируются кальцификаты.
Симптомы синдрома Стерджа-Вебера
Самым ярким признаком, характеризующим синдром Стерджа-Вебера, выступает ангиоматоз кожи лица. У всех пациентов сосудистое пятно является врожденным. Со временем оно может увеличиваться в размерах. Локализуется, как правило, в скуловой и подглазничной области. Бледнеет при надавливании. В начале имеет розовую окраску, затем приобретает ярко-красный или красно-вишневый оттенок. Внешний вид и распространенность ангиом различны, они могут представлять собой мелкие рассеянные очажки или сливаться в одно большое пятно, т. н. «пламенеющий невус». Ангиоматоз может охватывать полость носа, глотку, полость рта. В 70% случаев синдрома ангиоматоз является односторонним. В 40% изменения на лице сочетаются с ангиомами туловища и конечностей. Возможны и другие дерматологические симптомы: врожденные гемангиомы, локальные отеки мягких тканей, невусы, зоны гипо- и гиперпигментации. По некоторым данным в 5% случаев синдром Стерджа-Вебера протекает без характерного «пламенеющего невуса» на лице.
От 75% до 85% случаев энцефалотригеминального ангиоматоза протекают с судорожным синдромом, дебютирующим на первом году жизни. Характерны эпиприступы джексоновского типа, во время которых судороги охватывают конечности, контрлатеральные (противоположные) расположению ангиоматоза церебральных оболочек. Эпилепсия приводит к задержке психического развития, олигофрении, в отдельных случаях вплоть до идиотии. Может наблюдаться гидроцефалия, гемипарез и гемиатрофия контрлатеральных оболочечной ангиоме конечностей.
Со стороны органа зрения могут наблюдаться ангиомы сосудистой оболочки глаза, гетерохромия радужки, гемианопсия, колобомы. Примерно у трети больных диагностируется глаукома, которая вызывает помутнение роговицы, а в ряде случаев приводит к формированию гидрофтальма. В некоторых случаях синдром Стерджа-Вебера сочетается с дисплазией лицевого черепа, проявляющейся асимметрией лица; в других — с врожденным пороком сердца.
Патогномоничная триада проявлений синдрома («пламенеющий невус», нарушения зрения, неврологическая симптоматика) наблюдается лишь у пятой части больных. В остальных случаях сочетание симптомов значительно варьирует, в связи с чем на сегодняшний день выделено 10 клинических форм синдром Стерджа-Вебера. Нередки абортивные варианты синдрома, при которых клинические симптомы выражены лишь частично и в легкой степени.
Диагностика синдрома Стерджа-Вебера
Диагностировать синдром Стерджа-Вебера возможно по характерному сочетанию симптомов: наличию кожного лицевого ангиоматоза, эпиприступов и других неврологических проявлений, а также офтальмологической патологии (в первую очередь, глаукомы). Диагностический поиск проводится коллегиально неврологом, эпилептологом, офтальмологом и дерматологом.
При проведении рентгенографии черепа обнаруживаются зоны обызвествления коры, имеющие вид двойных контуров, как бы обводящих извилины в области церебрального поражения. КТ головного мозга визуализирует еще более обширные зоны кальцификации, чем показывает рентгенография. МРТ головного мозга выявляет участки дегенерации и атрофии церебрального вещества, истончения коры; позволяет исключить другие заболевания (внутримозговую опухоль, абсцесс головного мозга, церебральную кисту).
Электроэнцефалография дает возможность определить характер биоэлектрической активности мозга и диагностировать эпи-активность. Офтальмологическое обследование состоит из проверки остроты зрения, периметрии, измерения внутриглазного давления, офтальмоскопии и гониоскопии (при сохранности прозрачности роговицы), ультразвуковой биометрии глаза, АВ-сканирования.
Лечение и прогноз синдрома Стерджа-Вебера
В настоящее время синдром Стерджа-Вебера не имеет эффективного лечения. Терапия направлена на купирование основных проявлений. Проводится антиконвульсантная терапия вальпроатами, карбамазепином, леветирацетамом, топираматом.
Эписиндром зачастую оказывается резистентным к проводимому противоэпилептическому лечению, что требует перехода с монотерапии на прием комбинации из двух препаратов. В качестве одного из способов лечения применяется рентген-облучение черепа над пораженной ангиоматозом областью. По показаниям нейрохирургами может быть рассмотрен вопрос о проведении оперативного лечения эпилепсии.
Лечение глаукомы состоит в инстилляции глазных капель, снижающих секрецию внутриглазной жидкости: бримонидина, тимолола, дорзоламида, бринзоламид и пр. Однако подобная консервативная терапия зачастую оказывается малоэффективной. В таких случаях офтальмохирургами проводится хирургическое лечение глаукомы: трабекулотомия или трабекулэктомия.
К сожалению, при выраженной клинике синдром Стерджа-Вебера имеет неблагоприятный прогноз. Некупируемый эпилептический синдром приводит к выраженной олигофрении. Возможна потеря зрения, интракраниальные сосудистые нарушения, влекущие за собой вероятность развития инсульта.
Источник
