Синдром слабости синусового узла тахикардия брадикардия
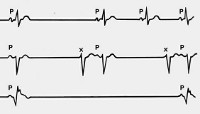
Лекция для врачей «Брадикардия — синдром слабости синусового узла». Проводит лекцию для врачей
Зайцева В.И. доцент кафедры кардиологии и функциональной
диагностики НМАПО им. Шупика.
Брадикардия — это слишком медленный пульс. Применительно ко взрослым пульс менее 55 ударов считается брадикардией.
Брадикардия обычно становится следствием целого спектра сопутствующих заболеваний. При выраженных проявлениях брадикардии у больного наблюдаются: слабость, боли в области сердца, холодный пот, головокружение, полуобморочные состояния или полная потеря сознания.
Брадикардия — это слишком медленный пульс. Применительно ко взрослым пульс менее 55 ударов считается брадикардией.
Брадикардия обычно становится следствием целого спектра сопутствующих заболеваний. При выраженных проявлениях брадикардии у больного наблюдаются: слабость, боли в области сердца, холодный пот, головокружение, полуобморочные состояния или полная потеря сознания.
В основном брадикардия может быть вызвана двумя причинами:
— неспособность синусового узла генерировать импульсы (так называемый синдром слабости синусового узла СССУ);
— плохим проведением этих импульсов
Часто брадикардия бывает следствием ишемической болезни сердца, артериальной гипертензии, миокардитов, приёма некоторых лекарственныхпрепаратов, эндокринных заболеваний, повышения уровня калия в крови, повышения внутричерепного давления и др.
Брадикардия – это урежение сердечных сокращений реже 55 ударов в минуту. Иногда брадикардия — вариант нормы, например, для тренированной сердечно-сосудистой системы спортсменов. Но все же чаще брадикардия – следствие нарушения работы сердца.
Брадикардию можно наблюдать и у здоровых людей, но в любом случае следует исключить патологические причины ее возникновения, поскольку, становясь постоянным, сниженный ритм сердечных сокращений приводит к тому, что внутренние органы начинают страдать от недостаточного кровообращения.
Причины брадикардии
Причиной брадикардии являются изменения в проводящей системе сердца, нарушающие распространение электрического импульса из синусового узла, заставляющего сердце сокращаться. Вызвать подобные нарушение могут любые процессы, приводящие к изменениям в сердечной мышце – миокардиты, атеросклероз коронарных сосудов, приводящий к ишемической болезни сердца, кардиосклероз, постинфарктные рубцы и др.
К факторам риска возникновения заболевания относят:
болезни сердечно-сосудистой системы, в том числе воспалительные процессы
врожденные аномалии
нарушения работы центральной нервной системы
повышенное внутричерепное давление
Незначительная и непостоянная брадикардия возникает, например, и при ношении туго повязанного галстука или другом давлении на сонную артерию, поскольку в этом случае нарушается кровоснабжение мозга и, как следствие, — обратная связь с сердцем.
Кроме того, при этом, из-за давления на щитовидную железу, может возникать ее временная дисфункция, а именно замедление выброса гормонов, из которых в частности тириоедин отвечает непосредственно за частоту сердечных сокращений.
Все случаи брадикардии могут быть подразделены на 3 группы:
токсическая брадикардия,
брадикардия центрального происхождения и
брадикардия механического и дегенеративного происхождения
Токсическая брадикардия возникает от воздействия на синусовый и атриовентрикулярный узлы так называемых сердечных ядов, как напр. дигиталис, пилокарпин, морфий, мускарин, никотин, хлороформ, хлоралгидрат и др.
Брадикардия центрального происхождения наблюдается при менингите, опухолях и кровоизлияниях в области продолговатого мозга, повышение внутричерепного давления и т.д.
Рефлекторно появляется замедление сердцебиения при многих заболеваниях брюшной полости и при раздражении чувствительных рецепторов на коже.
Самую обширную группу замедленных сердцебиений составляют брадикардии механического и дегенеративного происхождения.
Сюда относятся случаи брадикардии при заболеваниях сердечной мышцы, жировом перерождении сердца, склерозе венечных артерий, экссудативном перикардите, наследственные дефекты сердца, процесс старения, образование рубцовых изменений тканей после перенесенного инфаркта миокарда, инфекционные заболевания; а также неизвестными причинами.
Брадикардия обычно вызывается поражением синусового узла (синдром слабости узла), либо заболеваниями проводящей системы сердца (блокады сердца).
B > Синдром слабости синусового узла (заболевание синусового узла). В этих случаях импульсов в синусовом узле значительно снижается и не соответствует потребностям.
синусовая брадикардия ( нормальные, но очень редкие сокращения сердца)
отказ синусового узла ( перестал работать источник электрических импульсов, в результате которых происходит сокращение сердца)
СА (сино-атриальная) блокада ( импульсы образуются, но не могут выйти из синусового узла) при наличии симптомов недостаточности кровообращения
Блокада сердца (нарушения атриовентрикулярного проведения) — при этом либо не все импульсы возбуждения синусового узла достигают желудочков сердца (неполная АВ блокада), либо они вообще не проходят и предсердия и желудочки сокращаются независимо друг от друга.
Блокада cердца может произойти в атриовентрикулярном (предсердно-желудочковом) узле или проводящих тканях.
АВ-блокада 1-й степени, если у пациента имеются клинически значимые симптомы (см. ниже) и при электрофизиологическом исследовании будет выяснено, что поражение локализуется в самой нижней части АВ — соединения
АВ-блокада 2-й степени 1-го типа – при наличии симптомов, таких как слабость, утомляемость, головокружение, предобморочные состояния, обмороки
АВ-блокада 2-й степени и 3-й степени являются показанием к электрокардиостимуляции вне зависимости от симптоматики (плохой прогноз)
Ослабление сердечной функции является недостаточной для прокачивания необходимого количества крови через кровеносную систему. Первым органом, реагирующим на недостаток крови, становится очень чувствительный головной мозг. Вследствие недостаточного снабжения кислородом Вы можете чувствовать головокружение, слабость, усталость, медлительность, внезапное нарушение дыхания и даже потерю сознания.
В этих случаях применяют искусственный водитель ритма — кардиостимулятор, способный стимулировать сердце электрическими импульсами. Этот прибор задает сердцу постоянный и адекватный ритм, заставляя сердечную мышцу ритмично сокращаться. Таким образом, нормализуется циркуляция крови и снабжение организма кислородом и питательными веществами.
Клиническая картина заболевания брадикардии соответствует изменениям центральной гемодинамики, которые развиваются в этом случае. Характерные признаки для данной патологии выявляются при первичном обследовании, т.е. во время опроса больного. Уже на основании наиболее характерных жалоб можно поставить предварительный диагноз.
Частота тех или иных симптомов, наиболее характерных жалоб зависит от остроты заболевания, выраженности изменений гемодинамики и продолжительностью болезни на момент обращения к врачу.
Возраст больного позволяет предположить высокую вероятность развития нарушений ритма сердца. Этиология заболевания может быть важным фактором для решения вопроса о необходимости имплантации ЭКС.
Основные проявления
Приступы потери сознания или головокружения во время урежения пульса (приступы Морганьи-Эдемс-Стокса или продромы МЭС).
Артериальная гипертензия или нестабильное АД, плохо корригируемые гипотензивной терапией на фоне брадикардии или периодических урежений пульса.
Снижение толерантности к физической нагрузке, повышенная утомляемость, на фоне брадикардии.
Хроническая недостаточность кровообращения по большому и малому кругу, не поддающаяся консервативной терапии, при постоянной или приходящей брадикардии.
Стенокардия напряжения и покоя в сочетании с урежением ритма сердца, особенно при отсутствии данных за стенотическое поражения коронарных артерий.
Стойкая инвалидизация пациента на фоне снижения ритма сердца, рефрактерность заболевания к консервативной терапии.
ЭКГ — позволяет на момент обращения выявить брадикардию, либо преходящие СА и АВ блокады.
Суточное холтеровское мониторирование — наиболее достоверный метод диагностики приходящих нарушений ритма сердца за сутки наблюдения (непрерывная запись ЭКГ).
ЭхоКГ — снижение фракции изгнания ниже 45%, увеличение размеров и объемов сердца, которые возникли на фоне брадикардии, указывает на выраженную патологию миокарда.
Рентгенологическое исследование грудной клетки позволяет оценить размеры тени сердца и выявить признаки венозного застоя в легких.
Велоэргометрия — позволяет выявить ИБС и оценить адекватный прирост сокращений сердечного ритма сердца на физическую нагрузку.
Чреспищеводное исследование проводящей системы сердца — проводится для подтверждения диагноза в случаях если не удается выявить преходящие блокады обычными методами ( ЭКГ, Холтеровское мониторирование), при наличии клинических проявлений. В некоторых случаях позволяет верифицировать органическую или функциональную этиологию нарушений сердечного ритма.
Терапия и хирургическое лечение
АВ — блокада 1 степени
Установить уровень блокады по обычной «электрокардиограмме» трудно. Интервал PQ больше 0,20с. Каждому зубцу P соответствует комплекс QRS.
Атриовентрикулярная блокада первой степени. PQ-200 мс.
Причины: наблюдается у здоровых лиц, спортсменов, при повышении парасимпатического тонуса, приеме некоторых лекарственных средств ( сердечных гликозидов, хинидина, прокаинамида, пропранолола, верапамила), ревматической атаке, миокардитах, врожденных пороках сердца (дефект межпредсердной перегородки, открытый артериальный проток). При узких комплексах QRS наиболее вероятный уровень блокады АВ — узел. Если комплексы QRS широкие, нарушение проведения возможно как в АВ — узле, так и в пучке Гиса.
Лечение
Если интервал PQ не превышает 400 мс и нет клинических проявлений, лечения не требуется.
АВ — блокада 2 степени
Нарастающее удлинение интервала PQ вплоть до выпадения комплекса QRS.
Причины: наблюдается у здоровых лиц, спортсменов, при приеме некоторых лекарственных средств (сердечных гликозидов, бета-адреноблокаторов, антагонистов кальция, клонидина, метилдофы, флекаинида, энкаинида, пропафенона, лития), при инфаркте миокарда (особенно нижнем), ревматической атаке, миокардитах. При узких комплексах QRS наиболее вероятный уровень блокады АВ-узла. Если комплексы QRS широкие, нарушение проведения импульса возможно как в АВ — узле, так и в пучке Гиса.
Типа Мобитц I. При холтеровском мониторинге выявляется почти у 6% здоровых лиц, особенно часто — у спортсменов. Обычно АВ — блокада появляется во время сна, когда повышен парасимпатический тонус. При нижнем инфаркте миокарда АВ — блокада типа Мобитц I часто служит предвестником полной АВ — блокады, которая в подобных случаях сопровождается устойчивым АВ — узловым замещающим ритмом, хорошо переносится и не требует ЭКС (электрокардиостимулятора).
Атриовентрикулярная блокада второй степени первый тип.
Клинические проявления отсутствуют: лечения не требуется.
При нарушениях гемодинамики: атропин, 0,5—2,0 мг, в/в, затем «электрокардиостимуляция» (ЭКС). Если АВ — блокада вызвана ишемией миокарда, то в тканях повышен уровень аденозина; в подобных случаях назначают антагонист аденозина — аминофиллин.
Типа Мобитц II. Уровень блокады — дистальнее АВ — узла (в пучке Гиса или его ножках). Высокий риск прогрессирования до полной АВ — блокады с медленным идиовентрикулярным ритмом, что влечет за собой резкое снижение сердечного выброса.
Атриовентрикулярная блокада второй степени второй тип.
Лечение. Независимо от клинических проявлений показана временная, затем постоянная «электрокардиостимуляция» (ЭКС).
Полная АВ — блокада.
Предсердия и желудочки возбуждаются независимо друг от друга. Частота сокращений предсердий превышает частоту сокращений желудочков. Одинаковые интервалы PP и одинаковые интервалы RR, интервалы PQ варьируют. Причины: полная АВ — блокада бывает врожденной. Приобретенная форма полной АВ — блокады возникает при инфаркте миокарда, изолированной болезни проводящей системы сердца (болезнь Ленегра), аортальных пороках, приеме некоторых лекарственных средств (сердечных гликозидов, хинидина, прокаинамида), эндокардите, лаймской болезни, гиперкалиемии, инфильтративных заболеваниях (амилоидоз, саркоидоз), коллагенозах, травмах, ревматической атаке. Блокада проведения импульса возможна на уровне АВ — узла (например, при врожденной полной АВ — блокаде с узкими комплексами QRS), пучка Гиса или дистальных волокон системы Гиса—Пуркинье.
AV блокада 3 степени
Лечение — постоянная «электрокардиостимуляция» (ЭКС). Если причины блокады обратимы (например, гиперкалиемия), если блокада возникает в ранний послеоперационный период или при нижнем инфаркте миокарда, ограничиваются временной ЭКС.
Врожденная полная АВ — блокада сопровождается стабильным замещающим АВ — узловым ритмом, обычно не вызывает нарушений гемодинамики, хорошо переносится и не требует ЭКС. Тактика в ожидании имплантации кардиостимулятора зависит от вида замещающего ритма и его стабильности.
При гемодинамически значимых брадиаритмиях — постоянная ЭКС. При двухкамерной и предсердной ЭКС достоверно ниже риск инсультов, чем при желудочковой ЭКС.
Источник
Синдром слабости синусового узла (СССУ, синдром дисфункции синусового узла) – нарушение ритма, вызванное ослаблением или прекращением функции автоматизма синусно-предсердного узла. При СССУ нарушается образование и проведение импульса из синусового узла в предсердия, что проявляется урежением сердечного ритма (брадикардией) и сопутствующими эктопическими аритмиями. У пациентов с синдромом слабости синусового узла возможно наступление внезапной остановки сердечной деятельности.
Общие сведения
Синдром слабости синусового узла (СССУ, синдром дисфункции синусового узла) – нарушение ритма, вызванное ослаблением или прекращением функции автоматизма синусно-предсердного узла. При СССУ нарушается образование и проведение импульса из синусового узла в предсердия, что проявляется урежением сердечного ритма (брадикардией) и сопутствующими эктопическими аритмиями. У пациентов с синдромом слабости синусового узла возможно наступление внезапной остановки сердечной деятельности.
Синдромом слабости синусового узла в основном страдают пожилые пациенты (старше 60-70 лет) обоего пола, хотя СССУ также встречается у детей и подростков. Распространенность данного вида аритмии в общей популяции составляет от 0,03 до 0,05%. Помимо истинной дисфункции синусового узла, связанной с его органическим поражением, встречаются вегетативные и медикаментозные нарушения функции автоматизма, устраняющиеся лекарственной денервацией сердца либо отменой препаратов, ведущих к подавлению образования и проведения импульса.
Синусовый (синусно-предсердный) узел является генератором импульсов и водителем сердечного ритма первого порядка. Он расположен в зоне устья верхней полой вены в правом предсердии. В норме в синусовом узле зарождаются электрические импульсы с частотой 60—80 в 1минуту. Синусовый узел состоит из ритмогенных пейсмекерных клеток, обеспечивающих функцию автоматизма. Деятельность синусно-предсердного узла регулирует вегетативная нервная система, что проявляется изменениями сердечного ритма сообразно гемодинамическим потребностям организма: учащением сердечных сокращений при физической нагрузке и замедлением в покое и период сна.
При развитии синдрома слабости синусового узла возникает периодическая или постоянная утрата синусно-предсердным узлом ведущей позиции в формировании сердечного ритма.

Синдром слабого синусового узла
Классификация СССУ
По особенностям клинического проявления выделяют следующие формы синдрома слабости синусового узла и варианты их течения:
1. Латентная форма – отсутствие клинических и ЭКГ-проявлений; дисфункция синусового узла определяется при электрофизиологическом исследования. Ограничений трудоспособности нет; имплантация электрокардиостимулятора не показана.
2. Компенсированная форма:
- брадисистолический вариант – слабо выраженные клинические проявления, жалобы на головокружение и слабость. Может быть профессиональное ограничение трудоспособности; имплантация электрокардиостимулятора не показана.
- брадитахисистолический вариант – к симптомам брадисистолического варианта добавляются пароксизмальные тахиаритмии. Имплантация электрокардиостимулятора показана в случаях декомпенсации синдрома слабости синусового узла под влиянием противоаритмической терапии.
3. Декомпенсированная форма:
- брадисистолический вариант – определяется стойко выраженная синусовая брадикардия; проявляется нарушением церебрального кровотока (головокружением, обморочными состояниями, преходящими парезами), сердечной недостаточностью, вызванной брадиаритмией. Значительное ограничение трудоспособности; показаниями к имплантации служат асистолия и время восстановления функции синусового узла (ВВФСУ) более 3 секунд.
- брадитахисистолический вариант (синдром Шорта) – к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, мерцание и трепетание предсердий). Пациенты полностью нетрудоспособны; показания к имплантации электрокардиостимулятора те же, что и при брадисистолическом варианте.
4. Постоянная брадисистолическая форма мерцательной аритмии (на фоне ранее диагностированного синдрома слабости синусового узла):
- тахисистолический вариант – ограничение трудоспособности; показаний к имплантации электрокардиостимулятора нет.
- брадиситолический вариант — ограничение трудоспособности; показаниями к имплантации электрокардиостимулятора служат церебральная симптоматика и сердечная недостаточность.
Развитию брадисистолической формы мерцательной аритмии может предшествовать любая из форм дисфункции синусового узла. В зависимости от регистрации признаков слабости синусового узла при холтеровском ЭКГ-мониторировании выделяют латентное (признаки СССУ не выявляются), интермиттирующее (признаки СССУ выявляются при снижении симпатического и возрастании парасимпатического тонуса, например, в ночные часы) и манифестирующее течение (признаки СССУ выявляются при каждом суточном ЭКГ-мониторировании).
Синдром слабости синусового узла может протекать остро и хронически, с рецидивами. Острое течение синдрома слабости синусового узла часто наблюдается при инфаркте миокарда. Рецидивирующее течение СССУ может быть стабильным или медленно прогрессирующим. По этиологическим факторам различаются первичная и вторичная формы синдрома слабости синусового узла: первичная вызывается органическими поражениями синусно-предсердной зоны, вторичная — нарушением ее вегетативной регуляции.
Причины СССУ
К случаям первичного синдрома слабости синусового узла относится дисфункция, вызванная органическими поражениями синоатриальной зоны при:
- кардиальной патологии — ИБС, гипертонической болезни, кардиомиопатии, пороках сердца, миокардитах, хирургических травмах и трансплантации сердца;
- идиопатических дегенеративных и инфильтративных заболеваниях;
- гипотиреозе, дистрофии костно-мышечного аппарата, старческом амилоидозе, саркаидозе, склеродермическом сердце, злокачественных опухолях сердца, в стадии третичного сифилиса и др.
Ишемия, вызванная стенозом артерии, питающей синусовый узел и синоатриальную зону, воспаление и инфильтрация, кровоизлияние, дистрофия, локальный некроз, интерстициальный фиброз и склероз вызывают развитие на месте функциональных клеток синусно-предсердного узла соединительной ткани. Вторичный синдром слабости синусового узла обусловлен внешними (экзогенными) факторами, воздействующими на синусный узел. К экзогенным факторам относят гиперкалиемию, гиперкальциемию, лечение лекарственными препаратами, снижающими автоматизм синусового узла ( b-адреноблокаторами, клофелином, допегитом, резерпином, кордароном, верапамилом, сердечными гликозидами и др.).
Особо среди внешних факторов выделяют вегетативную дисфункцию синусового узла (ВДСУ). ВДСУ часто наблюдается в связи с гиперактивацией блуждающего нерва (рефлекторной или длительной), вызывающей урежение синусового ритма и удлинение рефрактерности синусового узла. Тонус блуждающего нерва может повышаться при физиологических процессах: во сне, во время мочеиспускания, дефекации, кашля, глотания, тошноты и рвоты, пробы Вальсавы. Патологическая активация блуждающего нерва может быть связана с заболеваниями глотки, мочеполового и пищеварительного трактов, имеющих обильную иннервацию, а также при гипотермии, гиперкалиемии, сепсисе, повышении внутричерепного давления.
ВДСУ чаще наблюдается у подростков и молодых людей в связи со значительной невротизацией. Стойкий синусовый брадикардический ритм также может отмечаться у тренированных спортсменов в связи с выраженным преобладанием вагусного тонуса, однако, такая брадикардия не является признаком синдрома слабости синусового узла, т. к. нарастание частоты сердечных сокращений происходит адекватно нагрузке. Вместе с тем, у спортсменов может развиваться истинная СССУ в сочетании с другими нарушениями ритма, обусловленные дистрофией миокарда.
Симптомы СССУ
Варианты клинического течения синдрома слабости синусового узла разнообразны. У части пациентов клиника СССУ длительный период времени может отсутствовать, у других отмечаются выраженные нарушения ритма, сопровождающиеся в тяжелых случаях головными болями, головокружением, приступами Морганьи-Адамса-Стокса. Возможно расстройство гемодинамики в результате уменьшения ударного и минутного объема выброса, сопровождающихся, в том числе, развитием кардиальной астмы, отека легких, коронарной недостаточностью (стенокардией, реже – инфарктом миокарда).
В клинике синдрома слабости синусового узла выделяют две основные группы симптомов: церебральные и кардиальные. Церебральная симптоматика при маловыраженных нарушениях ритма проявляется усталостью, раздражительностью, забывчивостью, эмоциональной лабильностью. У пожилых пациентов наблюдается снижение интеллекта и памяти. При прогрессировании СССУ и недостаточности мозгового кровообращения церебральная симптоматика нарастает. Развиваются предобморочные состояния и обмороки, которым предшествует появление шума в ушах, резкой слабости, ощущение замирания или остановки сердца. Обмороки кардиального генеза при синдроме Морганьи-Эдемс-Стокса протекают без предвестников и судорог (исключение – случаи длительной асистолии).
Кожные покровы бледнеют, холодеют, покрываются холодным потом, АД резко снижается. Провоцировать обмороки может кашель, резкий поворот головы, ношение тесного воротника. Обычно обмороки проходят самостоятельно, однако при затяжных обморочных состояниях может потребоваться оказание неотложной помощи. Выраженная брадикардия может вызывать дисциркуляторную энцефалопатию, характеризующуюся усилением головокружения, появлением мгновенных провалов в памяти, парезов, «проглатыванием» слов, раздражительностью, инсомнией, снижением памяти.
Кардиальные проявления синдрома слабости синусового узла начинаются с ощущений пациентом замедленного или нерегулярного пульса, болей за грудиной (в связи с недостатком коронарного кровотока). Присоединяющиеся аритмии сопровождаются сердцебиением, перебоями в работе сердца, одышкой, слабостью, развитием хронической сердечной недостаточности.
При прогрессировании СССУ нередко присоединяется вентрикулярная тахикардия или фибрилляция, повышающие вероятность развития внезапной сердечной смерти. Среди других органических проявлений синдрома слабости синусового узла могут отмечаться олигурия, обусловленная почечной гипоперфузией; нарушения со стороны желудочно-кишечного тракта, перемежающаяся хромота, мышечная слабость в связи с недостаточностью оксигенации внутренних органов и мышц.
Объективно выявляются синусовая брадикардия (особенно ночная), сохраняющаяся при физической нагрузке, синоаурикулярная блокада и эктопические ритмы (мерцание и трепетание предсердий, пароксизмальная тахикардия, суправентрикулярная, реже желудочкая экстрасистолия). После периода эктопических ритмов восстановление нормального синусового ритма замедлено и наступает после предшествующей длительной паузы.
Диагностика СССУ
Наиболее характерным признаком синдрома слабости синусового узла служит брадикардия, встречающаяся в 75% случаев, поэтому предположить наличие СССУ следует у любого пациента с выраженным урежением сердечного ритма. Установление наличия брадикардии производится при помощи ЭКГ-регистрации ритма во время появления характерной симптоматики. В пользу синдрома слабости синусового узла могут свидетельствовать следующие электрокардиографические изменения: синусовая брадикардия, синоатриальная блокада, остановка деятельности синусового узла, депрессия синусового узла в постэкстрасистолический период, синдром тахи-брадикардии, внутрипредсердная миграция водителя ритма.
В диагностике преходящей брадикардии используется холтеровское суточное мониторирование ЭКГ на протяжении 24-72 часов. Мониторирование с большей вероятностью и частотой позволяет зафиксировать вышеозначенные феномены, проследить их связь с нагрузкой и реакцию на лекарственные препараты, выявить бессимптомное течение синдрома слабости синусового узла. Для диагностики СССУ применяется атропиновая проба: при синдроме слабости синусового узла после введения 1 мл 0,1% атропина частота синусового сердечного ритма не превышает 90 ударов в минуту.
Следующим этапом диагностики СССУ служит ЭФИ — электрофизиологическое исследование. Путем введения чрезпищеводного электрода (ЧПЭКГ) пациенту проводится стимуляция ритма до 110-120 в мин., и после прекращения стимуляции по ЭКГ оценивается скорость восстановления синусовым узлом ритма сокращений. При паузе, превышающей 1,5 см, можно предположить наличие синдрома слабости синусового узла.
При выявлении измененной функции синусового узла проводится дифференциальная диагностика между истинным СССУ, обусловленным органическим поражением водителя ритма, и вегетативной или медикаментозной дисфункцией синусового узла. Для выявления кардиопатологии проводится УЗИ сердца, МСКТ и МРТ сердца.
Лечение СССУ
Объем лечебных мероприятий при синдроме слабости синусового узла зависит от степени нарушения проводимости, остроты нарушения ритма, этиологии, выраженности клинической симптоматики. При отсутствии или минимальных проявлениях СССУ проводится терапия основного заболевания и динамическое наблюдение кардиолога. Медикаментозное лечение СССУ проводится при умеренных проявлениях бради- и тахиаритмий, однако, оно малоэффективно.
Основным методом лечения синдрома слабости синусового узла является постоянная электрокардиостимуляция. При выраженной клинике СССУ, вызванной брадикардией, удлинении ВВФСУ до 3-5 сек., наличии признаков хронической сердечной недостаточности показана имплантация электрокардиостимулятора, работающего в demand-режиме, т. е. вырабатывающего импульсы при падении частоты сердечных сокращений до критических показателей.
Абсолютными показаниями к электрокардиостимуляции служат:
- хотя бы однократное возникновение приступа Морганьи-Эдемс-Стокса;
- брадикардия < 40 уд. в мин., ВВФСУ более 3 сек.;
- головокружения, пресинкопальные состояния, коронарная недостаточность, высокая артериальная гипертензия;
- сочетание брадикардии с другими видами аритмий, требующих назначения противоаритмических препаратов, что невозможно при нарушении проводимости.
Прогноз при СССУ
Течение синдрома слабости синусового узла обычно имеет тенденцию к прогрессированию, поэтому в отсутствии лечения клиническая симптоматика усугубляется. Неблагоприятно на прогноз СССУ влияют имеющиеся органические заболевания сердца.
В значительной мере прогноз СССУ определяется проявлением дисфункции синусового узла. Наиболее неблагоприятным сочетанием является синусовая брадикардия и предсердные тахиаритмии; менее неблагоприятный прогноз – при сочетании с синусовыми паузами; удовлетворительный – наличие изолированной синусовой брадикардии. Такой прогноз обусловлен вероятностью развития тромбоэмболических осложнений при каждом из вариантов течения, являющихся причиной летальности у 30-50% пациентов с синдромом слабости синусового узла.
В целом СССУ увеличивает процент летальности в среднем на 4-5% ежегодно, причем развитие внезапной сердечной смерти может наступить в любой из периодов заболевания. Продолжительность жизни пациентов с СССУ при отсутствии лечения вариабельна и может составлять от нескольких недель до 10 и более лет.
Профилактика СССУ
Предупреждение развития синдрома слабости синусового узла включает своевременное выявление и терапию опасных этиологических состояний, осторожное назначение противоаритмических препаратов, влияющих на автоматизм и проводимость синусового узла. Для профилактики фибрилляции предсердий у пациентов с СССУ необходимо проведение электрокардиостимуляции.
Источник
