Синдром слабости синусового узла рекомендации
СССУ в большинстве случаев у детей развивается в отсутствие органической патологии сердечно-сосудистой системы. Нарушения ритмовождения в детском возрасте могут быть обусловлены различными факторами, например, вегетативным дисбалансом с преобладанием парасимпатических влияний, медикаментозным воздействием, воспалительным поражением миокарда, нарушением обмена, аутоиммунным поражением антителами к проводящей системе сердца [1, 2, 3, 4]. По этиологическим факторам выявляют:
1. СССУ органической природы (при кардиомиопатиях, амилоидозе, саркоидозе, коллагенозах, ишемической болезни сердца, опухолях сердца, гормонально-обменных кардиотоксических нарушениях и т.д.)
2. Регуляторные (вагусные) дисфункции синусового узла (вегетососудистая дистония с преобладанием парасимпатических влияний на сердце, гиперваготония при повышении внутричерепного давления, отеке мозга, вазовагальные рефлексы при органной патологии).
3. СССУ как следствие токсических влияний (антиаритмические препараты, сердечные гликозиды, антидепрессанты, снотворные средства, отравления карбофосом и другими соединениями, блокирующими холинэстеразу).
4. Нарушение функции синусового узла (СУ) у детей после хирургических операций на сердце (коррекция врожденных пороков сердца — транспозиции магистральных сосудов, дефекта межпредсердной перегородки и др).
5. Врожденное нарушение функции СУ
6. Аутоимунные нарушения функции СУ
7. Идиопатические (причина не установлена)
В первых четырех случаях имеет место так называемый, вторичный СССУ, устранение которого находится в прямой зависимости от эффективности терапии основного заболевания. В детской кардиологической практике нередко не удается обнаружить кого-либо заболевания, способного привести к нарушению функции синусового узла. В этих случаях принято говорить о первичном, или идиопатическом варианте. Зачастую очень трудно провести грань между органическим и функциональным изменением, не имея морфологического подтверждения.
Среди патогенетических механизмов в развитии идиопатического СССУ обсуждается значение вегетативной нервной системы, дегенеративных изменений, апоптоза, а также роль воспалительного поражения миокарда.
Значение недостаточности симпатических влияний на сердце в патогенезе прогрессирующего нарушения функции синусового узла у детей доказано, при этом в формировании нарушений вегетативной регуляции сердца важная роль принадлежит гипоксическим поражениям в перинатальном и раннем неонатальном периодах [5].
В экспериментальных работах создана модель развития СССУ, в которой прогрессивное нарастание выраженности электрокардиографических изменений ассоциировалось с ослаблением влияний центральной нервной системы на ритмогенез [6]. Активно дискутируется вопрос о роли аутоиммунных механизмов в развитии и прогрессировании СССУ. Повышение титров антикардиальных антител у больных наряду с вегетативной дисфункцией может являться одним из звеньев патогенеза синдрома у детей [7].
Описан аутосомно-доминантный тип и аутосомно-рецессивный тип наследования СССУ, а также генный полиморфизм в генах HCN1-4, CJA5, CJA1, ответственный за развитие СССУ [8, 9, 10]. Наличие мутаций может предрасположить к развитию дисфункции синусового узла или привести к повышенной чувствительности клеток синусового узла к препаратам, влияющим на частоту сердечных сокращений.
Источник
1. 2016 Клинические рекомендации «Синдром слабости синусового узла у детей» (Ассоциация детских кардиологов России, Союз педиатров России).
Дифференциальная диагностика
Для дифференциальной диагностики СССУ и вегетативных дисфункций синусового узла применяются дополнительные пробы.
Рекомендуется проведение пробы с активным ортостазом иили 10 приседаниями при снятии стандартной ЭКГ покоя.
Уровень убедительности рекомендаций 1 (уровень достоверности доказательств – B)
В норме при проведении минимальной физической нагрузки ЧСС увеличивается на 10-15% от исходных значений. Недостаточный прирост ЧСС, появление нарушений сердечного ритма, нарушение процессов реполяризации является прогностически неблагоприятным фактором и свидетельствует о наличии СССУ.
Существуют различные методики выполнения динамических (дозированных) физических нагрузок – велоэргометрия с использованием велоэргометра, тредмил (дорожка) и др. В педиатрии рекомендована наиболее физиологичная проба — тредмил-тест.
Аритмогенное действие нагрузки обусловлено рядом физиологических факторов – увеличением ЧСС, повышением артериального давления, увеличением выброса катехоламинов и повышением активности симпатической системы, нарастанием тканевой гипоксии, ацидоза и др. Значения максимальной ЧСС при проведении теста с физической нагрузкой вычисляется по формуле 208 — 0.7 x возраст в годах. Прирост ЧСС при проведении стресс-теста достигает в норме 70-85% от исходных значений ЧСС. Как правило, максимальная ЧСС сердечного ритма в ответ нагрузку у здоровых детей и подростков достигает 170-180 в минуту. У пациентов с СССУ при проведении дозированной физической нагрузки ЧСС возрастает максимально до 100-120 в минуту. Если синусовая брадикардия связана с повышением активности парасимпатической системы, то прирост ЧСС более выражен. Критерием наличия СССУ при проведении пробы с дозированной физической нагрузкой у детей может быть максимальное значение ЧСС в ответ на нагрузочную пробу менее 170 в минуту, а также неадекватное снижение ЧСС при ее прекращении.
Дополнительно рекомендуется проведение активой клиноортостатической пробы для оценки влияния вегетативной нервной системы.
Нормальная реакция определяется отсутствием жалоб, повышением ЧСС на 20-40% от исходной, кратковременным подъемом АД на 5-10 мм.рт.ст при вставании и возвращением к исходным значениям через 1-3 минуты при горизонтальном положении, а также снижением пульсового давления в процессе выполнения пробы не более чем на 50%. Патологические варианты пробы — гиперсимпатикотонический и тахикардитический, характеризующие избыточное, асимпатикотонический и гипердиастолический – недостаточное, астеносимпатический и симпатоастенический – смешанное вегетативное обеспечение.
Рекомендуется проведениепробы с атропином применяется для устранения парасимпатических влияний на ритм сердца.
Внутривенно вводится 0,1% раствор сульфата атропина в дозе 0,02 мгкг. Через 1, 3 и 5 минут после введения проводится оценка ритма и прироста ЧСС по сравнению с исходом, а затем контроль возврата ЧСС к исходу. В норме после введения атропина должен наблюдаться устойчивый синусовый ритм с ЧСС, соответствуюшей возрасту, а относительный прирост ЧСС должен составлять не менее 30%. При недостаточном приросте ЧСС после введения атропина у больного имеет место СССУ. С помощью массажа каротидного синуса (преимущественно правого), пробы Вальсальвы также выявляется повышение активности парасимпатических влияний, являющееся причиной брадикардии.
Физикальное обследование
- При проведении стандартного клинического осмотра рекомендовано обратить особое внимание измерение роста и массы тела, температуры тела, частоты дыхания и частоты сердечных сокращений, измерение артериального давления.
Лабораторная диагностика
- Рекомендуется проведение клинического анализа крови и мочи для исключения воспалительных изменений.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
- Рекомендуется проведение биохимического анализа крови с оценкой уровня электролитов и меркёров повреждения миокарда (креатининфосфокиназа, тропонин I, белоксвязывающие жирные кислоты, лактатдегидрогенеза), липидного спектра крови (холестерин, триглицериды), активности ферментов цитолиза (аланиновая трансаминаза, аспарагиновая трансаминаза), глюкозы.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
- Рекомендуется определить уровень гормонов щитовидной железы (тиреотропный гормон, Т4 свободный, антитела к тиреоидной пироксидазе для исключения вторичного генеза брадиаритмий.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
- Рекомендуется проведение иммунологического исследования для определения уровня специфических антител к антигенам проводящей системы сердца, кардиомиоцитам (антифибриллярные, антисарколеммные и антинуклеарные антитела), гладкой мускулатуре и эндотелию.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
Комментарии:
Повышение титров антикардиальных антител у больных с высокими степенями поражения синусового узла может являться одним из звеньев патогенеза синдрома у детей. Высокие титры антител к проводящей системе сердца ≥ 1:160 являются одним из значимых факторов, определяющих неблагоприятное течение СССУ у детей без органических заболевания сердца.
- Рекомендуется проведение иммуноферментного анализа и серологическая диагностика методом полимеразной цепной реакцией.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
Комментарии:
Исследования проводятся с целью выявления бактериальной или вирусной инфекции, которая может быть источником развития воспалительного процесса в миокарде. Также может быть проведено исследование титра антистрептолизина-О, посевы и изучение биоценоза носоглотки и кишечника. Выявление циркулирующей инфекции может свидетельствовать о вторичном (воспалительном) генезе брадиаритмии и требовать антибактериальной или другой специфической терапии.
- Рекомендуется проведение молекулярно-генетического анализа.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – А)
Комментарии:
Молекулярно-генетический анализ позволяет выявить мутации и полиморфизм генов, вызывающих генетически детерминированную брадикардию Описан аутосомно-доминантный тип и аутосомно-рецессивный тип наследования СССУ, а также генный полиморфизм в генах HCN1-4, CJA5, CJA1, ответственный за развитие СССУ. Наличие мутаций может быть предрасполагающим фактором к развитию дисфункции синусового узла или привести к повышенной чувствительности клеток синусового узла к препаратам, влияющим на частоту сердечных сокращений.
Инструментальная диагностика
- Рекомендуется проведение электрокардиографии (ЭКГ).
Уровень убедительности рекомендаций 1 (уровень достоверности доказательств – А)
Комментарии:
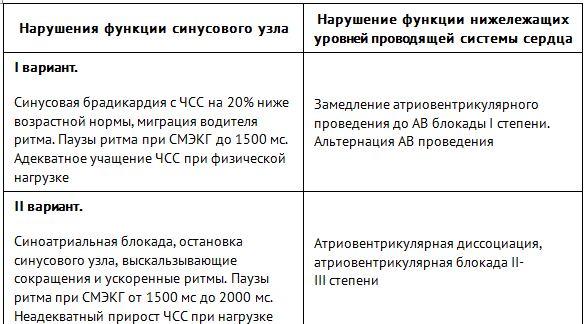
Электрокардиография рекомендуется как основной метод диагностики СССУ. Электрокардиографические критерии синусовой брадикардии по данным стандартной ЭКГ представлены в табл. 2.
Таблица 2. Минимально допустимые значения ЧСС по данным ЭКГ покоя у здоровых детей в возрасте от 0 до 18 лет
Возраст (годы) | Данные ЭКГ скрининга РФ 2003-2008 гг. | Данные ЭКГ скрининга РФ 2003-2008 гг. |
ЧСС, 5 перцентиль (уд/мин) | ЧСС, 2 перцентиль (уд/мин) | |
0-7 дней | 110 | 100 |
1 нед.-2 мес. | 121 | 115 |
3-5 мес. | 114 | 106 |
6-12 мес. | 105 | 99 |
1-2 | 92 | 80 |
2-3 | 88 | 74 |
3-4 | 83 | 76 |
4-5 | 80 | 76 |
5-6 | 74 | 71 |
6-7 | 71 | 70 |
7-8 | 70 | 65 |
8-9 | 66 | 62 |
9-10 | 65 | 60 |
10-11 | 63 | 60 |
11-12 | 60 | 57 |
12-13 | 60 | 53 |
13-14 | 61 | 56 |
14-15 | 61 | 56 |
15-16 | 60 | 54 |
16-18 | 56 | 49 |
Брадикардией в различных возрастных группах традиционно считается снижение ЧСС на стандартной ЭКГ ниже 5 перцентиля возрастного распределения ЧСС. Более оправдано считать критерием брадикардии снижение ниже 2 перцентиля, которое у детей данного возраста ассоциируется с высоким риском развития СССУ и появлением синкопальных состояний.
- Рекомендуется проведение суточного мониторирования ЭКГ.
Уровень убедительности рекомендаций 1 (уровень достоверности доказательств – А)
Комментарии:
СМ ЭКГ является наиболее эффективным методом диагностики и оценки эффективности лечения детей с нарушениями функции синусового узла. Важная роль в ранней диагностике и прогнозировании СССУ принадлежит оценке допустимых значений минимальной ЧСС при СМ ЭКГ (табл. 3). Степень снижения средней ЧСС в дневное и ночное время позволяет дифференцировать патологическую и физиологическую брадикардию. Для физиологической брадикардии характерно снижение ЧСС в ночное время, в то время как средняя дневная и средняя суточная ЧСС остается в пределах нормы. Убольных с СССУ СМ ЭКГ применяется также с целью диагностики аритмий, метаболических изменений в миокарде, оценки вариабельности ритма и вегетативных влияний на сердечный ритм, а также выявления маркеров риска жизнеугрожающих состояний, оценки эффективности лечения.
Таблица 3. Минимально допустимые значения ЧСС по данным СМ ЭКГ у здоровых детей 0-16 лет
Возраст | Мин. ЧСС в ночное время (уд/мин) | Мин. ЧСС в дневное время (уд/мин) |
Дети 0-1 мес. | 69-70 | 80 |
1 мес.-1 год | 65-69 | 80 |
1-6 лет | 60 | — |
7–10 лет | 45 | — |
10-11 лет | 40-45 | — |
12-16 лет | 40 | — |
У детей с выраженными брадиаритмиями паузы ритма при проведении СМ ЭКГ, как правило, превышают допустимые значения, что является важным диагностическим и прогностическим критерием. Также как и ЧСС, продолжительность пауз ритма по данным СМ ЭКГ оценивается с учетом возраста ребенка (табл. 4).
Таблица 4. Максимальная допустимая продолжительность пауз ритма по данным СМ ЭКГ у здоровых детей 0-16 лет
Возраст | Максимальная продолжительность пауз ритма ( мс) |
Дети до 1 года | 1100 |
1-3 года | 1200 |
3-10 лет | 1300 |
10-16 лет | 1500 |
> 16 лет | 1750 |
> 18 лет | 2020 |
На ЭКГ детей с СССУ, помимо синусовой брадикардии, широко представлены различные наджелудочковые тахиаритмии (наджелудочковые тахикардии, фибрилляция предсердий, одиночная или парная экстрасистолия).
Миграция водителя ритма, замещающие сокращения и/или ритмы из АВ соединения возникают как результат ослабления пейсмекерной функции синусового узла и являются вторичными, «спасающими». Среди других нарушений ритма и проводимости при СССУ встречается ускоренный суправентрикулярный ритм. Эпизоды суправентрикулярного ритма у детей требуют исключения синдрома слабости синусового узла по типу тахибрадикардии.
Синоатриальная блокада проявляется прогрессивным нарастанием блокады синоатриального проведения, тогда как функция образования импульса в синусовом узле не изменяется. Синоатриальная блокада различается по степени тяжести. Первая степень характеризуется замедлением проведения возбуждения внутри синусового узла и на стандартной ЭКГ не регистрируется. Вторая степень может быть без или с периодикой Венкебаха — при этом некоторые из импульсов блокируются и не проводятся на предсердия. Третья степень характеризуется нарушением проведения импульсов нормальной генерации к миокарду правого предсердия.
Остановка СУ (синус-арест) — потеря синусовым узлом способности генерации импульсов в пейсмекерных клетках синусового узла. В отличие от синоатриальной блокады, при этом развивается пауза ритма, превышающая предшествующий R-R интервал более чем в 2 раза и некратная ему.
Важное место у пациентов с синкопальными состояниями в анамнезе принадлежит регистрации ЧСС в момент появления клинической симптоматики. Диагностическая ценность проведения повторного длительного ЭКГ мониторирования для выявления нарушения ритма как причины синкопе значительно выше, чем однократного 24-часового СМ ЭКГ. Оптимально эта задача решается имплантацией петлевых регистраторов, которые в настоящее время позволяют мониторировать ЧСС в течение трехлетнего периода. Несмотря на отсутствие признаков нарушения функции синусового узла по данным СМ ЭКГ вне приступа, во время обморока может развиться критическая брадикардия или асистолия. «Золотым стандартом» диагностики синкопальных состояний как аритмогенного, так и нейрокардиогенного характера, остается регистрация ЭКГ в момент развития типичных жалоб, в том числе в провоцирующей ситуации.
- Рекомендуется проведение эхокардиографии (ЭхоКГ).
Уровень убедительности рекомендаций 1 (уровень достоверности доказательств – А)
Комментарии:
Цель проведения данного исследования — исключение органической патологии сердца, оценки морфометрических показателей, выявления признаков признаков аритмогенной кардиомипатии. Под аритмогенной кардиомиопатией подразумевают вторичную обратимую дисфункцию миокарда, проявляющуюся дилатацией всех полостей, начиная с предсердных камер, с последующим снижением сократительной способности миокарда желудочков, возникновением относительной митральной регургитации и развитием застойной сердечной недостаточности.
- Рекомендуется проведение чреспищеводной электрокардиостимуляции.
Уровень убедительности рекомендаций 2 (уровень достоверности доказательств – B)
Комментарии:
Чреспищеводная электрокардиостимуляция (ЧПЭС) – малоинвазивное исследование, позволяющее оценить функцию синусового узла. Возможность электрической стимуляции сердца через пищевод определяется его анатомической близостью в средней трети к левому предсердию. Проба оценивает время восстановления функции синусового узла (ВВФСУ) – время от последнего электростимула до первого синусового зубца Р в мс, корригированное время восстановления функции синусового узла (КВВФСУ) – разница между продолжительностью ВВФСУ и интервалом R—R собственного ритма в мс. В случае, если показатели ВВФСУ и КВВФСУ превышают нормальные значения, то это свидетельствует о снижении автоматической активности синусового узла. Нормативные значения электрофизиологических показателей функции синусового узла в различных возрастных категориях детей представлены в табл. 5.
Таблица 5. Нормативные значения электрофизиологических показателей функции синусового узла
Возрастпоказатель | ВВФСУ (мс) | КВВФСУ (мс) |
Дети до 7 лет | 1220 | 460 |
Дети 7-10 лет | 1240 | 480 |
Дети 11-14 лет | 1300 | 490 |
Дети 15-17 лет | 1400 | 520 |
Наличие нормальных значений параметров чреспищеводной электростимуляции, даже с дополнительным устранением вегетативных влияний (проведение денервации пропранололом и атропином) не позволяет исключить наличие дисфункции синусового узла. Таким образом, ЧПЭС не имеет достаточной прогностической ценности и может быть применена в сложных случаях как дополнительный метод диагностики.
Источник
Причины появления синдрома слабости синусового узла. Признаки патологии, жалобы пациентов и методы диагностики в нашей памятке.
 Синдром слабости синусового узла у детей и взрослых – расстройство сердечного ритма, характеризующееся нарушением автоматизма синоатриального узла и приводящее к формированию брадикардии.
Синдром слабости синусового узла у детей и взрослых – расстройство сердечного ритма, характеризующееся нарушением автоматизма синоатриального узла и приводящее к формированию брадикардии.
Различные источники говорят о росте заболеваемости с возрастом.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Основная масса больных – люди старше 50 лет, среди них СССУ встречается с частотой 5 случаев на три тысячи человек.
В МКБ-10 синдрому слабости синусового узла соответствует код I49.5
Классификация
Синдром включает в себя несколько разновидностей:
- ригидную синусовую брадикардию;
- хронотропную недостаточность;
- синдром тахикардии-брадикардии;
- синоатриальную блокаду различных степеней.
✔ Клинико-электрокардиографические варианты СССУ, в Системе Консилиум
 Скачать документ сейчас
Скачать документ сейчас
Этиология
Поражение проводящей системы сердца, в том числе синоатриального узла, может вызвать целый спектр заболеваний различной природы:
- ишемическая болезнь сердца, в том числе инфаркт миокарда;
- атеросклероз коронарных сосудов;
- амилоидоз;
- гемохроматоз;
- возрастной дегенеративный фиброз;
- саркоидоз;
- дифтерия;
- болезнь Чагаса;
- болезнь Лайма;
- ревматизм;
- системные заболевания соединительной ткани;
- миокардит и перикардит;
- оперативное лечение врожденных и приобретенных пороков сердца.
Кроме того, на функцию синусового узла оказывают влияние эндокринные и электролитные нарушения, неврологические расстройства и передозировка лекарственных препаратов.
Патогенез
Один из важнейших механизмов развития – гибель пейсмекерных клеток и замещение их жировой тканью.
Этот процесс со временем захватывает соседние электропроводящие участки – миокард предсердий, атрионодальные тракты и атриовентрикулярный узел.
Функция автоматизма СУ страдает на фоне ишемической болезни сердца. Процессу атеросклероза подвержены не только крупные коронарные артерии – левая и правая, но также их ветви небольшого диаметра, в том числе артерия синусового узла.
Инфаркт миокарда, развившийся на фоне тромбоза этих артерий также может привести к поражению.
Нередки случаи синдрома ССУ, возникшего на фоне миокардита вирусной или бактериальной природы.
Воспалительный процесс приводит к образованию новых очагов электрической активности, подавляющих функцию СУ.
При коррекции сложных пороков сердца синусовый узел может быть поврежден при проведении пластики предсердий и перегородок.
✔ Синдром слабости синусового узла у детей в клинических рекомендациях Системы Консилиум.
Симптомы заболевания
Симптомы синдрома чаще всего обусловлены выраженной брадикардией и гипоперфузией мозга.
Во многих случаях болезнь может протекать бессимптомно без каких либо признаков неблагополучия.
Однако со временем симптоматика брадикардии может стать более выраженной, появляются характерные признаки редкого ритма:
- немотивированная слабость и усталость;
- сниженная толерантность к физической нагрузке;
- эпизоды потемнения в глазах;
- приступы Морганьи-Адамса-Стокса;
- пароксизмы фибрилляции и трепетания предсердий в качестве замещающего ритма.
Нередко синдром слабости синусового узла сопровождается клиникой стенокардии и застойной сердечной недостаточности.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Диагностика
При объективном осмотре пациентов с синдромом слабости синусового узла в ряде случаев обнаруживается брадикардия.
Однако для подтверждения диагноза необходимо полноценное обследование, включающее следующие этапы:
- при наличии эпизодов потери сознания и предобморочных состояний больному необходимо заполнить специальную анкету, включающую десять вопросов. Полезна для заполнения анкеты информация, полученная от родственников и очевидцев синкопальных состояний;
- для выявления природы нарушения ритма необходимо общеклиническое обследование, включающее стандартные и при необходимости специальные методики;
- при подозрении на синдром всем пациентам в обязательном порядке необходимо провести запись электрокардиограммы с регистрацией 12 стандартных отведений;
- перед выбором тактики лечения необходимо решить вопрос, являются ли эти изменения следствием медикаментозной терапии и насколько препараты обязательны к применению у данного пациента;
- для оценки степени выраженности брадикардии и реакции синусового узла на физическую нагрузку, диагностики сопутствующих нарушений ритма и проводимости рекомендуется проводить холтеровское мониторирование ЭКГ. При необходимости длительность записи может увеличиваться до семи суток. Допускается предельное снижение частоты синусового ритма днем до 40, ночью до 35 ударов в минуту, максимальная длительность пауз 3 секунды;
- при наличии редких эпизодов синкопальных и пресинкопальных состояний для выявления их возможной связи с СССУ рекомендуется имплантация кардиомонитора. Длительность записи в таком устройстве достигает трех лет. Информация с него передается удаленно лечащему врачу. Пациент и его родственники имеют возможность отметить на записи эпизоды синкопе, что облегчает специалисту интерпретацию данных;
- для выявления хронотропной недостаточности проводится проба с физической нагрузкой. По ее результатам вычисляется хронотропный индекс – отношение между разностью ЧСС, достигнутой на пике нагрузки ЧСС и измеренной в покое, к максимальной ЧСС, ожидаемой в данном возрасте (определяется по формуле 220 минус возраст). В норме данный индекс не должен быть менее 80%, в противном случае у пациента имеется хронотропная недостаточность;
- для выявления рефлекторных причин синкопальных состояний рекомендуется проводить массаж каротидного синуса попеременно с обеих сторон и ортостатическую пробу с помощью специального поворотного стола.
СССУ: клинические рекомендации
Лечение синдрома слабости синусового узла согласно действующим клиническим рекомендациям включает в себя несколько принципов: ликвидацию собственно брадикардии и ее симптомов, сопутствующих нарушений ритма, тромбоэмболических осложнений, а также лечение основного заболевания (ИБС, миокардита и т. п.).
Для ликвидации брадикардии используется имплантация электрокардиостимулятора.
При СССУ предпочтительна установка двухкамерного ЭКС в режиме DDD. В ряде случаев обоснован выбор однокамерного ЭКС, функционирующего в режиме предсердной стимуляции AAI, при условии сохранного АВ-проведения.
Изолированная правожелудочковая стимуляция (режим VVI) менее выгодна, чем двухкамерная или предсердная стимуляция, однако может использоваться в том случае, если не ожидается высокий процент навязанного ритма.
При наличии постоянной или длительно персистирующей фибрилляции предсердий использовать режимы DDD и AAI не рекомендуется, если не планируется восстановление и поддержание синусового ритма (медикаментозно, с помощью кардиоверсии или радиочастотной аблации).
Устойчивая синусовая брадикардия, выявленная у спортсменов, может считаться физиологической.
В покое у таких пациентов частота сердечных сокращений может не превышать сорока, во сне тридцати, максимальная пауза ритма может достигать 2,8 сек.
При наличии ночных пауз ритма, обусловленных синдромом апноэ, необходимо в первую очередь лечить апноэ.
Эффективность имплантации ЭКС в режиме предсердной стимуляции в этой ситуации не доказана.

Источник
