Синдром склерокистозных яичников синдром штейна левенталя

Синдром склерокистозных яичников (Штейна — Левенталя)
Этот синдром принято называть синдромом Штейна — Левенталя, так как эти авторы весьма детально описали в 1935 г. клинико-морфологические особенности склерокистозно-измененных яичников у 7 больных, а также сообщили об успешном лечении таких больных путем двусторонней клиновидной резекции яичников [Stein, Leventhal]. Однако в отечественной литературе на 20 лет раньше [Хачкурузов Я. К.] было опубликовано сообщение с описанием двустороннего увеличения в 2—3 раза яичников у 5 молодых женщин с расстройством менструального цикла (аменорея 2—3 мес). Ограниченное число наблюдений не дало возможности отечественным авторам подробно описать клиническую картину при поликистозных яичниках.
В настоящее время представление о синдроме склерокистозных яичников настолько расширилось, что некоторые авторы включают в этот синдром и другие заболевания яичников, а также болезни коры надпочечника и гипоталамо-гипофизарной системы.
В то же время при наличии типичного синдрома Штейна—Левенталя у половины больных обнаруживается и надпочечниковая гиперандрогения [Петухова Л. В., Givens]. Имеется также указание, что склерокистозные яичники встречаются в 10 раз чаще, чем, маскулинизирующие опухоли яичника (Scully).
Морфологические особенности. Размеры склерокистозных яичников большей частью бывают 6х5х3 см, а размеры нормальных—3,8х2х1,2 см [Тонков В. Н.]. Происходит гиперплазия клеток thecae interna [Tillinger, Westman, Jones, Toth]. Интенсивность склероза может быть различной при одинаковой клинической картине заболевания [Gyves]. Чрезмерное разрастание фиброзной соединительной ткани при склерокистозных яичниках ведет к утолщению коркового и мозгового слоев яичников, что наряду с увеличением кистозно-атрезирующихся фолликулов обусловливает их увеличение. Raj и соавт. считают, что морфологические изменения в яичниках при синдроме Штейна—Левенталя формируются вторично вследствие нарушения в них стероидогенеза и избыточного образования андрогенов.
Если морфологические изменения в яичнике ограничиваются только мелкокистозным их перерождением — degeneratio nicrocystica ovarii, это обусловливает гиперэстерогенизм и часто наблюдается при миомах матки и ановуляторных кровотечениях. Отождествление мелкокистозных яичников с поликистозными при синдроме Штейна — Левенталя [Шушания П. Г.] вносит путаницу в понятие синдрома Штейна—Левенталя или синдрома склерокистозных яичников.
Отсутствие увеличения яичников при гипертекозе и часто сочетающаяся гиперплазия коры надпочечника с гипертекозом [Benedict et al.] заставляют многих считать гипертекоз отдельной формой заболевания.
Патогенез поликистозных яичников до сих пор остается окончательно невыясненным. Существующие многочисленные теории их возникновения в конечном счете сводятся к тому, что в основе их развития лежат гормональные нарушения. Однако одни авторы объясняют развитие поликистозных яичников нарушением функции гипоталамо-гипофизарной системы, другие — нарушением функции коры надпочечника, третьи— патологией яичников.
Теория гипофизарного генеза поликистозных яичников. В литературе имеется много сообщений относительно гиперсекреции гонадотропных гормонов при поликистозных яичниках. Одни авторы считают, что поликистозные яичники развиваются в результате избыточного выделения ФСГ гипофиза, а другие объясняют возникновение этой патологии избыточным выделением ЛГ гипофиза [Givens].
По мнению П. Г. Шушания, Mohesh и Greenblatt, избыток ФСГ гипофиза вызывает поликистозное перерождение яичников.
Теория избыточного выделения ФСГ гипофизом как причины развития поликистозных яичников основывается на том, что в эксперименте введение ФСГ гипофиза ведет к резкому (в 5 раз) увеличению яичников и повышению секреции ДНА, андростерона и этиохоланолона яичником [Mahesh, Greenblatt].
При вскрытии у 7 из 12 женщин с синдромом поликистозных яичников, умерших от случайных причин, было обнаружено увеличение базофильных клеток в передней доле гипофиза, секретирующих ФСГ и АКТГ [Sommers, Wadman]. Наряду с этим Gemzell и др. установили, что после введения ФСГ гипофиза больным с поликистозными яичниками появляется овуляция; у 2 женщин наступила беременность, закончившаяся родами двойней. Вместе с тем, по данным Morris и Scully, в эксперименте на обезьянах при введении ФСГ не возникло типичных поликистозных яичников с утолщением их белочной оболочки и склерозированием стромы.
Гормональные исследования не обнаруживают повышения уровня гонадотропинов в моче при поликистозных яичниках, поэтому мы согласны с Leventhal, что роль ФСГ гипофиза в формировании поликистозных яичников еще не доказана. Теория избыточного выделения ЛГ гипофизом как причины развития поликистозных яичников основывается на том, что некоторые авторы [Fisher, Riley, Traymor, Barnard, Givens] обнаружили повышение выделения ЛГ у 50% больных с поликистозными яичниками, а также в большинстве случаев лютеинизацию клеток thecae internae. Ingersoll и McArthur обследовали 6 больных с поликистозными яичниками и выявили у них значительные колебания ЛГ гипофиза: каждый 4-й день содержание ЛГ достигало высокого уровня с последующим падением. У 13 женщин с нормальным менструальным циклом уровень ЛГ повышался только перед овуляцией и в лютеиновой фазе цикла.
Sterba и Sturma показали, что при центральном, а также при периферическом происхождении поликистозных яичников происходит избыточное выделение ЛГ гипофизом. Эти авторы считают, что при центральном происхождении поликистозных яичников избыточное выделение ЛГ гипофизом наступает вследствие нарушения гипоталамо-гипофизарных отношений, при периферическом происхождении поликистозных яичников повышение уровня ЛГ происходит вследствие нарушения биосинтеза прогестерона из прегненолона, обусловленного недостатком энзима Зb-ол-дегидрогеназы. Недостаточное количество прогестерона в яичнике поддерживает длительное и повышенное выделение ЛГ гипофизом. Sterba и Sturma успешно лечили больных с синдромом поликистозных яичников большими дозами прогестерона: в процессе лечения снижался уровень ЛГ и уменьшалась выработка андрогенов яичником.
Givens в 1979 г. предложил пробу с синтетическими прогестинами (норэтнинондрон 2 мг и местранол 0,1 мг) для выявления яичниковой гиперандрогении, обусловленной избыточным выделением ЛГ. Эта проба оценивается как положительная, если после применения синтетических прогестинов в течение 16—20 дней происходит снижение содержания андростендиона, тестостерона и ЛГ в плазме.
Leventhal, Soffer и соавт. также считают, что избыточное выделение ЛГ гипофизом ведет к развитию поликистозных яичников. Однако у некоторых больных не было обнаружено постоянного повышения ЛГ [Богданова Е. А., Evans, Riley]. Ingersoll и McArthur нашли значительные колебания в выделении ЛГ в течение менструального цикла (резкое падение каждый 3—4-й день). Эти данные свидетельствуют о том, что при синдроме Штейна — Левенталя нарушается выделение ЛГ гипофизом: оно периодически то повышается, то снижается.
— Также рекомендуем «Теория надпочечникового генеза поликистозных яичников»
Оглавление темы «Вирильный синдром. Поликистоз яичников»:
- Дифференциация болезни и синдрома Иценко-Кушинга
- Лечение вирильного синдрома и аномалий наружных половых органов
- Эффекты длительного лечения глюкокортикоидами. Терапия адреногенитального синдрома
- Синдром склерокистозных яичников (Штейна — Левенталя)
- Теория надпочечникового генеза поликистозных яичников
- Теория морфологических и функциональных нарушений яичников при поликистозе
- Клиника и проявления синдрома Штейна—Левенталя
- Диагностика синдрома Штейна—Левенталя. Гормональные нарушения при поликистозе яичников
- Лечение синдрома Штейна—Левенталя. Операция при поликистозе яичников
- Маскулинизирующие опухоли яичников. Арренобластома
Источник
Сегодня также можно встретить другие названия этого заболевания — синдром поликистозных яичников, функциональная яичниковая гиперандрогения, яичниковый дисметаболический синдром и др.
Что это такое

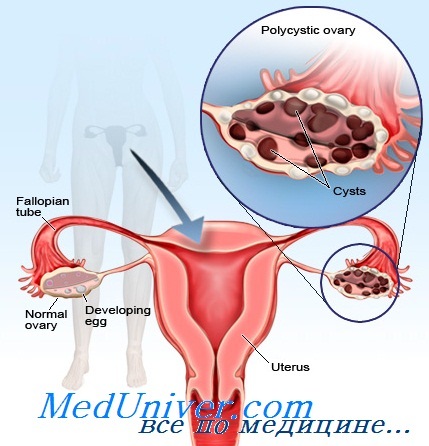
Синдром Штейна-Левенталя означает склерокистозные изменения яичников, сопровождающиеся эндокринными нарушениями и расстройством менструального цикла. В яичниках имеется множество небольших кист, размеры которых варьируются от пшеничного зерна до вишни. В фолликулах можно обнаружить дегенеративные изменения. Чаще всего диагностируется двустороннее поражение, в некоторых случаях яичники остаются нормальной величины.
Причины
Причины синдрома Штейна-Левенталя до сих пор вызывают дебаты среди медиков. Существуют версии гипофизарного происхождения, возникновение в результате нарушений в коре надпочечников или патологических изменений в яичниках.
- При отклонении в работе гипофиза, по мнению сторонников этой версии, происходит нарушение гонадотропной функции. Главная роль при этом принадлежит гиперпродукции ФСГ, что вызывает появление большого количества незрелых фолликулов, при этом циклические изменения в яичниках отсутствуют. Однако активность внутренней оболочки яичников и клеток стомы повышена, что вызывает образование кист. Хотя некоторые сторонники этой версии отводят главную роль ЛГ —лютеинизирующему гормону гипофиза.
- По существующей теории синдром Штейна-Левенталя возникает при гиперфункции коркового вещества надпочечников (при этой патологии нередко обнаруживается гиперплазия коркового вещества).
- В последнее время заболевание также рассматривается как нарушение синтеза стероидов в яичниках при недостатке эстрогенов, в результате чего возникает гипофизарно-овариальный дисбаланс, приводящий к ановуляторному циклу, вирилизации (появление мужских черт) и бесплодию. Предполагается, что эта патология имеет врожденный характер, хотя имеются сторонники также генетической версии, согласно которой заболевание развивается в результате нарушений в генном аппарате.
Кроме того, немалая роль в происхождении болезни принадлежит воспалительным процессам в яичниках. Также замечена взаимосвязь с эндокринопатиями различного характера, в том числе сахарным диабетом и ожирением. Неблагоприятным фактором также является наличие опухолей.
Симптомы
Начало болезни нередко приходится на становление менструального цикла, начало половых отношений. Симптомы синдрома Штейна-Левенталя отличаются большим разнообразием, однако существуют те, которые встречаются чаще всего.

- Аменорея — самый распространенный, иногда даже единственный признак. Этому состоянию предшествует нормальный менструальный цикл, который затем нарушается. Длительность аменореи может варьироваться от 3-6 месяцев до нескольких лет.
- Гирсутизм — встречается у 50-40% пациенток. Иногда этот симптом может быть первым проявлением заболевания. Это могут быть незначительные проявления, при которых отмечается рост нежелательных волос на лице, груди, или обширное оволосение, когда густые волосы покрывают тело, конечности, лицо. В большинстве случаев при этом возникает нарушение менструального цикла, реже гирсутизм развивается через несколько лет после начала аменореи. Следует заметить, что огрубение голоса происходит очень редко, женский тип телосложения также сохранен.
- У 40% пациенток развивается ожирение, при этом жировые отложения расположены главным образом внизу живота, таза, на бедрах. Нередко на коже можно обнаружить стрии — полосы растяжения — как результат быстрой прибавки веса на фоне гормональных нарушений.
- Зачастую ожирение сопровождается нарушением углеводного обмена: инсулинорезистентностью и гиперинсулинемией.
- В результате гормонального дисбаланса развивается алопеция — облысение по мужскому типу (залысины по бокам) или выпадение волос. При этом может присоединиться угревая сыпь, себорея, кожа становится жирной. У некоторых больных на коже появляются темные пигментные пятна — акантоз, возможны акрохордоны — мелкие морщинки и складки.
Осложнения
Нередко у женщин, страдающих синдромом Штейна-Левенталя, развиваются серьезные осложнения:
- Гипертония, сердечно-сосудистые заболевания
- Тромбозы, тромбофлебиты, тромбоэмболия
- Обменные нарушения с развитием атеросклеротических изменений в сосудах
- Гиперплазия эндометрия, а также злокачественные опухоли, появление которых возможно в результате нерегулярности или отсутствия менструаций, что ведет к «накоплению» неслущивающегося эндометрия, а также гиперстимуляции из-за уровня эстрогенов.
- Рак молочной железы
- Бесплодие, невынашивание беременности, преждевременные роды — наиболее частые осложнения синдрома Штейна-Левенталя, они отмечаются у 50-90% женщин.
Но при грамотно назначенном лечении такие пациентки имеют все шансы зачать, выносить и родить малыша.
Диагностика
Предварительный диагноз устанавливается на основании клинической картины, для подтверждения которого проводится ряд исследований.
- Анализы на содержание гормонов (ЛГ, ФСГ, эстрогены, андрогены и т.п.), а также исследование на уровень инсулина. Кроме того, проводится биохимия крови с целью выявления обменных нарушений (холестерин, триглицериды и др.)
- УЗИ органов малого таза необходимо для визуализации изменений в яичниках, признаков овуляции и др.
- МРТ турецкого седла проводится для обследования гипофиза
- В некоторых случаях может назначаться лапароскопия — осмотр с применением специального оборудования (лапароскопа), введенного через переднюю стенку брюшины. Показанием к этому исследованию является подозрение на опухоль, на трубную беременность, на возможный разрыв кисты яичника.
- Биопсия — метод диагностики при синдроме Штейна-Левенталя, суть которого заключается в гистологическом исследовании взятых образцов ткани.
Как лечить синдром Штейна-Левенталя

Целью терапии является восстановление менструальной и фертильной функции, коррекция нарушений, связанных с повышенным содержанием андрогенов. Кроме того, необходима нормализация веса пациентки и обменных процессов в организме. Лечение синдрома Штейна-Левенталя — многоэтапный процесс, направленный, прежде всего, на устранение тех нарушений, которые спровоцировали развитие патологии. Различают консервативные и хирургические методы лечения. Для нормализации веса пациентки в случае ожирения разрабатывается план питания и подбирается комплекс специальных физических упражнений.
Затем проводится ликвидация гормональных нарушений — восстановление менструального цикла, нормализация показателей углеводного и жирового обмена, снижение проявлений гирсутизма. Во время проведения гормонотерапии результат лечения контролируется с помощью исследований уровня гормонов и УЗИ. Для пациенток, планирующих беременность, проводится стимуляция овуляции.
Тактика терапии и выбор необходимых лекарств зависит от цели лечения. Однако следует подчеркнуть, что ни одна схема не является универсальной, в каждом конкретном случае разрабатывается индивидуально. При отсутствии эффекта от консервативных методов в течение одного года целесообразно назначение хирургического лечения. Следует учитывать, что неоправданно длительная медикаментозная терапия или выжидательная тактика могут привести к необратимым изменениям в яичниках. Кроме того, хирургические методы показаны также для предупреждения развития гиперплазии эндометрия и злокачественных образований. Таким образом, восстановление овуляции и функции желтого тела с помощью операции является профилактикой рака.
Основными оперативными методиками при синдроме Штейна-Левенталя являются клиновидная резекция яичников, лазерная или диатермокоагуляция, декапсуляция. Сегодня существует возможность проведения лапароскопии — малотравматичного способа выполнения операции, среди основных преимуществ которого следует отметить, помимо эффективности, короткий реабилитационный период и отличный косметический результат.
Профилактика
Специфической профилактики синдрома Штейна-Левенталя сегодня не существует. Однако можно снизить риск развития болезни, исключив неблагоприятные факторы, влияющие на развитие заболевания. Предотвращение воспалительных заболеваний половой сферы, коррекция питания, направленная на профилактику ожирения, физическая активность — эти несложные меры помогут сохранить здоровье.
Консультации специалистов
Гинекология
| Наименование услуги | Стоимость, руб. |
| Первичная консультация гинеколога | 2 300 |
| Повторная консультация гинеколога | 1 900 |
| Первичный прием по уро-гинекологии | 2 400 |
| Повторный прием по уро-гинекологии | 1 900 |
Эндокринология
| Наименование услуги | Стоимость, руб. |
| Консультация эндокринолога | 2 300 |
Виды оказываемых услуг
| Наименование услуги | Стоимость, руб. |
| Гистероскопия | 20 500 |
| Биопсия эндометрия | 3 500 |
| Гистологическое исследование эндометрия | 2 200 |
| Гистологическое исследование эндоцервикса | 2 200 |
| УЗИ гинекологическое экспертное | 2 800 |
Подпишитесь на новости
Упростите свою жизнь – наша рассылка станет полезной для Вас.
Источник
Поликистоз яичников (ПКЯ) – это патологические изменения структуры и функции яичников на фоне нейроэндокринных нарушений, сопровождающихся гиперандрогенией, нарушением менструального цикла и процесса фолликулогенеза, ановуляцией, гипертрихозом, ожирением.
Выделяют первичный поликистоз яичников (болезнь ПКЯ, синдром Штейна-Левенталя) и вторичный поликистоз яичников (синдром ПКЯ); сопровождает постпубертатную форму адреногенитального синдрома и гипоталамичечкую дисфункцию различного этиопатогенеза).
Частота среди гинекологических заболеваний достигает 5%, а среди больных страдающих бесплодием и нарушениями цикла до 30%.
Патогенез первичного поликистоза яичников
Цирхоральный ритм выделения люлиберина (гонадотропного рилизинг-гормона) в медиобазальном гипоталамусе нарушен и выбросы характеризуются высокой частотой и амплитудой. Изменяется секреция и выделение гонадотропинов гипофизом – повышение уровня ЛГ при уменьшении выделения ФСГ. Данные нарушения функционирования гипоталамуса возникают на фоне наследственной предрасположенности в период полового созревания, то есть в период наибольшей неустойчивости нейроэндокринных органов. В результате происходит снижение чувствительности гипоталамуса к эстрогенам яичника, нарушается формирование положительной обратной связи между эстрогенами и гипоталамусом, гипофизом. Овуляторный выброс гонадотропинов отсутствует, синтез эстрогенов снижен, имеет постоянный монотонный характер. Ановуляция приводит к относительному дефициту прогестерона, уменьшается его ингибирующее влияние на пролиферацию эндометрия и железистой ткани молочных желез. Клетки гранулезы многочисленных незрелых фолликулов производят ингибин, что снижает уже сниженный уровень ФСГ. Избыток ЛГ на фоне недостатка ФСГ запускает процесс кистозной атрезии антральных фолликулов яичников.
Образование ароматаз и энзимов, превращающие андрогены в эстрогены, происходит под воздействием ФСГ в клетках гранулезы фолликула, что зреет, и зависит от числа слоев клеток гранулезы, то есть от степени зрелости фолликула. При недостатке ФСГ (и/или избытка ЛГ) процесс образования ароматаз подавляется и, следовательно, уменьшается синтез эстрогенов из андрогенов. Эстрогены необходимы для митотического распределения клеток гранулезы, сопровождающего рост фолликула. Формируется порочный круг, препятствующий нормальному синтезу эстрогенов и процессу фолликулогенеза, когда вместо доминантного фолликула в яичниках происходит процесс кистозной атрезии антральных фолликулов.
В крови пациенток с поликостозом яичников обнаружен низкий уровень стероидсвязывающего глобулина, что ведет к повышению содержания биологически активных эстрогенов. Внегонадный синтез эстрогенов из андрогенов в жировой ткани имеет постоянный ациклический характер, что не зависит от уровня гонадотропных гормонов. Возникает еще один порочный круг, когда эстрогены способствуют образованию адипоцитов, а жировая ткань является местом синтеза эстрогенов. Гиперэстрогения сопровождается гиперпластическими процессами эндометрия и тканей других органов-мишеней. Следствием гиперандрогении является нарушение менструального цикла по типу олигоменореи и развитие гипертрихоза.
Таким образом, первичный поликистоз яичников формируется в пубертатном возрасте под влиянием нарушений функциональной активности гипоталамических структур, регулирующих пульсирующие выделения люлиберина. Ритм выделения и величина выброса люлиберина увеличиваются, что вызывает нарушение фолликулогенеза и синтеза стероидов в яичниках, определены изменения обмена веществ. С пубертатного периода развивается хроническая ановуляция и характерным отличительным признаком болезни ПКЯ является первичное бесплодие.
Клинические симптомы первичного поликистоза яичников
Основными клиническими симптомами поликистоза яичников – являются увеличение яичников, первичное бесплодие, нарушение менструального цикла по типу олигоаменореи (реже ациклические кровотечения), повышение веса тела, гипертрихоз. Начало манифестации заболевания – пубертатный период. Морфотип всегда женский (кардинальный признак для женщин с поликистозом яичников) с нерезко выраженным гипертрихозом на фоне ожирения, что имеет равномерный, универсальный характер. Молочные железы развиты правильно, без признаков гипоплазии. Увеличение яичников всегда двустороннее, они отличаются плотностью и отсутствием болезненности при пальпации. Бесплодие носит первичный характер и является основным признаком.
Возраст наступления менархе соответствует общепопуляционному, однако менструальный цикл не устанавливается, а развивается олиго – или аменорея. До 25% женщин с первичным ПКЯ имеют гиперпластические процессы в эндометрии (железисто-кистозная гиперплазия, аденоматозная гиперплазия, аденоматозные полипы), которые обусловлены длительным действием эстрогенов при пониженной секреции прогестерона и отсутствия секреторной трансформации эндометрия. Необходимо помнить, что гиперплазия эндометрия может развиваться и на фоне олиго – и аменореи.
Гиперандрогения не достигает высокого уровня при первичных поликистозных яичниках. Это же касается и ее клинических проявлений: гирсутизма, облысения, себореи, множественных acne vulgaris. Гипертрихоз нерезко выражен. Стержневые волосы расположены на голени, задней поверхности бедер, промежности, реже белой линии живота. Оволосение лица обычно ограничивается “усиками” над верхней губой.
Диагностика первичного поликистоза яичников
Диагностика первичного поликистоза яичников основывается на данных анамнеза (своевременное менархе в 12-13 лет; нарушение менструального цикла и гипертрихоз с менархе; универсальное ожирение при телосложении женского типа; первичное бесплодие). Диагностика первичного ПКЯ базируется на данных ультразвукового исследования органов малого таза (предпочтительно интравагинальное сканирование): увеличенные размеры яичников более 4,0*3,0*3,0 см; множественные кистозно-атрезирующие фолликулы диаметром от 5-7 до 10-15 мм; повышенная плотность капсулы яичника и увеличение его толщины. Окончательный диагноз устанавливается после лапароскопического исследования с биопсией ткани яичника. Типичная интраоперационая картина первичных поликистозных яичников: сглаженная белосоватая капсула, по поверхности видны древовидные мелкие сосуды, увеличение размеров яичников до 5-6 см в длину и 4 см в ширину. О толщине капсулы можно косвенно судить по отсутствию фолликулярных кисточек, что просвечиваются. Гормональные методы исследования имеют вспомогательную роль. Для диагностики источника гиперандрогении используется дексаметазоновая проба с определением концентрации тестостерона в крови и 17-КС в моче до и после приема дексаметазона. При гиперандрогении яичникового генеза концентрация указанных метаболитов уменьшается на 30-40%, а при выработке андрогенов в надпочечниках – на 50-70%.
Дифференциальную диагностику первичных поликистозных яичников проводят с постпубертатной формой адреногенитального синдрома, нейрообменно-эндокринным синдромом. При указанных патологических состояниях развиваются вторичные поликистозные яичники, что на начальных стадиях развития имеют некоторые морфологические особенности, а в конечных стадиях практически не отличаются макроскопически от первичного поликистиза яичников.
При постпубертатной форме адреногенитального синдрома нарушение стероидогенеза в результате дефицита фермента надпочечников С21-гидроксилазы появляются только после периода полового созревания. В результате повышается синтез андрогенов в надпочечниках с нарушением процесса фолликулогенеза и синтеза эстрогенов в яичниках. В следующем увеличивается синтез андрогенов в яичниках. Происходит процесс кистозной атрезии фолликулов, но при этом нарушение секреции ФСГ и ЛГ не столь выражено как при первичном ПКЯ. Результатом этого может быть периодическое созревание фолликула, овуляция и наступление беременности.
Морфотип женщины с постпубертатною формой адреногенитального синдрома характеризуется нерезко выраженными чертами вирилизации по увеличению ширины плеч и незначительным сужением таза, так называемый “спортивный” тип телосложения. Ожирение отсутствует, а следовательно внегонадный синтез андрогенов не увеличен. Молочные железы гипопластические. Яичники увеличены, но меньше чем при первичном ПКЯ, иногда асимметрично. Оволосение носит избыточный характер и выражено более интенсивно. Гипертрихоз распространяется на внутреннюю поверхность бедер, промежность, низ живота; на лице появляются стержневой волос на верхней губе, особенно на щеках и на подбородке. Беременность наступает редко и чаще всего заканчивается самопроизвольным абортом в 1-м триместре. По результатам дексаметазоновой пробы отмечается значительное снижение уровня андрогенов после ее окончания (до 50-75%).
Развитие вторичных поликистозных яичников центрального генеза связывают с нейрообменно-эндокринным синдромом, который возникает после осложнений беременности и родов, инфекций, интоксикаций, стрессов, травм головного мозга. Происходит нарушение функциональных структур гипоталамуса, следствием которого является хроническая ановуляция с формированием морфологических и гормональных нарушений яичников, характерных для ПКЯ.
Опорными пунктами диагноза являются типичный анамнез – нарушение менструального цикла, ожирение, бесплодие, которое возникает после родов, абортов, инфекций, интоксикации, стрессовых ситуаций. Диагностическое значение имеет специфический характер ожирения (так называемый гипоталамический) с преимущественным отложением жира на плечевом поясе, нижней половине живота, с полосами растяжения на коже и усиленной пигментации в области складок кожи. Для нейрообменно-эндокринного синдрома характерно наличие гипоталамических вегетативных кризов. Бесплодие чаще вторичное. Гипертрихоз возникает одновременно с ожирением и прогрессирует одновременно с ним. Размеры яичников и их гистологическая структура четко коррелируют с длительностью заболевания и в стадии манифестации практически аналогичны структуре яичников при первичных ПРК.
Лечение первичного поликистоза яичников
Лечение первичного поликистоза яичников направлено на восстановление фертильности и профилактику гиперпластических процессов эндометрия, в том числе и рака эндометрия. В лечении бесплодия основная отметка – индукция овуляции, что достигается различными методами (консервативными и оперативными). Из медикаментозных методов стимуляции наиболее широкое распространение получили назначения кломифена, начиная с дозы 50 мг/сут ежедневно в раннюю пролиферативную фазу с поддержкой лютеиновой фазы хорионическим гонадотропином или гестагенными. Определенное место занимает стимуляция овуляции пергоналом, а также применение люлиберина в пульсирующем цирхоральном режиме-1 раз в час.
Оперативное лечение поликистоза яичников (клиновидная резекция 2/3 яичников, термо – и электрокаутеризация, лазеропунктура) применяется как для лечения бесплодия, так и при неэффективности консервативных методов коррекции гиперпластических процессов эндометрия:
- безуспешные попытки медикаментозной индукции овуляции в течение полугода;
- рецидивирующая железисто-кистозная гиперплазия;
- наличие аденоматозных изменений в эндометрии;
- длительность бесплодия более 5 лет.
Расширение показаний к операции необходимо женщинам, которые впервые обратились к врачу в возрасте старше 30 лет. Восстановление овуляторных циклов после оперативного лечения – процесс временный, с максимумом до 6-9 месяцев после операции и постепенным снижение эффекта на конец первого года с последующим развитием стойкой ановуляции.
Пациентки после оперативного лечения остаются под диспансерным наблюдением. Женщинам, которым операция сделана по онкологическим показаниям, необходимо лечение синтетическими прогестинами или чистыми гестагенными в течении 6 месяцев с контрольным интравагинально ультразвуковым сканированием и биопсией эндометрия через 6 месяцев. Аналогичная терапия показана для профилактики гиперпластических процессов эндометрия. Очень эффективно применение препаратов, обладающих антиандрогенныой активностью, например, ципротерона ацетат (“Диане-35” по контрацептивным схеме как монотерапия, так и в сочетании с андрокуром по 50-100 мг/сут с 1-го по 10 день цикла после приема пищи).
Прогноз для жизни у пациенток с первичным поликистозом яичников благоприятный при адекватной терапии, вместе с этим они должны быть включены в группу риска развития злокачественных процессов эндометрия, яичников, молочных желез.
Источник
