Синдром шихана или апоплексия гипофиза

Синдром Шихана (апоплексия гипофиза) – это послеродовой гипопитуитаризм, вызванный некрозом гипофиза. Обычно является результатом тяжелой гипотонии или шока, вызванного массивным кровоизлиянием во время или после родов.

Пациенты апоплексией имеют разную степень дефицита гормонов передней доли гипофиза. Его частота уменьшается во всем мире. Расстройство является редкой причиной гипопитуитаризма в развитых странах в связи с достижениями акушерской помощи.
Но все еще частое явление в слаборазвитых, развивающихся странах. Патология развивается медленно, диагностируется поздно. История послеродового кровотечения, неспособность к лактации, прекращение менструаций являются важными ключами к диагнозу. Ранняя диагностика и лечение важны для снижения заболеваемости и смертности.
Альтернативные названия
Послеродовой некроз гипофиза; послеродовой пангипопитуитаризм.
Причина
Синдром Шихана является редким осложнением беременности, возникающим после чрезмерной кровопотери.
Он возникает в результате ишемического некроза гипофиза из-за тяжелого послеродового кровотечения. Спазм сосудов, тромбоз, сдавление сосудов гипофизарных артерий описаны как возможные причины.
Предполагается, что увеличение патологии гипофиза, небольшой размер мышц, диссеминированное внутрисосудистое свертывание, аутоиммунитет играют роль в патогенезе. Характеризуется различной степенью дисфункции передней доли гипофиза.
Некоторая степень гипопитуитаризма встречается почти у трети пациентов с тяжелым послеродовым кровотечением. Симптоматическая функция задней доли гипофиза встречается редко, у многих пациентов нарушены нейрогипофизарные функции.
В большинстве случаев внезапное падение кровяного давления и последующий шок, вызваны акушерским кровотечением, предшествуют появлению симптомов.
По мнению многих врачей, степень повреждения передней доли гипофиза до возникновения синдрома Шихана варьирует от 75 до 90 процентов. Увеличенный гипофиз требует больше, чем обычно, объемов кислорода. Любое нарушение кровотока представляет угрозу для железы.
Сильный спазм кровеносных сосудов, питающих гипофиз (связанный с шоком), приводит к недостатку кислорода (ишемия гипофиза), различным степеням повреждения клеток в зависимости от тяжести и продолжительности артериолярного спазма.
Некроз гипофиза встречается в сочетании с другими расстройствами, но гораздо реже. Эти расстройства включают серповидноклеточную анемию, гигантоклеточный артериит, несколько других, включая травму.

Затронутые группы населения
Синдром Шихана поражает женщин с чрезмерной кровопотерей и нарушением кровообращения после родов. Частота возникновения не известна.
Связанные расстройства
Антифосфолипидный синдром (APLS) – редкое аутоиммунное заболевание, характеризующееся повторяющимися тромбами. Обычно появляются в возрасте до 45 лет. Также связан с повторными самопроизвольными абортами без видимой причины у молодых женщин.
Встречается семейная история нарушений свертываемости крови. Антифосфолипидный синдром возникает у людей с волчанкой, родственными аутоиммунными заболеваниями или как первичный синдром у здоровых людей.
Гипофизит означает воспаление гипофиза. Раздражение, вызванное воспалительной реакцией, может мешать выработке одного или нескольких гормонов. Гипофизит и поражения гипофиза, такие как аденомы, могут имитировать симптомы синдрома Шихана.
Симптомы
Пациент может чувствовать себя уставшим и испытывать потерю веса (из-за недостатка гормонов щитовидной железы), потерю волос на лобке или подмышками (из-за недостатка половых гормонов), низкое кровяное давление (из-за недостатка адренокортикотропного гормона ).
- Отсутствие лактации;
- Прекращение менструального цикла или очень легкие менструации;
- Гипотиреоз с усталостью;
- Нетерпимость к холоду;
- Запор;
- Прибавка в весе, выпадение волос;
- Медленный сердечный ритм, низкое кровяное давление;
- Дефицит гонадотропина, приводящий к аменорее, приливам, снижению либидо.
Клинические особенности зависят от степени недостаточности секреции гормонов:
- Пролактин, гормон, стимулирующий лактацию;
- Гонадотропины (лютеинизирующий гормон [LH], фолликулостимулирующий гормон [FSH]), регулируют функцию яичников;
- ТТГ, регулирует работу щитовидной железы;
- АКТГ, адренокортикотрофин, который стимулирует кору надпочечников;
- Гормон роста (GH).
Сколько ткани гипофиза убито и насколько снижены уровни гормонов в кровообращении, определяет, что происходит с матерью. Пациенты с хронической формой имеют меньшую долю поврежденной ткани. Могут не проявлять симптомы в течение недель или даже лет после рождения.
Наиболее тяжелая форма состояния связана с прекращением лактации после родов. Менструация не начинается снова, сексуальный интерес (либидо) уменьшается, волосы в подмышках (подмышечная впадина) медленно исчезают, грудь уменьшается в размерах (атрофия).
Для некоторых женщин менструальные периоды возвращаются. Сообщалось о последующих беременностях.
Характерные симптомы гипотиреоза (усталость, сухость кожи, запоры, увеличение веса, вялость) развиваются постепенно. Тяжелый дефицит АКТГ связан с усталостью, хронической гипотензией с обмороком, неспособностью реагировать на стресс.
Обычно появляются через несколько недель, месяцев после рождения ребенка.
Последствия дефицита гормона роста ограничиваются некоторой потерей мышечной силы, повышенным содержанием жира в организме, увеличенной чувствительностью к инсулину.
Менее распространенная острая форма очень опасна. При этих случаях остается менее 10 процентов нормального объема ткани гипофиза. Пациенты имеют постоянное низкое кровяное давление (гипотония), нерегулярное и быстрое сердцебиение (тахикардия), отсутствие лактации, низкий уровень сахара в крови (гипогликемия) сразу после родов.
Как при хронической, так и острой формах могут быть признаки несахарного диабета (ДИ). Например, ненормальная жажда, увеличенное потребление воды, большой объем мочи.

Диагностика
У женщин с тяжелым кровотечением при родах, сопровождающимся длительным снижением артериального давления, лечение начинают как можно скорее.
Диагноз синдрома Шихана частично основан на истории болезни. В частности, произошла ли потеря крови, какие-либо другие осложнения, связанные с родами. Важно определить, были ли трудности с грудным вскармливанием или отсутствие молока после родов – это два важных признака.
Исследуется кровь для определения уровней нескольких гормонов. Иногда проводится более подробный тип теста, называемый «динамическим». Он включает проверку уровня гормонов до и после стимуляции гипофиза, чтобы оценить, как он функционирует.
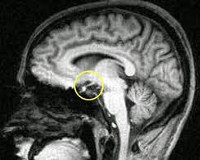
Сканирования, такие как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), выполняются для исследования размера и структуры гипофиза.

Лечение
Общий принцип лечения гипопитуитаризма действует и для синдрома Шихана. Целью терапии является замена дефицитных гормонов. Лечение важно не только для коррекции эндокринных нарушений, но и для снижения смертности.
- При вторичном гипотиреозе и гипокортизолизме глюкокортикоиды следует заменить на гормоны щитовидной железы.
- Дефицит гонадотропина и гипогонадизм лечат заместительной гормональной терапией.
- Для пациентов с несахарным диабетом предпочтительным методом является 1-дезамино-8-d-аргинин-вазопрессин или десмопрессин (DDAVP).
- Следует рассмотреть возможность замены GH у пациентов с дефицитом GH. Дозировка GH индивидуальна. ГР следует начинать с низких доз (0,1–0,3 мг / сут). Титровать в сторону увеличения на 0,1 мг / сут в месяц при тщательном мониторинге, чтобы поддерживать уровни инсулиноподобного фактора роста-1 в возрастном диапазоне пациента.
Лечение синдрома Шихана состоит из замены гормонов: яичников, щитовидной железы, адренокортикальные (АКТГ). Поскольку в большинстве случаев дефицит АКТГ является лишь частичным, продолжение заместительной терапии кортизолом может не потребоваться.
Гидрокортизон или преднизон используются для замены АКТГ и кортизола. Тироксин заменяет гормон щитовидной железы. Замена эстрогена, прогестерона достигается путем применения оральных контрацептивов.
Признаки несахарного диабета требуют использования демопрессина. Заместительная терапия гормоном роста (GH) одобрена для взрослых с документированным дефицитом GH. Его использование в случаях синдрома Шихана должно контролироваться врачом, имеющим опыт использования ГР.
Побочные эффекты от лечения
Если уровень гормонов в крови тщательно контролируется, побочных эффектов не должно быть. Они возникают редко, когда дозировка гормональной терапии слишком высока или слишком низка. Это легко исправить путем корректировки дозы соответствующего лекарства. Любые возникающие проблемы следует обсудить со своим врачом.
Смотрите видео – советы врача, как определить болезнь на ранней стадии.
Как наследуется
Нет, синдром Шихана не наследуется. Связан исключительно с беременностью.
Долгосрочные последствия
Клинические признаки гипопитуитаризма часто неуловимы. Могут пройти годы после родов, прежде чем будет поставлен диагноз. История послеродового кровотечения, неспособность к лактации, прекращение менструаций являются важными ключами к диагнозу.
Лечение гормонами длительное. Необходимо регулярно проходить осмотры у врача. Если принимаете стероиды, надо знать правила их использования, уметь проводить экстренную инъекцию гидрокортизона. Необходимо носить браслет где указано, что принимаете стероидные препараты.
Понравилась статья? Поделись с друзьями:
Источник
Синдро́м Шиха́на (послеро́довый инфаркт гипо́физа, послеродовый некроз гипофиза) — возникает в случаях осложнения родового акта массивным кровотечением с развитием артериальной гипотонии. Во время беременности размеры гипофиза увеличиваются, однако кровоснабжение его не усиливается. На фоне развившейся вследствие послеродового кровотечения артериальной гипотонии кровоснабжение гипофиза резко уменьшается — развиваются гипоксия и некроз гипофиза. В процесс может вовлекаться весь аденогипофиз (гипопитуитаризм), но чаще всего повреждаются именно лактотрофные клетки. Из-за отсутствия пролактина прекращается лактация — грудное вскармливание становится невозможным[1]. Синдром Шихана — вторая по распространённости причина гипопитуитаризма у взрослых.
Этиология и патогенез[править | править код]
Гиповолемия во время родов (в результате массивной кровопотери) ведёт к уменьшению кровотока в уже увеличенном гипофизе. Это приводит к вазоконстрикции и последующему инфаркту железы (белый инфаркт с коагуляционным некрозом). Первый симптом — резкое прекращение лактации, так как ацидофильные клетки, продуцирующие пролактин, в данное время будут преобладать. Через несколько месяцев проявляются другие симптомы гипопитуитаризма (например, вторичная аменорея из-за дефицита гонадотропинов).
Эпидемиология[править | править код]
Пангипопитуитаризм значительно чаще развивается у женщин молодого и среднего возраста (20—40 лет), однако известны отдельные случаи заболевания как в более раннем, так и в пожилом возрасте[2]. Описано развитие синдрома Шихана у девочки 12 лет после ювенильного маточного кровотечения[3].
Клиническая картина[править | править код]
Клиническая картина весьма вариабельна и слагается из специфических симптомов гормональной недостаточности и полиморфных нейровегетативных проявлений. Тяжесть и характер течения заболевания (быстрое или постепенное) во многом определяется степенью снижения функции надпочечников. Тяжёлый гипокортицизм снижает сопротивляемость пациентов к интеркуррентным инфекциям и к различным стрессовым ситуациям[2].
Диагностика[править | править код]
В типичных случаях диагностика проста́. Своевременная диагностика задерживается у пациентов с вялотекущим синдромом Шихана, хотя отсутствие лактации после родов, сопровождавшихся геморрагией, длительное снижение трудоспособности и нарушения менструальной функции должны наводить на мысль о гипопитуитаризме[2].
Лечение[править | править код]
Должно быть направлено на возмещение гормональной недостаточности гипоталамо-гипофизарной системы. В клинической практике используют преимущественно гормональные препараты периферических эндокринных желез и в меньшей степени тропных гормонов гипофиза в виду их отсутствия или дороговизны. Значительным препятствием на пути использования препаратов гипофизарных гормонов является быстрое развитие рефрактерности к ним в связи с повышением уровня антител[2].
Существует два подхода в лечении Синдрома Шихана: заместительная гормонотерапия и применение симптоматических препаратов. Нужно помнить[кому?], что лечение Синдрома Шихана в домашних условиях строго запрещено[кем?]. Нельзя пробовать какие-либо народные рецепты[какие?], принимать медикаменты не зная, что это, и в целом заниматься самолечением.[стиль]
Примечания[править | править код]
- ↑ Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 94, 166. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.
- ↑ 1 2 3 4 Клиническая эндокринология. Руководство / Под ред. Н. Т. Старковой. — 3-е изд., перераб. и доп. — СПб.: Питер, 2002. — С. 111—118. — 576 с. — («Спутник Врача»). — 4000 экз. — ISBN 5-272-00314-4.
- ↑ Каюшева И. В., Романкова М. Г. Случай синдрома Шихана у девочки // Вопр. охр. мат. — 1976. — Т.21, № 8. — С. 87—88.
Ссылки[править | править код]
Источник

Синдром Шихана — нейроэндокринное расстройство, вызванное гибелью клеток гипофиза вследствие осложненных родов или аборта. Проявляется снижением секреции молока вплоть до полного прекращения, олигоменореей и аменореей, отечностью тела, ломкостью волос и ногтей, головокружениями, обмороками, слабостью, быстрой утомляемостью, гиперпигментацией кожи. Для диагностики используют анализ уровня гормонов гипофиза, щитовидной железы, яичников, надпочечников, прицельную рентгенографию черепа, КТ, МРТ. Схема лечения синдрома Шихана предполагает назначение заместительной гормонотерапии, симптоматических противоанемических и анаболических средств.
Общие сведения
Синдром Шихана является второй по частоте причиной возникновения гипопитуитаризма во взрослом возрасте. Заболевание впервые описано в конце XIX века, названо в честь британского ученого Гарольда Лиминга Шихана, установившего связь между некрозом аденогипофиза и тяжелой кровопотерей в родах в 1937 году. Распространенность клинически выраженного заболевания не превышает 0,1%, в бедных и развивающихся странах этот показатель выше, например, в Индии послеродовый гипопитуитаризм определяется у 2,7-3,9% рожениц старше 20 лет. Легкие формы расстройства могут не распознаваться, часто расцениваются как гипофункция щитовидной железы или вегетососудистая дистония по гипотоническому типу. При массивных кровотечениях после родов и абортов признаки гипопитуитаризма определяются у 40-45% женщин. Болезнь Шихана развивается у 25% пациенток, потерявших в родах до 800 мл крови, у 50% рожениц с кровопотерей до 1 л и у 65-67% — с потерей более 1 л крови.
Синдром Шихана
Причины синдрома Шихана
Морфологическая основа для развития послеродового гипопитуитаризма — гибель клеток аденогипофиза с последующим развитием гормональной недостаточности. Деструктивно-некротические процессы в гипофизарной ткани обычно связаны с нарушением кровоснабжения железы, компенсаторно увеличивающейся во время беременности. Непосредственными причинами артериальной гипотонии, приводящей к необратимым повреждениям клеток гипофиза, являются:
- Массивные кровопотери. Критичным для развития синдрома объемом потерянной крови считается 800-1000 мл. Угрожающие акушерские кровотечения наблюдаются при внематочной беременности, преждевременной отслойке, предлежании или приращении плаценты, гипотонии матки, родовом травматизме (разрыве матки или ее шейки, влагалища, промежности).
- Инфекционно-токсический шок. Выраженные микроциркуляторные нарушения при септическом шоке возникают под действием эндо- и экзотоксинов микробных агентов. Значительное бактериальное обсеменение возможно при длительном безводном периоде в результате преждевременного излития околоплодных вод, хориоамнионите, послеродовом эндометрите, перитоните, сепсисе.
- ДВС-синдром. Генерализованное внутрисосудистое свертывание крови с тромбозом сосудистого русла и коагулопатическим кровотечением вызывает тяжелые ишемические нарушения в различных органах, в том числе гипофизе. ДВС развивается на фоне кровопотерь, шоковых состояний, эмболии околоплодными водами и иммунных конфликтов, усугубляет их течение.
Предрасполагающими факторами к возникновению болезни Шихана являются гестоз, протекающий с повышенным артериальным давлением и нарушением функции почек, идиопатические и вторичные тромбоцитопении, артериальная гипертония и симптоматические артериальные гипертензии, выраженная почечная недостаточность. В группу риска также входят пациентки с многоплодной беременностью и стремительными родами.
Патогенез
Ключевое звено в развитии синдрома Шихана — несоответствие между потребностью гипофиза в кровоснабжении и объемом поступающей крови. У беременных отмечается физиологичное увеличение размеров гипофизарной ткани на 120-136%, связанное с необходимостью вынашивания плода и подготовки организма женщины к родам. В первую очередь гипертрофируются и гиперплазируются лактотропоциты — клетки, секретирующие гормон пролактин, под действием которого развивается и готовится к выработке молока ткань молочных желез. При этом кровоток в органе остается неизменным, поэтому гипофиз становится особенно чувствительным к нарушениям кровообращения. Гиповолемические и коагулопатические кровотечения, возникающие во время родов, приводят к дефициту кровоснабжения железистой ткани, что сопровождается вазоконстрикцией и последующим белым инфарктом с коагуляционным некрозом. В результате гибели клеток прекращается выработка гормонов передней доли гипофиза, что формирует типичную клиническую картину болезни Шихана.
Классификация
Систематизация форм послеродового гипопитуитаризма осуществляется с учетом тяжести клинической картины и степени повреждения аденогипофиза. По выраженности симптоматики заболевание бывает легким, средним и тяжелым. На основании глубины поражения железистой ткани современные специалисты в сфере акушерства и гинекологии выделяют следующие варианты синдрома Шихана:
- Глобальный. Из-за необратимых повреждений отсутствует или резко снижена секреция тиреотропного гормона, гонадолиберинов, АКТГ с выпадением соответствующих функций.
- Частичный. Секретирующая ткань частично сохранена, вследствие ее деструкции отмечается тиреотропная, гонадотропная и адренокортикотропная недостаточность.
- Комбинированный. Разрушение гипофизарной ткани привело к нарушению работы пары желез внутренней секреции (надпочечников и щитовидной или половых и щитовидной).
Степень тяжести синдрома напрямую связана с выраженностью повреждений гипофиза: легкая форма расстройства возникает при деструкции 60-70% клеток аденогипофиза, клинические повреждения средней тяжести становятся заметными при разрушении более 80% гипофизарной ткани, гибель 90% клеток сопровождается тяжелой питуитарной недостаточностью.
Симптомы синдрома Шихана
В зависимости от глубины деструктивных процессов заболевание дебютирует сразу или в течение нескольких месяцев после родов. Зачастую первым признаком послеродового гипопитуитаризма становится инволюция грудных желез и нарушение секреции молока (гипогалактия, агалактия). В последующем клиническая картина синдрома дополняется другими проявлениями нейроэндокринной недостаточности. При легком течении заболевания количества секретируемого молока недостаточно для удовлетворения пищевых потребностей младенца. Женщина периодически испытывает головные боли, жалуется на быструю утомляемость, головокружения, возникающие на фоне падения артериального давления.
Болезнь Шихана средней тяжести проявляется полным отсутствием молока, постоянным упадком сил, сонливостью, снижением памяти, склонностью к обморочным состояниям. У пациентки отмечается отечность, увеличивается масса тела, возникают запоры. Несмотря на отсутствие грудного вскармливания, месячный цикл восстанавливается не сразу, менструации становятся скудными и укорачиваются до 2-3 дней (олигоменорея). При тяжелом течении клиника усугубляется стойкой аменореей, генерализованными отеками всего тела, снижением веса. Молочные железы и наружные половые органы гипотрофируются. Женщины жалуются на ломкость ногтей, выпадение волос. Кожа приобретает ровный бронзовый оттенок.
Осложнения
Характерным последствием средней и тяжелой форм синдрома Шихана является терапевтически резистентная анемия. В наиболее тяжелых случаях гормональная недостаточность, возникающая при послеродовом гипопитуитаризме, осложняется глубоким угнетением функций нервной, дыхательной, сердечно-сосудистой и других систем вследствие гипопитуитарной или гипотиреоиодной комы, развития синдрома Уотерхауса-Фридериксена (острой надпочечниковой недостаточности). Нарушение гонадотропной функции гипофиза приводит к преждевременной инволюции молочных желез, раннему климаксу, стойкому бесплодию.
Диагностика
Появление признаков нейроэндокринной недостаточности после недавних осложненных родов либо аборта является основанием для детального исследования функции гипофиза. Диагностический поиск при подозрении на синдром Шихана направлен на оценку состояния и функциональных возможностей гипофизарной ткани. Наиболее информативными для постановки диагноза послеродового гипопитуитаризма считаются:
- Исследование содержания гормонов. О нарушении секреторной функции аденогипофиза свидетельствует снижение концентрации ТТГ, АКТГ, ФСГ, ЛГ, пролактина. Косвенным признаком недостаточного синтеза тропных гормонов является низкий уровень эстриола, трийодтиронина (Т3), тироксина (Т4), кортизола.
- Методы медицинской визуализации. Прицельный рентгенологический снимок турецкого седла позволяет выявить уменьшение размеров железы. Более подробную информацию о структуре и изменениях органа предоставляют томографические методики (МРТ, компьютерная томография).
В качестве дополнительных обследований рекомендованы анализ мочи на 17-кетостероиды, глюкозотолерантный тест (после сахарной нагрузки отмечается гипогликемическая кривая). Заболевание дифференцируют с опухолями гипофиза, энцефалитом, нейросаркоидозом, гипокортицизмом (болезнью Аддисона), гипотиреозом, вторичной гипофункцией яичников. При необходимости пациентку консультируют эндокринолог, невропатолог, нейрохирург, онколог.
Лечение синдрома Шихана
Основными задачами терапии послеродового гипопитуитаризма являются восстановление нормального гормонального фона и коррекция возможных симптоматических расстройств. Курс патогенетического лечения назначают с учетом формы и степени тяжести заболевания. Стандартная схема лечения предусматривает использование таких методов и подходов, как:
- Заместительная гормонотерапия. С учетом дефицита тропных гормонов пациенткам на постоянной основе или курсами назначают глюкокортикоиды, препараты щитовидной железы. До 45 лет при нарушении менструального цикла циклически применяют оральные контрацептивы.
- Симптоматические средства. Поскольку болезнь Шихана часто проявляется устойчивой к терапии анемией, показано периодическое использование препаратов железа под контролем общего анализа крови. Для обеспечения физиологичного белкового обмена рекомендованы анаболики.
Прогноз и профилактика
Ранняя диагностика и адекватное лечение (в большинстве случаев — пожизненное) позволяет существенно повысить качество жизни пациентки и исключить развитие опасных осложнений. Для профилактики синдрома Шихана рекомендуется планирование беременности, отказ от абортов. Своевременная постановка на учет в женской консультации, регулярные плановые осмотры акушера-гинеколога обеспечивают своевременное выявление осложнений беременности, генитальной и соматической патологии, способных привести к возникновению массивных акушерских кровотечений, ДВС-синдрома, ИТШ.
Источник
