Синдром шерешевского тернера этиология патогенез
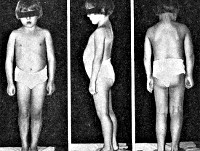
Синдром Шерешевского–Тернера (СШТ) — генетически детерминированное заболевание, развивающееся в результате качественного либо количественного нарушения одной половой Х-хромосомы. Основыне проявления — низкий рост (132 см), выраженный половой инфантилизм — первичная аменорея, отсутствие вторичных половых признаков, недоразвитие внутренних гениталий.
Этиология. Нерасхождение половых хромосом в процессе мейоза у родителей.
Патогенез. В основе заболевания лежит аномалия половых хромосом, что в свою очередь приводит к врожденной аномалии половой дифференцировки, а нередко и к различным соматическим аномалиям. Вместо присущих женскому организму XX половых хромосом чаще всего имеется лишь одна Х-хромосома. Это происходит вследствие потери второй половой хромосомы в процессе мейоза. В связи с этим возникает неполный хромосомный набор (кариотип 45Х). Однако при этом заболевании могут быть различные варианты мозаицизма: 45Х/46ХХ; 45X/46XY; 45Х/47ХХХ и др. Врожденное отсутствие половых желез в пубертатный период вызывает гипогенитализм. Сопутствующие характерные симптомы (задержка роста, врожденные пороки сердца, пороки развития почек и т. д.) зависят от генной патологии аутосом.
Клиника. Больные низкого роста, обычно не выше 150 см, задержка роста пропорциональная. Отставание в росте начинается обычно уже в первые годы жизни ребенка, однако наиболее выраженным оно становится в период полового созревания. Часто наблюдается укорочение нижней челюсти. Ушные раковины расположены низко. Сзади на шее отмечается низкая граница роста волос. Шея обычно короткая. Нередко имеются кожные складки, идущие от головы к плечам, что придает больному вид сфинкса. Грудная клетка широкая. Часто отмечаются аномалии скелета: вдавление в области грудины, укорочение IV и V пястных костей, умеренное отставание костного возраста от паспортного, не превышающее обычно 3 лет, высокое твердое небо, умеренный остеопороз и т. д.
Нередко отмечаются пороки развития внутренних органов: незаращение межжелудочковой перегородки и артериального (боталлова) протока, стеноз легочной артерии, перешейка аорты и т. д. Вследствие окклюзии почечных артерий нередко развивается артериальная гипертония. В ряде случаев возникают пороки развития почек (двойные лоханки, гипоплазия или подковообразная почка и т. д.). Нередко имеются врожденные дефекты органа зрения (птоз, дальтонизм, косоглазие и т. д.). Вторичные половые признаки отсутствуют или слабо выражены (скудное оволосение на лобке и под мышками, отсутствие молочных желез, аменорея). Отмечаются гипоплазия больших и малых половых губ, матки, узкое влагалище. Яичники не определяются. При наличии у больных зачатков ткани яичка (хромосомный комплекс 45X/46XY) возникают черты вирилизации (гипертрофия клитора, гирсутизм, гипертрихоз и т. д.). Иногда отмечается некоторое снижение интеллекта. Частота соматических симптомов в процентах при дисгенезии гонад (Н. А. Зарубина) представлена ниже.
Лабораторные данные. В крови уровень гонадотропных гормонов повышен, а эстрогенов — резко снижен, иногда отмечается небольшое повышение уровня гормона роста. Содержание СБЙ в пределах нормы.
Отмечается значительное выделение с мочой гонадотропинов и низкое — эстрогенов. Выделение с мочой 17-КС и 17-ОКС находится на нижней границе нормы. Содержание СБЙ в пределах нормы. Отмечается некоторое ускорение поглощения l3lI щитовидной железой. Основной обмен в норме или несколько понижен.
Диагностические пробы. С целью определения генетического пола проводят исследование хромосомного комплекса и полового хроматина. При исследовании хромосомного комплекса чаще всего выявляется кариотип 45Х (рис 66, 67). Мозаицизм может быть представлен в виде 45Х/46ХХ; 45X/46XY; 45Х/ /47ХХХ и т. д. Половой хроматин отрицателен при наборе хромосом 45Х или 45X/46XY; при клоне 45Х/46ХХ он определяется в малом количестве. Исследование полового хроматина приводят обычно в эпителиальных клетках слизистой оболочки полости рта или влагалища. Рентгенодиагностика. При краниографии турецкое седло чаще обычной величины, реже уменьшено, нередко определяется гиперпневматизация пазухи основной кости. При рентгенологическом исследовании других костей отмечается гипертрофический остеопороз с наличием кистоподобных дефектов костного вещества, имеющих четкие границы. Патологическое синостозирование отмечается в метаэпифизарных зонах скелета, одиночные или множественные аномалии развития костей — чаще всего в лучезапястных суставах, костях кистей, коленных суставах и позвоночнике (относительное укорочение фаланг кистей, деформации лучезапястного сустава по типу Маделунга и т. д.) (рис. 68). На рентгенограмме кисти и лучезапястного сустава отмечается отставание костного возраста от паспортного (задержка созревания скелета обычно на 3—31/2 года) . На пневмопельвиограмме видна резкая атрофия матки и яичников.
Лечение. Выбор тактики лечения больных с синдромом Шерешевского — Тернера зависит от наличия или отсутствия в кариотипе У- хромосомы. Если в кариотипе обнаруживаются элементы Y-хромосомы, яичники удаляют оперативным путем в молодом возрасте (до 20 лет), с целью предотвращения перерождения тканей железы в злокачественную опухоль.
В случаях отсутствия Y-хромосомы в кариотипе пациенток, либо после хирургического удаления яичников назначают заместительную гормональную терапию эстрогенами в возрасте 16-18 лет, целью которой является развитие вторичных половых признаков (оволосение по женскому типу, увеличение молочных желез), снижение уровня гонадотропинов, восстановление менструального цикла, предупреждение развития эстрогендефицитных состояний — остеопороза, нарушений метаболизма, заболеваний сердечно-сосудистой системы, повышение качества жизни и адаптированность в социум. При необходимости больным оказывается психологическая помощь.
Низкорослость корригируется введением гормона роста до закрытия зон роста. Прогноз синдрома Шерешевского-Тернера благоприятный в отношении продолжительности жизни и интеллектуального развития. В отношении восстановления детородной функции прогноз неблагоприятный, большая часть пациенток остается бесплодной.
Источник
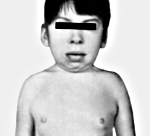
Синдром Шерешевского-Тёрнера — хромосомная патология, обусловленная частичной или полной Х-моносомией. Клиническими признаками синдрома Шерешевского-Тёрнера служат низкорослость, гипогонадизм, пороки развития (ВПС, подковообразая почка, косоглазие и др.), лимфостаз, деформация суставов, крыловидные складки кожи на шее и др. Решающими аргументами в постановке диагноза синдрома Шерешевского-Тёрнера служат характерные клинические особенности, данные исследования полового хроматина и кариотипа; возможна дородовая диагностика патологии у плода. Больные с синдромом Шерешевского-Тёрнера нуждаются в гормональной терапии (гормоном роста, половыми гормонами), коррекции врожденных пороков развития и эстетических недостатков.
Общие сведения
Синдром Шерешевского-Тёрнера — генетически детерминированная первичная дисгенезия гонад, развивающаяся вследствие нарушения половой Х-хромосомы. С синдромом Шерешевского-Тёрнера рождается 1 из 3000 новорожденных, однако истинная популяционная частота заболевания неизвестна, поскольку нередко происходит самопроизвольное прерывание беременности на ранних сроках. В литературе данное заболевание встречается под различными названиями — синдром Шерешевского-Тёрнера, синдром Шерешевского, синдром Тёрнера, синдром Ульриха-Тёрнера – по имени авторов, внесших свой вклад в изучение патологии. Синдром Тёрнера в подавляющем большинстве случаев встречается у девочек, крайне редко наблюдается у мальчиков.

Синдром Шерешевского-Тёрнера
Причины синдрома Шерешевского-Тёрнера
В основе развития синдрома Шерешевского-Тёрнера лежит структурная или количественная аномалия Х-хромосомы. Более чем в 60% случаев наблюдается полная моносомия по Х-хромосоме (кариотип 45,Х0), т. е. отсутствие второй половой хромосомы. Около 20% случаев синдрома Шерешевского-Тёрнера обусловлены структурными перестройками Х-хромосомы: делецией короткого или длинного плеча, изохромососмой Х по длинному или короткому плечу, транслокацией Х/Х, кольцевой Х-хромосомой и пр. В оставшихся 20% цитогенетических вариантах имеет место мозаицизм (45,Х0/46,ХХ; 45,X0/46,XY и др.). Механизм возникновения синдрома Шерешевского-Тёрнера у мужчин объясняется транслокацией или хромосомным мозаицизмом.
Риск развития у плода синдрома Шерешевского-Тёрнера никак не связан с возрастом матери. Истинными причинами количественных, качественных или структурных аномалий Х-хромосомы является нарушение мейотического расхождения хромосом, приводящее к анеуплоидии (при Х-моносомии), либо нарушение дробления зиготы (при хромосомном мозаицизме). Практически во всех случаях при кариотипе 45,Х0 имеет место утрата отцовской Х-хромосомы.
Отсутствие или структурные дефекты половой X-хромосомы вызывают нарушение формирования половых желез и многочисленные пороки внутриутробного развития. Беременность плодом, имеющим синдром Шерешевского-Тёрнера, обычно сопровождается токсикозом, угрозой выкидыша и преждевременных родов.
Симптомы синдрома Шерешевского-Тёрнера
Дети с синдромом Шерешевского-Тёрнера могут рождаться недоношенными, однако даже в случае доношенной беременности росто-весовые показатели ребенка нередко снижены (масса тела 2500—2800 г, длина 42-48 см). Уже при рождении у ребенка могут быть обнаружены типичные признаки синдрома Шерешевского-Тёрнера: короткая шея со складками кожи по бокам (птеригиум-синдром), врожденные пороки сердца, лимфостаз, отечность стоп и кистей и др. В период новорожденности таким детям свойственно нарушение сосания, моторное беспокойство, частые срыгивания фонтаном. В раннем возрасте дети с синдромом Шерешевского-Тёрнера отличаются отставанием в физическом развитии, задержкой речевого развития, частыми повторными средними отитами, приводящими к кондуктивной тугоухости.
К моменту пубертатного периода рост больных составляет 130-145 см. Кроме низкорослости, типичный внешний вид характеризуется короткой шеей с крыловидными складками, «лицом сфинкса», низкой границей роста волос, микрогнатией, деформацией ушных раковин, широкой грудной клеткой. Изменения костно-суставной системы у больных с синдромом Шерешевского-Тёрнера могут быть представлены врожденной дисплазией тазобедренных суставов, девиацией локтевых суставов, сколиозом. Ранее развитие остеопророза вследствие дефицита эстрогенов обусловливает высокую частоту переломов костей запястий, позвоночника, шейки бедра. Нарушения черепно-лицевого скелета включают микрогнатию, высокое готическое нёбо, аномалии прикуса.
Наиболее частыми сердечно-сосудистыми пороками, сопровождающими синдром Шерешевского-Тёрнера, служат ДМЖП, открытый артериальный проток, коарктация аорты, аневризма аорты. Со стороны мочевыделительной системы у больных может отмечаться наличие подковообразной почки, удвоение лоханок, стеноз почечных артерий, приводящий к артериальной гипертензии. Нарушения развития зрительной системы при синдроме Шерешевского-Тёрнера в большинстве случаев представлены птозом, косоглазием, близорукостью, дальтонизмом.
Интеллект, как правило, сохранен; в редких случаях отмечается олигофрения. Среди сопутствующих заболеваний у лиц с синдромом Шерешевского-Тёрнера обычно выявляются гипотиреоз, тиреоидит Хашимото, витилиго, множественные пигментные невусы, алопеция, гипертрихоз, сахарный диабет 1-го и 2-го типа, целиакия, ожирение, ИБС. У больных с синдромом Шерешевского-Тёрнера значительно повышен риск развития рака толстой кишки.
Ведущим признаком синдрома Шерешевского-Тёрнера является первичный гипогонадизм (половой инфантилизм), который выявляется почти у 100% пациенток. Яичники представлены двухсторонними фиброзными тяжами, не содержащими фолликулов; отмечается гипоплазия матки. Иногда встречаются рудиментарные яичники с овариальной стромой и отдельными примордиальными фолликулами. Большие половые губы имеют мошонкообразный вид; малые половые губы, клитор и девственная плева недоразвиты. При синдроме Шерешевского-Тёрнера отмечается первичная аменорея, недоразвитие молочных желез, непигментированные втянутые соски, скудное подмышечное и лобковое оволосение. В подавляющем большинстве случаев женщины с синдромом Шерешевского-Тернера страдают бесплодием, однако при мозаичных вариантах возможно зачатие и вынашивание плода.
У мужчин с синдромом Шерешевского-Тёрнера, кроме характерных внешних признаков и соматических пороков, отмечается гипоплазия яичек, двусторонний крипторхизм, иногда – анорхия, низкий уровень тестостерона.
Диагностика синдрома Шерешевского-Тёрнера
У новорожденных синдром Шерешевского-Тёрнера может быть заподозрен неонатологом или педиатром по наличию крыловидной складки шеи и лимфедемы. При отсутствии явных внешних признаков диагноз нередко устанавливается только в пубертатном периоде на основании низкого роста, отсутствия менархе, невыраженности вторичных половых признаков.
При исследовании уровня гормонов определяется повышение гонадотропинов и снижение эстрогенов в крови. Решающее значение в диагностике синдрома Шерешевского-Тёрнера принадлежит определению полового хроматина и исследованию кариотипа. При обнаружении характерных признаков синдрома Шерешевского-Тёрнера у плода по данным акушерского УЗИ, решается вопрос о проведении инвазивной пренатальной диагностики.
Больные с синдромом Шерешевского-Тёрнера нуждаются в консультации генетика, эндокринолога, кардиолога, кардиохирурга, нефролога, офтальмолога, отоларинголога, лимфолога, гинеколога-эндокринолога (женщины), андролога (мужчины). Для обнаружения врожденных пороков и сопутствующих заболеваний показано выполнение ЭхоКГ, МРТ сердца, ЭКГ, УЗИ почек, рентгенографии позвоночника, денситометрии, рентгенографии костей стоп и кистей и др. В рамках диагностического обследования женщинам проводится гинекологическое исследование, УЗИ органов малого таза; мужчинам – УЗИ мошонки, исследование андрогенного профиля. В случае аномалиях зубных рядов детям необходима консультация ортодонта.
С целью дифференциальной диагностики синдрома Шерешевского-Тёрнера и гипофизарного нанизма необходимо проведение исследования уровня гормонов гипофиза в крови, рентгенографии турецкого седла, электроэнцефалографии.
Лечение синдрома Шерешевского-Тёрнера
Основными задачами лечения пациенток с синдромом Шерешевского-Тёрнера служат стимуляция роста, индукция формирования вторичных половых признаков и регулярного менструального цикла. В раннем детстве лечение неспецифично — массаж, ЛФК, витамины, полноценное питание, охранительный режим.
С целью увеличения конечного роста назначается рекомбинантный гормон роста (соматотропин) в виде ежедневных подкожных инъекций до достижения пациенткой костного возраста 15 лет и уменьшения скорости роста до 2 см в год. В большинстве случаев ростостимулирующая терапия помогает больным вырасти до 150–155 см. Лечение гормоном роста рекомендуется сочетать терапией анаболическими стероидами.
Для имитации нормального полового созревания с 13-14 лет назначается заместительная терапия эстрогенами, а через 12–18 месяцев циклическая терапия эстроген-прогестагеновыми оральными контрацептивами. Заместительная гормонотерапия проводится до возраста естественной менопаузы у здоровых женщин (примерно до 50 лет). Мужчинам с синдромом Шерешевского-Тернера назначается ЗГТ мужскими половыми гормонами.
При гемодинамически значимых ВПС осуществляется их хирургическая коррекция. Устранение крыловидных складок шеи проводится методами пластической хирургии.
При достижении адекватного уровня полового развития женщины с синдромом Шерешевского-Тернера могут иметь детей с помощью ЭКО, используя донорскую яйцеклетку. При наличии кратковременной овариальной активности возможно использование для оплодотворения собственных ооцитов. Проблема избыточного роста волос решается с помощью эпиляции.
Прогноз и профилактика синдроме Шерешевского-Тёрнера
В целом синдром Шерешевского-Тёрнера не оказывает значимого влияния на продолжительность жизни. Исключение составляют случаи тяжелых ВПС, раннего развития и декомпенсации сопутствующих заболеваний. При адекватной терапии больные с синдромом Шерешевского-Тёрнера способны создавать семьи, вести нормальную сексуальную жизнь, однако большая часть из них остается бесплодными.
Учитывая полиморфизм проявлений синдрома Шерешевского-Тёрнера, ведение и наблюдение таких больных осуществляется специалистами в области генетики, педиатрии, эндокринологии, гинекологии, андрологии, урологии, кардиологии, офтальмологии и др.
Единственно возможными методами профилактики рождения ребенка с синдромом Шерешевского-Тёрнера могут служить медико-генетическое консультирование и пренатальная диагностика.
Источник
Хромосомы X
моносомии синдром (синдром Шерешевского
—Тернера, синдром Тернера, ХО-синдром).
Характеризуется полным или частичным
отсутствием одной половой хромосомы,
нарушениями формирования яичников
и полового созревания, аменореей,
бесплодием. Клинически впервые описан
отечественным эндокринологом Н. А.
Шерешевским в 1926 г.
Этиология. Причиной развития синдрома
является либо полное, либо частичное
(делеция) отсутствие одной половой
хромосомы. Встречаются и мозаичные
варианты, в частности, 45, Х/46,XX.
Патогенез. Отсутствие или изменение
половой хромосомы приводит к нарушению
созревания яичников, отсутствию или
позднему частичному половому
созреванию и бесплодию.
Классификация. В диагнозе указывается
кариотипический вариант синдрома —
полное отсутствие половой хромосомы,
структурное изменение ее или мозаицизм.
Клиническая картина. В ряде случаев
диагноз синдрома можно заподозрить
уже в периоде новорожденности. Типичны
лимфатический отек кистей и стоп, а
также наличие «избыточной» кожи на
задней поверхности шеи. Нередко
размеры тела при рождении ниже срока
гестации. В дальнейшем отмечается
задержка процессов роста, по этому
показателю девочки отстают от своих
сверстниц. По мере роста и развития
больного манифестируются дисморфиче-ские
признаки — формируется широкая грудная
клетка с широко расставленными
втянутыми сосками. Имеют место короткая
шея, низкая линия роста волос,
образуется крыловидная кожная складка,
идущая от затылка к плечевому поясу;
нередко деформируются голени. Примерно
в половине случаев диагностируются
пороки развития сердца и крупных сосудов
(дефект межжелудочковой перегородки,
коарктация аорты) и мочевыделительной
системы. Нередко имеет место гиперпигментация
кожных покровов. Снижение умственного
развития отмечается у 16% детей,
страдающих синдромом Шерешевского—Тернера.
К подростковому возрасту задержка
физического развития прогрессирует;
выявляется половой инфантилизм, при
этом наружные половые органы недоразвиты,
рост молочных желез отсутствует.
Вторичное оволосенение выражено очень
скудно либо вообще отсутствует. Всегда
имеет место первичная, а в некоторых
случаях вторичная аменорея.
Диагностика. При наличии фенотипических
признаков синдрома первично
определяется половой хроматин. При
получении отрицательных результатов
при женском фенотипе проводится
кариотипирование.
Дифференциальная диагностика. При
наличии типичных признаков синдрома
Шерешевского—Тернера и нормального
кариотипа (46,XX) диагностируют
синдром Нунан. Кроме того, при нормальном
кариотипе исключаются другие причины
низкорослости и полового инфантилизма.
Лечение направлено на коррекцию
низкорослости путем проведения курсов
человеческого соматропина, а также
формирование вторичных половых признаков
путем назначения эстрогенов.
23. Синдрам Шихана. Этиопатогенез, клиника, диагностика, лечение.
Послеродовый гипопитуитаризм (синдром
Шиена)– синдром, развивающийся
вследствие некротических изменений в
гипофизе, возникающих на фоне спазма
или внутрисосудистого свёртывания
крови в сосудах передней доли гипофиза
после кровотечений или инфекционно-токсического
шока при родах или абортах, характеризующийся
симптомо-комплексом, клинически
проявляющимся в снижении функции
периферических эндокринных желёз.
Способствуют развитию вышеуказанных
изменений особенности кровоснабжения
гипофиза, масса передней доли которого
во время беременности увеличивается в
2 раза. Определённую роль играют препараты
спорыньи, широко применяемые во время
родов и при кровотечении. Гестоз является
предрасполагающим фактором.
Выраженная клиническая картина
синдрома Шиена развивается при поражении
80% ткани аденогипофиза.
При синдроме Шиена наряду с некротическими
изменениями в гипофизе вследствие
внутрисосудистых тромбозов возникают
изменения трофического характера других
органов и систем – почек, печени, мозговых
структур. Предрасполагающими моментами
для развития синдрома являются повторные
частые роды (с интервалом менее 2 лет).
Синдром характеризуется различной
степенью гипофункции щитовидной,
надпочечниковой и половой желёз.
Выделяют следующие формы синдрома:
1) Глобальная– с клиническими
проявлениями недостаточности
тиреотропного, адренокортикотропного
гормонов, гонадотропинов (заболевание
может протекать в лёгкой или тяжёлой
форме);
2) Частичная– с недостаточностью
гонадотропной, тиреотропной и
адренокортикотропной функции;
3) Комбинированная недостаточность:
— гонадотропной и тиреотропной функций;
— тиреотропной и адренокортикотропной
функций;
— гонадотропной и адренокортикотропной
функций.
В зависимости от степени тяжести
синдрома выделяют три формы:
1) Лёгкая– характеризуется
головной болью, быстрой утомляемостью,
зябкостью, тенденцией к гипотензии. У
больных отмечается снижение функции
щитовидной железы и глюкокортикоидной
функции надпочечников;
2) Средней тяжести– характеризуется
снижением гормональной функции яичников
(олигоменорея, ановуляторное бесплодие),
щитовидной железы (пастозность, склонность
к отёчности, ломкость ногтей, сухость
кожи, утомляемость, гипотензия с
наклонностью к обморокам);
3) Тяжёлая– выявляется
симптоматика тотальной гипофункции
гипофиза с выраженной недостаточностью
гонадотропинов (стойкая аменорея,
гипотрофия половых органов и молочных
желёз), тиреотропного гормона (микседема,
облысение, сонливость, снижение памяти),
адренокортикотропного гормона
(гипотензия, адинамия, слабость, усиленная
пигментация кожи), отмечается выраженное
падение массы тела.
Для синдрома Шиена характерна анемия,
плохо поддающаяся обычной терапии.
Решающим в установлении диагноза
синдрома Шиена являются характерный
анамнез и связь начала заболевания с
кровотечением или инфекционно- токсическим
шоком во время родов или при аборте.
Характерным признаком синдрома является
отсутствие нагрубания молочных желёз
после родов и агалактия. При гормональных
исследованиях выявляют разные степени
снижения в крови гонадотропинов,
адренокортикотропного и тиреотропного
гормонов, гормонов щитовидной железы,
эстрадиола, кортизола. При введении
тропных гормонов соответственно
повышается уровень периферических
гормонов в крови. Отмечаются также
гипогликемия и гипогликемический тип
кривой при нагрузке глюкозой; в моче
снижено содержание 17-кетостероидов.
Лечение:
1) Заместительная терапия глюкокортикоидами
и тиреоторпными препаратами при
клинических проявлениях гипофункции
соответствующих желёз. Целесообразнее
использовать кортизон и преднизолон,
обладающих менее выраженной активностью;
2) При аменорее или олигоменорее женщинам
до 40 лет применяют циклическую
гормонотерапию. После 40 лет используют
андрогены, учитывая их высокий
анаболический эффект;
3) Анаболические препараты (ретаболил,
метиландростендиол);
4) Витамины группы В, С, РР;
5) Биостимуляторы (алоэ, ФИБС);
6) При анемии больным показаны препараты
железа под контролем анализа крови;
7) Питание должно быть полноценным,
следует избегать дефицита белка.
Больных с тяжёлой формой синдрома
Шиена лечат только в условиях
эндокринологического стационара.
Соседние файлы в папке на тел
- #
- #
- #
- #
- #
- #
- #
- #
Источник
