Синдром шегрена код по мкб
Рубрика МКБ-10: M35.0
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M30-M36 Системные поражения соединительной ткани / M35 Другие системные поражения соединительной ткани
Определение и общие сведения[править]
Болезнь Шегрена
Синонимы: синдром Шегрена
Болезнь Шегрена — иммуновоспалительное ревматическое заболевание неизвестной этиологии, характерной чертой которого является хронический аутоиммунный и лимфопролиферативный процесс в секретирующих эпителиальных железах с развитием паренхиматозного сиаладенита с ксеростомией и сухого кератоконъюнктивита с гиполакримией.
Синдром Шегрена развивается у 5-25% больных с системными заболеваниями соединительной ткани, чаще ревматоидный артрит, у 50-75% больных с хроническими аутоиммунными поражениями печени (такими как хронический аутоиммунный гепатит, первичный билиарный цирроз печени) и реже при других аутоиммунных заболеваниях.
Заболеваемость синдромом Шегрена колеблется от 100 до 1000 на 100 000 населения. Пик заболеваемости приходится на 35-50 лет. Женщины страдают в 8-10 раз чаще мужчин. Смертность при синдроме Шегрена в 3 раза выше, чем в популяции.
Этиология и патогенез[править]
Клинические проявления[править]
Синдром Шегрена — это сочетание сухого кератоконъюнктивита и ксеростомии (сухость во рту) с симптомами ревматоидного артрита или других аутоиммунных заболеваний. Сухость слизистых обусловлена лимфоцитарной инфильтрацией слезных, слюнных и других экзокринных желез по ходу ЖКТ и дыхательных путей. У половины больных отмечаются утренняя скованность, артралгия и артрит. Если проявления заболевания не удовлетворяют критериям ревматоидного артрита, СКВ, системной склеродермии или системных васкулитов, ставят диагноз первичного синдрома Шегрена. У 20—25% больных заболевание удовлетворяет критериям перечисленных заболеваний, в этом случае говорят о вторичном синдроме Шегрена.
Сухой синдром (Шегрена): Диагностика[править]
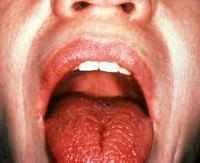
1. Диагноз сухого кератоконъюнктивита ставят при снижении секреции слезной жидкости. Для этого используют пробу Ширмера. Она состоит в следующем. В нижний конъюнктивальный мешок помещают полоску фильтровальной бумаги. В норме за 5 мин пропитывается отрезок длиной не менее 15 мм (у людей старше 60 лет — 10 мм), при синдроме Шегрена — не более 5 мм. Эрозию роговицы выявляют при окраске бенгальским розовым. Для больных с синдромом Шегрена характерно снижение количества слюны, затруднение при жевании и глотании сухой пищи.
2. Лабораторные исследования. У половины больных синдромом Шегрена повышен уровень IgG в сыворотке. Типично появление криоглобулинов. У 90% больных с артритом обнаруживают ревматоидный фактор, который иногда выявляется до появления артрита. У 70% больных методом иммунофлюоресценции выявляют антинуклеарные антитела (тип окрашивания — диффузный или пятнистый, гл. 15, п. II.Г.2.в.1). Часто определяются антитела к одноцепочечной ДНК. Антитела к антигену Ro/SS-A обнаруживаются у 70%, к La/SS-B — у 40%, к тиреоглобулину — у 35% больных синдромом Шегрена. У некоторых больных титр антинуклеарных антител и ревматоидного фактора бывает очень высоким (намного выше, чем при ревматоидном артрите и СКВ).
3. При биопсии нижней губы обнаруживают лимфоцитарную инфильтрацию слюнных желез. Возможно развитие лимфом (обычно B-клеточных или гистиоцитарных) и макроглобулинемии Вальденстрема. В этом случае снижается уровень IgG и титр ревматоидного фактора.
4. Сцинтиграфия с технецием и рентгеноконтрастное исследование околоушных желез выявляют очаговый захват радиофармпрепарата и увеличение протоков желез.
Дифференциальный диагноз[править]
Сухой синдром (Шегрена): Лечение[править]
При сухости глаз закапывают 0,5% раствор метилцеллюлозы (обычно 5 раз в сутки), при сухости во рту рекомендуют запивать пищу водой. При выраженной сухости ротоглотки используют пластиковую бутылку-пульверизатор с 1% водным раствором глицерина. Неприятные ощущения, связанные с сухостью слизистых, можно уменьшить, увлажняя воздух в помещении. Поскольку при синдроме Шегрена повышен риск кариеса, необходим тщательный уход за зубами. Фонд помощи больным синдромом Шегрена публикует списки безрецептурных средств, стимулирующих секреторную активность слизистых и увлажняющих глаза. При язвах конъюнктивы и роговицы применяют борную мазь, на пораженный глаз накладывают повязку. С симптоматической целью применяется пилокарпин, 5 мг внутрь 3 раза в сутки. При обострении показаны кортикостероиды для местного применения, однако их частое использование повышает риск грибковых и бактериальных инфекций. По предварительным данным, при синдроме Шегрена эффективно лечение гидроксихлорохином в течение 1—3 лет. Кортикостероиды и циклофосфамид для приема внутрь назначают только при выявлении злокачественного новообразования. В этом случае дополнительно назначают другие цитостатики и проводят лучевую терапию.
Профилактика[править]
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания.
Прочее[править]
Источники (ссылки)[править]
Российские клинические рекомендации. Ревматология [Электронный ресурс] / Е. Л. Насонов — М. : ГЭОТАР-Медиа, .
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гидроксихлорохин
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Болезнь Шегрена.
Болезнь Шегрена
Описание
Болезнь Шегрена (первичный синдром Шегрена) — системное аутоиммунное заболевание, характеризующиеся хроническим воспалением экзокринных желез, секретирующих преимущественно IgA, прежде всего слюнных и слезных, с постепеннным развитием их секреторной недостаточности в сочетании с различными системными проявлениями. Описана шведским офтальмологом Шегреном в 1933 г.
Наряду с болезнью выделяют синдром Шегрена (вторичный синдром Шегрена) — поражение слезных желез с развитием сухого кератоконъюнктивита и слюнных желез с развитием хронического сиалоаденита и ксеростомии при аутоиммунных заболеваниях — ревматоидном артрите, системной красной волчанке, системной склеродермии, хроническом активном гепатите, первичном билиарном циррозе печени, аутоиммунном тиреоидите и.
Болезнь и синдром Шегрена встречаются у женщин в 20-25 раз чаще, чем у мужчин, обычно в возрасте 20-50 лет.
Симптомы
1.
Поражение слезных желез, роговицы, конъюнктивы, ксерофтальмия в виде сухого кератоконъюнктивита, что проявляется ощущением инородного тела в глазу, светобоязнью, жжением в глазах, покраснением глаз, отсутствием слез, эрозиями и помутнением роговицы.
2.
Поражение слюнных желез — паротит со снижением секреции слюны, сухость во рту (ксеростомия). Околоушные, поднижнечелюстные железы увеличиваются, слюны мало, она густая, развивается хейлит, глоссит, кариес зубов, стоматит.
3.
Поражение других экзокринных желез со снижением функции, что проявляется сухостью кожи, влагалища, пищевода, носа, глотки, трахеитами, бронхитами, дисфагией, ринитами, гастритом с секреторной недостаточностью, вплоть до ахилии, хроническим панкреатитом со снижением внешнесекреторной функции.
4.
Полиартралгии или развитие полиартрита по типу ревматоидного артрита.
5.
Системные проявления: лихорадка, лимфаденопатия, васкулиты, миозиты, увеличение печени, селезенки, поражение почек, синдром Рейно.
Клиника болезни Шегрена зависит от варианта течения. При хроническом течении превалируют признаки поражения экзокринных желез, при подостром — дополнительно в процесс вовлекаются почки, легкие, развиваются некротизирующий васкулит, поражение нервной системы (периферическая полинейропатия, невриты, цереброваскулиты), реже развивается гепатоспленомегалия.
На коже голеней, стоп, бедер, живота, туловища могут быть высыпания по типу геморрагического васкулита, в основе которого лежит повышение содержания в крови и отложение в стенках капилляров у- или криоглобулинов Сыпь сопровождается зудом и болезненным жжением. Теморрагический васкулит, обусловленный преимущественно криоглобулинами, сопровождается появлением пузырьков и пустул с геморрагическим содержимым, имеется четкая связь высыпаний с переохлаждением.
Может вовлекаться в патологический процесс щитовидная железа (гипертрофическая форма аутоиммунного тиреоидита с последующим развитием гипотиреоза).
Лимфоцитопения. Нейтрофилез. Потливость. Снижение потоотделения. Сухость во рту. Увеличение СОЭ. Увеличение лимфоузлов.

Болезнь Шегрена
Причины
Причины заболевания неизвестны. Предполагается роль наследственного фактора, у больных часто обнаруживаются антигены HLA B8, DW3, DW2. Не исключается роль вирусной инфекции, в частности ретровирусов, которые вызывают экспрессию HLA DR-антигена и транслокацию аутоантигенов на мембраны эпителиальных клеток с последующей активацией В-лимфоцитов на фоне недостаточности Т-супрессоров (Jacobsson).
Основным патогенетическим фактором является развитие аутоиммунных реакций с появлением антител к ткани протоков слюнных, слезных и других экзокринных желез (поджелудочной железы, париетальным клеткам желудка). Аутоиммунный характер заболевания подтверждается обширной лимфоидной инфильтрацией пораженных слезных и слюнных желез, а также обнаружением не только органоспецифических (к слезным и слюнным железам), но и органонеспецифических аутоантител (РФ, антиядерных антител, антител к антигенам SA/Ro и SS-B/La). Лимфоидные инфильтраты при болезни Шегрена продуцируют большое количество интерлейкина-2, интерлейкина-6 и интерлейкина-10, способствующих развитию аутоиммунных реакций. При генерализованном течении заболевания (у 30% больных) в процесс вовлекаются мышцы (миозит), почки (интерстициальный нефрит), сосуды (продуктивно-деструктивный васкулит).
Лечение
Лечение болезни Шегрена должно быть комплексным и направленным как на подавление иммунных нарушений в организме, так и на клинически манифестируемые поражения отдельных органов и систем. Ведущая роль в лечении принадлежит врачу-ревматологу, который осуществляет комплексную терапию совместно с окулистом, стоматологом, а при необходимости и с другими специалистами.
В качестве профилактических мер применяется диспансерное наблюдение у ревматолога с привлечением для совместной терапии стоматолога, окулиста, гинеколога и Необходимы постоянный прием поддерживающих доз лекарственных средств, малых доз гормонов (5 мг), цитостатиков (хлорбутин, циклофосфан) и курсовое профилактическое лечение симптоматическими средствами с целью достижения состояния клинической ремиссии.
Важна санация очагов хронической инфекции (хронический тонзиллит, синуситы, кариозные зубы, стоматит). Рекомендуется избегать переохлаждений, простудных заболеваний и нервно-психического перенапряжения. Первичная профилактика болезни Шегрена не разработана.
В период обострения заболевания рекомендуется ограничение речевых нагрузок из-за ксеростомии (сухости во рту). Для уменьшения светобоязни, распространенной у больных первичным синдромом Шегрена, рекомендуется ношение очков с затемненными стеклами (в яркие солнечные дни).
Медикаментозная терапия при болезни Шегрена основана на кортикостероидных гормонах и цитостатиках.
Большое значение имеет местная терапия стоматологических и офтальмологических проявлений болезни Шегрена. В результате уменьшения количества слюны и ее защитных свойств проявления ксеростомии у большинства больных усугубляются сопутствующим кандидозом полости рта. Для борьбы с кандидозом применяется орошение полости рта 2 % раствором двууглекислой соды, смазывание нистатиновой мазью, назначается нистатин по 500 000 ЕД 4-6 раз в день (или леворин, дифлкжан). Таблетки противогрибковых антибиотиков не нужно глотать, а следует рассасывать во рту. При возникновении герпетического поражения слизистой применяется оксолиновая или метилурациловая мази, ацикловир.
Для лечения паренхиматозного паротита можно использовать компрессы из 30% раствора димексида. Они накладываются ежедневно на область околоушных и подчелюстных слюнных желез на 30-40 мин.
Существенное значение имеет также своевременное лечение кариозных зубов и протезирование полости рта.
Местная терапия офтальмологических проявлений болезни Шегрена направлена на преодоление гиполакримии, улучшение регенерации эпителия роговицы и конъюнктивы, профилактику вторичной инфекции. В качестве искусственных слез используется 0,5 % раствор метилцеллюлозы. Его закапывают от 3 до 12 раз в день в зависимости от тяжести поражений. Для борьбы с инфекцией применяются растворы альбуцида, левомицетина, фурацилина.
При болезни Шегрена противопоказаны атропинсодержащие и антигистаминные препараты, способные уменьшить секреторную функцию экзокринных желез.
Немедикаментозное лечение. Лечебная диета.
Назначается физиологически полноценная диета с достаточным количеством витаминов. Рекомендуется 5-6-разовое питание. Показано использование жевательной резинки.
Санаторно-курортное лечение при болезни Шегрена- желудочно-кишечного профиля.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 4 октября 2017;
проверки требуют 9 правок.
Синдро́м Шегре́на — аутоиммунное системное поражение соединительной ткани, проявляющееся вовлечением в патологический процесс желез внешней секреции, главным образом слюнных и слёзных, и хроническим прогрессирующим течением.[3]
Название дано в честь шведского офтальмолога Хенрика Шегрена[sv] (1899—1986 гг.), который впервые описал данный синдром.
Девять из десяти больных синдромом Шегрена — женщины, чаще в климактерическом периоде, хотя синдром встречается в любом возрасте как у женщин, так и у мужчин. В США количество больных оценивается примерно в 4000000 человек, что делает данное заболевание вторым по распространенности среди аутоиммунных ревматических заболеваний.
Синдром Шегрена может существовать сам по себе (первичный), или развиваться через много лет после начала других ревматических заболеваний, таких как ревматоидный артрит, системная красная волчанка, системная склеродермия, первичный билиарный цирроз и др.(вторичный синдром Шегрена).
Этиология[править | править код]
Данный синдром относится к аутоиммунным заболеваниям.
Патогенез[править | править код]
Аутоиммунный процесс приводит к апоптозу секретирующих клеток и эпителия выводных протоков, вызывая повреждение железистой ткани[4].
Синдром Шегрена ассоциирован с увеличенным уровнем в спинномозговой жидкости IL-1RA, антагониста интерлейкина-1 (ИЛ-1). Это позволяет предположить, что болезнь начинается с повышения активности системы ИЛ-1, что компенсаторно влечёт за собой повышение IL-1RA, чтобы уменьшить связывание ИЛ-1 с рецепторами. С другой стороны, синдром Шегрена характеризуется уменьшением уровня ИЛ-1 в слюне, что может вести к воспалению слизистой ротовой полости и её сухости.[5][6]
Клиническая картина[править | править код]
Отличительным симптомом синдрома Шегрена является генерализованная сухость слизистых оболочек, чаще всего включающая в себя:
- Ксерофтальмия («сухой глаз», сухость глаз). На начальном этапе больные могут не предъявлять жалоб. При дальнейшем прогрессировании болезни появляется чувство жжения, рези, «песка» в глазах.
- Ксеростомия («сухой рот», сухость полости рта). Отмечается уменьшение слюноотделения из-за поражения слюнных желез. Развивается хронический паротит, стоматит, кариес. Больные жалуются на выраженную сухость в ротовой полости, «заеды» в уголках рта, затруднение при разговоре, а на поздних стадиях даже на нарушение глотания пищи (дисфагия).
Кроме того, синдром Шегрена может вызывать поражение:
- кожи — выраженная сухость;
- носоглотки — образование корок в носу, развитие отита при поражении евстахиевой трубы, синуситы;
- вагины — зуд, боль;
- дыхательной системы — трахеобронхиты;
- пищеварительной системы — атрофический гастрит с секреторной недостаточностью, гипокинетическая дискинезия желчевыводящих путей, панкреатит;
- почек — гломерулонефрит;
- кровеносных сосудов — синдром Рейно;
- периферической нервной системы — полинейропатии, неврит лицевого, тройничного нерва[7].
Часто развивается выраженный упадок сил, боли в суставах, мышцах.
Пациенты с вторичным синдромом Шегрена имеют симптомы первичного ревматического заболевания, например, системной красной волчанки, ревматоидного артрита или системной склеродермии.
Диагностика[править | править код]
Диагностика синдрома Шегрена осложняется разнообразием симптомов, а также их сходством с симптомами других заболеваний. Тем не менее, сочетание определённых тестов может помочь выставить диагноз:
- ANA-профиль (anti-nuclear antibody — антиядерные антитела). Типичные маркеры — SSA/Ro and SSB/La, из которых SSB/La более специфичный; SSA/Ro часто ассоциирован с другими аутоиммунными состояниями, но часто присутствует у больных синдромом Шегрена.[8][9]
- Проба Ширмера. Оценивает продукцию слез: полоска фильтровальной бумаги закладывается за нижнее веко на пять минут, затем измеряется длина смоченной слезой бумаги. Менее 5 мм говорит в пользу синдрома Шегрена. Необходимо помнить, что функция слёзоотделения уменьшается с возрастом, а также при некоторых других нарушениях.
- Сиалометрия.
- В норме при стимуляции аскорбиновой кислотой за 5 мин выделяется приблизительно 2,5-6,0 мл слюны.
- Нестимулированный сбор слюны. Пациент в течение 15 минут собирает в пробирку слюну. Положительным считается результат менее чем 1,5 мл.
- Сиалография. Рентгенконтрастное исследование. Контраст вводится в проток околоушной слюнной железы, который открывается в щеке в преддверии рта на уровне шейки второго большого коренного зуба верхней челюсти. После чего выполняется рентгенография этой области. При синдроме Шегрена выявляются участки расширения протока, его деструкции[10].
- Осмотр глаза с помощью щелевой лампы (лампа Гринчелы-Синчелы). Позволяет выявить сухость поверхности глаза.
- Биопсия губы. Обнаруживается инфильтрация слюнных желез лимфоцитами.
- УЗИ-исследование слюнных желез. Простой, неинвазивный, безопасный метод диагностики. В паренхиме желез обнаруживаются малые — 2-6 мм — гипоэхогенные участки, представляющие собой лимфоцитарную инфильтрацию. Часто в протоках желез находятся камни.
Лечение[править | править код]
На данный момент специфического лечения, направленного на восстановление функции желез, не существует. Вместо этого оказывается симптоматическая и поддерживающая помощь.
Для лечения ксерофтальмии используются искусственные слёзы, препараты, содержащие в своем составе действующее вещество протектор эпителия роговицы-гипромеллозу. Некоторые пациенты вынуждены использовать очки для повышения местной влажности. Дополнительно к этому применяется циклоспорин, угнетающий воспаление слезных желез.
Для борьбы с ксеростомией доступны препараты, стимулирующие отток слюны, например, пилокарпин. Рекомендуется запивать пищу водой. При выраженной сухости ротоглотки используют пластиковую бутылку-пульверизатор с 1 % водным раствором глицерина.
При синдроме Шегрена повышен риск кариеса, поэтому необходим тщательный уход за зубами.
Нестероидные противовоспалительные препараты могут быть использованы для лечения мышечно-скелетных симптомов.
Больным с тяжелыми осложнениями могут назначаться кортикостероиды, иммуносупрессивные препараты и иногда внутривенные иммуноглобулины. Также, помогает метотрексат, гидроксихлорохин (плаквенил).
Прогноз[править | править код]
Синдром Шегрена может повреждать жизненно важные органы с переходом в стабильное состояние, постепенным прогрессированием или, наоборот, длительной ремиссией. Такое поведение характерно и для других аутоиммунных заболеваний.[11]
Некоторые больные могут иметь слабо выраженные симптомы сухости глаз и ротовой полости, тогда как у других развиваются серьёзные осложнения. Одним пациентам полностью помогает симптоматическое лечение, другим приходится постоянно бороться с ухудшением зрения, постоянным дискомфортом в глазах, часто рецидивирующими инфекциями ротовой полости, отеком околоушной слюнной железы, затруднением жевания и глотания. Постоянный упадок сил и суставная боль серьёзно снижают качество жизни.
У части пациентов в патологический процесс вовлекаются почки — гломерулонефрит, ведущий к
протеинурии, нарушению концентранционной способности почек и дистальному почечному тубулярному ацидозу.
Больные синдромом Шегрена имеют более высокий риск возникновения неходжкинской лимфомы по сравнению со здоровыми людьми и людьми, больными другими аутоиммунными заболеваниями.[12] У около 5 % пациентов развивается та или иная форма лимфомы.[13]
Кроме того, установлено, что у детей женщин, больных синдромом Шегрена во время беременности, более высокий риск развития неонатальной красной волчанки с врожденной блокадой сердца.[14]
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Синдром Шегрена (сухой синдром, 0322)
- ↑ Sjogren’s syndrome: apoptosis by anti-SSA and anti-SSB antibodies (недоступная ссылка) (2006). Архивировано 27 июля 2011 года.
- ↑ Harboe E, Tjensvoll AB, Vefring HK, Gøransson LG, Kvaløy JT, Omdal R. (2009). Fatigue in primary Sjögren’s syndrome—a link to sickness behaviour in animals? Brain Behav Immun.23(8):1104-8. doi:10.1016/j.bbi.2009.06.151 PMID 19560535
- ↑ Perrier S, Coussedière C, Dubost JJ, Albuisson E, Sauvezie B. (1998) IL-1 receptor antagonist (IL-1RA) gene polymorphism in Sjögren’s syndrome and rheumatoid arthritis. Clin Immunol Immunopathol. 87(3):309-13>
- ↑ Заболевания — Болезнь Шегрена — РA «Надежда»
- ↑ Franceschini F., Cavazzana I. Anti-Ro/SSA and La/SSB antibodies (неопр.) // Autoimmunity. — 2005. — February (т. 38, № 1). — С. 55—63. — doi:10.1080/08916930400022954. — PMID 15804706.
- ↑ V Goëb et al. Clinical significance of autoantibodies recognizing Sjögren’s syndrome A (SSA), SSB, calpastatin and alpha-fodrin in primary Sjögren’s syndrome (англ.) // Clinical and Experimental Immunology (англ.)русск. : journal. — 2007. — Vol. 148, no. 2. — P. 281—287. — doi:10.1111/j.1365-2249.2007.03337.x. — PMID 17286756.
- ↑ Критерии диагноза болезни и синдрома Шегрена
- ↑ National Institute Of Neurological Disorders And Sroke Sjögren’s Syndrome Information Page> https://www.ninds.nih.gov/disorders/sjogrens/sjogrens.htm Архивная копия от 27 июля 2012 на Wayback Machine
- ↑ Voulgarelis M., Skopouli F.N. Clinical, immunologic, and molecular factors predicting lymphoma development in Sjogren’s syndrome patients (англ.) // Clin Rev Allergy Immunol : journal. — 2007. — Vol. 32, no. 3. — P. 265—274. — doi:10.1007/s12016-007-8001-x. — PMID 17992593.
- ↑ Tzioufas A.G., Voulgarelis M. Update on Sjögren’s syndrome autoimmune epithelitis: from classification to increased neoplasias (англ.) // Best Practice & Research: Clinical Rheumatology (англ.)русск. : journal. — 2007. — Vol. 21, no. 6. — P. 989—1010. — doi:10.1016/j.berh.2007.09.001. — PMID 18068857.
- ↑ Manthorpe R., Svensson A., Wirestrand L.E. Late neonatal lupus erythematosus onset in a child born of a mother with primary Sjögren’s syndrome (англ.) // Annals of the Rheumatic Diseases (англ.)русск. : journal. — 2004. — November (vol. 63, no. 11). — P. 1496—1497. — doi:10.1136/ard.2003.014944. — PMID 15479901.
Источник
