Синдром шатерье при постоянной желудочковой экс это

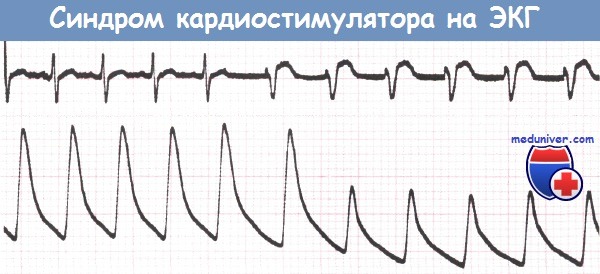
Синдром кардиостимулятора на ЭКГОтрицательное влияние утраты АВ-синхронии, имеющей место при однокамерной стимуляции желудочка (режим VVI), наиболее выражено в покое или при нахождении пациента в вертикальном положении. Исчезновение своевременной систолы предсердий приводит к снижению сердечного выброса до 1/3 от исходной величины и может стать причиной артериальной гипотензии, вплоть до развития синкопального или предсинкопального состояния. Другими симптомами являются слабость, головокружение и одышка. Гипотензия наиболее вероятна и выражена при нахождении пациента в вертикальном положении, максимальная тяжесть проявления — в первые секунды после начала стимуляции желудочков, когда рефлекторные вазоконстрикторные компенсаторные механизмы еще не включились в полной мере. Таким образом, однокамерная стимуляция желудочков наиболее неприемлема для пациентов, у которых устойчиво преобладает синусовый ритм, на фоне которого периодически возникает брадикардия с частотой меньшей, чем длина цикла стимулятора желудочков (например, у пациентов с СССУ или синдромом каротидного синуса). Это было продемонстрировано при амбулаторном мониторировании артериального давления у больных с имплантированным ИВР, работающим в режиме стимуляции желудочков «по требованию».
Начало стимуляции желудочков сопровождалось гипотензией, более выраженной у пациентов, которые жаловались на обмороки или предсинкопальные состояния. Ретроградное (желудочково-предсердное) проведение от навязанного желудочку комплекса вызывает еще более выраженные гемодинамические нарушения. Наблюдающееся при этом расширение предсердий может сопровождаться рефлекторной вазодепрессорной реакцией. Избежать этих проблем позволяет последовательная предсердно-желудочковая стимуляция или стимуляция предсердий, если не нарушена АВ-проводимость.
Синдром кардиостимулятора наблюдается не у всех пациентов с ИВР, работающим в режиме VVI, однако он действительно возникает у небольшой части больных, как это было показано в ряде клинических исследований. Кроме того, менее тяжелые формы этого синдрома, вероятно, просто не диагностируются. Двухкамерная кардиостимуляция позволяет избежать развития синдрома. По мнению автора, у больных, не имеющих постоянной формы ФП, прибегать к использованию режима VVI вместо DDD следует только при исключительных обстоятельствах.
Учебное видео расшифровки ЭКГ при кардиостимуляторе (искусственном водителе ритма)
— Также рекомендуем «Кардиостимуляция верхушки правого желудочка как причина сердечной недостаточности» Оглавление темы «Электрокардиостимуляция (ЭКС)»:
|
Источник
Статья посвящена дифференциальной диагностике и лечению нарушений сердечного ритма и проводимости сердца (ЭКС + синдром Фредерика)
Пациентка А.В.С., 67 лет, обратилась 04.04.2016 г. в поликлинику к участковому терапевту с жалобами на кратковременные эпизоды головокружения, сопровождающиеся резкой слабостью, снижение толерантности к физической нагрузке.
Anamnesis morbi: с 1999 г. страдает артериальной гипертензией с максимальным артериальным давлением (АД) 200/120 мм рт. ст., адаптирована к АД 130/80 мм рт. ст. Инсульт (ОНМК) отрицает.
В мае 2014 г. без предшествующего анамнеза ишемической болезни сердца (ИБС) перенесла инфаркт миокарда нижней стенки левого желудочка. Вмешательств на коронарные артерии (коронароангиография, ангиопластика, стентирование) не было.
В 2003 г. впервые диагностирована фибрилляция предсердий (ФП), с 2014 г. – постоянная форма ФП.
В 2015 г. имплантирован постоянный электрокардиостимулятор (ПЭКС) с режимом работы VVI по поводу синдрома Фредерика.
Регулярно принимает дигоксин 0,50 мг/сут, верапамил 120 мг/сут, фуросемид 80 мг/ нед., ацетилсалициловую кислоту 100 мг/сут, эналаприл 10 мг/сут.
Настоящее ухудшение – с 1 апреля 2016 г., когда возникли жалобы на кратковременные эпизоды головокружения, сопровождающиеся резкой слабостью, снижение толерантности к физической нагрузке.
04.04.2016 г. при подъеме по лестнице в районной поликлинике пациентка потеряла сознание, упала, произошло непроизвольное мочеиспускание.
Anamnesis vitae: рост и развитие соответствуют возрасту. Пенсионерка, инвалидность: II гр.
Перенесенные заболевания: ХОБЛ II ст. Хронический гастрит. Хронический панкреатит. Хронический геморрой. ЦВБ: ДЭП II ст., субкомпенсация. Ожирение II ст. Дислипидемия.
Вредные привычки: курит 1 пачку сигарет в день. Стаж курения – 50 лет. Алкоголь не употребляет.
На момент осмотра: состояние тяжелое. Кожа бледная, акроцианоз, цианоз губ. Пастозность голеней и стоп. Температура тела – 36,5°С. В легких везикулярное дыхание, влажные мелкопузырчатые хрипы в нижних отделах, ЧДД – 15/мин. Ритм сердца правильный, ЧСС – 30/мин, АД – 80/50 мм рт. ст., шумы в сердце не выслушиваются. Живот мягкий, безболезненный. Печень по Курлову 12х11х10 см. Симптомов раздражения брюшины нет. Область почек не изменена. Синдром поколачивания – отрицательный. Результаты дополнительных обследований приведены в таблицах 1.1, 1.2, 1.3.

Вопросы:
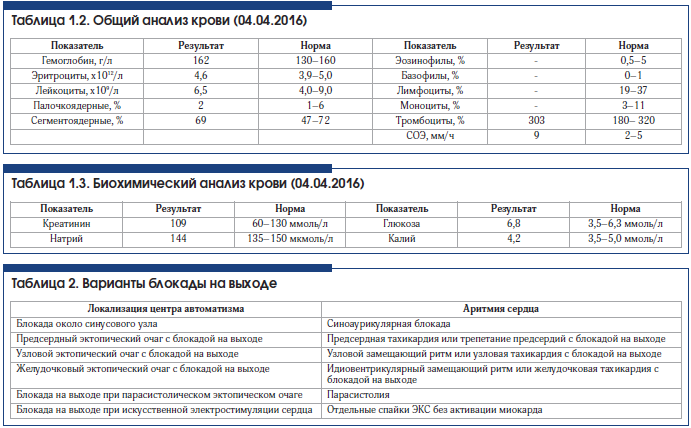
1. Ваше заключение по ЭКГ (рис. 1)?
2. С какими заболеваниями необходимо проводить дифференциальный диагноз?
3. Сформулируйте диагноз.
Ответ
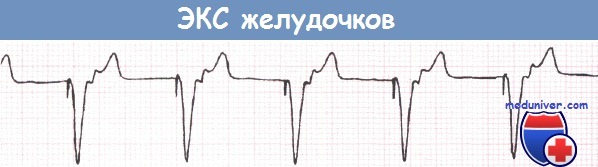
Заключение ЭКГ: мерцание предсердий с АВ-блокадой III степени и блокадой на выходе (отдельные, регулярные спайки ЭКС без активации миокарда). Рубцовые изменения нижней стенки левого желудочка
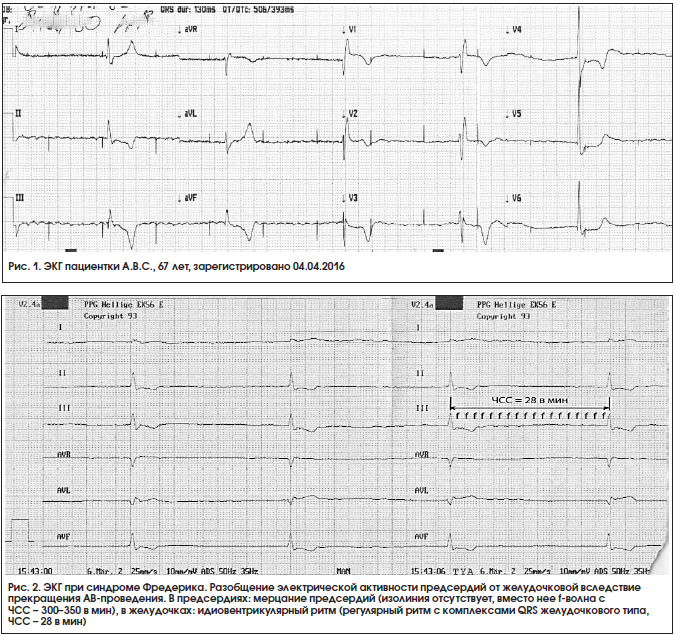
Синдром Фредерика – это сочетание полной поперечной блокады и мерцания или трепетания предсердий [1–3]. При этом предсердная электрическая активность на ЭКГ будет характеризоваться волной f (при мерцании предсердий) или F (при трепетании предсердий), а желудочковая – узловым ритмом (неизмененные комплексы QRS предсердного типа) или идиовентрикулярным ритмом (уширенные, деформированные комплексы QRS желудочкового типа) (рис. 1, 2).
Дифференциальный диагноз ЭКГ-признаков при синдроме Фредерика:
1. СА-блокада.
2. Синусовая брадикардия.
3. Выскакивающие сокращения.
4. АВ-блокада.
5. Мерцательная аритмия, брадисистолическая форма.
6. Узловой и/или идиовентрикулярный ритм.
Блокада на выходе (exit block) – это местная блокада, не позволяющая импульсу возбуждения (синусовому, эктопическому или искусственно вызванному электрокардиостимулятором) распространиться в окружающем миокарде, несмотря на то, что последний находится во внерефрактерном периоде [2–3]. Блокада на выходе является результатом заторможенной проводимости около очага образования импульсов или пониженной интенсивности импульса возбуждения. Первый механизм встречается значительно чаще второго. Блокада на выходе в результате нарушения проводимости миокарда около очага образования импульсов может быть типа I с периодикой Самойлова – Венкебаха или типа II – внезапно наступающего, без постепенного углубления нарушения проводимости. Блокада на выходе – частый феномен, встречается при различной локализации автоматического центра (рис. 1, табл. 2).
Синдром Морганьи – Адамса – Стокса (МАС)
Синдром МАС проявляется приступами потери сознания, обусловленными тяжелой ишемией головного мозга вследствие нарушений сердечного ритма. Этот синдром является клиническим проявлением внезапного прекращения эффективной сердечной деятельности (равной 2 л/мин) и может быть вызван как сильно замедленной или прекратившейся деятельностью желудочков (асистолия желудочков), так и очень резким повышением их активности (трепетание и мерцание желудочков) [3]. В зависимости от характера нарушений ритма, обусловившего появление синдрома МАС, различают его 3 патогенетические формы:
– олиго- или асистолическая (брадикардическая, адинамическая);
– тахисистолическая (тахикардическая, динамическая);
– смешанная.
1. Олигосистолическая или асистолическая форма синдрома МАС.
При этой форме сокращения желудочков замедлены до 20/мин или вообще выпадают. Длящаяся более 5 с желудочковая асистолия вызывает возникновение синдрома МАС (рис. 2).
Брадикардическая форма МАС встречается при синоаурикулярной блокаде и отказе синусового узла, атриовентрикулярной блокаде II и III степени.
2. Тахисистолическая форма синдрома МАС.
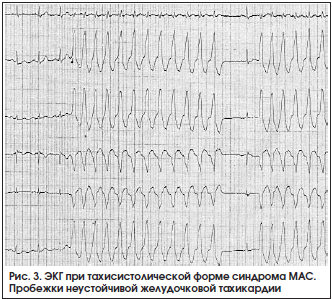
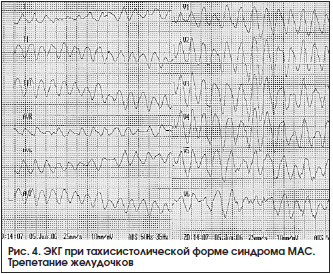
Симптомы при этой форме обычно проявляются при частоте желудочковых сокращений более 200/мин, но это необязательное правило. Появление признаков ишемии головного мозга определяется частотой и длительностью тахикардии, состоянием миокарда и мозговых сосудов (рис. 3, 4).
Тахисистолическая форма синдрома МАС встречается при мерцании или трепетании желудочков, пароксизмальной тахикардии (предсердной или желудочковой), мерцании или трепетании предсердий с высокой частотой желудочковых сокращений.
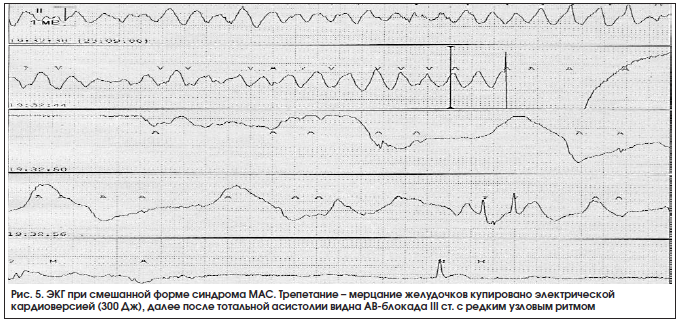
3. Смешанная форма синдрома МАС.
При этой форме периоды желудочковой асистолии чередуются с периодами желудочковой тахикардии, трепетанием и мерцанием желудочков. Обычно это наблюдается у больных с предшествующей полной атриовентрикулярной блокадой, у которых сравнительно часто наступает мерцание или трепетание желудочков (рис. 5).
Дифференциальный диагноз синдрома МАС
1. Рефлекторные обмороки: вазовагальный (обыкновенный обморок, злокачественный вазовагальный синдром), висцеральный (при кашле, глотании, приеме пищи, мочеиспускании, дефекации), синдром каротидного синуса, ортостатическая гипотензия (первичная вегетативная недостаточность, вторичная ортостатическая гипотензия при нейропатии, гиповолемии, длительном постельном режиме, приеме гипотензивных препаратов).
2. Кардиогенные обмороки: обструктивные (стеноз устья аорты, гипертрофическая кардиомиопатия, миксома левого предсердия, легочная гипертензия, ТЭЛА, врожденные пороки), аритмогенные.
3. Обмороки при стенозирующих поражениях прецеребральных артерий (болезнь Такаясу, синдром подключичного обкрадывания, двусторонняя окклюзия прецеребральных артерий).
4. Эпилепсия.
5. Истерия.
Клинический диагноз:
Основное заболевание: ИБС: постинфарктный кардиосклероз (2014 г.).
Фоновые заболевания: Гипертоническая болезнь 3 ст. Артериальная гипертензия 3 ст. 4 риск.
Осложнение: Постоянная форма фибрилляции предсердий. Постоянный ЭКС (2015 г.), истощение источника питания ЭКС. Синдром Фредерика. ХСН II А, II ФК (NYHA). Синдром Морганьи – Адамса – Стокса (брадисистолический вариант).
Сопутствующие заболевания: ЦВБ: ДЭП II ст., декомпенсация. ХОБЛ II ст., вне обострения. Язвенная болезнь желудка, вне обострения. Хронический панкреатит, вне обострения. Хронический геморрой, вне обострения. Ожирение II ст. Дислипидемия.
Источник
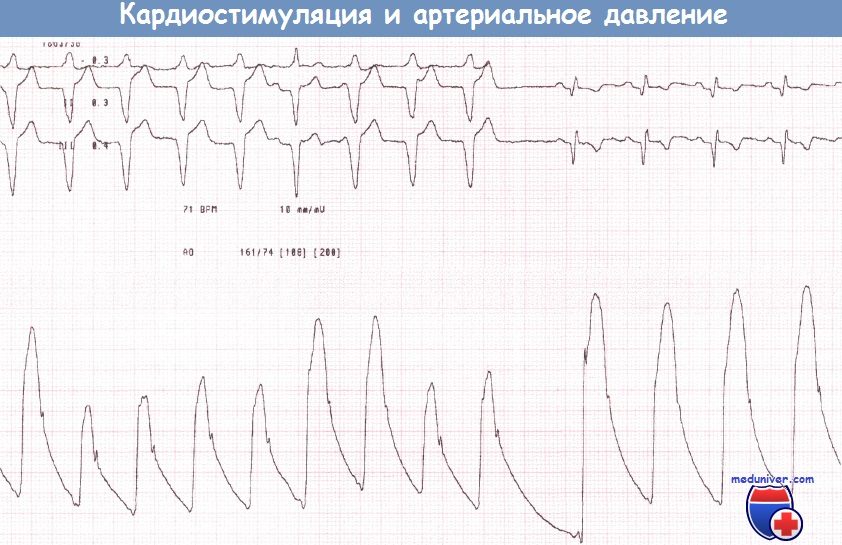
Неблагоприятные гемодинамические последствия желудочковой однокамерной стимуляции впервые описаны T. Mitsui et al. (1969): они сообщили о пациенте, который жаловался на боль в груди, головокружение, одышку, холодный пот и приливы крови к лицу. Эти симптомы были расценены как следствие неадекватной частоты стимуляции, не обеспечивающей оптимальный сердечный индекс. Авторы назвали данный феномен «pacemaking syndrome». H.Schuller и J.Brand (1991) определили синдром следующим образом: «синдром электрокардиостимулятора описывает симптомы и признаки, имеющиеся у пациента с ЭКС, которые вызвываются неадекватной синхронизацией предсердного и желудочкового сокращений». Отмечено появление синдрома при стимуляции в режиме DDD при неадекватном программировании рефрактерных периодов.
«Синдром кардиостимулятора» («pacemaker syndrome») (СК) — комплекс клинических расстройств, зависящий от неблагоприятных гемодинамических и (или) электрофизиологических последствий стимуляции желудочков, включающий гипотензивные реакции, неврологические расстройства, развитие недостаточности кровообращения.
Синдром кардиостимулятора состоит из целого ряда клинических признаков, не все из которых обязательно присутствуют у каждого индивидуального пациента. К признакам слабо выраженного СК относят пульсацию шейных вен, утомляемость, слабость, недомогание, усталость, сердцебиение, головокружение, кашель, чувство страха, тяжесть в груди. При умеренной выраженности синдрома появляются боль в челюстях, боль в груди, головокружение, гипотензия, одышка при физической нагрузке, изменения мышления, головная боль. В тяжелых случаях, при появлении пресинкопе и синкопе, пациенты с СК могут чувствовать себя даже хуже при стимуляции в режиме VVI, чем до имплантации ЭКС.
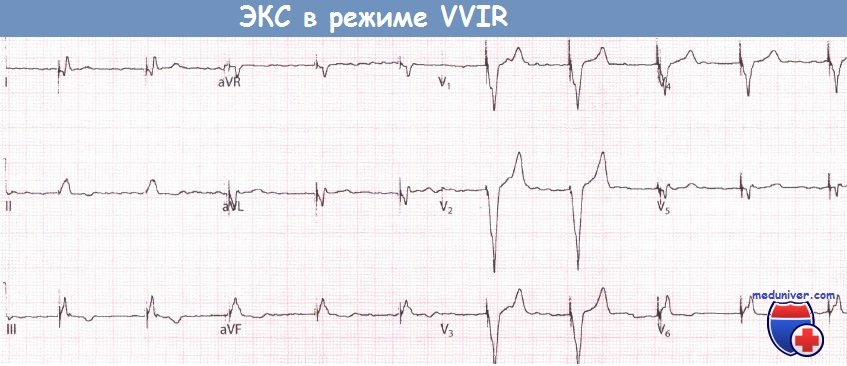
Развитие синдрома кардиостимулятора связано с рядом механизмов, из которых ведущим является сохранение вентрикуло-атриального проведения с ретроградным возбуждением предсердий при электростимуляции, а в части случаев — с появлением также эхо-комплексов. У некоторых пациентов с интактным ВА проведением без клинически выраженного СК в покое, во время физической нагрузки на фоне стимуляции в режиме VVIR гемодинамика может не улучшаться, так как полезный эффект учащения сердечного ритма нивелируется неблагоприятным гемодинамическим воздействием постоянного ретроградного проведения. Имплантация ЭКС типа VVIR не гарантирует пациента от развития СК в покое и/или при физической нагрузке.
СК может возникать при нагрузке у пациентов со стимуляцией в режиме VVIR в следующих ситуациях:
(1) непрерывная стимуляция при сохранении ВА проведения во время нагрузки;
(2) пациенты с хронотропной недостаточностью могут оставаться на нормальном синусовом ритме в покое, а во время нагрузки неадекватное возрастание частоты синусового ритма ведет к включению желудочковой стимуляции (с частотой, превосходящей синусовый ритм) с ретроградным проведением;
(3) ВА проведение динамично, и у некоторых пациентов с блокированным ВА проведением в покое оно может улучшаться и восстанавливаться при физической нагрузке под действием катехоламинов или других факторов. Наоборот, СК, наблюдающийся в покое, может исчезать во время нагрузки, если учащение желудочковой стимуляцией блокирует ВА проведение.
СК при предсердной или двухкамерной стимуляцией наблюдается при следующих ситуациях:
- длительная программированная АВ задержка (интервал AR или PR> 200 мс),
- ЭКС-опосредованная (бесконечная круговая) тахикардия,
- стимуляция в режимах DDI или DDIR (варьирующие интервалы PV),
- синусовая брадикардия реже базовой частоты при стимуляции в режиме VDD,
- переключение режима стимуляции (с DDDR на VVIR),
- функция «сглаживания ритма» при двухкамерной стимуляции.
Для устранения СК необходимо:
- изменение режима электростимуляции, переход на «физиологические режимы стимуляции» (AAI, DDD, VDD, DDI);
- изменение базовой частоты стимуляции с введением гистерезиса у больных с транзиторными нарушениями АВ проводимости или слабостью синусового узла, если собственный ритм превышает 50-60 ударов в минуту;
- переход на «частотно-адаптивную» стимуляцию, если при небольшом увеличении частоты стимуляции развивается вентрикуло-атриальная блокада, сохраняющаяся при нагрузке;
- медикаментозная или нефармакологическая (трансвенозная абляция АВ соединения) коррекция ретроградного проведения.
Источник