Синдром россолимо мелькерссона розенталя диагностика
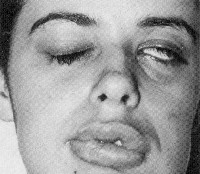

Синдром Мелькерссона-Розенталя – это редкое хроническое заболевание невыясненной природы, сопровождающееся возникновением орофациального отека, невропатии лицевого нерва, складчатого языка. Наряду с классической триадой признаков часто встречаются малосимптомные формы. Патология склонна к рецидивам, ассоциируется с другими заболеваниями системного характера. Основу диагностики составляют клинические данные и результаты гистологического исследования биоптатов. Специфического лечения не существует, для устранения локальных изменений применяют комплекс медикаментозных и хирургических методов.
Общие сведения
Синдром Мелькерссона-Розенталя (Россолимо-Мелькерссона-Розенталя, рецидивирующий паралич лицевого нерва) впервые был описан русским невропатологом Г.И. Россолимо в 1901 г., позже шведский врач Э.Г. Мелькерссон (1928 г.) и немецкий невролог Г. Розенталь (1931 г.) изучили болезнь более подробно. Патологию считают достаточно редкой – ее распространенность в общей популяции составляет 0,08%. Всего было описано около 300 случаев, но многие могут оставаться неучтенными из-за малосимптомного течения. Начало заболевания обычно приходится на молодой возраст (14–40 лет). Частота синдрома у лиц обоих полов одинакова, но некоторые исследователи сообщают о явном преобладании женщин.
Синдром Мелькерссона-Розенталя
Причины
Этиология синдрома Мелькерссона-Розенталя остается неизвестной. Предполагается генетическая обусловленность заболевания с аутосомно-доминантным типом наследования. Это подтверждают регистрацией семейных случаев, выявлением мутации локуса 9p11 или его транслокации на 21 хромосому. Генетическая предрасположенность реализуется при воздействии на организм различных провоцирующих факторов:
- Инфекций. Наиболее распространенными триггерами считаются инфекционные агенты, в частности, стафилококки, стрептококки, герпесвирусы. Развитие заболевания связывают с обострением хронических воспалительных процессов (орофарингеальных, одонто- и риногенных).
- Аллергических реакций. Гиперплазия и отек мягких тканей возникают в ответ на действие пищевых аллергенов. Особое значение отводится химическим добавкам (кобальту, глутамату натрия, красителям). Влияние гиперчувствительности подтверждается выявлением в крови иммунных комплексов.
- Аутоиммунной патологии. Описана связь синдрома с аутоиммунными расстройствами – саркоидозом, болезнью Крона, системной красной волчанкой. Достаточно часто выявляют сочетание с тиреоидитом Хашимото, но оказывать влияние способны и другие состояния аутоиммунной природы.
Заболевание признано мультифакторным, но убедительных доказательств его инфекционного, иммуноопосредованного или наследственного происхождения нет. Провоцировать возникновение болезни могут стрессовые ситуации, травмы мягких тканей лица и головы, первичная лимфедема. Потенциальным этиологическим фактором считают конституционально обусловленную или приобретенную недостаточность гипоталамической системы, предполагается участие лимфопролиферативных состояний.

Характерные признаки синдрома: макрохейлия и паралич лицевого нерва.
Патогенез
Механизмы развития синдрома Мелькерссона-Розенталя все еще нуждаются в изучении. Для объяснения клинической картины было предложено несколько теорий – аллергическая, ангионевротическая, инфекционная. Клеточная сенсибилизация к микробным или иным антигенам может служить важным этиопатогенетическим моментом, который подтверждается иммунопатологическими сдвигами. Выявлены недостаточность функции Т-супрессоров и фагоцитоза, присутствие иммунных комплексов и лимфоцитарных инфильтратов, которые часто объясняются гиперчувствительностью замедленного типа.
Теория ангионевротических расстройств тесно связана с аллергической. Она предполагает наличие врожденных или приобретенных нарушений парасимпатической регуляции вазомоторных реакций. Функциональные вегетативные сдвиги приводят к повышению сосудистой проницаемости, что провоцирует отек мягких тканей головы и шеи, особенно в участках, иннервируемых лицевым нервом. Параллельно происходит активация иммунного ответа с развитием клеточных реакций. В дополнение к этому некоторые авторы принимают во внимание нервно-дистрофический генез синдрома.
Гистопатологические изменения представлены неспецифическим воспалением соединительной ткани, сопровождающимся сосудисто-экссудативными реакциями. В очагах увеличивается количество фибробластов, плазмоцитов, тучных клеток, расположенных преимущественно периваскулярно и находящихся в состоянии дегрануляции. Наряду с отеком, расширением сосудов и пролиферацией эндотелия в паравазальных тканях обнаруживаются признаки специфического процесса с мелкими ограниченными неказеозными гранулемами, образованными эпителиоидными клетками и лимфоцитами.
Классификация
Неопределенность критериев систематизации делает многие случаи синдрома Мелькерссона-Розенталя нераспознанными. Одни авторы относят патологию к нейростоматологическим состояниям, считая ее симптоматическим или идиопатическим хейлитом. Другие видят ее в структуре нейроангиотрофических синдромов или хронических дерматозов. Находясь на стыке нескольких дисциплин, болезнь может протекать в нескольких формах:
- Классическая (полная). Характеризуется присутствием триады признаков – макрохейлии, рецидивирующей невропатии или неврита лицевого нерва, отечно-складчатого языка. Но такое сочетание встречается лишь в 20–25% случаев.
- Олиго- или моносимптомные. Олигосимптомные формы обычно протекают без поражения лицевого нерва. Рецидивирующий отек губ, также известный как гранулематозный хейлит Мишера, многие авторы считают моносимптомным вариантом заболевания.
Симптомы
Ведущим проявлением синдрома Мелькерссона-Розенталя, присутствующим у 95% пациентов, является макрохейлия или рецидивирующая отечность губ. Губы увеличиваются в размерах (в 2–3 раза), становятся плотно-эластичными, принимают синюшно-розовую окраску. Красная кайма выворачивается наружу, делая губы похожими на хобот тапира. Невоспалительная припухлость безболезненна, кожа над ней не изменена. Одновременно могут отекать и другие участки лица (щеки, язык, веки), половые органы. Повторные короткие эпизоды отека пациенты испытывают в течение многих лет.
Вторым по частоте симптомом является неврит лицевого нерва, который присутствует в 35–40% наблюдений, иногда предшествуя макрохейлии. Он характеризуется одно- или двусторонним парезом мимической мускулатуры, часто принимает рецидивирующий характер. Отмечается сглаженность носогубной складки, опущение уголка рта, лагофтальм на стороне поражения. У пациентов присутствует вазомоторный насморк, нарушается слезо- и слюноотделение, выявляют гиперакузию и дисгевзию. В процесс могут вовлекаться и другие нервы (тройничный, языкоглоточный, глазодвигательный).
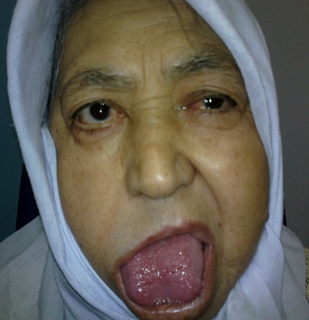
Для половины пациентов характерен третий признак – отечно-складчатый язык, который рядом авторов рассматривается как индивидуальная аномалия развития. Но подтверждение гранулематозной природы глоссита позволяет включать его в структуру патологического синдрома. Язык выглядит неравномерно утолщенным и отечным, становится малоподвижным. Его поверхность покрывается глубокими бороздами, становится бугристой и синюшно-красной, по краям видны отпечатки зубов. На слизистой оболочке присутствуют очаги помутнения в виде неровных пятен и полос, схожие с лейкоплакией.
Пациентов часто беспокоят первичные головные боли мигренозного характера, что позволяет их считать еще одним симптомом патологии или минорным критерием диагностики. Выявляются и другие неврологические расстройства – глазодвигательные (диплопия), сенсорные (звон в ушах, внезапная глухота, аносмия), головокружение. Течение болезни бывает ремиттирующим или прогрессирующим, но с возрастом интенсивность и частота обострений снижаются.

Складчатый язык при синдроме Мелькерссона-Розенталя
Осложнения
Заболевание имеет доброкачественный характер и не имеет резко негативных последствий для здоровья. Увеличенные в объеме губы и язык, наряду с парезом лицевой мускулатуры, затрудняют артикуляцию, прием пищи, создают эмоционально-психологические проблемы. Пациенты часто страдают от острого переднего увеита, гастроэнтерологических нарушений, психотических расстройств. Отмечено, что при синдроме Мелькерссона-Розенталя повышается вероятность развития псориаза, атопического дерматита, розацеа.
Диагностика
Заболевание сопровождается явной клинической картиной, а потому диагноз может устанавливаться на основании данных физикального обследования. Но учитывая высокую частоту малосимптомных форм, этого бывает недостаточно. Существенную помощь в диагностике патологического синдрома неврологу оказывают методы лабораторного контроля и инструментальной визуализации:
- Анализы крови. В алгоритм стандартной диагностики входит гемограмма, дополняемая биохимическим анализом крови (на острофазовые показатели, печеночные пробы). По результатам комплексного иммунологического исследования выявляют наличие ЦИК, дисбаланс лимфоцитарных реакций, снижение активности фагоцитов.
- Гистологическое исследование. Анализ биопсийного материала из тканей губы часто имеет решающее значение в диагностическом процессе. Важными гистологическими признаками патологии считаются неказеозные периваскулярные гранулемы, расширение лимфатических сосудов, фиброз.
- Томографические методы. Для неинвазивного определения гранулематозной природы отека могут использовать КТ-визуализацию, определяющую уплотнение гетерогенной структуры. МРТ-сканирование показывает расширение перисептального пространства с неоднородным усилением сигнала.
Дифференциальную диагностику синдрома Мелькерссона-Розенталя приходится проводить с широким спектром состояний. Его следует отличать от саркоидоза, гранулематоза Вегенера, болезни Крона. Необходимо исключать изолированную невропатию лицевого нерва (паралич Белла), синдром Ханта, контактный дерматит. Макрохейлия часто имитирует ангионевротический отек, кавернозную гемангиому, трофедему Мейжа, требует отграничения от хейлитов.
Лечение синдрома Мелькерссона-Розенталя
Консервативная терапия
Учитывая отсутствие единых взглядов на этиопатогенез, лечение пациентов представляет определенные сложности. Его основу составляет медикаментозная коррекция, предполагающая влияние на вероятные механизмы развития патологии и ее симптоматику. В качестве начальных вариантов назначают системные и топические кортикостероиды (преднизолон, триамцинолон), которые способны уменьшить выраженность отека и воспалительного процесса.
Как альтернативу кортикостероидам предлагают использовать цитостатики (метотрексат), производные салициловой кислоты (сульфасалазин) и аминохинолина (гидроксихлорохин). В комплексной терапии могут назначаться антигистаминные средства, антибиотики (тетрациклин, рокситромицин, клиндамицин). Среди общих мероприятий проводят санацию полости рта, корректируют характер питания. Хроническая медленно прогрессирующая патология требует динамического наблюдения за пациентами, при необходимости лечение корректируют.
Хирургическое лечение
Отеки, сопровождающиеся выраженной дефигурацией челюстно-лицевой области и резистентные к медикаментозной коррекции, лечат путем хирургического иссечения уплотненных участков. Для улучшения косметического эффекта реконструктивные операции рекомендуют выполнять в сочетании с внутриочаговым введением кортикостероидов. В ряде случаев прибегают к хирургической декомпрессии лицевого нерва и его электрической стимуляции.
Экспериментальное лечение
Стандартизованных подходов к терапии не разработано, а существующие методы ввиду высокой частоты рецидивов признаются недостаточно эффективными. Это создает необходимость поиска новых способов лечебной коррекции патологического процесса. Есть сообщения об эффективности антилепроматозных препаратов (дапсона, клофазимина), уменьшающих явления гранулематоза. Перспективным направлением может считаться антицитокиновая терапия (инфликсимабом, адалимумабом), которая в исследованиях показала быстрый результат и способность уменьшать частоту рецидивов.
Прогноз и профилактика
Прогноз для жизни и трудоспособности на фоне синдрома Мелькерссона-Розенталя благоприятный, но структурные изменения в области лица являются неприятным косметическим дефектом, нарушают функцию речи и жевания. Заболевание носит хронический рецидивирующий характер, даже на фоне проводимой терапии склонно к прогрессированию и периодическим обострениям. С профилактической целью проводят лечение сопутствующей патологии, устраняют хронические очаги инфекции, исключают контакт с предполагаемыми аллергенами.
Источник
Синдром Мелькерссона-Розенталя (СМР) — редкое хроническое заболевание, которое в классическом варианте представлено триадой симптомов (в порядке убывания по значимости и встречаемости в структуре СМР): [1] макрохейлия — стойкая припухлость губ (или других частей лица — щек, век), [2] рецидивирующий неврит (нейропатия) лицевого нерва, [3] отечно-складчатый язык (в классической трех-симптомной форме заболевание встречается не более чем в четверти случаев, наиболее часто отмечается моно-симптомное или двух-симптомное течение болезни). СМР может иметь ремиттирующее или прогрессирующее течение (однако с возрастом частота и выраженность обострений снижается).
Эпидемиология. Распространенность СМР составляет 0,08 % (Hazey M.A. et al., 2009). Манифестирует заболевание, как правило, на 2-м десятилетии жизни. По данным большинства авторов, мужчины и женщины болеют в равной степени часто, однако некоторые авторы сообщают о небольшом преобладании женщин.
Этиопатогенез. Ряд авторов относят СМР к группе нейро-стоматологических синдромов, другие — к нейро-ангио-трофическим синдромам, третьи — к хронически-рецидивирующему дерматозу, но фактически заболевание находится на стыке нескольких дисциплин: неврологии, аллергологии-иммунологии, стоматологии и даже офтальмологии. В настоящий момент описано несколько заболеваний, которые предположительно могут быть ассоциированы с СМР: сахарный диабет, рассеянный склероз, синдром Элерса — Данлоса, розацеа, синдром Дауна, лимфома, артрит, тиреоидит Хашимото и др.
Несмотря на длительное существование данной патологии, ее этиология и патогенез до настоящего времени изучены недостаточно. Однако установлена генетическая обусловленность заболевания, о чем свидетельствует выявленное повреждение локуса 9р11 в 9-й хромосоме, наследуемое по аутосомно-доминантному типу. Пусковыми или провоцирующими факторами в развитии синдрома могут быть инфекционные агенты, в частности, стафилококк и герпетические вирусы, обострения хронических инфекций (одонто-, рино- и фарингогенных очагов), а также стрессовые воздействия, местная травма (ушибы головы), патология нервной системы (конституционально-обусловленная или приобретенная вследствие воздействия различных экзо- и эндо- генных факторов, недостаточность гипоталамической области), нарушения местного лимфооттока. В последнее время было доказано наличие разбалансировки в системе клеточного иммунитета — значительное повышение числа В-лимфоцитов в периферической крови, снижение функции Т- супрессоров, повышение содержания супрессорно- цитотоксических Т-лимфоцитов (CD8+), снижение фагоцитарной активности нейтрофилов, что характерно для вторичных иммунодефицитных состояний. Большое значение придается роли очаговой инфекции и аллергическому механизму развития заболевания, с наличием клеточной сенсибилизации к стафилококковым антигенам. Таким образом, заболевание признано полиэтиологичным и мультифакторным.
СМР можно рассматривать как своеобразное гематогенное воспаление, приводящее к нервно-вегетативной дизрегуляции. Как следствие — нарушение тока крови и лимфы, которое способствует образованию отеков и гранулематозной лимфо-плазмоцитарной реакции.
Клиника. Как было отмечено, типичная триада симптомов отмечается не более чем в 20 — 30% наблюдений. Основную группу (70 — 80%) составляют больные с моно- или двухсимптомными проявлениями.
Макрохейлия (невоспалительный отек губ) — ведущим симптомом, встречающийся у 95% пациентов. При СМР губы значительно увеличиваются в размерах, приобретают плотно-эластическую консистенцию и синюшно-розовую окраску, напоминая хоботок, с выворотом красной каймы наружу. Часто одновременно с этим могут отмечаться отечность щек (пареит) и других участков лица. Исследования биоптатов слизистой оболочки щеки и губ свидетельствуют о преимущественном поражении соединительной ткани, ее клеточных структур и сосудов, с преобладанием процессов альтерации и сосудисто-экссудативных реакций, что в сочетании с усилением активности лактатдегидрогеназы свидетельствует о неспецифическом воспалении, подтверждая тем самым аллергическую природу СМР. Среди клеточных элементов соединительной ткани увеличивается содержание молодых фибробластов, тучных и плазматических клеток, которые располагаются небольшими группами вблизи кровеносных сосудов (значительная часть их находится в состоянии дегрануляции). Помимо неспецифических изменений, в ряде случаев выявляются гранулематозные изменения, напоминающие таковые при саркоидозе. Кроме того, возможны смешанные изменения, с обнаружением на фоне неспецифической лимфоцитарной инфильтрации периваскулярных и перифолликулярных неказеозных гранулем.
Учитывая характерную особенность заболевания — появление плотного отека губ или других частей лица, такие больные нередко поступают в терапевтические отделения с направительным диагнозом «отек Квинке», который зачастую плохо поддается терапии глюкокортикостероидами (ГКС).
Неврит лицевого нерва (в виде классического паралича Белла) — второй по частоте симптом, встречающийся у 35 — 40% пациентов. При СМР неврит лицевого нерва представлен парезом и/или параличом лицевой мускулатуры (проявляющиеся парезом или параличом мимической мускулатуры — прозопопарезом), и нередко имеет рецидивирующий характер. Отмечено, что в большинстве случаев отек лица предшествует симптомам поражения лицевого нерва (иногда неврит предшествует макрохейлии и отеку лица). В процесс могут вовлекаться (хотя и реже) и другие черепно-мозговые нервы: глазодвигательный, языкоглоточный, тройничный. Частые рецидивы болезни приводят к и параличу, атрофии и контрактуры (в тяжелых случаях) лицевой мускулатуры.
Отечно-складчатый язык (макроглоссия) описывается у 39-52% и клинически выглядит как неравномерно утолщенный, увеличенный, отечный языка, слизистая оболочка которого покрыта очагами помутневшего эпителия в виде полос или неровных пятен, напоминающих лейкоплакию. Образуются борозды и щели на языке, поверхность бугристая, в виде «булыжной мостовой», синюшно-красного цвета. Отечно-складчатый язык при СМР рассматривается большинством авторов как аномалия развития, присущая не заболеванию, а данному человеку (встречается множество людей со складчатым языком без признаков отека и рецидивирующей невропатии лицевого нерва). Поражение языка можно считать проявлением СМР лишь только в тех случаях, когда доказано наличие гранулематозного глоссита.
Как было отмечено выше, классическую триаду симптомов можно увидеть нечасто, гораздо чаще наблюдается сочетание невропатии лицевого нерва со складчатым языком или рецидивирующего отека губ со складчатым языком. Очень часто (более чем в 2/3 случаев) заболевание манифестирует с отека в орофациальной области лица, в то время как невропатия лицевого нерва в качестве начального симптома заболевания описывается довольно редко.
По данным исследований, у больных с СМР часто выявляются другие неврологические симптомы, например, диплопия, головокружение, звон и боль в ухе, внезапная глухота, аносмия, гипосаливация. Было также показано, что у большинства больных с СМР имеются первичные головные боли, в т.ч. мигрень и кластерная головная боль (частая среди пациентов с СМР жалоба на головную боль позволяет рассматривать ее в качестве одной из основных при манифестации данного синдрома; на это особенно важно обращать внимание в случае моно- и дисимптомных проявлений заболевания.).
Диагностика. Специфической диагностики заболевания не существует, диагноз ставится клинически и в ряде случаев требуется морфологическое подтверждение (биопсия слизистой губ или внутренней поверхности щек). Однако следует указать, что характерная клеточная реакция узелкового (саркоидного) типа обнаруживается не всегда, достаточно часто выявляется неспецифическая реакция в виде массивного отека со слабо выраженной клеточной реакцией или лимфонодулярно-плазмоцитарный инфильтрат в дерме или в собственном слое слизистой.
Лечение больных с СМР представляет определенные трудности и часто бывает недостаточно эффективным. Складчатый язык не требует лечения. При невропатии лицевого нерва бывают спонтанные ремиссии, а также возможно лечение ГКС. В некоторых случаях прибегают к хирургической декомпрессии лицевого нерва и его электрической стимуляции. При отеке лица обычно используются антигистаминные средства и ГКС. В некоторых исследованиях была показана эффективность местного применения нестероидных противовоспалительных препаратов. Следует заметить, что описан опыт применения самых различных лекарственных средств, но они применялись лишь у небольших групп пациентов, а поэтому для доказательства их эффективности необходимо проводить более масштабные исследования.
Литература:
1. статья «Синдром Россолимо — Мелькерссона — Розенталя» С.Е. Гак (журнал «Лечение заболеваний нервной системы» 2012. Т. 1. № 1 (9). С. 37-42.) [читать];
2. статья «Диагностика синдрома Россолимо-Мелькерссона-Розенталя» Э.М. Эседов, Ф.Д. Ахмедова ГБОУ ВПО «Дагестанская государственная медицинская академия» МЗ РФ, кафедра госпитальной терапии №3 с курсом клинической иммунологии и аллергологии, Махачкала (журнал «Вестник ДГМА» № 4(9) – 2013) [читать];
3. статья «Клинический случай синдрома Мелькерссона — Розенталя» В.Н. Почтарь, В.Я. Скиба, А.В. Скиба, Отдел терапевтической стоматологии Института стоматологии Национальной академии медицинских наук Украины, Одесса (журнал «Клиническая стоматология» 2013 / 2 / 66 / апрель – июнь) [читать];
4. статья «Листериоз как причина синдрома Мелькерссона-Розенталя» П.А. Железный, Е.М. Малкова, М.Д. Филюрин, Ю.Н. Белоусов; НГМУ, г. Новосибирск; НИИ молекулярной биологии и вирусологии и биотехнологий, г. Новосибирск; НИИ кафедра госпитальной хирургии НГМУ, г. Новосибирск (журнал «Стоматология детского возраста и профилактика» №2, 2008) [читать]
читайте также пост: Листериоз (на laesus-de-liro.livejournal.com) [читать]
Источник
