Синдром рейтера у детей и его лечение
![]()
Болезнь Рейтера у детей именуется также как уретроокулосиновиальный или конъюнктивоуретросиновиальный синдром, или синдром Рейтера, по имени описавшего его автора (Н. С. J. Reiter).
В этиологии основную роль играют хламидии — возбудители из группы орнитоза, обнаруживаемые в содержимом уретры и в биоптатах синовиальной ткани и жидкости. Предполагают участие в заболевании е инфекции микоплазменного вида— Ureoplasma ureoliticuni. Заражение происходит главным образом половым путем. Этот синдром связывают также с возбудителями дизентерии, сальмонейлеза. иерсиниоза и некоторых других кишечных инфекций. У взрослых чаще всего отмечается связь с урогенитальной инфекцией, у детей — с кишечной, хотя описаны единичные случаи заражения подростков и половым путем.
Причины болезни Рейтера у детей
Причины заболевания не выяснены: заболевание рассматривают как реактивную артропатию у лиц, которые предрасположены к этому генетически. Он выявляется у 78 % больных. Предполагается также генетически обусловленная связь с полом — заболевают преимущественно лица мужского пола (как взрослые, так и дети).
В детском возрасте болезнь Рейтера встречается нечасто. Ю. Н. Ковалев и И. И. Ильин (1979) обнаружили в доступной им литературе (до 1978 г.) сообщения о 38 больных детях и подростках. По данным нашей клиники, из числа выписанных за 10 лет детей с воспалительными заболеваниями суставов лишь у 1 % диагностирована болезнь Рейтера. Можно допустить ее гиподиагностику в связи с обследованием больных с неполной триадой симптомов или в фазе их инволюции.
При гистологическом исследовании биоптатов синовиальной оболочки обнаруживают фибриноидные наложения, клеточную инфильтрацию, сосудистые изменения, утолщение слоя синовиоцитов — признаки воспаления.
Симптомы болезни Рейтера у детей
![]() Для клинической картины большинства больных детей характерны такие симптомы: уретрит, конъюнктивит и артрит. Начинается заболевание подостро или остро — вначале поражается мочеиспускательный канал (уретра) и глаза. Далее развиваются изменения в суставах. Но эта последовательность непостоянна, могут отечаться симптомы в различных комбинациях, выраженность некоторых симптомов может быть уменьшена либо они могут полностью отсутствовать. Так. вначале могут быть уретрит и артрит или уретрит и конъюнктивит, иногда в сочетании с поражениями кожи (так называемый «неполный» синдром Рейтера). Некоторые признаки выявляются ввиду их субклинического течения лишь при тщательном обследовании. Неодинаковая хронологическая последовательность возникновения симптомов в значительной мере затрудняет возможность их обнаружения.
Для клинической картины большинства больных детей характерны такие симптомы: уретрит, конъюнктивит и артрит. Начинается заболевание подостро или остро — вначале поражается мочеиспускательный канал (уретра) и глаза. Далее развиваются изменения в суставах. Но эта последовательность непостоянна, могут отечаться симптомы в различных комбинациях, выраженность некоторых симптомов может быть уменьшена либо они могут полностью отсутствовать. Так. вначале могут быть уретрит и артрит или уретрит и конъюнктивит, иногда в сочетании с поражениями кожи (так называемый «неполный» синдром Рейтера). Некоторые признаки выявляются ввиду их субклинического течения лишь при тщательном обследовании. Неодинаковая хронологическая последовательность возникновения симптомов в значительной мере затрудняет возможность их обнаружения.
Одним из самых постоянных симптомов при болезни Рейтера есть поражение мочеполовой системы в виде уретрита, везикулита, простатита или цистита). Во время мочеиспускания заболевшие могут жаловаться на резь, из мочеиспускательного канала (уретры)отмечается выделения в виде слизи (наиболее часто это происходит утром). Уретрит обычно сочетается у мальчиков с баланитом; продолжительность воспалительных проявлений индивидуальна. У детей явления со стороны мочевыводящей системы выражаются также в виде преходящих дизурических расстройств и пиурии (моча с примесью гноя).
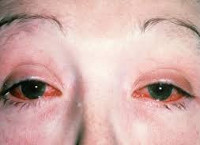
Поражаются обычно оба глаза (катаральный конъюнктивит). Данное поражение может длиться до двух недель. Редко отмечается его затяжное течение (до 6—7 мес); увеит, эписклерит и кератит встречаются реже — примерно у 1/3 взрослых больных и значительно реже — в детском возрасте.
Поражение суставов чаще типа олигоартрита, асимметричное, захватывает суставы ног (коленные, голеностопные, предплюсны и плюсны) с постепенным вовлечением суставов верхних конечностей (плечевые, лучезапястные, редко — мелкие суставы кистей) и распространением процесса снизу вверх — «симптом лестницы».
Характерно наличие бурситов, ахиллодинии, подпяточного бурсита, фасцитов, фиброоститов.
Изменения в суставах появляются обычно через 1—4 недель от начала уретрита, в виде глазных симптомов или же их сочетания и сопровождаются у большей части больных температурной реакцией. Суставной синдром характеризуется упорной артралгией, экссудативными явлениями на фоне нарушений общего состояния. Довольно рано развивается,атрофия мыши. При артрите мелких суставов возможно «сосискообразное» опухание всего пальца. При этом кожа на пальце приобретает сине-багровую окраску.
Отмечаются также признаки поражения позвоночника, главным образом грудного и поясничного отделов, а также крестцово-подвздошного сочленения (обычно одностороннее). Сакроилеит констатируют у 25—50 % взрослых больных; поражение позвоночника встречается и у детей. В некоторых случаях при отсутствии клинических признаков поражение позвоночника выявляется рентгенографически.
![]()
Течение артрита различное. У некоторых больных он быстро ликвидируется без остаточных явлений, у других — рецидивирует и примерно у 50 % принимает хроническое течение. Рецидиву артрита нередко предшествует обострение заболевания в мочевыводящих путях. Довольно характерно для болезни Рейтера поражение кожи и слизистых оболочек, проявляющееся в виде пустулезных, уртикарных. пузырьковых высыпаний и_псориазоподобных элементов. Они могут обнаруживаться на различных участках кожы, быть как очаговыми, так и распространенными, преобладая иногда в клинической картине болезни. Чаще всего встречаются кератодермия стоп и эрозивный баланопостит, реже — высыпания типа многоформной эритемы. Кератодермия начинается с появления везикуло- и буллезно-пустулезных элементов, которые затем ороговевают, корочки отпадают, и наступает заживление кожи. Кожные слизистые элементы вокруг головки полового члена и кератодермия встречаются настолько часто при этом заболевании, что, по мнению многих авторов, наряду с триадой основных симптомов они считаются весьма характерными для болезни Рейтера у взрослых и детей. При тяжелых формах нередки паронихии, которые сочетаются с онихогрифозом и подногтевым гиперкератозом. На слизистой оболочке полости рта развивается энантема с возможными последующими изъязвлениями.
Вможно поражение и внутренних органов, наиболее часто поражается сердце, аорта и почки, которое выявляется при хроническом течении болезни. Поражение аортьі преобладает у больных с периферическим артритом, спондилитом и сакроилеитом.
Диагностирование болезни Рейтера у детей
Диагноз в ранней стадии болезни ставится главным образом на основании клинических признаков: конъюнктивита, поражения мочеполовых органов. артрита одного или нескольких суставов, преимущественно нижних конечностей, изменений кожи и слизистых оболочек, а также данных сексуального анамнеза у подростков и указаний на перенесенную кишечную инфекцию.
Из дополнительных методов исследования может оказать помощь обнаружение гальпровий в уретральном материале, а также наличие антигена гистосовместимости HLA-B27.
На рентгенограммах суставов в этом периоде определяется только эпифизарный остеопороз. Исследование крови не выявляет сколько-нибудь характерных отклонений от нормы. Такие отклонения как увеличение СОЭ и мукоидных соединений сыворотки крови, лейкоцитоз, С-реактивного белка отмечается только в случае выраженного воспаления.
При затяжном и хроническом течении рентгенологические изменения напоминают псорнатические. При локализации процесса в области мелких суставов кистей и стоп определяются каплеподобная форма ногтевой фаланги, костная пролиферация основания пальцев и деструкция межфаланговых суставов, а также метатарзофаланговых суставов с латеральной девиацией и дорсальным смещением. Характерны периостальные наслоения по краям надколенника, лодыжек, пяточных костей («рыхлые» пяточные шпоры). Рентгенологические изменения позвоночника и крестцово-подвздошных сочленений не отличаются от таковых в начальной фазе болезни Бехтерева. Закономерным является небольшая степень костной деструкции, в том числе и при хронических формах болезни. Синовиальная жидкость имеет воспалительный характер. В ней повышено содержание клеток с преобладанием нейтрофилов, рыхлый муциновый сгусток. Уровень комплемента повышен, могут быть обнаружены «рагоциты». а также типичные для этой болезни включения в мононуклеарах. Ревматоидный фактор не определяется ни в синовиальной жидкости, ни в крови.
Дифференциальный диагноз проводят с артритами острого, подострого и хронического течения (ревматическим, постинфекционным, реактивным, ревматоидным, гонококковым и др.), а также болезнью Бехтерева и некоторыми другими заболеваниями. Имеются следующие особенности болезни Рейтера, отличающие ее от анкилозирующего спондилоартрите: более острое начало и выраженная у многих больных цикличность течения со склонностью к спонтанным ремиссиям, ранняя мышечная атрофия, характерные кожные изменения, признаки уретрита, баланита, «сосискоооразная» деформация пальцев, почпяточный бурсит и др.
Лечение болезни Рейтера у детей
Лечение в остром периоде и при рецидиве проводят антибиотиками. В остальном терапия не отличается от применяемой при ревматоидном артрите — противовоспалительные и базисные препараты, местная (внутрисуставно) лекарственная терапия, физические методы, включая курортное лечение, в зависимости от фазы воспаления в суставах и т. п. Проводят также лечение у уролога, по показаниям — у окулиста и дерматолога.
Прогноз при болезни Рейтера
Прогноз при болезни Рейтера в основном благоприятный. Продолжительность суставной атаки у большинства не превышает 6 мес и заканчивается стойкой ремиссией. В случаях упорного хронического течения прогноз отягчается возможным развитием амилоидоза и других висцеральных проявлений.
Подробнее по теме: БОЛЕЗНЬ РЕЙТЕРА
Источник
Симптомы синдрома Рейтера у ребенка
- Болезнь начинается с воспалительного процесса мочеполовой сферы (цистита – воспаление мочевого пузыря, уретрита – воспаление мочеиспускательного канала или простатита – воспаление предстательной железы) и проявляется следующими симптомами:
- рези, жжение, зуд при мочеиспускании;
- учащенное мочеиспускание;
- покраснение вокруг наружного отверстия мочеиспускательного канала;
- выделения из уретры или влагалища (у девочек).
- Поражение глаз: чаще всего развивается воспаление слизистой оболочки глаза:
- боль;
- покраснение глаз;
- слезотечение;
- светобоязнь (боль и слезотечение при взгляде на яркий свет).
- Поражение суставов:
- преимущественно воспаляются суставы нижних конечностей — коленные, голеностопные, суставы стопы;
- характерно вовлечение в процесс малого количества суставов (1-3 сустава);
- как правило, процесс асимметричный;
- типичен так называемый « восходяще-лестничный» тип поражения – снизу вверх (например, сначала левый голеностопный сустав, затем правый коленный);
- боль;
- изменение окраски кожи над пораженным суставом – от покраснения до синюшно-багрового цвета;
- отечность в области сустава. Если поражаются пальцы, то типично появление отека всего пальца (так называемые « сосискообразные пальцы»);
- возможно воспаление суставов позвоночника и крестцово-подвздошного сочленения (место соединения крестца с подвздошной костью), что проявляет себя болью и утренней скованностью в соответствующих областях.
- Помимо характерной триады признаков, при синдроме Рейтера возможны изменения и других органов, однако это встречается реже:
- воспаление мест прикрепления связок и сухожилий к костям – боль, отечность (наиболее часто в области ахиллова сухожилия – в пяточной области);
- кожа: красные пятна или красные, возвышающиеся над поверхностью кожи бугорки; могут присутствовать участки уплотненной, огрубевшей кожи с трещинами и шелушением на фоне покраснения. Наиболее частым местом расположения подобных изменений являются подошвы и ладони;
- слизистые оболочки – болезненные язвы полости рта и половых органов;
- значительно реже – воспалительные процессы в легких, почках, сердечной мышце.
Инкубационный период синдрома Рейтера у ребенка
От 3 дней до 1,5 – 2 месяцев после перенесенной инфекции мочеполового тракта или кишечника.
Формы синдрома Рейтера у ребенка
По течению заболевания выделяют:
- острое течение (до 6 месяцев);
- затяжное течение (от 6 месяцев до 1 года);
- хроническое течение (более 1 года).
Причины синдрома Рейтера у ребенка
- Генетическая предрасположенность.
- Мочеполовая (наиболее часто) или кишечная (значительно реже) инфекция, обусловленная хламидиями, шигеллами, сальмонелами, иерсиниями.
- Наибольшее значение в развитии синдрома Рейтера имеет микроорганизм Chlamydia trachomatis, вызывающий инфекционный воспалительный процесс мочеполового тракта (заражение возможно половым и контактно-бытовым путем – при использовании общего белья, средств гигиены).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика синдрома Рейтера у ребенка
- Сбор жалоб заболевания: болезненность, припухлость, ограничение объема движений в суставах, воспалительный процесс мочеполовой сферы, глаз, наличие кожных высыпаний.
- Сбор анамнеза (история развития заболевания) — как правило, синдром Рейтера начинается вскоре после перенесенной инфекции мочеполового тракта.
- Общий осмотр (осмотр кожных покровов, глаз, органов мочеполовой системы, определение объема движений, болезненности и припухлости суставов).
- Лабораторное обследование – специфического теста не существует, однако, обнаруженные изменения позволяют судить о выраженности воспалительного процесса. Возможно ускорение СОЭ (скорость оседания эритроцитов (клетки крови)), увеличение уровня лейкоцитов (клетки крови, увеличение которых свидетельствует о наличии воспалительного процесса), снижение уровня эритроцитов и гемоглобина (белок эритроцитов, ответственный за перенос кислорода), повышение содержания С-реактивного белка, отсутствие ревматоидного фактора.
- Большое значение имеет обнаружение хламидий в соскобе слизистой оболочки мочеиспускательного канала, шейки матки, глаза, а также в суставной жидкости воспаленного сустава.
- При длительно существующем воспалении суставов врач может обнаружить изменения на рентгенограмме пораженного сустава.
- Возможна также консультация педиатра.
Лечение синдрома Рейтера у ребенка
- Устранение очага инфекции — назначение антибиотиков для удаления хламидий из организма (внутрь, местно в виде глазных капель).
- Лечение воспалительного процесса:
- нестероидные противовоспалительные препараты (НПВП);
- глюкокортикостероиды внутрь (при неэффективности НПВП), внутрисуставно или в виде глазных капель;
- сульфасалазин, цитостатические препараты – при неэффективности вышеперечисленных методов;
- биологические генно-инженерные препараты, оказывающие влияние на нарушенные иммунные процессы.
Осложнения и последствия синдрома Рейтера у ребенка
- У детей заболевание встречается крайне редко.
- У новорожденных возможно заражение хламидийной инфекцией при прохождении через родовые пути (проявляется в виде воспаления легких, глаз).
Профилактика синдрома Рейтера у ребенка
- Наличие одного полового партнера (для подростков, ведущих половую жизнь).
- Одновременное антибактериальное лечение больного и его полового партнера (для подростков, ведущих половую жизнь), даже при отсутствии у последнего признаков инфекционного процесса мочеполовой сферы.
- Своевременное лечение инфекционных заболеваний мочеполового тракта и кишечника.
Дополнительно синдрома Рейтера у ребенка
В развитии синдрома Рейтера ведущую роль отводят хламидиям (Chlamydia trachomatis). При половом заражении в мочеполовых органах формируется очаг воспаления, откуда хламидии распространяются в различные ткани, в том числе и суставные. Организм отвечает на это определенными иммунными реакциями, однако у предрасположенных лиц иммунный ответ несовершенен: вырабатываемые антитела начинают атаковывать не только чужеродные микробы, но и собственные нормальные клетки. Такие процессы обусловливают развитие воспаления в тех органах, в которые проникли хламидии, прежде всего в суставах, глазах и мочеполовом тракте.
Источник

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже — женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
Синдром (болезнь) Рейтера
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже — ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов — сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов — односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник
