Синдром рейтера у детей что это
Симптомы синдрома Рейтера у ребенка
- Болезнь начинается с воспалительного процесса мочеполовой сферы (цистита – воспаление мочевого пузыря, уретрита – воспаление мочеиспускательного канала или простатита – воспаление предстательной железы) и проявляется следующими симптомами:
- рези, жжение, зуд при мочеиспускании;
- учащенное мочеиспускание;
- покраснение вокруг наружного отверстия мочеиспускательного канала;
- выделения из уретры или влагалища (у девочек).
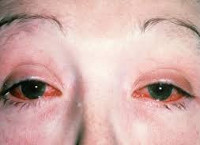
- Поражение глаз: чаще всего развивается воспаление слизистой оболочки глаза:
- боль;
- покраснение глаз;
- слезотечение;
- светобоязнь (боль и слезотечение при взгляде на яркий свет).
- Поражение суставов:
- преимущественно воспаляются суставы нижних конечностей — коленные, голеностопные, суставы стопы;
- характерно вовлечение в процесс малого количества суставов (1-3 сустава);
- как правило, процесс асимметричный;
- типичен так называемый « восходяще-лестничный» тип поражения – снизу вверх (например, сначала левый голеностопный сустав, затем правый коленный);
- боль;
- изменение окраски кожи над пораженным суставом – от покраснения до синюшно-багрового цвета;
- отечность в области сустава. Если поражаются пальцы, то типично появление отека всего пальца (так называемые « сосискообразные пальцы»);
- возможно воспаление суставов позвоночника и крестцово-подвздошного сочленения (место соединения крестца с подвздошной костью), что проявляет себя болью и утренней скованностью в соответствующих областях.
- Помимо характерной триады признаков, при синдроме Рейтера возможны изменения и других органов, однако это встречается реже:
- воспаление мест прикрепления связок и сухожилий к костям – боль, отечность (наиболее часто в области ахиллова сухожилия – в пяточной области);
- кожа: красные пятна или красные, возвышающиеся над поверхностью кожи бугорки; могут присутствовать участки уплотненной, огрубевшей кожи с трещинами и шелушением на фоне покраснения. Наиболее частым местом расположения подобных изменений являются подошвы и ладони;
- слизистые оболочки – болезненные язвы полости рта и половых органов;
- значительно реже – воспалительные процессы в легких, почках, сердечной мышце.
Инкубационный период синдрома Рейтера у ребенка
От 3 дней до 1,5 – 2 месяцев после перенесенной инфекции мочеполового тракта или кишечника.
Формы синдрома Рейтера у ребенка
По течению заболевания выделяют:
- острое течение (до 6 месяцев);
- затяжное течение (от 6 месяцев до 1 года);
- хроническое течение (более 1 года).
Причины синдрома Рейтера у ребенка
- Генетическая предрасположенность.
- Мочеполовая (наиболее часто) или кишечная (значительно реже) инфекция, обусловленная хламидиями, шигеллами, сальмонелами, иерсиниями.
- Наибольшее значение в развитии синдрома Рейтера имеет микроорганизм Chlamydia trachomatis, вызывающий инфекционный воспалительный процесс мочеполового тракта (заражение возможно половым и контактно-бытовым путем – при использовании общего белья, средств гигиены).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика синдрома Рейтера у ребенка
- Сбор жалоб заболевания: болезненность, припухлость, ограничение объема движений в суставах, воспалительный процесс мочеполовой сферы, глаз, наличие кожных высыпаний.
- Сбор анамнеза (история развития заболевания) — как правило, синдром Рейтера начинается вскоре после перенесенной инфекции мочеполового тракта.
- Общий осмотр (осмотр кожных покровов, глаз, органов мочеполовой системы, определение объема движений, болезненности и припухлости суставов).
- Лабораторное обследование – специфического теста не существует, однако, обнаруженные изменения позволяют судить о выраженности воспалительного процесса. Возможно ускорение СОЭ (скорость оседания эритроцитов (клетки крови)), увеличение уровня лейкоцитов (клетки крови, увеличение которых свидетельствует о наличии воспалительного процесса), снижение уровня эритроцитов и гемоглобина (белок эритроцитов, ответственный за перенос кислорода), повышение содержания С-реактивного белка, отсутствие ревматоидного фактора.
- Большое значение имеет обнаружение хламидий в соскобе слизистой оболочки мочеиспускательного канала, шейки матки, глаза, а также в суставной жидкости воспаленного сустава.
- При длительно существующем воспалении суставов врач может обнаружить изменения на рентгенограмме пораженного сустава.
- Возможна также консультация педиатра.
Лечение синдрома Рейтера у ребенка
- Устранение очага инфекции — назначение антибиотиков для удаления хламидий из организма (внутрь, местно в виде глазных капель).
- Лечение воспалительного процесса:
- нестероидные противовоспалительные препараты (НПВП);
- глюкокортикостероиды внутрь (при неэффективности НПВП), внутрисуставно или в виде глазных капель;
- сульфасалазин, цитостатические препараты – при неэффективности вышеперечисленных методов;
- биологические генно-инженерные препараты, оказывающие влияние на нарушенные иммунные процессы.
Осложнения и последствия синдрома Рейтера у ребенка
- У детей заболевание встречается крайне редко.
- У новорожденных возможно заражение хламидийной инфекцией при прохождении через родовые пути (проявляется в виде воспаления легких, глаз).
Профилактика синдрома Рейтера у ребенка
- Наличие одного полового партнера (для подростков, ведущих половую жизнь).
- Одновременное антибактериальное лечение больного и его полового партнера (для подростков, ведущих половую жизнь), даже при отсутствии у последнего признаков инфекционного процесса мочеполовой сферы.
- Своевременное лечение инфекционных заболеваний мочеполового тракта и кишечника.
Дополнительно синдрома Рейтера у ребенка
В развитии синдрома Рейтера ведущую роль отводят хламидиям (Chlamydia trachomatis). При половом заражении в мочеполовых органах формируется очаг воспаления, откуда хламидии распространяются в различные ткани, в том числе и суставные. Организм отвечает на это определенными иммунными реакциями, однако у предрасположенных лиц иммунный ответ несовершенен: вырабатываемые антитела начинают атаковывать не только чужеродные микробы, но и собственные нормальные клетки. Такие процессы обусловливают развитие воспаления в тех органах, в которые проникли хламидии, прежде всего в суставах, глазах и мочеполовом тракте.
Источник

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже — женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.

Синдром (болезнь) Рейтера
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже — ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов — сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов — односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник
Этиология и патогенез. Возбудитель — Chlamydia trachomatis, находится в содержимом уретры. Предполагается участие к тому же микоплазменной инфекции Ureoplasma ureolyticum. Инфицирование случается по большей части половым путем. Поставлена тоже связь с кишечной инфекцией — возбудителями дизентерии, сальмонеллеза, иерсиниоза и некоторыми другими. У взрослых преобладает урогенитальная, а у детей — кишечная инфекция. Болеют чаще лица мужского пола.
Патогенез целиком не выяснен. Патология Рейтера рассматривают как реактивную артропатию у генетически предрасположенных лиц. Ее патогенетические особенности, как и при иных заболеваниях «круга HLA-B27», обусловлены в известной степени наличием этого антигена.
Клиническая картина. У большей части больных отмечается триада признаков: уретрит, конъюнктивит и артрит. Патология начинается подостро или: остро с поражения уретры и глаз, в последующем (ч/з 1-4 недели) и суставов (артриты). Хотя такая последовательность непостоянна, могут наблюдаться разные сочетания признаков, редуцированность или отсутствие некоторых из них. В таких ситуациях диагностируют «неполный» симптомокомплекс Рейтера.
Максимально всегда поражение мочеполовых органов (уретрит, бартолинит, баланит, вагинит, везикулит, цервицит, простатит, цистит). Поражение глаз как правило двухстороннее в виде катарального конъюнктивита. Увеит, эписклерит, кератит встречаются в детском возрасте нечасто.
Суставный симптомокомплекс характеризуется упорной арт-ралгией, экссудативными изменениями в некоторого количества или немногих суставах с распространением снизу наверх — «признак лестницы». Моноартикулярное поражение нехарактерно. Поражаются суставы нижних и верхних конечностей с ранней амиатрофией. Артрит мелких суставов стоп часто сопровождается «сосискообразным» опуханием целого пальца и сине-багровой окраской кожи. Коксит, сакроилеит и поражение иных отделов позвоночника развиваются у немногих детей. Типичны энтезопатии с локализацией в области стоп, в особенности пяток. Характерно поражение кожи: пустулезные, уртикарные, псориазоподобные элементы с локализацией на любых участках; чаще всего встречаются кератодермия стоп и эрозивный баланопостит. Возможен язвенный стоматит. Описано поражение внутренних органов: сердца, аорты, почек — при хроническом течении патологии и в поздней ее фазе.
На рентгенограммах суставов в раннем периоде может определяться эпифизарный остеопороз, нередко выявляются рыхлые пяточные «шпоры». Синовиальная жидкость воспалительного состава, могут быть обнаружены «рагоциты», и характерные для этой патологии включения в мононуклеарах. Нечасто определяется ревматоидный фактор, в крови он отсутствует. Антигены HLA-B27 выявляются практически у 80 % больных. Клинический разбор крови, данные биохимического исследования без сколько-нибудь характерных отклонений. Увеличение СОЭ, лейкоцитоз, повышение числа мукоидных соединений в сыворотке крови, С-реактивного белка наблюдаются только при выраженном воспалении. Степень повышения уровня сывороточных иммуноглобулинов пребывает согласно с общей активностью процесса.
Диагноз. Ставят с учетом главных симптомов патологии; принимают во внимание наличие хронологической связи м/у кишечной или мочеполовой инфекцией и развитием артрита и иных симптомов, о. несимметричный артрит, по большей части нижних конечностей (в особенности пальцев стоп) с антезопатиями и пяточными бурситами, поражение мочеполового тракта, кожи и слизистых, носительство антигенов HLA-B27.
Дифференциальный диагноз проводят со всеми артритами «круга HLA-B27». Специальные трудности появляются при отграничении от анкилозирующего спондилоартрита ввиду крупного сходства клинико-лабораторных данных. Принимают во внимание более циклическое и острое течение патологии Рейтера со спонтанными ремиссиями, поражение кожи и слизистых и редкое у детей вовлечение позвонков. От ревматоидного артрита патология Рейтера отличается наничием «триады» и вышеуказанными особенностями гечения.
Прогноз. В основном благоприятный. Продолжительность суставной атаки у большей части больных не превышает 6 месяцев и кончается стойкой ремиссией. В ситуациях упорного хронического течения прогноз отягчается возможным развитием амилоидоза и иных висцеральных проявлений.
Лечение. В остром периоде и при рецидиве проводят антибиотикотерапию, применяют в основном гетрациклин. В остальном лечение не отличается от применяемого при ревматоидном артрите: базисные и противовоспалительные медикаменты, внутрисуставное введение лекарственных средств, физические методы, включая курортные факторы, в зависимости от фазы процесса и его активности. Проводят к тому же лечение у уролога, по потребности — у окулиста и дерматотога.
Источник
