Синдром рейтера и его последствия

Репутация «несерьезных» болезней, закрепившаяся за половыми инфекциями, не соответствует действительности. Заболев хламидиозом, уреаплазмозом или микоплазмозом, можно потерять здоровье.
Печальные последствия «нехороших» болезней вызывает синдром Рейтера – ревматическое поражение, наступившее в ответ на попадание в организм возбудителей ЗППП. Заболевание в основном регистрируется у мужчин – женщины болеют крайне редко.
Половые инфекции могут вызывать боли в суставах, покраснение глаз, поражения кожи и почек.
Как возникает синдром Рейтера
Через некоторое время после заражения ЗППП у мужчины возникает воспаление мочеиспускательного канала, сопровождающееся типичными симптомами – жжением, болезненным учащенным мочеиспусканием, кровянистыми выделениями из уретры. Спустя время при отсутствии лечения или самолечении болезнь переходит в хроническую форму. Беспокоящие симптомы стихают. Остаётся только небольшой дискомфорт при мочеиспускании и периодическое выделение мутной мочи.
Улучшение состояния не означает победу над болезнью. Из мочевыводящих путей микробы распространяются с током крови по всему организму, который начинает с ними бороться. Иногда иммунитет срабатывает неправильно – развивается иммунопатологическая реакция, при которой организм атакует собственные клетки с помощью особого оружия – антител. В результате возникает воспалительный процесс, затрагивающий все органы и системы.
Вначале поражаются глаза, а затем проявления синдрома переходят на суставы, кожу, ногти и охватывают весь организм. Болезнь развивается не у всех мужчин, а только у имеющих наследственную предрасположенность к ревматическим поражениям.
Проявления синдрома Рейтера
Вначале заболевание затрагивает мочеполовую систему. У больного появляются:
- Резь и боль при мочеиспускании, ощущение неполного опорожнения мочевого пузыря.
- Моча с примесью крови и гноя.
- Болезненные эрекции, кровь в семенной жидкости.
- Слизистые или гнойные выделения из мочеиспускательного канала.
- Воспаление, красные пятна и болезненные трещины на слизистой половой зоны.
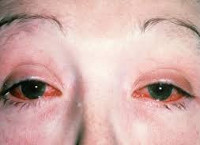
Следом поражаются глаза. Возникают следующие жалобы:
- Резь, ощущение «песка», покраснение конъюнктивы и склер.
- Слезотечение, иногда достаточно обильное.
- Отек век, сопровождающийся зудом, воспалением и жжением.
- Светобоязнь.
- Расширение глазных сосудов, воспаление роговицы (кератит). Глаза становятся красными – «кроличьими».
- Иногда через 5-7 дней эти явления проходят сами, но порой воспалительный процесс становится постоянным, вызывая снижение зрения.
Примерно через один-два месяца после воспаления глаз и мочевыделительной системы у больного поражаются суставы. Воспаление развивается по принципу лестницы – снизу вверх. Поэтому на ногах оно начинается с пальцев, а затем переходит на голеностоп, колени и бедра. На руках процесс распространяется с кистей на локти и плечи.
В отличие от других суставных заболеваний, при синдроме Рейтера поражения не симметричны. Они возникают с одной стороны. Поэтому, например, одно колено может воспалиться, а другое остаться здоровым.
Больные суставы опухают, отекают, что вызывает скованность движений. Становится больно ходить. Поражение кистей не позволяет совершать привычные движения, а воспаление стоп приводит к плоскостопию. Развивается деформация пальцев на руках и ногах. Позже синдром захватывает тазовые сочленения и позвоночник, вызывая боли в пояснице, крестце и копчике.
На ступнях и ладонях возникают плотные наросты, иногда отличающиеся по цвету от здоровой кожи. Это состояние называется кератодермией. Пятки уплотняются и трескаются.
На коже также могут появляться пузырьки, наполненные жидкостью. При их разрыве образуются болезненные язвы, покрывающиеся корками. На слизистых возникают красные болезненные зудящие пятна, во рту высыпают язвочки, распространяющиеся на язык, десны и маленький язычок.
Ногтевые пластинки становятся непрозрачными, иногда приобретают жёлтый оттенок. Под ногтями скапливается белое вещество, похожее на муку или мел.
Заболевание может затрагивать и другие органы и системы:
- Сердечно-сосудистую с возникновением сердечных болей и аритмий. Больные жалуются на «трепетание» и «замирание» сердца.
- Почки – нарушение почечной функции приводит к отекам, повышению давления, ухудшению отхождения мочи.
- Дыхательную с развитием одышки, хронических воспалительных процессов – бронхитов, пневмоний.
В итоге молодой мужчина за достаточно короткое время превращается в хронического больного с большим количеством проблем со здоровьем.
Болезнь характеризуется частыми обострениями и возникающими между ними периодами стихания симптомов. Постепенно проявления болезни усиливаются, поэтому синдром Рейтера может приводить к инвалидности. Ее причиной становятся снижение зрения и ограничение движения из-за больных суставов.
Диагностика
Из-за разнообразия и многочисленности симптомов заболевание очень тяжело диагностируется. Больные годами лечатся от заболеваний суставов, глаз, кожи, не понимая, что всё это – проявления одной болезни. Почти никто не связывает ухудшение своего состояния с заражением половой инфекцией. Тем более что возникший уретрит иногда имеет стертые и слабовыраженные симптомы.
Поэтому врач очень внимательно расспрашивает пациента об имеющихся жалобах и порядке их появления. Только в этом случае можно заподозрить синдром Рейтера, откинув другие диагнозы.
Для подтверждения диагноза пациенту назначают:
- Общий анализ крови, в котором снижено количество красных кровяных телец, повышено содержание белых и ускорено СОЭ. Эти симптомы вызывает воспаление, сопровождающее синдром.
- Анализ мочи, в котором из-за уретрита обнаруживаются примеси крови. При поражении почек выявляется белок, которого в норме быть не должно.
- Мазок из уретры на микроскопию и посев на питательную среду. В анализах выявляются разнообразные возбудители половых инфекций. Назначается исследование на антитела к хламидиям, микоплазме и уреаплазме.
- Патогенные микробы также выявляются с помощью ПЦР-реакции, которая обнаруживает даже скрытые ЗППП.
Лечение
Лечение заболевания направлено на устранение инфекции, ставшей причиной синдрома. Назначаются антибактериальные препараты, подбираемые по результатам анализов на флору и чувствительность к антибиотикам.
При смешанном инфицировании больной проходит несколько антибактериальных курсов с последующей сдачей анализов. Тяжело выявляется и лечится хламидиоз, особенно в сочетании с другими инфекциями. Хламидии паразитируют внутри клеток слизистых оболочек, поэтому уничтожить их достаточно сложно, особенно если заболевание запущено.
Поскольку синдром вызван нарушением работы иммунной системы, больному назначают иммуномодуляторы, адаптогены и другие препараты, нормализующие иммунитет. Показаны противовоспалительные препараты, а в тяжелых случаях – гормональные средства. В качестве местного лечения применяются мази и гели, снимающие воспаление, устраняющие сыпь и заживляющие язвочки.
При правильно начатом лечении симптомы заболевания через некоторое время стихают. Синдром Рейтера гораздо легче лечится на ранней стадии, поэтому при подозрении на его развитие надо сразу обратиться к врачу, чтобы не допустить неприятных осложнений.
Поделиться ссылкой:
Источник

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже — женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
Синдром (болезнь) Рейтера
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже — ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов — сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов — односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник
При реактивном артрите у больных возникают клинические проявления в виде триады симптомов, затрагивающих костно-мышечную, мочеполовую системы и зрение — синдром Рейтера. Впервые заболевание описал Рейтер, наблюдая симптомы у военных, заболевших во время эпидемии кишечной инфекции в 1916 г. Что представляет из себя синдром Рейтера и у кого он может проявиться?
Синдром Рейтера: причины и патогенез
Синдром Рейтера провоцируют урогенитальные и кишечные инфекции, вызываемые внутриклеточными паразитами (хламидиями, микоплазмами, риккетсиями) и грамоотрицательными палочковидными бактериями (сальмонеллами, иерсиниями, шигеллами и т. д.).
Он обычно проявляется у генетически предрасположенных лиц (почти у 90% больных был обнаружен антиген HLA В27), а также у тех пациентов, в анамнезе которых имеются ревматизм, анкилозирующий спондилоартрит, псориатический артрит — все эти патологии также имеют наследственный характер.
Кто может заболеть
Вероятность болезни выше, если она диагностировалось у родственников по прямой линии. Заболевают чаще всего молодые мужчины от 20 до 40 лет. Иногда возможен синдром Рейтера и у детей — причинами являются врожденный хламидиоз (микоплазмоз, шигеллез и пр.), переданный больной матерью в период беременности, кишечные инфекции.
В патогенезе присутствуют:
- поражение суставов;
- воспаление слизистых (иногда радужных) оболочек глаз и мочеполовых путей;
- аутоиммунные признаки.
Какие болезни вызывают синдром Рейтера
Самое распространённое заболевание, которое может проявиться в синдроме Рейтера — это хламидиоз (БППП — болезнь, передающаяся половым путём). Инструментальная диагностика (в частности соскобы из уретры) показали, в основном, наличие у заболевших хламидий.
Также причиной СР может стать острый энтероколит на почве заражённых бактериями продуктами, например, мяса, молока, яиц. Наиболее часто встречается сальмонеллез — опасное эпидемическое заболевание, способное привести к смертельному исходу. Вспышки кишечных инфекций наблюдаются в основном в летнее жаркое время.
Синдром Рейтера: симптомы, диагностика и лечение
Клинические проявления СР:
- уретрит;
- реактивный артрит;
- глазные патологии (преимущественно конъюнктивит).
Это своего рода классика синдрома Рейтера. Попутно могут наблюдаться:
- кожные изменения — кератодермия (пятна на отдельных участках кожи);
- гиперкератоз (разрастание рогового слоя кожного эпидермиса);
- отеки, багрово-синюшный цвет;
- паренхиматозные воспаления в сердечном миокарде, печени, почках;
- поражения аорты;
- заболевания ЦНС и др.
Начальные признаки синдрома Рейтера — это в основном уретрит и конъюнктивит.
Симптомы уретрита
Уретрит при синдроме Рейтера обычно проявляется в скором времени после незащищенного полового контакта в виде:
- обильных гнойных выделений из уретры (такая картина наблюдается при остром уретрите);
- дизурии (болезненного мочеиспускания);
- чувства жжения и других неприятных ощущений при мочеиспускании, в основном в утреннее время.
Острая форма уретрита быстро переходит в затяжную хроническую со стертыми признаками, из-за чего поставить правильный диагноз становиться порой непросто. Анализы сдавать нужно именно при обострениях, в противном случае посев соскоба не всегда оказывается информативным.
У мужчин и женщин уретрит протекает несколько по-разному в плане осложнений:
- у мужчин уретрит осложняется простатитом;
- у женщин симптомы синдрома Рейтера при уретрите проявляются в воспалении цервикального канала и маточных придатков (цервиците и аднексите).
Поражения глаз
Синдром Рейтера поражает чаще всего слизистые оболочки обоих глаз, вызывая двухсторонний конъюнктивит.
Он довольно быстро проходит. Порой может наблюдаться иридоциклит (поражение радужной оболочки), что проявляется симптомами:
- ухудшения зрения;
- изменения цвета радужной оболочки;
- помутнения стекловидного тела;
- сужения зрачка;
- слезотечения;
- светобоязни.
Симптомы суставных поражений при синдроме Рейтера
Суставные признаки обычно запаздывают: после проявления острого уретрита до первых симптомов артрита может пройти от одной до четырёх недель.
Обострение артрита сопровождается:
- высокой температурой (от 38 до 40);
- отеками вокруг суставов;
- утолщением и изменением цвета кожи;
- болевыми симптомами.
В основном поражаются суставы стоп. На фото — типичные признаки артрита стопы при синдроме Рейтера: сосискообразные пальцы, багровый цвет кожи.
Суставные проявления несимметричны: поражаются одноименные суставы не на обеих конечностях, а на одной. При хроническом течении развивается полиартрит, спондилоартрит (часто в форме болезни Бехтерева).
Типичные суставные патологии при синдроме Рейтера:
- пяточный бурсит;
- сухожильный тендовагинит, в основном, ахиллова сухожилия;
- изредка сакроилеит и боли в пояснично-крестцовой области.
Кожная симптоматика
Кожные симптомы наблюдаются в остром периоде патологии. Наиболее характерны при болезни Рейтера кератодермия, гиперкератоз, кожная сыпь и эрозии слизистых оболочек.
- Кератодермия проявляется в красных пятнах, чаще всего на подошвах или ладонях, которые со временем начинают выступать над поверхностью кожи (это говорит о начале гиперкератоза — уплотнении эпидермиса). Кератодермические очаги могут сливаться в одно крупное пятно.
- Сыпь при СР псориатического типа (с шелушением и образованием чешуи на кожи). Также возможны расслоение и ломкость ногтей (ногтевой кератит).
- Эрозии появляются в основном на слизистой оболочке рта, на языке, головке пениса (у женщин — на слизистой оболочке половых губ, влагалища, шейки матки). Они обычно безболезненны и проходят самостоятельно по окончанию обострения.
На фото: кератодермия.
Проявления при хроническом синдроме Рейтера
Хроническая форма болезни Рейтера может проявляться:
- в мышечной атрофии;
- паховом лимфадените;
- сердечных патологиях (миокардите, перикардите, нарушениях проводимости, аритмии);
- заболеваниях аорты (воспаление, недостаточность клапанов);
- почечных поражениях (пиелонефрите, гломерулонефрите; амилоидозе);
- болезнях ЦНС (полинейропатиях, энцефаломиелите);
- расстройствах психики (депрессиях, остром психозе).
Длительность течения синдрома Рейтера — три-четыре месяца, после чего наступает либо выздоровление, либо сглаживание клинических признаков и переход болезни в хроническую форму.
Диагностика
Предварительный диагноз можно установить уже по классической триаде признаков (уретрит, воспаление конъюнктивы, боли и отеки суставов).
Степень выраженности симптомов различна:
- например, могут почти отсутствовать или быть скудными выделения из уретры;
- может быть слабо выраженным конъюнктивит.
Лабораторная диагностика
Никакими сглаженными признаками не стоит пренебрегать:
- даже при слабой пиурии нужно взять соскоб из уретры и исследовать продукты секреции предстательной железы у мужчин;
- у женщин необходимо исследование мазка из цервикального канала.
Производится бактериологический посев взятого с поверхностей слизистых оболочек соскоба и определение вида возбудителя болезни.
Общий и биохимический анализ крови показывают такую картину:
- умеренно выраженный лейкоцитоз (10 — 12 тыс. в мкл) со сдвигом формулы влево;
- значительное повышение СОЭ;
- повышенные показатели фибриногена и альфа-глобулина-2;
- отсутствие (чаще всего) ревматоидного фактора.
Рентгенографическое обследование
Для диагностики суставных признаков проводится рентгенология. На снимках при синдроме Рейтера обычно наблюдаются:
- распространенный остеопороз;
- пяточные шпоры;
- эрозии (чаще в области плюснефаланговых суставов);
- остеофиты тазовых костей (подвздошной, лобковой, седалищного бугра).
Исследование синовиальных оболочек и суставной жидкости
Забор кусочка ткани синовиальный оболочки (биопсия) показывает признаки воспалительного процесса (острого или подострого). При хроническом СР в синовиальная оболочка гипертрофирована и воспалена, как при ревматоидном артрите.
Воспаление периартикулярных тканей подтверждается анализом синовии: в ней преимущественно обнаруживаются нейтрофилы. Другие признаки артрита, в частности ревматоидный фактор, лабораторными методами подтверждаются редко.
Дифференцированная диагностика
Синдром Рейтера нужно отличать в первую очередь от специфических видов артрита, в частности гонококкового, и болезни Бехтерева.
Отличительные признаки гонококкового артрита
- Гонококковый артрит (ГА) не сопровождается таким важным симптомом из классической триады, как конъюнктивит (хотя и уретрит, и суставные проявления при нем имеются).
- Нет при нем также кератодермии и гиперкератоза, отсутствует фактор наследственности — антиген HLA В27.
- Применение антибиотиков пенициллиновой группы оказывается весьма эффективным при ГА, в то время как при синдроме Рейтера такая терапия неэффективна.
Отличительные признаки болезни Бехтерева (анкилозирующего спондилоартрита)
На ранней стадии болезни Бехтерева провести разграничительную диагностику довольно трудно, так как патология начинается с пояснично-крестцового отдела и может сопровождаться поражением мелких суставов.
- Для системного полиартрита при б. Бехтерева характерно симметричное поражение суставов (при СР оно несимметричное).
- При анкилозирующем спондилоартрите происходит тотальное поражение позвоночника с такими проявлениями, как обездвиженность и сильные деформации. Для синдрома Рейтера характерен сакроилеит и умеренные боли в зоне поясницы и крестца.
Как лечить синдром Рейтера
- При появлении симптомов урогенитальные инфекций назначают приём тетрациклина в дозе 1.5 — 2 мл в день. Некоторые специалисты считают, что его назначение в первые же дни болезни позволяет даже предотвратить артрит, впрочем, такое мнение разделяют далеко не все. Если суставные признаки все-таки проявились, терапию тетрациклином продолжают в той же дозе на протяжении полутора-двух месяцев. Затем постепенно снижают дозировку до полной отмены препарата. Другие антибиотики — ципрофлоксацин, эритромицин, доксициклин, офлоксацин, клатримицин.
- Помимо этиотропного лечения, проводят симптоматическое:
- НПВС (диклофенак, индометацин, нимесил и др,);
- внутрисуставные инъекции ГКС (преднизолон, дексаметазон);
- при системных признаках (паренхиматоз внутренних органов, миокардит, поражения аорты и т. д.) назначают приём ГКС внутрь.
- Хронический синдром Рейтера, который принимает стойкое длительное течение, лечат назначением следующих препаратов:
- хинолина и его аналогов (плаквенила или делагила);
- солей золота;
- при наличии аутоиммунных признаков — иммунодепрессантов.
Профилактика синдрома Рейтера
Общие рекомендации по профилактики касаются:
- соблюдения личной и бытовой гигиены;
- исключения беспорядочных незащищенных половых связей;
- своевременного лечения всех мочеполовых и кишечных инфекций;
- употребления свежих продуктов питания, прошедших правильную термическую обработку (не следует доверять сырокопченым мясным изделиям, сырому молоку, сырым яйцам).
Памятка: как не стать переносчикам болезни
Хотя болеют синдромом Рейтера преимущественно мужчины, носителями инфекции являются и мужчины, и женщины, причем у последних она может быть в скрытой форме. Хронический хламидиоз у женщин может практически ничем не проявлять себя, кроме хронических выделений из влагалища. Анализ обычного мазка как правило ничего не показывает: нужно делать именно соскоб с шейки матки, чтобы произвести бактериологическое обследование.
Почему нужно всегда лечить гинекологические болезни
Женщины нередко машут рукой на свои гинекологические проблемы, слушая мнения подруг, дескать, у всех так. Они не осознают, что могут быть разносчиками опасной инфекции, ведь синдром Рейтера может поражать сердце, аорту, печень и почки и даже стать причиной смерти. Конечно, к таким последствиям болезнь приводит не сразу, а лишь в том случае, когда тревожные симптомы игнорируются годами.
Помимо заражения половых партнеров, возникает ещё большая опасность:
Хламидиоз у беременной женщины может привести к появлению на свет уже зараженного хламидиями ребёнка. Не факт, что у него проявится синдром Рейтера, если нет генетической предрасположенности. (Шанс заболеть СР при отсутствии антигена HLA В27 не превышает 8%). Но такой ребёнок будет переносчикам возбудителя и может заболеть хламидиозом.
Поэтому сейчас каждая беременная женщина в обязательном порядке сдаёт анализы на хламидии и другие серьёзные инфекции, которые могут передаваться половым или гематогенным путём (гонорея, сифилис, ВИЧ-инфекция, кандидомикоз, трихомониаз и др.).
Что в первую очередь нужно делать
- Такие симптомы и проявления синдрома Рейтера у женщин, как цистит, аднексит, нельзя оставлять без внимания, особенно, если они сочетаются с конъюнктивитом и артритом.
- Мужчины должны иметь голову и не допускать незащищённый секс на стороне (лучше, конечно, вообще избегать случайной связи).
- Появились признаки уретрита у мужчины после половой связи? Бегом к врачу (урологу, андрологу, венерологу)! Никаких антибиотиков «от всего» по подсказке друга.
Если обнаружилась инфекция у мужчины или женщины, они должны поставить в известность своего партнёра, чтобы он лечился тоже. Это нужно сделать в первую очередь, ведь у человека, возможно, в крови антиген HLA В27, и тогда он почти со 100%-й вероятностью заболеет синдромом Рейтера.
Оценка статьи:
Загрузка…
Источник
