Синдром раздраженной толстой кишки дифференциальная диагностика
Общая часть
Синдром раздраженной толстой кишки
— хроническое, рецидивирующее, функциональное заболевание, при котором у пациентов на протяжении 12 месяцев, как минимум в течение 12 недель, отмечаются боли и дискомфорт в брюшной полости, проходящие после дефекации и сопровождающиеся изменением частоты и консистенции стула.
К другим проявлениям болезни относятся: запоры (стул реже 3 раз в неделю); диарея (стул чаще 3 раз в сутки); напряжение при акте дефекации; императивные позывы на дефекацию; ощущение неполного опорожнения кишечника; выделение слизи при дефекации; ощущение вздутия и переполнения в животе.
В пользу функционального характера заболевания свидетельствуют следующие признаки: изменчивость жалоб; рецидивирующий характер жалоб; отсутствие прогрессирования заболевания; отсутствие снижения веса; усиление симптомов болезни под действием стресса.
Для подтверждения диагноза необходимо исключать органическую патологию ЖКТ. С этой целью выполняются УЗИ брюшной полости, гастродуоденоскопия, ирригоскопия; исследуются биоптаты кишечника. Диагноз устанавливается на основании клинических проявлений заболевания, отсутствии отклонений в результатах анализов крови, кала; отсутствии патологических проявлений при сигмо- или колоноскопии.
Лечение синдрома раздраженной толстой кишки — симптоматическое, включает в себя изменение состава диеты, курсы психотерапии. Медикаментозные методы лечения проводятся с учетом преобладания в клинической картине определенных симптомов заболевания (боль, метеоризм, диарея, запор), и заключаются в назначении лекарственных средств, обладающих спазмолитической активностью, противодиарейных или слабительных препаратов, антидепрессантов.
- Классификация синдрома раздраженной толстой кишки
В основе классификации синдрома раздраженной толстой кишки — учет основных клинических проявлений заболевания. Анализируются следующие проявления синдрома раздраженной толстой кишки:- Запоры (стул реже 3 раз в неделю).
- Диарея (стул чаще 3 раз в сутки).
- Твердая консистенция кала; жидкий или кашицеобразный стул.
- Напряжение при акте дефекации; императивные позывы на дефекацию.
- Ощущение неполного опорожнения кишечника.
- Выделение слизи при дефекации; ощущение вздутия и переполнения в животе.
Выделяют две клинические формы синдрома раздраженной толстой кишки:
- Синдром с преобладанием диареи (характерны признаки 2,4,6).
- Синдром с преобладанием диареи запоров (характерны признаки 1,3,5).
- Эпидемиология синдрома раздраженной толстой кишки
В мире частота возникновения синдрома раздраженной толстой кишки составляет 5-11%; среди жителей развитых стран Европы — 15-20%.
Этот синдром выявляется у 28% пациентов, обращающихся за помощью к гастроэнтерологам, и у 12% больных, приходящих на прием к врачам общей практики (в США их число достигает ежегодно 2,4-3,5 млн. человек).
Каждый год в США расходы на лечение пациентов с синдромом раздраженной толстой кишки составляют 25 млрд. долл. США (данные на 2003 год).
У женщин заболевание диагностируется в 2 раза чаще, чем у мужчин.
Средний возраст пациентов с синдромом раздраженной толстой кишки составляет 20-45 лет.
- Коды по МКБ-10
- K58 — Синдром раздраженного кишечника.
- K58.0 — Синдром раздраженного кишечника с диареей.
- K58.9 — Синдром раздраженного кишечника без диареи.
Источник
Синдром раздражённого кишечника относится к функциональным заболеваниям. «Функциональное» означает, что анализы и результаты обследований в норме, но человек все равно ощущает дискомфорт в кишечнике, боли, вздутие, нарушение стула. При этом, интенсивность болевых ощущений при синдроме раздражённого кишечника иногда выше, чем даже при воспалительных заболеваниях кишки. ⠀
В его формировании важную роль играют наследственная предрасположенность и психологические факторы:
- Стрессовые ситуации, нарушение способности преодолевать напряжение и недостаточная социальная поддержка.
- Сочетание генетических и психологических факторов приводит к развитию повышенной чувствительности слизистой оболочки кишечника и нарушению ее двигательной активности. ⠀
Поскольку женщины более подвержены стрессам, чем мужчины, то и частота развития синдрома раздражённого кишечника у них выше. ⠀
Важно знать, что наличие синдрома не сопровождается повышением риска развития воспалительных заболеваний или рака кишки, а также увеличением риска смерти. ⠀
Один из классических примеров синдрома раздражённого кишечника: молодая девушка-студентка, во время учебы живет в общежитии университета, один туалет на несколько комнат, жалуется на боли в животе и запоры по 5-6 дней, все результаты обследований в норме, Когда приезжает домой на каникулы, стул нормализуется, ходит в туалет ежедневно, болей в животе нет.
Действительно ли Синдром раздражённого кишечника, мы ничего не упустили?
Под маской срк могут скрываться серьезные заболевания. Прежде чем с уверенность говорить о синдром раздражённого кишечника исключаются:
1. Целиакия (глютеновая энтеропатия). Необходимым исследованием для исключения целиакии является определение антител IgA к тканевой трансглутаминазе.
2. Лактазная и дисахаридазная недостаточность. Диагностика проводится при помощи дыхательного водородного теста с нагрузкой лактозой или фруктозой.
3. Внешнесекреторная недостаточность поджелудочной железы. Диагностика — определение панкреатической эластазы кала.
4. Нарушение функции щитовидной железы (гипертиреоз, гипотиреоз). Диагностика — исследование гормонов щитовидной железы.
5. Воспалительные заболевания кишечника (болезнь Крона и язвенный колит). Первичная диагностика — анализ кала на кальпротектин, колоноскопия.
6. Лимфоцитарный или коллагенозный колит (микроскопические колиты), как правило, протекающие без боли и являющиеся причиной 23-30% случаев хронической диареи. Диагностика — проведение колоноскопии с биопсией слизистой оболочки ободочной кишки.
7. Колит, ассоциированный с приемом нестероидных противовоспалительных препаратов.
8. Рак толстой кишки. Диагностика — анализ кала на скрытую кровь, колоноскопия.
9. Острая инфекционная диарея, антибиотико-ассоциированная диарея и псевдомембранозный колит. Диагностика — исследование бактерий кишечной группы (Shigella spp., Salmonella spp., Yersinia spp.), токсинов А и В Cl. dificile.
10. Лямблиоз. Диагностика — ИФА кала на антигены лямблий, IG M, lG G крови к лямблиям.
11. Синдром избыточного бактериального роста (СИБР) в тонкой кишке. Диагностика — дыхательный водородный тест на СИБР.
12. Дивертикулит, при котором может отмечаться лихорадка, определяться инфильтрат в виде пальпируемого мягкого образования в левой подвздошной области, а боль носит локализованный характер (как правило, в левой подвздошной области).
13. Гинекологические заболевания протекающие под маской срк:
- Эндометриоз, сопровождающийся болью в нижних отделах живота, связанной с фазами менструального цикла.
- Рак яичника, являющийся обязательным для исключения диагнозом для женщин старше 40 лет.
- Воспалительные заболевания органов малого таза, для которых характерно наличие неострых болей в нижних отделах живота, необъяснимой лихорадки, давящей боли с иррадиацией вверх при влагалищном исследовании придатков, а также набухание придатков.
При подозрение на срк консультация гинеколога обязательна.
7 рекомендаций по питанию при синдроме раздражённого кишечника
1. Принимать пищу в спокойной обстановке (избегая ее приема в спешке, в процессе работы). Оптимально питаться 5-6 раз в сутки, небольшими порциями. Если это сложно, хотя бы, стараться не допускать длительных перерывов между приемами пищи.
2. Отказаться от курения, употребления алкоголя и газированных напитков.
3. Даже при наличии запора провести тест с исключением продуктов, содержащих пищевые волокна (хлеба из муки грубого помола, зерновых хлопьев, необработанного риса). Уменьшению вздутия может способствовать прием семян льна (до одной столовой ложки в день).
4. Провести тест с исключением лактозы из рациона. Больше всего лактозы содержится в коровьем молоке (5 г в 100 мл), творожном сыре (1 г в столовой ложке), плавленом сыре (1 г в 18-граммовом ломтике) и йогуртах (4 г в 100 г).
5. При наличии вздутия живота ограничить прием: животных жиров и продуктов, приготовленных на нем, капусту, молоко, мучные изделия.
6. При диарее и метеоризме:
- ограничить свежие фрукты тремя порциями в день (по 80 г каждая);
- исключить сорбитол (входит в состав подсластителей в продуктах, напитках, жевательной резинке, а также в средствах для похудения).
7. Начать вести пищевой дневник для выявления продуктов, употребление которых приводит к усилению вздутия и изменению стула.
Влияние гипоаллергенной диеты на уменьшение симптомов срк не доказано. При подозрении на непереносимость конкретного продукта следует провести иммунологические тесты (выявление антител IgG к определенным пищевым белкам), хотя сведения об эффективности диеты, подобранной на основании анализа уровня антител, остаются противоречивыми.
Случай из практики
Что бы вы сказали, услышав от 18-летней девушки, что ее иногда беспокоят боли в левом подреберье?
Молодая, активная, красивая девушка, 18 лет, обратилась ко мне на приём с жалобами на периодические боли в левом подреберье. Беспокоили в течении нескольких месяцев, с питанием или стрессом не связывала. Никаких других симптомов не было.
При осмотре живот у девушки безболезненный. В анализах (общий анализ крови, мочи, биохимия крови, анализ кала на скрытую кровь) отклонений нет. УЗИ органов брюшной полости — норма.
Я решила, что нужно продолжать обследование. И, хотя по международным стандартам диагностики синдрома раздражённого кишечника (Рим IV), при отсутствии симптомов тревоги, до 50 лет колоноскопия не является обязательным исследованием, в Российских рекомендациях подчёркнуто, что срк — диагноз исключения, поэтому проведение и колоноскопии и гастроскопии необходимо.
Молодая девушка не хотела выполнять эти исследования и собиралась написать отказ, однако, через 2 недели решилась и сделала колоноскопию и гастроскопию под наркозом.
Во время колоноскопии в поперечно-ободочной кишке был обнаружен 2х-сантиметровый полип, на 2х-сантиметровой ножке. Эндоскопист, за 20 лет работы, впервые видел полип такого размера у столь молодой пациентки. После удаления полипа боли в животе перестали беспокоить девушку.
Источник
Программа обследования:
1) ОАК, ОАМ
2) Копрологический анализ, включая исследование на простейшие и гельминты
3) Исследование кала на дисбактериоз
4) УЗИ органов брюшной полости
5) Ирригоскопия
6) Ректороманоскопия (при проктосигмоидите)
7) Колоноскопия
8) Биопсия слизистой оболочки толстой кишки и гистологическое исследование биоптатов
9) Пальцевое исследование прямой кишки
Колитический копрологический синдром
— Диарея 10-15 раз в сутки
— В 50% — запоры
— Кал неоформленный, кашицеобразный
— Примесь слизи, крови и гноя в кале
— Эритроциты, лейкоциты, пищевые волокна при микроскопии кала
IV.СИНДРОМ РАЗДРАЖЁННОГО ТОЛСТОГО КИШЕЧНИКА
Синдром раздражённого толстого кишечника – комплекс функциональных (не связанных с органическим поражением) расстройств толстой кишки, продолжающееся свыше 3 месяцев в год.
Встречается у 20-30% взрослого населения
Критерии диагностики
Непрерывное сохранение или рецидивирование следующих симптомов на протяжение, по крайней мере, 3 месяцев:
— боль или дискомфорт в животе, который уменьшается после дефекации или сопровождается изменением частоты стула, или консистенции стула в сочетании, по крайней мере, с двумя из следующих признаков:
— изменение частоты стула (более 3 раз в день или менее 3 раз в неделю)
— изменение формы стула
— нарушение пассажа стула (напряжение, императивные позывы, ощущение неполного опорожнения кишечника)
— выделение слизи
— вздутие живота
Признаки
= отсутствие болей и диареи в ночное время
= отсутствие так называемых «симптомов тревоги» (примесь крови в кале, лихорадка, необъяснимое похудание, анемия, повышение СОЭ)
= длительный анамнез заболевания, изменчивый характер жалоб, несоответствие между обилием и «красочночтью» жалоб и хорошим общим состоянием больного
= связь ухудшения самочувствия с психоэмоциональными факторами и стрессовыми ситуациями
= отсутствие патологических изменений сос стороны лабораторно-инструментальных методов диагностики
Дифференциальная диагностика синдрома раздражённой кишки и хронического колита
Дифференциальная диагностика хронического колита и рака толстой кишки
Для рака правой половины толстой кишки характерно:
— кишечные кровотечения (клинически выраженные или скрытые) и гипохромная анемия
— боли в правой половине живота постоянного характера
— пальпируемая бугристая плотная опухоль в области слепой кишки или восходящего отдела поперечно-ободочной кишки
— отсутствие симптомов кишечной непроходимости
Для рака левой половины толстой кишки характерно:
— схваткообразные боли в животе, чередование поносов и запоров
— ограниченное вздутие левой половины живота, видимая на глаз перистальтика кишечника
— картина кишечной непроходимости
— пальпируемая бугристая опухоль в левой половине толстой кишки
— рак прямой кишки легко определяется при пальцевом исследовании
— выделение крови с калом, слизи, гноя
— боль в области заднего прохода и затруднение дефекации
— постоянно положительная реакция на скрытую кровь в кале
Дифференциальная диагностика хронического колита и туберкулёза кишечника
Для туберкулёза характерно:
— Наличие в анамнезе указаний на туберкулёзный процесс
— Постоянные боли в животе, чаще в правой подвздошной и околопупочной области
— Плотные, болезненные, утолщённые стенки слепой кишки, определяемые при пальпации
— области
— Положительные туберкулиновые пробы
— Положительная реакция на скрытую кровь в кале и определение микобактерий туберкулёза в кале
— Тенезмы и ложные позывы к дефекации
V. ЯЗВЕННЫЙ КОЛИТ
Язвенный колит – заболевание неизвестной этиологии, характеризующееся развитием некротизирующего воспалительного процесса слизистой оболочки толстого кишечника с образованием язв, геморрагий, гноя.
Дифференциальная диагностика болезни Крона и язвенного колита
ЛИТЕРАТУРА
1. Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
2. Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
3. Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
4. Непочелович А.П. Диагностика и лечение внутренних болезней, Мн: БГМУ, 2007г.
Источник
Существует множество хронических и рецидивирующих гастроинтестинальных функциональных расстройств, которые не могут быть объяснены структурными или биохимическими отклонениями. Такие расстройства наблюдаются в глотке, пищеводе, желудке, желчных путях, кишечнике, аноректальной зоне.
Синдром раздраженного кишечника (СРК) относится к группе функциональных расстройств именно кишечника, куда также входят: функциональный метеоризм, функциональный запор, функциональная диарея и неспецифические функциональные расстройства кишечника. Главной особенностью СРК, отличающей его от других функциональных расстройств, является обязательное наличие абдоминальной боли [1].
СРК – функциональное расстройство ЖКТ, характеризующееся абдоминальными болями, метеоризмом и нарушением транзита кишечника при отсутствии специфических и уникальных органических изменений, хотя в некоторых случаях может быть выявлено микроскопическое воспаление (при постинфекционном СРК) [2].
Популяционные исследования оценивают распространенность синдрома раздраженного кишечника в 10–20%, однако имеются значительные географические и социально-экономические различия. СРК может появляться в любом возрасте, в т. ч. у детей (при среднем возрасте больных 24−41 год). Женщины страдают СРК примерно в 2 раза чаще, чем мужчины (например, в странах Азии, Индии, Шри-Ланке ситуация обратная и чаще к врачу обращаются именно мужчины). У женщин, как правило, симптомы более выраженные и в большей степени влияют на повседневную активность [3, 4].
СРК – это классическое психосоматическое заболевание. Психические симптомы и заболевания встречаются у таких пациентов в 3 раза чаще, чем у лиц с органическими заболеваниями кишечника. Чаще других симптомов выявляются тревожность и депрессия, но могут встречаться пациенты с фобиями, навязчивыми состояниями, нарушениями сна, паническими атаками и пр. Показательно, что распространенность СРК в психиатрических клиниках достигает 71% [5].
Клиническая картина
В соответствии с действующими в настоящее время Римскими критериями IV [6–8], чтобы отличить СРК от преходящих нарушений со стороны ЖКТ, абдоминальная боль должна отмечаться по меньшей мере 1 день в неделю за последние 3 мес.
СРК как функциональную патологию устанавливают при наличии у больного рецидивирующей боли, ассоциированной с 2 и более следующими обстоятельствами и симптомами:
1) дефекация;
2) изменение частоты дефекации;
3) изменение формы стула;
4) изменение частоты стула – менее 3-х дефекаций в неделю или более 3-х дефекаций за день;
5) патологическая форма стула (комковатый/твердый стул или жидкий водянистый);
6) натуживание при дефекации, императивные позывы, ощущение неполного опорожнения кишечника;
7) выделение слизи с калом;
8) вздутие живота.
Критерии валидны при их наличии в течение последних 3-х мес. и начале симптомов не менее 6 мес. назад [8]. Диагностические критерии 4−8 считаются дополнительными [9].
Таким образом, исходя из Римских критериев манифестацию СРК можно подразделить на 3 клинически формы:
I. Нарушение транзита.
II. Абдоминальные боли.
III. Вздутие живота.
I. Нарушение транзита. Нарушения кишечной моторики при СРК включают диарею, запор или их чередование. В такие периоды в стуле часто присутствует слизь, что связывают с перестройкой слизистой оболочки дистальных отделов толстой кишки с преобладанием бокаловидных клеток над обычными энтероцитами. Требуется тщательный сбор анамнеза, чтобы определить, что пациент называет запором, а что – диареей [10].
Диарея. Пациенты могут часто жаловаться на относительно нормальный стул, однако учащенный и водянистый в утренние часы, без дальнейших расстройств в течение остальной части суток. Другие пациенты, жалуясь на диарею, подразумевают частое посещение туалета с отхождением небольшого количества слизи, нормального кала или даже вовсе без кала. Наиболее выраженные нарушения стула бывают в утренние часы, часто после приема пищи, в оставшуюся часть дня состояние больного остается удовлетворительным [11].
Запор. Пациенты могут жаловаться на запор, если фактически при сохранении частоты дефекации выделяется небольшое количество твердых фекальных масс (овечий или ленточный стул). Необходимость натуживаться и ощущение неполного опорожнения кишечника пациенты могут также назвать запором.
Чередование симптомов. Часто у одного и того же больного наблюдается чередование симптомов. Изменения стула могут быть связаны с изменением жизненной ситуации или привычного образа жизни. Обучение выявлению факторов, приводящих к изменению стула, и их устранению поможет пациенту успешно управлять симптомами своего заболевания [12]. Однако нельзя исключать появление интеркуррентного соматического заболевания при указанных состояниях.
II. Абдоминальные боли. Боль в животе – главный симптом СРК, она может заметно варьировать по интенсивности и частоте. Появляются дискомфорт в животе, колики, острые интенсивные или тупые ноющие боли. Одни пациенты жалуются на ежедневные симптомы, другие сообщают о периодических болях с интервалом в недели и даже месяцы [13]. Боль после еды (очень частая жалоба) сочетается со вздутием, метеоризмом или обострением диареи, после дефекации, как правило, уменьшается. Боль появляется сразу после пробуждения или после приема пищи, может быть вызвана физическим напряжением или стрессовым событием [14].
Таким образом, для болевого синдрома или дискомфорта при СРК характерны следующие состояния:
1) усиление болей после приема пищи, а также уменьшение (но не полное исчезновение) боли или дискомфорта после дефекации или отхождения газов;
2) отсутствие прогресса болей с течением времени;
3) боли чаще не постоянные, а периодические, эпизоды острой боли накладываются на постоянную тупую боль;
4) боли чаще наблюдаются в левой подвздошной области, но могут носить диффузный характер, либо не имеют четкой локализации;
5) отсутствие ночной симптоматики [15].
Любое изменение такого «стабильного» течения может служить предупреждением для врача о появлении другой, возможно органической, патологии.
III. Вздутие живота. Многие пациенты ощущают дискомфорт от вздутия и растяжения кишечника, одежда становится для них тесной и неудобной. Нарушают покой повышенное кишечное газообразование, урчание, газоотделение.
Причина вздутия заключается в том, что часть невсосавшейся пищи может подвергаться брожению в рамках физиологической нормы, способствуя газообразованию. При этом ускорение транзита пищи в тонкой кишке при СРК может усилить процессы брожения с образованием газа и осмотически активных веществ типа короткоцепочечных жирных кислот, стул меняет свою консистенцию, становится более жидким или кашицеобразным.
Внекишечные проявления СРК
Здесь нужно сказать, что обращающихся за медицинской помощью пациентов с СРК можно условно разделить на 2 группы. В 1-ю группу (85–90%) входит категория лиц, которые хорошо приспосабливаются к своему заболеванию, не обращались к врачу, либо же однократно проходили обследование и лечение и благополучно справляются с проявлениями СРК самостоятельно. Вторая группа (10–15%) пациентов часто обращается к врачам, прибегает к инструментальным методам исследования, госпитализируется и даже подвергается оперативным вмешательствам. Для пациентов этой группы характерны длительные (не менее месяца) обострения, частые рецидивы симптомов на протяжении года. Зачастую у этих больных имеется отягощенный психосоциальный анамнез (физические, сексуальные домогательства, тяжелый стресс и т. д.), сопутствующая психопатология и необходимость психоневрологического лечения. Качество жизни таких больных значительно ухудшено [16, 17].
Именно для этих пациентов наиболее характерно проявление внекишечных симптомов СРК, а именно: слабость, утомляемость, головные боли по типу мигрени, ощущение кома в горле, неудовлетворенность вдохом, невозможность спать на боку из-за появляющихся неприятных ощущений в области сердца, диспепсические симптомы (тошнота, изжога, раннее насыщение), мочевые симптомы (дизурия, никтурия, частое мочеиспускание, императивные позывы, чувство неполного опорожнения), сексуальная дисфункция (в т. ч. диспареуния, слабость либидо), боли в спине [18].
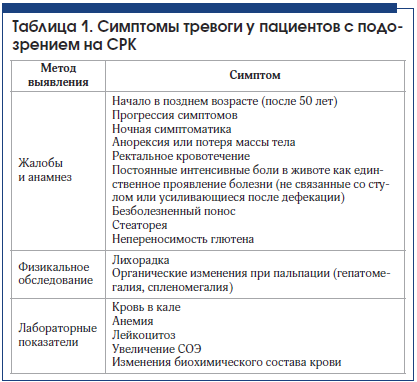
Симптомы тревоги
Одним из основных дифференциально-диагностических отличий СРК считается отсутствие симптомов в ночное время [19]. Есть ряд симптомов, которые не согласуются с синдромом раздраженного кишечника и которые должны насторожить врача относительно возможной органической патологии, так называемые симптомы тревоги (табл. 1) [20].
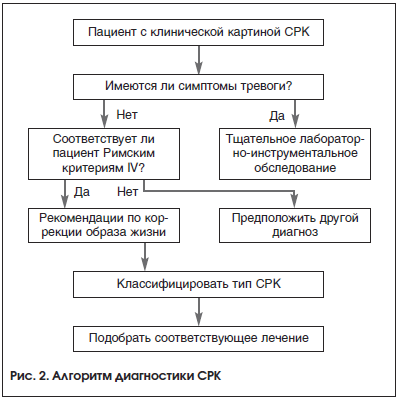
Классификация
После постановки диагноза необходимо классифицировать СРК по преобладающему признаку, чтобы в дальнейшем определить лечебную тактику. Классификация СРК происходит именно по форме стула [18], а не по частоте дефекаций, общепринятой является Бристольская шкала формы стула (рис. 1), где типы 1–2 относят к запору, а типы 6–7 – к диарее.
Выделяют 4 типа СРК (рис. 1):
1) с преобладанием запора – твердый или комковатый стул (типы 1–2 Бристольской шкалы) более 25% и жидкий или водянистый стул (типы 6–7) менее 25% дефекаций;
2) с преобладанием диареи – жидкий или водянистый стул (типы 6–7) более 25% и твердый или комковатый стул (типы 1–2) менее 25% дефекаций;
3) смешанный СРК – твердый или комковатый стул (типы 1–2) более 25% и жидкий или водянистый стул (типы 6–7) более 25% дефекаций;
4) неспецифический СРК – патологическая консистенция стула, не соответствующая предыдущим критериями.

Примечательно, что в течение года у 75% больных изменяется тип СРК.
Диагностика
Беспроигрышный путь к постановке диагноза СРК подразумевает целый ряд лабораторных и инструментальных исследований, чтобы подтвердить диагноз методом исключения. Этот подход требует времени и больших затрат, неудобен для пациента и может вызвать у него тревожный синдром.
Фактически у пациентов до 50 лет СРК уверенно может быть диагностирован на основании типичных симптомов, выявленных путем тщательного сбора анамнеза (в т. ч. оценив психологические факторы), объективного осмотра и при отсутствии симптомов тревоги [20].
Так, при обследовании проводят следующие основные исследования:
– общий анализ крови для выявления анемии, признаков воспаления, инфекции;
– биохимический анализ крови для оценки метаболических нарушений, в т. ч. электролитного дисбаланса у больных с диареей;
– копрологическое исследование на яйца гельминтов, скрытую кровь, патологические примеси, простейших, кишечных патогенов, лейкоцитов, токсинов Clostridium defficile.
Из инструментальных методов исследования кишечника определяющими служат эндоскопические (колоноскопия, ректороманоскопия) и рентгенконтрастное исследование – ирригоскопия, а также УЗИ органов брюшной полости, КТ, МРТ [4–5, 21–22].
По показаниям проводятся следующие исследования:
– определение скорости транзита по кишечнику, манометрия разных отделов толстой кишки;
– балонно-дилатационный тест с введением в прямую кишку латексного баллона с переходником длиной 3–4 см, через который в баллон вводят воздух [23];
– определение вегетативного статуса (метод интервалокардиографии) с определением вегетативного тонуса, вегетативной реактивности и вегетативного обеспечения различных форм деятельности, как правило, у больных с СРК определяются различные вегетативные дисфункции [24];
– для объективной оценки психологического статуса используют: 1) Госпитальную шкалу тревоги и депрессии (Hospital Anxiety-Depression Scale – HADS) – опросник из 14 пунктов, предназначенный для оценки уровня тревожности и депрессии; 2) тест на «чувство близости» (SOC); 3) опросник о состоянии здоровья (PHQ-15) из 15 вопросов, ответы на которые помогают выявить наличие множественных соматических симптомов; 4) Гиссенский соматический и личностный опросник; 5) опросник Леонгарда – Смишека для определения структуры личности [25].
Дифференциальную диагностику проводят со многими заболеваниями, применяя при необходимости дополнительные исследования: воспалительные заболевания кишечника (ректальные кровотечения, изменения в анализах крови, патология при колоноскопии), лактазная недостаточность (связь симптомов с приемом молочных продуктов, дыхательный тест), целиакия (хроническая диарея, синдром мальабсорбции, наличие антител к тканевой трансглютаминазе, атрофия ворсинок и гипертрофия крипт по данным биопсии слизистой оболочки тонкого кишечника), хронический панкреатит, поражение, обусловленное приемом медикаментов (например, после приема слабительных, магнийсодержащих антацидов), острая инфекционная диарея (острое начало, позитивные результаты бактериологических исследований), паразитарные инфекции, синдром избыточного бактериального роста (СИБР) (водородный дыхательный тест), антибиотикоассоциированная диарея и псевдомембранозный колит, микроскопические колиты, спаечная болезнь толстой кишки, рак толстой кишки, дивертикулез, ишемический колит (наличие атеросклеротического стенозирования по данным ангиографии брыжеечных сосудов), психические расстройства (депрессия), метаболические нарушения (сахарный диабет, тиреотоксикоз, патология паращитовидной железы), гормонпродуцирующие опухоли [4, 26]. Алгоритм диагностики СРК представлен на рисунке 2.

Лечение
Важно объяснить пациенту значение психоэмоциональных факторов, во избежание тревожности представить медицинскую документацию с отсутствием отклонений от нормы в лабораторных и инструментальных методах исследования. Терапию назначают в зависимости от преобладания тех или иных симптомов [27].
Вылечить СРК в настоящее время невозможно. Терапия направлена на уменьшение симптомов и достижение длительной ремиссии. Залогом успеха лечения является индивидуальный подход к пациенту. Прежде всего, лекарственные препараты должны устранять доминирующие симптомы болезни, одновременно проводится коррекция психоэмоционального напряжения и образа жизни пациента. Существенной частью терапии является правильное построение беседы врача и больного, которая призвана создать атмосферу доверия и уверенности. Врачу необходимо уделить такому пациенту достаточное время, чтобы он мог изложить все жалобы. Только при полном взаимопонимании можно перейти к медикаментозной терапии (табл. 2). К сожалению, терапия СРК на сегодняшний день несовершенна. Препарат, который улучшает один симптом, может усугублять другой. Так, лоперамид, устраняя диарею, зачастую усиливает абдоминальную боль и вздутие. Примеров подобного несовершенства лечения множество [4, 5].

Из лекарственных препаратов хорошо зарекомендовал себя Иберогаст – препарат растительного происхождения. Препарат обладает выраженным противовоспалительным действием, а также нормализует тонус гладкой мускулатуры ЖКТ: способствует устранению спазма без влияния на нормальную перистальтику, а при пониженном тонусе и моторике оказывает тонизирующее, прокинетическое действие [28–30].
Иберогаст понижает афферентную чувствительность при раздражении кишечника серотонином или в случае чрезмерного перерастяжения, таким образом, исчезает повышенная висцеральная чувствительность. Этот эффект объясняется тем, что вещества, составляющие основу препарата, вступают во взаимодействие со специальными белками – рецепторами серотонина, и с опиоидными и мускариновыми рецепторами 3-го типа. Следовательно, Иберогаст обладает регулирующим перистальтику и чувствительность органов ЖКТ действием [28–30].
Иберогаст принимают до 20 капель 3 раза в течение суток, запивая незначительным количеством жидкости (2–3 столовые ложки воды). Препарат можно назначать уже на первом приеме у врача, до постановки окончательного диагноза, т. к. он характеризуется хорошей переносимостью и высоким профилем безопасности [28–30].
Относительно недавно в США зарегистрирован ряд новых препаратов для лечения СРК, которые хорошо зарекомендовали себя в рандомизированных клинических исследованиях. К этим лекарствам относятся: линаклотид, алосетрон и любипростон (не разрешены к применению в РФ).
Любипростон – производное простагландинов, но без системного действия. Действуя как селективный активатор хлорных каналов, любипростон усиливает cекрецию эпителиальных клеток слизистой оболочки кишечника, стимулируя вторично кишечный транзит содержимого. Препарат эффективен в лечении хронического функционального запора и СРК с запором. Линаклотид – селективный агонист гуанилатциклазы энтероцитов. Он увеличивает секрецию воды и электролитов энтероцитами и вторично стимулирует моторику кишечника. Показано, что применение линаклотида у больных с СРК с запором уменьшает боль в животе, увеличивает частоту дефекации, улучшает консистенцию стула, уменьшает напряжение при дефекации. Алосетрон – антагонист 5-НТ3-рецепторов. Эти рецепторы находятся на энтеральных нейронах ЖКТ. Их стимуляция вызывает гиперчувствительность и гиперреактивность кишечника. Алосетрон имеет строгие показания к назначению, что связано с его побочными действиями. Он показан женщинам с СРК и диареей более 6 мес., не имеющих анатомических аномалий ЖКТ, и не отвечающих на другую терапию [31–33].
Применение данных препаратов в клинической практике имеет широкие перспективы и будет большой помощью врачам в терапии синдрома раздраженного кишечника.
Источник
