Синдром раздраженного кишечника после удаления желчного пузыря
Постхолецистэктомический синдром (ПХЭС) — состояние после операции удаления желчного пузыря (холецистэктомии) по поводу хронического калькулезного холецистита. ПХЭС — это условное обозначение различных нарушений, повторяющихся болей и диспепсических проявлений, которые возникают у больных после холецистэктомии.
Постхолецистэктомический синдром. Причины
-
 допущенные диагностические ошибки до операции и технические погрешности во время операции,
допущенные диагностические ошибки до операции и технические погрешности во время операции, - функциональные нарушения, связанные с удалением желчного пузыря,
- обострение существующих до операции заболеваний, в первую очередь, болезней поджелудочной железы,
- развитие новых состояний желудочно-кишечного тракта в связи с удалением желчного пузыря (желчный рефлюкс в желудок, послабления стула, нарушения процессов переваривания пищи).
Функциональные нарушения сфинктерного аппарата желчевыводящих путей
В настоящее время считается доказанным факт, что после удаления желчного пузыря наблюдается повышение тонуса сфинктера Одди, причиной которого является исключение регулирующей роли сфинктера желчного пузыря и мышечной активности желчного пузыря на сфинктер Одди.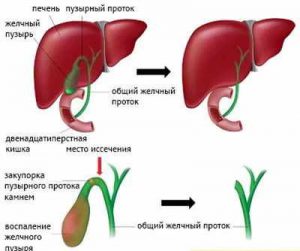
После удаления желчного пузыря включаются механизмы приспособления к работе желчевыводящих путей без желчного пузыря. Изменение моторной функции сфинктера Одди является одной из причин формирования острой или хронической боли в животе и диспепсического синдрома в послеоперационном периоде. Перестройка работы желчевыводящих путей после холецистэктомии может продолжаться до 1 года после операции.
Дисфункция сфинктера общего желчного протока и других сфинктеров желчевыводящей системы может приводить к повышению давления в протоках, застою желчи в них, что проявляется болями в правом подреберье или в подложечной области. Если преобладает дисфункция панкреатического протока, то появляется клиническая картина, характерная для панкреатита.
Разнообразие клинических проявлений ПХЭС затрудняет не только определение типа функциональных нарушений сфинктерного аппарата желчевыводящей системы, но затрудняет диагностику ПХЭС.
Нарушения печени, поджелудочной железы и кишечного тракта после холецистэктомии
Удаление желчного пузыря перестраивает процессы желчеобразования и желчевыделения.
- Отмечается увеличение образования желчи печенью, что является основной причиной поносов после холецистэктомии. Прием желчегонных препаратов в этих случаях нежелателен!
- Наиболее часто после удаления желчного пузыря страдает поджелудочная железа. При желчнокаменной болезни, дисфункции сфинктерного аппарата желчных путей, нарушении моторной функции желчного пузыря до операции формируется хронический билиарный пенкреатит (панкреатит, причиной которого является нарушения система желчеотделения).
- Иногда наблюдаются поражения протоковой системы, которые нарушают отток желчи – сужения, камни в протоках, увеличение лимфатических узлов, воспалительные заболевания в сфинктерно-протоковой системе.
Вследствие этого, обострения хронического панкреатита после удаления желчного пузыря встречаются достаточно часто — от 5 до 90 %. Такой разброс объясняется тем, что до операции не проведено достаточное обследование для оценки состояния поджелудочной железы, но в ряде случаев имеет место гипердиагностика хронического панкреатита.
В медицинской практике отмечается, что чем дольше существуют камни в желчном пузыре, тем чаще возникает хронический панкреатит.
В поджелудочной железе снижается объем секреции ферментов, развивается внешнесекреторная недостаточность функции поджелудочной железы, нарушаются процессы пищеварения. Холецистоэктомия, вовремя проведенная, способствует улучшению или нормализации показателей ферментативной функции поджелудочной железы.
После удаления желчного пузыря нередко нарушается функция 12-перстной кишки, что подтверждается появлением дуоденогастрального рефлюкса, т.е., заброс содержимого 12-перстной кишки в желудок, и вызывающего морфологические изменения в выходном отделе желудка и формирование хронического рефлюкс-гастрита (желчного).
После удаления желчного пузыря нарушается функция тонкой кишки (всасывания пищевых компонентов) и моторная функция толстой кишки (запоры, поносы).
Постхолецистэктомический синдром. Диагностика
Диагностика направлена на выявление различных заболеваний желудочно-кишечного тракта, которые пациент имел до операции, возникших после операции, возможные послеоперационные осложнения.
Диагноз устанавливается на основе:
- клинических проявлений болезни (жалоб пациента),
- объективных данных осмотра больного,
- лабораторных данных (биохимического исследования крови, клинического анализа крови, показателей обменных процессов – липидного, углеводного обменов, ферментативной функции поджелудочной железы, микрофлоры кишечного тракта),
- инструментальных методов обследования (ренгенологических, ультразвукового исследования гастродуоденоскопии),
- в более выраженных случаях – эндоскопической ретроградной холангиографии, компьютерной томографии, динамической сцинтиграфии.
Постхолецистэктомический синдром. Лечение и профилактика
В раннем послеоперационном периоде большое значение имеет лечебное питание, которое предусматривает часто дробное питание до 6 раз в день, небольшими порциями с ограничением жиров до 60-70 г в сутки.
С целью более быстрой адаптации пищеварительной системы к новым физиологическим условиям – функционирование без желчного пузыря, с учетом сопутствующих болезней рекомендуется более раннее расширение питания близкого к рациональному.
Постхолецистэктомический синдром. Лекарственная терапия по показаниям
С целью улучшения качества желчи, продуцируемой печенью, назначакются препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Урсодез, Ливодекса, Эксхол, Холудексан, Урсодокса и др.). Доза продолжительность приема препарата определяется лечащим врачом.
Для связывания избытка желчи в кишечник и особенно наличие холагенной диареи назначаются сорбенты (Смекта) и антациды (Фосфалюгель, Маалокс, Алььагел и др.) по 1 пакету 3-4 раза в день через 1 час после еды в течение 7- 14 дней, режим приема и продолжительность определяется индивидуально.
При наличии боли в верхних отделах живота назначаются спазмолитики (например, Дюспаталин по 1 капсуле 2 раза в день, Дицетел по 50-100 мг 3 раза в день в течение 2-4 недель).
При наличии дуоденита, папиллита, появлении условно-патогенной флоры в посевах кала проводится 7-дневный курс антибактериальных препаратов. Препаратами выбора могут быть Эрцефурил, Интетрикс, Фуразолидон и др., реже антибиотики в общепринятых дозах.
При наличии сопутствующей патологии (панкреатит и др.) по показаниям назначаются ферментные препараты (Панкреатин, Мезим форте, Креон и др.).
Постхолецистэктомический синдром. Профилактика
Профилактика ПХЭС начинается уже в процессе подготовки к операции с целью выявления и своевременного лечения заболеваний гепатопанкреатодуоденальной зоны (заболеваний печени, панкреатита, дуоденита и эрозивно-язвенного процесса в 12-перстной кишке).
Особенно врача беспокоит состояние поджелудочной железы, и если до операции выявлен хронический панкреатит, необходимо провести курс лечения (антисекреторные препараты, спазмолитики, ферментные препараты, препараты урсодезоксихолевой кислоты). Эти мероприятия снижают риск возникновения обострений панкреатита в послеоперационный период в 2.5-3 раза.
Реабилитация
Опыт показывает, что признаки постхолецитэктомического синдрома чаще возникают в первый год наблюдения в период адаптации пищеварительного тракта в новых анатомических условиях.
Через 3-6 месяцев, хотя в настоящее время имеются сведении об успешном применении минеральных вод низкой минерализации после 10 дня после операции, показан прием минеральных вод, оптимальнее в условиях гастроэнтерологического питьевого курорта (Железноводск, Кашин, Дорохово, Карловы Вары и др.) с повторением курса минеральной воды в домашних условиях через полгода.
Диспансерное наблюдение пациентов проводится в течение первого года после операции.
Источник
Обычно, когда предлагают удалить желчный пузырь, не спешат рассказывать о возможных последствиях предлагаемого решения.
Заболеваемость желчекаменной болезнью (ЖКБ) неуклонно растёт во всём мире. Только за последние 30–35 лет количество больных с таким диагнозом выросло в нашей стране – в 2,8 раза, в Японии – в 5,6 раз. Основной способ лечения ЖКБ — оперативное удаление желчного пузыря, который играет важную роль в процессе пищеварения.
Утрата функционирующего органа требует времени для адаптации организма к новым условиям, связанным с удалением желчного пузыря. Это влечёт различные функциональные расстройства в послеоперационном течении заболевания и присоединения других расстройств.
Совокупность симптомов, которые развиваются у части больных после оперативного удаления желчного пузыря, называется «Постхолецистэктомический синдром – ПХЭС». Основные проявления этого синдрома: диарея, запоры, метеоризм, боли в верхних отделах живота, тошнота и т. п.
Помимо этого, формируется или усугубляются хронические сопутствующие заболевания:
— дуоденогастральный рефлюксом с забросом содержимого в общий желчный и панкреатический протоки, что может усугубить проявления панкреатита (опоясывающие боли, изжоги, непереносимость пищи, реакция на большинство продуктов питания)
-дискинезия двенадцатиперстной кишки, сопровождается болями на голодный желудок, отрыжкой, изжогой и т.п.
— гастроэзофагеальная рефлюксная болезнь, характеризуется забросом кислого желудочного содержимого в пищевод, вызывая его изъязвление и раздражение и боль
— грыжа пищеводного отверстия диафрагмы, при ущемлении части желудка возникают давящие боли за грудиной, что иногда ошибочно принимается за приступ стенокардии, выраженным вздутием живота
— синдром раздраженного кишечника, характеризующийся чередованием запоров и поносов
-хронический панкреатит с учащением обострений, болевым синдромом опоясывающего характера
— язвенная болезнь желудка или 12-типерсной кишки
— язвенный колит
— хр. гепатит аутоиммунного характера.
— из-за нарушения процессов переваривания пищи, белков, жиров, углеводов, развиваются дефицитные состояния, усиливается дизбиоз кишечника.
И ещё много других заболеваний, связанных с отсутствием желчного пузыря. В моей практике был случай, когда у женщины с ЖКБ после оперативного удаления желчного пузыря через месяц развилась обширная язва желудка, которая не поддавалась медикаментозному лечению. Ко мне она обратилась с выраженным болевым синдромом, размер язвы доходил до 3-х см и выявлялись множественные эрозии слизистой желудка. Учитывая, что ей на тот момент было 75 лет, ей предложили резекцию желудка. Методы Экологической медицины помогли решить эту проблему в течение 1 месяца. Но, учитывая, что желчного пузыря не было, пациентке раз в 8-9 месяцев надо было проходить курс, иначе развивались болевые синдромы.
То есть, помочь можно больным и с удалённым желчным пузырём. Но лучше всё-таки постараться сохранить желчный пузырь.
Как правило, когда вас убеждают удалить желчный пузырь, вам не рассказывают о тех проблемах, которые могут возникнуть. А после операции, когда у вас появляются болевые синдромы, вам, как правило, говорят, ну у вас же нет желчного пузыря, как-нибудь приспосабливайтесь, потерпите.
Записаться на приём в Клинику Экологической Медицины можно онлайн, заполнив форму на сайте. Если есть проблемы с желчным пузырём, обращайтесь, мы обязательно Вам поможем. В комментариях можно задать вопрос специалисту Клиники. Для оперативной консультации, работает Телеграм-канал.
Благодарим Вас за поддержку нашего канала, за лайки и подписку!
Источник
На сегодняшний день специалисты предпочитают заменять этот термин на другой — «дисфункция сфинктера Одди». Поэтому не каждый больной, предъявляющий жалобы на наличие у него абдоминальных симптомов после того, как был удалён жёлчный пузырь, имеет постхолецистэктомический синдром.
Не включаются следующие состояния, характеризующиеся:
- оставленными после проведения операции конкрементами в печёночных, жёлчных протоках;
- повторным развитием рубцового стеноза Фатерова сосочка;
- наличием последствий, допущенных во время оперативных вмешательств технических ошибок, а также послеоперационных осложнений (например, спаечного процесса, холангита и так далее);
- сдавливанием общего жёлчного протока из-за панкреатита;
- наличием самостоятельных болезней (синдрома раздражённой кишки, язвенной болезни желудка и других).
В среднем, около 10 — 15% всех больных, у которых был удалён жёлчный пузырь, предъявляют жалобы на возникновение тех или иных симптомов, являющихся проявлениями постхолецистэктомического синдрома (в некоторых странах число таких больных достигает 30%).
У представительниц женского пола постхолецистэктомический синдром развивается чаще, чем у мужчин.
Зачем нужен сфинктер Одди?
Сфинктер Одди представляет собой мышечное образование, находящееся в области большого дуоденального (Фатерова) сосочка (который располагается внутри двенадцатипёрстной кишки). Данный сфинктер регулирует процесс поступления жёлчи из жёлчного пузыря и сока поджелудочной железы, который содержит ферменты, которые необходимы для переваривания пищи.
В то же время это гладкомышечное образование при нормальном функционировании не допускает попадание содержимого двенадцатипёрстной кишки в печёночно-поджелудочную ампулу, а отсюда в общий жёлчный или панкреатические протоки.
Образование жёлчи печенью в организме человека происходит постоянно, однако благодаря сфинктеру Одди её поступление в просвет пищеварительного тракта строго регулируется и осуществляется главным образом при попадании пищевого комка в желудок, а из него — в двенадцатипёрстную кишку.
Что такое жёлчный пузырь?
Жёлчным пузырём называют мешкообразное образование, выполняющее роль резервуара для жёлчи, которая синтезируется печенью.
Жёлчный пузырь не просто накапливает жёлчь, но также способствует её сгущению, обеспечивая формирование именно той её концентрации, которая оптимально подходит для процесса пищеварения.
Зачем проводят холецистэктомию?
Операцию по удалению жёлчного пузыря выполняют при наличии:
- хронического калькулёзного холецистита (основное показание);
- холестероза и полипов жёлчного пузыря;
- острого холецистита;
- бессимптомного течения жёлчнокаменной болезни с формированием крупных и/или мелких конкрементов.
Все эти состояния могут быть причиной формирования серьёзных осложнений, в том числе жизнеугрожающих. Поэтому холецистэктомия считается оптимальным методом лечения данных заболеваний.
Факторы риска развития синдрома
Этиология развития постхолецистэктомического синдрома на сегодняшний день выяснена не до конца, однако есть определённые факторы, способствующие его развитию при выполнении оперативного вмешательства:
- отсутствие конкрементов в жёлчных протоках или пузыре;
- экстренная холецистэктомия;
- продолжительное наличие клинических проявлений до выполнения холецистэктомии;
- выполнение холедохотомии.
Клинические проявления постхолецистэктомического синдрома
При нарушении нормальной работы сфинктера Одди появляются следующие симптомы:
- выраженные или умеренные боли приступообразного характера, локализующиеся обычно в правом (реже в левом) подреберье или эпигастрии;
- непереносимость жирной пищи;
- горечь во рту;
- неустойчивость стула (склонность к диарее);
- тошнота, рвота;
- вздутие живота, повышенное газообразование;
- желтушный синдром;
- снижение массы тела;
- раздражительность, утомляемость;
- повышение температуры тела.
Очень часто у больных, которые перенесли холецистэктомию, наблюдается развитие дисбактериоза кишечника, дуоденогастрального и гастроэзофагеального рефлюкса, синдрома мальдигестии, гастрита, эзофагита, дуоденита, энтерита и колита.
Почему после удаления жёлчного пузыря возникают эти симптомы?
После выполнения холецистэктомии прекращается накапливание и концентрирование (сгущение) жёлчи, вследствие чего нарушается её нормальная циркуляция. Происходят дискинетические нарушения в работе двенадцатипёрстной кишки, внепечёночных жёлчных протоков, а также спазм сфинктера Одди.
Кроме этого, постоянное попадание жёлчи в различные отделы пищеварительного тракта (желудок, пищевод, тонкий и толстый кишечник), которое происходит вследствие постоянного жёлчеобразования и желчевыделения, вызывает развитие воспаления и повреждения с формированием вышеуказанных симптомов.
Лабораторные и инструментальные методы диагностики
Обследование при появлении симптомов, типичных для постхолецистэктомического синдрома, выполняют для исключения заболеваний пищеварительного тракта (злокачественных новообразований, гепатита, панкреатита и так далее), а также болезней других органов и систем (например, ишемической болезни сердца).
Используются следующие исследования.
- Общий анализ крови. Возможно увеличение числа лейкоцитов и скорости оседания эритроцитов.
- Биохимический анализ крови. Особое внимание уделяется содержанию печёночных трансаминаз, амилазы, билирубина.
- Общий анализ мочи. В случае патологии печени и жёлчевыводящей системы возможно появление билирубина.
- Содержание диастазы в моче. Увеличение уровня данного показателя свидетельствует о наличии острого или обострении хронического панкреатита.
- Обзорная рентгенография органов грудной клетки. Проводится для исключения патологии средостения, лёгких или сердечно-сосудистой системы, а также для обнаружения признаков грыжи пищеводного отверстия диафрагмы, патологии пищевода и так далее.
- Обзорная рентгенография органов брюшной полости. Выполняется для оценки состояния желудка и кишечника.
- Электрокардиография. Проводится для исключения заболеваний сердца.
- Ультразвуковое исследование органов брюшной полости. При проведении данного метода диагностики возможно выявление расширения общего жёлчного протока.
- Компьютерная томография. Позволяет определить большинство патологий пищеварительного тракта.
- Фиброгастродуоденоскопия. Проводится с целью оценки состояния Фатерова сосочка, а также для выявления признаков эзофагита, гастрита, дуоденита, гастроэзофагеального и/или дуоденогастрального рефлюксов.
- Эндоскопическая ретроградная панкреатохолангиография. Даёт представление о патологических изменениях жёлчевыводящей системы, протоков поджелудочной железы и Фатерова сосочка.
Схема терапии постхолецистэктомического синдрома
- Лечение больных с постхолецистэктомическим синдромом обычно проводится в условиях поликлиники. В случае выраженного болевого синдрома, который не удаётся купировать на догоспитальном этапе, а также в случае необходимости в проведении более углублённого обследования больной госпитализируется.
- Соблюдение диеты — один из важнейших этапов успешной терапии.
- При ухудшении течения постхолецистэктомического синдрома не обойтись без использования лекарственных препаратов, правильная комбинация которых быстро и эффективно снимает симптомы, которые беспокоят пациента.
- Хирургическое лечение применяется в случае неэффективности консервативной терапии, а также при выявлении точного фактора, ставшего причиной формирования постхолецистэктомического синдрома.
Медикаментозное лечение
| Группа препаратов | Представители | Оказываемые эффекты |
| Спазмолитики |
|
|
| Препараты урсодезоксихолевой кислоты |
|
|
| Ветрогонные |
|
|
| Ингибиторы протонной помпы |
|
|
| Блокаторы Н2-рецепторов гистамина |
| |
| Антациды |
| |
| Слабительные |
|
|
| Противодиарейные |
|
|
| Желчегонные |
|
|
| Ферментные |
|
|
| Прокинетики |
|
|
| Нестероидные противовоспалительные средства |
|
|
Диетические рекомендации
Данные советы по режиму питания и выбору подходящих продуктов подходят как при наличии клинических проявлений, так и в случае, когда состояние после холецистэктомии не осложняется возникновением у больного вышеперечисленных симптомов.
- Рекомендуется употреблять продукты с невысокой калорийностью.
- Ограничивается приём в пищу еды, богатой легкоусваиваемыми углеводами и животными жирами.
- При обострении течения постхолецистэктомического синдрома врачи советуют вовсе воздержаться от приёма продуктов, содержащих жиры, в том числе и растительные.
- Не рекомендуется употребление большого количества пищи, богатой клетчаткой.
- Питание должно осуществляться в среднем 6 раз в день, маленькими порциями (переедание исключается).
- Все блюда должны быть приготовлены на пару, в варёном, запечённом или тушёном виде.
- Не допускается употребление солёного, квашеного, жареного, копчёного, острого, пряного.
- В день необходимо выпивать не менее полутора литров чистой негазированной воды.
| Рекомендуется к употреблению | Принимать в пищу нежелательно |
|
|
Как комфортно и без боли жить после выполнения холецистэктомии?
В настоящее время не разработано точного плана профилактических мер, направленных на предупреждение развития постхолецистэктомического синдрома. Однако при выполнении некоторых советов можно уменьшить вероятность возникновения клинических проявлений.
- Соблюдение диетических рекомендаций.
- Адекватная физическая нагрузка.
- Отказ от вредных привычек (курения, переедания, употребления алкоголя и так далее).
Заключение
Прогноз течения заболевания благоприятный, во многом он определяется соблюдением пациентом рекомендаций врача, а также обстоятельствами, при которых была проведена холецистэктомия.
По окончании университета я обучалась в интернатуре по направлению «Терапия», а далее приступила к работе в должности врач-терапевта ГБУЗ АО «Верхнетоемская ЦРБ», где продолжаю работать по настоящее время.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
