Синдром приводящей петли характерен для
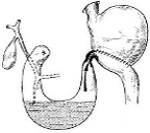

Синдром приводящей петли — постгастрорезекционное расстройство, представленное застоем содержимого в слепом отделе кишечника с последующим рефлюксом в желудок. Проявляется рвотой после еды, болями в эпигастрии и справа в подреберье, диспепсическими явлениями, асимметрией живота. Диагностируется с помощью контрастной рентгенографии, УЗИ брюшной полости, эзофагогастродуоденоскопии, копрограммы. Для лечения используются миотропные спазмолитики, панкреатические ферменты, эубиотики, инфузионная терапия. Хирургические методы представлены различными способами реконструкции анастомоза.
Общие сведения
Наличие пострезекционного дуоденобилиарного расстройства (болезни приводящей петли, синдрома желчной рвоты), по данным наблюдений в сфере гастроэнтерологии и общей хирургии, диагностируется у 0,8-14% больных, перенесших гастрорезекцию по технике Бильрот II, преимущественно в модификации Гофмейстера-Финстерера. Реже заболевание выявляется после стволовой ваготомии с гастроэнтеростомией. Обычно расстройство сочетается с другими болезнями оперированного желудка: у 55,8% пациентов дуоденостаз выявляется одновременно с пептической язвой анастомоза, у 27,9% — с демпинг-синдромом. Острые варианты патологии обычно возникают во время первой послеоперационной недели, хронические развиваются постепенно на протяжении нескольких месяцев и даже лет после резекционного вмешательства.
Синдром приводящей петли
Причины синдрома приводящей петли
Заболевание вызвано нарушением моторно-эвакуаторной функции кишечника под действием механических и функциональных факторов. Непосредственной причиной возникновения синдрома является застой в приводящей петле тощей кишки дуоденального содержимого и части химуса, попавшей из желудка. У 95% больных предпосылки дуоденобилиарного синдрома имеют органический характер:
- Технические погрешности при проведении операции. Опорожнение культи двенадцатиперстной кишки ухудшается при избыточной длине приводящей петли, отсутствии брауновского анастомоза. Пассаж кишечного содержимого нарушается при антиперистальтическом расположении кишки для анастомоза, перегибе слишком короткого слепого отрезка кишечника, фиксированного к малой кривизне желудка.
- Патологические изменения кишечника и анастомоза. Застой в кишечной культе провоцирует выпадение ее слизистой в просвет отводящей петли или желудок, рубцовую деформацию, стенозирующую пептическую язву анастомоза. Острый дуоденостаз возникает при продольном перекруте, завороте приводящей петли, ее инвагинации в гастроэнтероанастомоз, межкишечное соустье, отводящую кишку.
- Сдавление, ущемление приводящей петли. Внешняя компрессия выхода из еюно-дуоденальной культи наблюдается при спаечной болезни, мезентериальном лимфадените, объемных процессах брюшной полости и забрюшинного пространства — опухолях поджелудочной железы, почки, эхинококковых кистах и др. При наличии внутренних грыж приводящая петля ущемляется брыжейкой тонкого и толстого кишечника.
Постгастрорезекционная дуоденобилиарная болезнь может иметь функциональное происхождение. У части пациентов отмечается неорганический спазм приводящей и отводящей петли, анастомоза. Дуоденостаз выявляется при первичной дискинезии двенадцатиперстной кишки, снижении тонуса и моторики кишечной стенки из-за интраоперационных повреждений мышечной оболочки, волокон блуждающего нерва. Гипокинезия также формируется вследствие парасимпатической денервации при ваготомии.
Патогенез
Механизм развития синдрома приводящей петли связан с нарушением естественного пассажа содержимого слепой дуоденально-еюнальной культи кишечника и его рефлюксом в резецированный желудок. При попадании пищи в оставшуюся двенадцатиперстную кишку выделяется холецистокинин, стимулирующий образование за сутки до 1,5-2 литров пищеварительных соков — панкреатического и кишечного секрета, желчи. При неправильно сформированном анастомозе в расширенной приводящей петле застаивается часть пищи, поступившей из желудка. Появление механических или функциональных препятствий для оттока содержимого культи в отводящую петлю провоцирует дуоденостаз, который усугубляется еюногастральным рефлюксом с возникновением рвоты, щелочного гастрита, эзофагита. Из-за постоянной потери дуоденального содержимого с рвотными массами болезнь приводящей петли осложняется вторичной панкреатической недостаточностью, кишечным дисбактериозом.
Классификация
Систематизация клинических форм синдрома проводится с учетом этиологического фактора, времени возникновения, динамики нарастания и выраженности клинических проявлений. В зависимости от причин, спровоцировавших патологическое состояние, различают механический и функциональный варианты болезни. Внезапный полный дуоденостаз, вызванный органическими изменениями и выявляемый не более чем у 2% пациентов, считается острой формой дуоденобилиарного расстройства. При хроническом синдроме желчной регургитации, который диагностируется у большинства больных, нарушение эвакуации дуоденального содержимого является частичным. Для выбора врачебной тактики важно учитывать тяжесть заболевания:
- I (легкая) степень. Срыгивание, рвота пищевыми массами с примесью или без примеси желчи возникает не чаще 1-2 раз в месяц после употребления молокопродуктов. Диспепсия и болевой синдром мало выражены, общее состояние удовлетворительное.
- II (средняя) степень. Рвота пищей с примесью желчи беспокоит пациента до 2-3 раз в неделю. Ей предшествует тяжесть в правой подреберной области и эпигастрии. Объем рвотных масс составляет до 300 мл. Отмечается потеря веса.
- III (тяжелая) степень. Рвота с отхождением до 500 мл и более рвотных масс отмечается практически каждый день. Больной жалуется на распирание в эпигастрии, правом подреберье. Выражено истощение, снижена трудоспособность.
- IV (очень тяжелая) степень. Кроме диспепсического и болевого синдрома наблюдаются алиментарно-метаболические нарушения. Характерно резкое истощение, развитие анемии, безбелковых отеков, дистрофии паренхиматозных органов.
Симптомы синдрома приводящей петли
Острый дуоденостаз проявляется резкой болью в области правого подреберья, эпигастрии, тошнотой, рвотой без желчи. Общее состояние пациента быстро ухудшается: нарастает интоксикация, учащается пульс, падает артериальное давление. Возможно развитие механической желтухи. При хроническом течении клинические проявления возникают в среднем через полчаса после приема пищи. У больных появляются постепенно нарастающие боли в правом подреберье и эпигастральной области, диспепсический синдром, для которого характерна тошнота, отрыжка, изжога, неприятный запах изо рта. Наблюдается обильная рвота непереваренной пищей и желчью, после чего пациенты обычно чувствуют облегчение, в связи с чем при тяжелом течении расстройства сами вызывают регургитацию. Вследствие значительного растяжения приводящей петли живот становится асимметричным. При длительном течении заболевания нарушается общее состояние: отмечается слабость, эмоциональная лабильность, снижается трудоспособность, прогрессирует потеря массы тела.
Осложнения
Вследствие хронического застоя желчи и вторичного инфицирования желчевыводящих путей развивается синдром холестаза с желтушностью склер и кожных покровов, зудом, увеличением и болезненностью печени. Длительная билиарная гипертензия может спровоцировать возникновение холангита, панкреатита. Продолжительный застой кишечного содержимого приводит к размножению патогенных микроорганизмов и формированию синдрома слепой петли, основными проявлениями которого являются мальабсорбция, стеаторея, нарушение всасывания жирорастворимых витаминов. При стенозе приводящей петли наблюдается полинейропатия и снижение когнитивных функций, вызванные дефицитом витамина В12. Наиболее опасные осложнения заболевания — разрыв двенадцатиперстной кишки, несостоятельность анастомоза, ишемия, гангрена кишечника, становящиеся причиной выхода кишечного содержимого в полость брюшины, развитию перитонита.
Диагностика
Постановка диагноза синдрома приводящей петли не представляет затруднений при наличии типичной клинической картины и анамнестических сведений о предшествующей резекции желудка. Диагностика включает комплексное лабораторное и инструментальное обследование, которое проводится для определения степени тяжести заболевания и оценки состояния других органов пищеварительного тракта. Наиболее информативными являются:
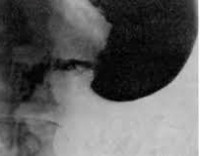
- Контрастная рентгенография брюшной полости. Выполнение серии рентгенограмм после перорального контрастирования подтверждает заброс и длительную задержку контрастного вещества в просвете приводящей петли, рубцовую деформацию в области анастомоза. Могут определяться признаки атонии тонкого кишечника.
- Эзофагогастродуоденоскопия. При эндоскопическом исследовании визуализируется расширенная петля кишечника, заполненная застойным содержимым, наблюдается деформация гастроеюноанастомоза. Обнаруживаются признаки воспалительного процесса в культе желудка, тощей кишке, атрофия слизистой.
- УЗИ органов брюшной полости. Сонография производится для оценки структурных изменения в поджелудочной железе и органах гепатобилиарной системы. Ультразвуковой метод позволяет выявить расширение желчевыводящих протоков, утолщение стенки желчного пузыря, неоднородность эхоструктуры печени.
- Копрограмма. Бактериоскопическое исследование осуществляется для верификации синдрома слепой кишечной петли. В кале определяется большое количество нейтральных жиров, непереваренных мышечных волокон и клетчатки. Отсутствие стеркобилина указывает на присоединение механической желтухи.
Изменения в общем анализе крови (лейкоцитоз, увеличение СОЭ) наблюдаются при присоединении вторичной инфекции, развитии воспаления приводящей петли. При биохимическом исследовании крови выявляется повышенное содержание АЛТ, АСТ, щелочной фосфатазы, прямого билирубина, возможно появление изменений, характерных для синдрома мальабсорбции, — гипопротеинемии, гипогликемии, гипокальциемии. Дифференциальная диагностика проводится с пептическими язвами анастомоза и культи желудка, демпинг-синдромом, злокачественными новообразованиями пищеварительного тракта, паразитарными инвазиями, панкреатитом, гепатитом, холециститом. Кроме наблюдения гастроэнтеролога пациенту рекомендованы консультации хирурга, онколога, инфекциониста, гепатолога.
Лечение синдрома приводящей петли
Пациентам с легкими и умеренно выраженными хроническими расстройствами показана коррекция диеты и консервативная терапия. Рекомендовано частое дробное питание с исключением молочных, сладких и других продуктов, провоцирующих усиленную секрецию дуоденального сока. С учетом причин возникновения дуоденобилиарного синдрома с заместительной и корригирующей целью могут назначаться:
- Миотропные спазмолитики. Эффективны при функциональных расстройствах. За счет устранения спазма облегчается отток дуоденального секрета в отводящую кишечную петлю, устраняются предпосылки для еюногастрального рефлюкса, уменьшается выраженность болевого синдрома.
- Заместительная энзимотерапия. Для восполнения потерь панкреатического секрета показаны ферментные препараты, улучшающие процессы пищеварения. Таблетированные энзимы компенсируют недостаточность ферментов, расщепляющих в кишечнике жиры, крахмал и белки.
- Инфузионная терапия. При дегидратации и недостаточности энтерального питания рекомендовано введение глюкозо-солевых, коллоидных растворов, аминокислотных и белковых препаратов, витаминов. В более тяжелых случаях переливают кровезаменители, компоненты крови.
- Эубиотики. Бактериальных антагонистов патогенных и условно-патогенных микроорганизмов используют для предупреждения или устранения дисбиоза кишечника, восстановления нормальной кишечной микрофлоры. Опосредованным эффектом пробиотиков является улучшение пищеварения.
Экстренное хирургическое лечение требуется пациентам с острым дуоденостазом: во время релапаротомии устраняется еюногастральная инвагинация, внутренняя грыжа, расправляется заворот, рассекаются спайки, накладывается межкишечный анастомоз, выполняется резекция двенадцатиперстной, тощей кишки при их некрозе. При тяжелом хроническом течении синдрома желчной регургитации операция проводится в плановом порядке. Оптимальным решением для большинства больных является реконструктивная резекция по Бильрот I. При полном выключении кислотообразующей функции желудка возможно создание У-образного соустья. Больным с сочетанием дуоденобилиарного и демпинг-синдрома осуществляется гастродуоденоеюнопластика. Эффективным также является формирование энтероэнтероанастомоза по Брауну.
Прогноз и профилактика
Исход заболевания при I-II степени тяжести болезни благоприятный, у большинства пациентов выздоровление наступает после назначения диеты и фармакотерапии. Прогноз становится сомнительным в случае острого или тяжелого течения заболевания с некротическими изменениями в стенке приводящей петли. Профилактика включает тщательный выбор способа резекции, сохранение физиологического положения культи желудка и петли тонкого кишечника после наложения анастомоза, создание брауновского межкишечного соустья, тщательное ушивание всех окон брыжейки. В послеоперационном периоде важно обеспечить динамическое наблюдение, рекомендовать пациенту специальную диету с ограничением пищи, богатой жирами и углеводами.
Источник
Синдром приводящей петли является одним из постгастрорезекционных расстройств, который выявляется после резекции желудка по Бильрот II. Хронический синдром приводящей петли проявляется диспепсическими расстройствами. В диагностике синдрома приводящей петли важное значение имеет эзофагогастродуоденоскопия. Наиболее эффективным методом лечения больных с хроническим синдромом приводящей петли и нарушением трудоспособности является оперативное лечение.
Синдром приводящей петли является специфическим осложнением резекции желудка по второму способу Бильрота и проявляется различными нарушениями опорожнения двенадцатиперстной кишки и рвотой желчью. Это заболевание описывают в литературе под различными названиями: синдром желчной рвоты, синдром желчной регургитации, дуоденобилиарный синдром и др.
Синдром приводящей петли может иметь функциональную и механическую природу. При функциональном синдроме приводящей петли основное значение в нарушении моторики двенадцатиперстной кишки придают дуоденостазу, часто не диагностированному до операции. Механический синдром приводящей петли вызывается обычно спайками, изгибами и перекрутами кишки, внутренними грыжами, а также стенозом области гастроеюноанастомоза, развивающимся, например, вследствие пептической язвы. Различают также острый и хронический синдром приводящей петли. Острый синдром приводящей петли является осложнением ближайшего послеоперационного периода. Обычно он проявляется в течение первой недели [2].
Клиническая картина острого синдрома приводящей петли, как правило, бывает бурной и характеризуется постоянной, усиливающейся болью в правом подреберье и в эпигастральной области, тошнотой и рвотой, нарастающей интоксикацией. В ряде случаев развиваются признаки острого панкреатита, желтуха из-за гипертензии в двенадцатиперстной кишке. Реальна опасность несостоятельности культи двенадцатиперстной кишки. При несвоевременной операции прогрессируют трофические нарушения в стенке кишки с развитием некроза, перфорации и перитонита.
Лечение острого синдрома приводящей петли только оперативное. Во время экстренной релапаротомии устраняют механические препятствия для эвакуации содержимого из приводящей петли. Рассекают спайки, расправляют заворот, устраняют тонкокишечно-желудочную инвагинацию или внутреннюю грыжу. Для улучшения эвакуации накладывают межкишечный брауновский анастомоз. Наиболее неблагоприятен прогноз при некрозе тощей или двенадцатиперстной кишки, когда приходится делать ее резекцию или даже дуоденэктомию.
Хронический синдром приводящей петли развивается в различные сроки после операции, чаще после резекции желудка с гастроеюноанастомозом на длинной петле, особенно без брауновского соустья, хотя в редких случаях развивается и при наложенном межкишечном анастомозе. При этом из-за особенностей расположения гастроэнтероанастомоза и его конструкции (например, при горизонтальном расположении анастомоза и отсутствии шпоры) эвакуация из культи желудка может происходить преимущественно в приводящую петлю. В ряде случаев причиной такой эвакуации является стенозирование отводящей петли, и поэтому некоторые авторы выделяют так называемый синдром отводящей петли, хотя в сущности это одно и то же страдание. У ряда больных синдром обусловлен стенозом самой приводящей петли, что может возникнуть не только при излишне длинной, но и при очень короткой приводящей петле, если она резко перегибается в области шпоры выше анастомоза.
Клиническая картина синдрома приводящей петли весьма характерна. Больные жалуются на чувство тяжести и распирающие боли в эпигастральной области и правом подреберье, усиливающиеся после еды, особенно после приема жирной и углеводистой пищи. Через 30-40 мин на высоте приступа болей происходит обильная рвота желчью, часто с примесью пищевых масс. После рвоты состояние больных сразу улучшается.
Различают три степени тяжести синдрома приводящей петли. При легкой степени рвота желчью бывает редко и провоцируется обычно нарушением диеты, чаще после приема молочной и сладкой пищи. Трудоспособность пациентов не нарушена. При средней степени приступы болей и желчной рвоты бывают 2-3 раза в неделю. При тяжелом синдроме приводящей петли обильная желчная рвота, приступы болей бывают ежедневно, больные зачастую теряют с рвотой до 1 л жидкости и более, может быть выражено истощение и обезвоживание. Трудоспособность, как правило, утрачена.
Диагностика синдрома приводящей петли строится в основном на клинических данных. Рентгенологическое исследование не всегда помогает. Попадание сульфата бария в приводящую петлю или даже тугое ее заполнение при своевременной эвакуации не является признаком синдрома. Отсутствие затекания сульфата бария в приводящую петлю не исключает синдрома, а, наоборот, подтверждает, если существуют желчные рвоты – такая картина бывает обычно при короткой приводящей петле с перегибом в области шпоры над анастомозом. Показательно рентгенологическое исследование тогда, когда бариевая взвесь почти полностью попадает в резко расширенную и атоничную приводящую петлю, определенное время находится там, совершая иногда маятникообразные движения (при этом больной чувствует боль и распирание в правом подреберье) и, наконец, быстро эвакуируется обратно в культю желудка и в это время наступает рвота.
Однако чаще всего рентгенологическая картина при синдроме приводящей петли неспецифична. При эндоскопическом исследовании можно выявить различные деформации и стеноз в области гастроеюноанастомоза, расширение приводящей петли с застоем в ней большого количества содержимого (если удается ввести эндоскоп в приводящую петлю). Применяют также провокационные тесты с секретином, который стимулирует секрецию поджелудочной железы и печени. После инъекции секретина вводят холецистокинин, вызывающий усиление моторики двенадцатиперстной кишки, при этом возникает желчная рвота.
Консервативное и диетическое лечение синдрома приводящей петли тяжелой степени, как правило, неэффективно. Большинство таких больных нуждаются в реконструктивной операции, сущность которой сводится к облегчению эвакуации содержимого из приводящей петли. В ряде случаев рассечение спаек, ликвидация внутренней грыжи устраняют патологические взаимоотношения петель тощей кишки и анастомоза. При невыраженном расширении приводящей петли и сохранении ее тонуса оптимальной операцией является реконструкция по Бильрот I. В других случаях накладывают межкишечный брауновский анастомоз или выполняют реконструкцию по Ру. Последняя операция находит в настоящее время при синдроме приводящей петли наиболее широкое применение [1].
Смысл операции при данном синдроме в создании условий для беспрепятственного опорожнения двенадцатиперстной кишки и культи желудка в тощую кишку. Характер реконструктивного вмешательства в каждом конкретном случае может изменяться в зависимости от способа предыдущей операции (или операций), наличия других осложнений (например, пептической язвы соустья или демпинг-синдрома), степени расширения и атонии приводящей петли, ее длины и др.
При достаточно длинной приводящей петле самой простой операцией является формирование брауновского анастомоза.
Однако приводящая петля может быть и очень короткой, при этом нарушение ее опорожнения наступает чаще всего из-за перегиба в области шпоры выше анастомоза. В таких случаях наиболее распространенным вариантом реконструктивной операции является ререзекция по Ру. Часто ее сочетают со стволовой ваготомией для профилактики образования пептической язвы анастомоза ввиду исключения ощелачивающего влияния дуоденального содержимого.
Резекция желудка по Ру создает оптимальные условия для опорожнения приводящей петли, но сама по себе эта операция далека от идеала. Кроме опасности возникновения пептической язвы гастроэнтероанастомоза, могут быть различные нарушения эвакуации из-за различных перегибов отводящей кишки между гастроэнтеро — и Y-образным энтероэнтероанастомозом. Тем не менее, часто другой вариант реконструктивной операции бывает невозможен.
Оптимальным вариантом реконструктивной операции при синдроме приводящей петли является реконструкция по Бильрот I, особенно если больной страдает также демпинг-синдромом. В этом случае оправдана также изоперистальтическая гастроеюнодуоденопластика по Супо-Букэлю. При необходимости для лучшего опорожнения двенадцатиперстной кишки при реконструкции по Бильрот I можно выполнить низведение двенадцатиперстно-тощего изгиба рассечением связки Трейтца [1].
Включение в пассаж пищи двенадцатиперстной кишки по одному из описанных способов показано и при синдроме постгастрорезекционной астении. Изоперистальтическую гастроеюнодуоденопластику и реконструкцию по Ру с успехом применяют также при щелочном рефлюкс-гастрите. Использование вариантов гастроеюнодуоденопластики с созданием резервуара показано при так называемом синдроме малого желудочка, который в ряде случаев развивается при резекции более 75%. При выполнении реконструктивных операций следует учитывать различные факторы, могущие оказать отрицательное влияние на общий результат лечения. Например, при выполнении реконструкции по Ру стволовая ваготомия не только служит профилактике пептической язвы, но может усилить проявления демпинг-синдрома или вызвать стойкую диарею. В то же время включение в пассаж пищи двенадцатиперстной кишки при запущенных степенях синдрома приводящей петли, когда моторика ее резко угнетена, может вызвать жестокий щелочной рефлюкс-гастрит и др. [1].
В хирургическом отделении клинической больницы N 3 г. Еревана с февраля 1986г. по август 2000г. находились 8 больных (7 мужчин и 1 женщина) в возрасте от 25 до 54 лет с хроническим синдромом приводящей петли после резекции желудка по Бильрот II в модификации Гофмейстера-Финстерера, которая была выполнена по поводу язвенной болезни желудка (2 больных) или двенадцатиперстной кишки (6 больных). У трех больных синдром приводящей петли сочетался с демпинг-синдромом, а в одном случае – с пептической язвой желудочно-кишечного анастомоза. Среди жалоб доминировала диспепсия, которая согласно Римским критериям [1,2] определяется как хроническая или рецидивирующая боль или дискомфорт в верхней половине живота [3].
Больные жаловались на хронические боли в эпигастральной области и правом подреберье после приема пищи, которая часто сопровождалась тошнотой и желчной рвотой, приносящей облегчение больному. Кроме того, больные жаловались на слабость, учащенное сердцебиение, головокружение, потливость. При эзофагогастродуоденоскопии (ЭГДС) у 3 больных был выявлен широко зияющий желудочно-кишечный анастомоз с забросом желчи из приводящей петли кишки в культю желудка, а также рефлюкс-гастрит. У одного больного, кроме заброса желчи в культю желудка, была выявлена эрозия в области желудочно-кишечного анастомоза. У другого больного была выявлена пептическая язва анастомоза величиной 2,5см.
У больных с демпинг-синдромом при рентгенконтрастном исследовании верхнего отдела желудочно-кишечного тракта определялось быстрое опорожнение культи желудка в приводящую петлю тонкой кишки. Трем больным произведена реконструктивная операция с переводом желудочно-кишечного анастомоза из Бильрот II в гастродуоденоанастомоз (Бильрот I). Эти больные были выписаны из стационара с выздоровлением и в дальнейшем жалоб не предъявляли. Остальные больные, проведя в клинике от 4 до 9 дней, категорически отказались от предложенной операции и, получив соответствующее медикаментозное лечение, были выписаны из стационара или с улучшением или без изменения состояния.
Таким образом, синдром приводящей петли является одним из постгастрорезекционных расстройств, который выявляется после резекции желудка по Бильрот II и протекает с нарушением опорожнения содержимого приводящей петли тонкой кишки. Хронический синдром приводящей петли, в отличие от острого синдрома, в основном, проявляется диспепсическими расстройствами. В диагностике синдрома приводящей петли важное значение имеет эзофагогастродуоденоскопия. Наиболее эффективным методом лечения больных с хроническим синдромом приводящей петли и нарушением трудоспособности является оперативное лечение.
Литература
- Черноусов А.Ф., Богопольский П.М., Курбанов Ф.С. Хирургия язвенной болезни желудка и двенадцатиперстной кишки. М., 1996, с. 202-208.
- Glasgow R.E., Mulvihill S.J. Postgastrectomy syndromes. 1997, p. 149-150.
- Johnson D.A., Katz P.O., Castell D.O. Dyspepsia. Philadelphia, 2000, p. 1-3.
Источник
