Синдром прадера вилли и лоуренса муна бидля

Синдром Прадера-Вилли – достаточно редкое генетическое заболевание, наиболее частой причиной которого является потеря участка отцовской хромосомы 15q11-13. В остальных случаях (около 25-30% от общего числа патологии) заболевание обусловлено однородительской дисомией 15-ой хромосомы или нарушением эпигенетического процесса импринтинга. Синдром выявили и исследовали в 1956 году швейцарские ученые А. Прадер, Х. Вилли, А. Лабхарт.
Диагностируется синдром с помощью генетического анализа кариотипа. Сигналом для проведения такой диагностики служит достаточно малый вес у ребенка первого года жизни, гипотония, слабый мышечный тонус, снижение сосательного и глотательного рефлекса. Однако, данную патологию можно выявить еще до рождения. Об этом свидетельствует низкая подвижность плода или его неправильное положение.
Основными клиническими признаками заболевания являются:

- Ожирение. Склонность к перееданию проявляется в раннем возрасте, у ребенка наблюдается постоянное чувство голода. Жировые отложения дислоцируются, в основном, в области туловища.
- Акромикрия – сравнительно малый размер кистей и стоп.
- Гипогонадизм. Половые органы недоразвиты, имеет место крипторхизм.
- Гипопигментация кожи у большинства больных.
- Часто нарушена осанка, пациент имеет причудливую походку, иногда нарушена координация, замедлен рост.
- Интеллектуальное развитие недостаточно, словарный запас невелик, речь спутана и нелогична. С поведенческой точки зрения лица с данным синдромом настроены доброжелательно, однако, случаются вспышки гнева.
В лабораторных условиях подтверждают болезнь низким уровнем тестостерона и гонадотропных гормонов.
На сегодняшний день медицина не в состоянии устранить данную патологию. Лечение состоит из двух пунктов:
- соблюдения диеты с ограничением жиров и углеводов;
- приема препаратов хорионического гонадотропина.
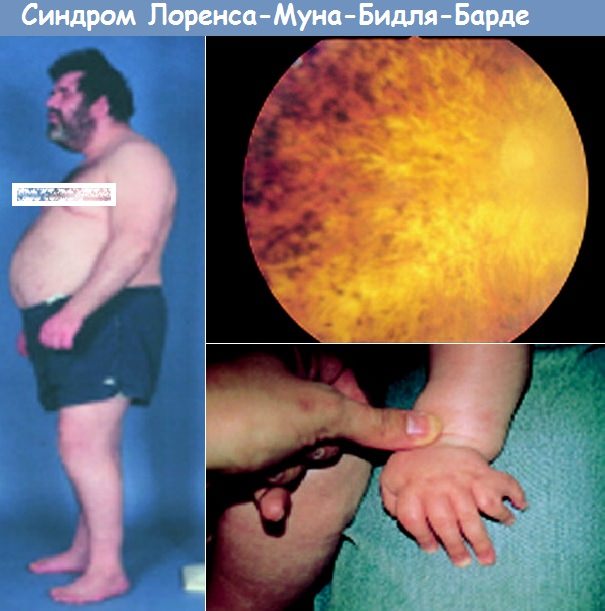
Синдром Лоренса-Муне-Барде-Бидля
Впервые клинические симптомы описали офтальмологи Лоренс и Мун, а в дальнейшем участие в исследование приняли французский врач Ж.Бард и венгерский терапевт А. Бидль. Заболевание характеризуется наличием хотя бы четырех из шести признаков: ожирения, большого количества пальцев на руках или ногах человека, дистрофии сетчатки глаза, кист почек, гипогонадизма, отставания в умственном развитии.
Синдром Лоренса-Муне-Барде-Бидля является генетическим заболеванием, проявляющимся мутацией одного из 18 генов. Передается в качестве аутосомно-рецессивного признака.
Клиническая картина синдрома
Практически у всех больных выявляются проблемы офтальмологии, в частности, пигментный ретинит. Он обусловлен аномалиями фоторецепторов, провоцирует сильное ухудшения зрения вплоть до слепоты. Вероятны и другие патологии: катаракта, миопия, аниридия, атрофия зрительных нервов.
Выражен гипогонадизм, андрогенная функция яичек снижена, часто наблюдается двухстороннее неопущение яичек в мошонку. Потенция, либидо, эрекция, поллюции редки или не наблюдаются вовсе. Иногда наблюдается ложная гинекомастия, соски на груди втянуты. Вторичные половые признаки слабо выражены, оволосение в подмышечной и лобковой области минимальное.
Ожирение прогрессирует очень быстро, практически всегда развиваясь до 3 и 4 степени.
Умственная отсталость дифференцируется от легкой степени до полной глубокой идиотии. Тяжелая форма олигофрении, как правило, присуща лицам с полным набором признаков рассматриваемой патологии. При этом встречаются индивидуумы, сохраняющие нормальное интеллектуальное развитие.
В случае, если проявляются не все признаки данного синдрома, необходимо разграничить его с синдромом Альстрема. Для этого заболевания также характерны ожирение, проблемы почек, дистрофия сетчатки, но они ассоциированы с сахарным диабетом.
Лечение синдрома является коррегирующим. Применяют удаление полидактилии при ее наличии и поддерживающие методики зрительной функции. Обязательно соблюдение диеты.
Риск рождения ребенка с таким отклонением составляет 25%, поэтому планирование беременности необходимо обсуждать с квалифицированным специалистом. Прогноз данного заболевания неблагоприятный.
Желаем вам крепкого здоровья и душевной гармонии. Ждём откликов, отзывов и комментариев по теме статьи. Не забывайте делиться ссылками на материал в социальных сетях.
Источник
Синдром Лоренса-Муна-Бидля-Барде (Laurence-Moon-Biedl-Bardet) и Панса (Panse) — синонимы, авторы, клиникаСинонимы синдрома Лоренса-Муна-Бидля-Барде. Наследственный синдром Laurence—Moon—Biedl—Bardet. S. Bardet—Biedl. S. Laurence—Biedl. S. Laurence—Moon—Biedl. S. Laurence—Moon—Rozabal—Biedl. S. Biedl. Диэнцефально-ретинальная дегенерация. Адипозо-гипогенитальный синдром с врожденными пороками развития. Сокращенное название в литературе: SLMB. Определение синдрома Лоренса-Муна-Бидля-Барде. Наследственная диэнцефально-ретинальная дегенерация с ожирением, дебильностью, ретинопатией, дисгенитализмом и другими пороками развития. Авторы. Laurence John Zachariah — британский офтальмолог, 1830—1874 (его фамилию в литературе часто неправильно пишут Lawrence). Moon Robert С. — британский офтальмолог, ум. в 1914 г. Biedl Arthur — чешский патолог, Прага, 1862— 1933. Bardet Georges — французский врач, род. в 1885 г. Впервые синдром описали в 1866 г. Laurence и Moon совместно. Симптоматология синдрома Лоренса-Муна-Бидля-Барде: Этиология и патогенез синдрома Лоренса-Муна-Бидля-Барде. Наследственное страдание (в большинстве случаев с простым рецессивным, реже с нерегулярным доминантным наследованием), при котором обнаруживают своеобразное связывание пораженных генов. Некоторые из этих генов могут наследоваться также изолированно (например, ген, связанный с полидактилией). Нарушения обмена веществ и функциональные изменения инкреторных органов полностью идентичны таковым при S. Frohlich, поскольку их локализация (область гипофиз — промежуточный мозг) одинакова. В настоящее время дискутируют также вопрос о роли перистатическо-эпигенетических влияний. Хромосомные аномалии выявить не удается. Дифференциальный диагноз. S. Frohlich (см.). S. (Pseudo) Frohlich (см.). Пубертатное ожирение. S. Cushing I. Синдром амавротической идиотии (особенно S. Stock— Spielmeyer—Vogt, см.). Изолированные поли- и синдактилия. Синдром Панса (Panse)Определение синдрома Панса (Panse). Сочетание S. Laurence — Moon — Biedl — Bardet (см.) с болезнью Дауна [S. (Langdou) Down, см.].
— Также рекомендуем «Синдром Лаверье (Laverie) — синонимы, авторы, клиника» Оглавление темы «Синдромы в медицине»:
|
Источник
Лоренса-Муна-Бидля синдром (J. Z. Laurence, английский офтальмолог, 1830—1874; В. Ch. Moon, американский офтальмолог, 1844 — 1914; A. Biedl, чешский терапевт, 1869—1933) — нейроэндокринное заболевание, проявляющееся пигментным ретинитом, ожирением, полидактилией, гипогенитализмом и умственной отсталостью. Синдром описан в 1866 г. Лоренсом и Муном как сочетание пигментного ретинита с гипогенитализмом, задержкой роста и олигофренией. В 1920 г. Барде (G. Bardet) обратил внимание на полидактилию при этом синдроме, а в 1922 г. Бидль описал другие пороки развития при этом синдроме. Описано немногим более 400 больных. Заболевание часто имеет семейный характер, чаще встречается у лиц мужского пола.
Этиология и патогенез
Этиология и патогенез изучены недостаточно. Наибольшее значение придается генетическим факторам, однако тип наследования не уточнен. Допускается, что синдром является следствием внутриутробного повреждения плода, напр, при токсоплазмозе (см.), краснухе (см.) у беременных. Наряду с врожденными пороками развития скелета, глаз, мозга, внутренних органов, прогрессирующими дистрофическими изменениями (напр., сетчатки глаз, почек) придается значение вторичным расстройствам, связанным с нарушением функции гипоталамических центров.
Патологическая анатомия
Морфологические изменения в мозге не специфичны для Лоренса-Муна-Бидля синдрома и у многих больных вообще отсутствуют. Описаны дистрофические изменения ядер гипоталамуса с уменьшением числа ганглиозных клеток и замещение их глиозными элементами, а также атрофия мозговых извилин, врожденное отсутствие мозолистого тела и др. Часто наблюдаются дефекты развития почек — фетальная дольчатость, гипоплазия, дисплазия; микроскопически в почках обнаруживается широкий спектр изменений — от небольшого разрастания мезенхимальных элементов до выраженной мезангиальной пролиферации, кистозного расширения канальцев с образованием кортикальных и медуллярных кист, перигломерулярный и интерстициальный фиброз, хроническая воспалительная клеточная инфильтрация. Врожденные пороки сердца и сосудов выявлены при аутопсии у 2/3 умерших. Половые органы, как правило, недоразвиты.
Клиническая картина
Ожирение (см.) встречается у 81—95% больных, чаще начинается уже на первом году жизни и увеличивается с возрастом. Пигментная дистрофия сетчатки, или пигментный ретинит (см. Тапетopетинальные дистрофии), хотя и относится к кардинальным симптомам заболевания, описана лишь у 15% больных; нарушения зрения наблюдаются у 92—93% больных (более 70% больных слепнут). Причиной прогрессирующей потери зрения наряду с пигментным ретинитом являются атрофия зрительного нерва (см.), глаукома (см.), катаракта (см.), близорукость (см.); описаны пороки развития глаз: микрофтальмии (см. Глаз), анофтальмия (см.), аниридия (см.), колобома радужной оболочки (см. Колобома).

Рис. 1. Шестипалые кисти больного с синдромом Лоренса—Муна—Бидля.
Полидактилия, обычно шестипалость (рис. 1), встречается у 70—80% больных; у некоторых больных имеется синдактилия (см.), иногда в сочетании с полидактилией, брахидактилия (см. Кисть), плоскостопие (см.). Описаны пороки развития черепа: микроцефалия (см.), гидроцефалия (см.), брахицефалия (см.), лобный гиперостоз (см. Морганьи синдром), деформация турецкого седла, асимметрия лица, а также дефекты позвонков и ребер. Больные обычно малого роста, созревание скелета замедлено.

Рис. 2. Больной e синдромом Лоренса—Муна—Бидля: резкое ожирение с гинекомастией.
Гипогонадизм (см.) наблюдается у 74—85% больных мужчин и у 45—53% женщин; он может быть связан как с первичной недостаточностью половых желез, так и с понижением продукции гонадотропинов. У мужчин отмечается характерный евнухоидный вид, резкое ожирение, нередко гинекомастия (рис. 2), малые размеры яичек и наружных половых органов, рост волос на лобке по женскому типу. У женщин могут полностью отсутствовать вторичные половые признаки, наблюдаться аменорея и гипоплазия половых органов, вместе с тем в ряде случаев возможно нормальное половое развитие со способностью к деторождению. У некоторых больных имелись нарушения толерантности к глюкозе вплоть до развития сахарного диабета; иногда развивается несахарный диабет, отмечается артериальная гипертензия.
Расстройства психики имеют место у 70—85% больных; у некоторых олигофрения (см.) с раннего детства, но описано внезапное нарушение интеллекта (с 7—8-летнего возраста). Степень изменения психики различна. Отмечаются неврологические расстройства, на ЭЭГ часто наблюдается нарушение регулярности основных ритмов, диффузная дизритмия; изредка — экстрапирамидные нарушения: спастические параличи конечностей, гипо- и гиперрефлексия.
Врожденные пороки сердца, дефекты развития аорты и коронарных сосудов при жизни диагностируются редко.
На фоне врожденных дефектов почек (поликистоз, гипоплазия, гломерулярная дисплазия) возникают воспалительные процессы (хронический гломерулонефрит, пиелонефрит, абсцессы почек), которые обнаруживаются при урологическом обследовании с использованием радиорентгенологических методов и биопсии почек.
Клейн и Амманн (D. Klein, F. Ammann, 1969) предложили выделять полную форму синдрома (все пять кардинальных симптомов), неполную (один или два симптома отсутствуют), абортивную (один-два симптома или нечеткие проявления всех), атипичную (пигментного ретинита нет, но отмечаются другие поражения глаз) и экстенсивную форму (наряду с пятью основными симптомами имеются другие пороки развития). Полная форма встречается относительно редко: из 132 случаев, собранных по литературе Теленом (E. Thelen, 1958), она выявлена лишь в 26.
Диагноз
Диагноз при полной форме синдрома не представляет затруднений. Полидактилия выявляется уже при рождении. Нередко на первом году жизни развивается ожирение. В дальнейшем выявляются другие симптомы. Дифференциальный диагноз проводится с адипозо-генитальной дистрофией (см.), к-рой не свойственны поражения глаз, полидактилия и другие пороки развития, олигофрения, а также с синдромом Альстрема — Халлгрена, характеризующимся сочетанием пигментного ретинита с ожирением, глухотой, сахарным диабетом (иногда психические расстройства) при отсутствии полидактилии и гипогонадизма.
Лечение и Прогноз
Лечение симптоматическое.
Прогноз неблагоприятный. Обычно больные слепнут, ожирение и почечная недостаточность усиливаются. Больные чаще умирают в молодом возрасте; старшей из умерших было 50 лет. У трети умерших причиной смерти была уремия.
Библиография Жуковский М. А. Детская эндокринология, с. 316, М., 1971; Потемкин В. В. Эндокринология, М., 1978; Руководство по клинической эндокринологии, под ред. В. Г. Баранова, Л., 1977; Bardet G. Sur un syndrome d’obesite congenitale avec polydactilie et retinite pigmentaire, P., 1920; Biedl A. Ein Geschwisterpaar mit adiposogenitaler Distrophie, Dtsch, med. Wschr., S. 1630, 1922; Laurence J. C. a. Moon R. С. Four cases of «retinitis pigmentosa», occuring in the same family and accompanied by general imperfections of development, Ophthal. Rev., v. 2, p. 32, 1866; Me Loughlin T. G. a. Shanklin D. R. Pathology of Laurence — Moon — Bardet — Biedl syndrome, J. Path. Bact., v. 93, p. 65, 1967; Rimoin D. L. a. Schimke R. N. Genetic disorders of the endocrine glands, St Louis, 1971; Textbook of endocrinology, ed. by R. H. Williams, Philadelphia, 1974.
А. М. Раскин.
Источник
Речь идет о врожденном синдроме, фенотипические проявления которого настолько своеобразны, что сразу же обращают на себя внимание врача. При первой встрече, еще без осмотра больного ребенка, бросаются в глаза два кардинальных признака заболевания: ожирение и патология зрения.
При последующем, более детальном осмотре ребенка и попытке поговорить с ним, к выявленным симптомам добавляются гипогенитализм, шестипалость и умственная отсталость. Таким образом, речь идет о специфичном симптомокомплексе: ожирение + патология зрения + гипогенитализм + шестипалость + умственная отсталость. При осмотре ребенка офтальмологом патология зрения оказывается связанной с пигментным ретинитом.
В поисках предполагаемого диагноза следует обратиться к таблицам, содержащим информацию о заболеваниях, сопровождающихся аномалиями кистей и стоп в сочетании с патологией зрения. Сопоставление выявленного симптомокомплекса и полученной информации позволяет предположить, что у ребенка, видимо, имеется так называемый синдром Лоуренса — Муна — Барде — Бидля (ЛМББ).
Дифференциальный диагноз следует проводить с конституциональным ожирением, тапеторетинальной абиотрофией, синдромом Прадера — Вилли и Блоха — Сульцбергера (В.М. Пахомова).
Из литературы известно, что синдром ЛМББ впервые описан еще в конце XIX века офтальмологом Hoering, а в последующем Stor, Loorence и Moon, которые диагностировали у 4-х сибсов пигментный ретинит, умственную отсталость, ожирение и спастическую параплегию.
В 1920 г. Bardet наблюдал похожих больных, у которых помимо перечисленных симптомов нередко обнаруживали также полидактилию(!). В 1925 г. эти отдельные наблюдения решено было объединить в один синдром по фамилиям авторов, описавших его. Но уже тогда обратили внимание, что под единым названием могут быть несколько генетически гетерогенных заболеваний. Отсутствие в этом синдроме того или другого симптома привели к мысли не только о генетической гетерогенности, но и его клиническом полиморфизме. На этом основании были выделены три клинических варианта ЛМББ:
• Первый вариант синдрома (полный) включает 5 обязательных симптомов:
• ожирение,
• тапеторетинальнуюабиотрофию,
• гипогенитализм или задержку вторичных половых признаков,
• полидактилию,
• аномалии почек;
• умственную отсталость.
• Второй вариант (неполный) имеет лишь4 признака из 6:
• тапеторетинальнуюабиотрофию,
• более легкую степень ожирения,
• умственную отсталость и
• задержку вторичных половых признаков (минус аномалии почек и полидактилия).
• Третий вариант «стертая» форма синдрома ЛМББ включает из 6 только 3 симптома:
• тапеторетинальнуюабиотрофию,
• ожирение,
• гипогенитализм или задержку вторичных половых признаков (минус полидактилия, умственная отсталость и аномалии почек).
При офтальмологическом обследовании при всех трех вариантах синдрома ЛМББ выявляют грубые нарушения зрения.
Психометрическое и электроэнцефалографическое исследование обнаруживает сниженный коэффициент интеллектуальности (IQ 60 ед. и ниже) и изменение биоэлектрической активности головного мозга, свойственные умственно отсталым детям. При детальном клиническом исследовании, как правило, удетей с полной формой синдрома ЛМББ удается обнаружить и различные врожденные аномалии почек.
Для синдрома Лоуренса-Муна-Барде-Бидля (ЛМББ) характерен аутосомно-рецессивный тип наследования. Тем не менее, изучавшиеся родословные представляли несомненный интерес, т. к. в ряде случаев речь шла о детях, рожденных от родственных браков, а члены семей нередко страдали ожирением и патологией зрения.
Полный синдром Лоуренса-Муна-Барде-Бидля (ЛМББ) не вызывает особых трудностей в диагностике — он слишком красноречив в своих фенотипических проявлениях. Значительно сложнее интерпретировать ситуации при неполном или стертом синдромах и у детей раннего возраста. Прогредиентный характер течения болезни на ранних стадиях развития может имитировать неполный симптомокомплекс, т. к. целый ряд важных симптомов формируется в процессе последующего роста ребенка. К ранним симптомам относят полидактилию, которая обнаруживается уже в родильном доме.
Склонность к избыточному весу фиксируется также рано — на 1-ом году жизни.
Масса тела при рождении, г 3550,0
1 мес 5150,0
2 мес 7300,0
4 мес 9000,0
5 мес 9700,0
10 мес 15 000,0
1 год 15 800,0
Другие кардинальные симптомы синдрома Лоуренса-Муна-Барде-Бидля (ЛМББ) манифестируют значительно позже: патология зрения — в 5-8 лет, умственная отсталость — в 7-11 лет, отставание в половом развитии — в 11-14 лет. Таким образом, формирование полного симптомокомплекса может наступать в 9 и более лет.
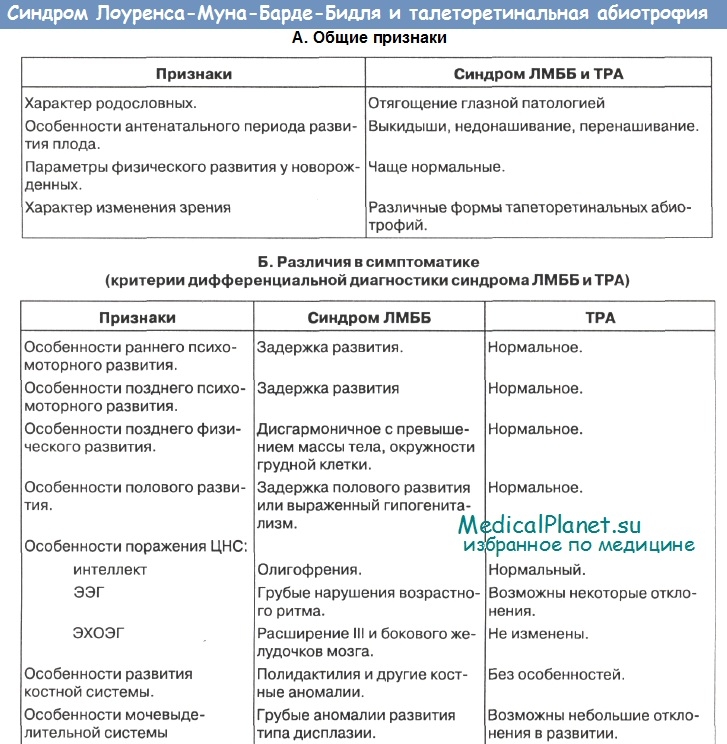
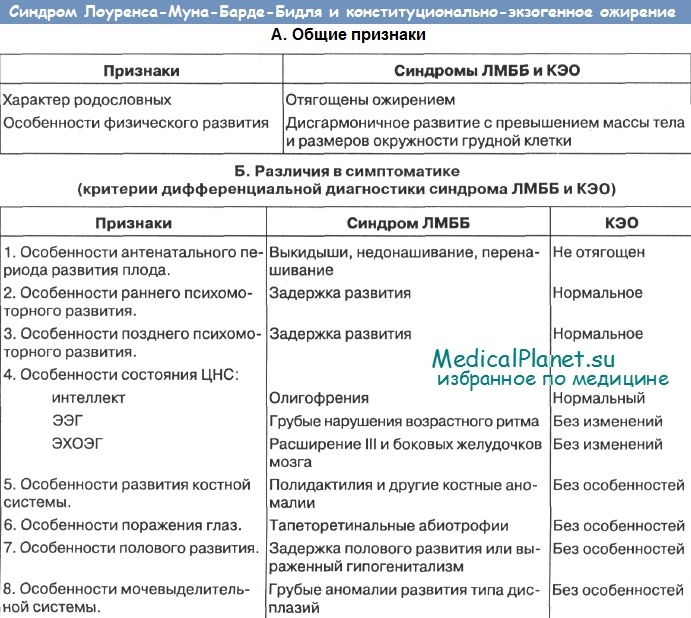
Дифференциальный диагноз синдрома Лоуренса-Муна-Барде-Бидля (ЛМББ) с фенотипическими схожими, но генетически гетерогенными, заболеваниями весьма трудоемок. Прежде всего его следует проводить с конституционально-экзогенным ожирением (КЭО). В таблице представлен весь ход дифференциально-диагностического процесса. Не меньшие проблемы возникают при разграничении синдрома ЛМББ от тапеторетинальной абиотрофии.
В таблице приведены основные принципы дифференциальной диагностики синдрома Лоуренса-Муна-Барде-Бидля (ЛМББ) с рядом фенотипически схожих врожденных синдромов: синдром Прадера-Вилли, Биемонда II, Блоха-Сульцбергера.
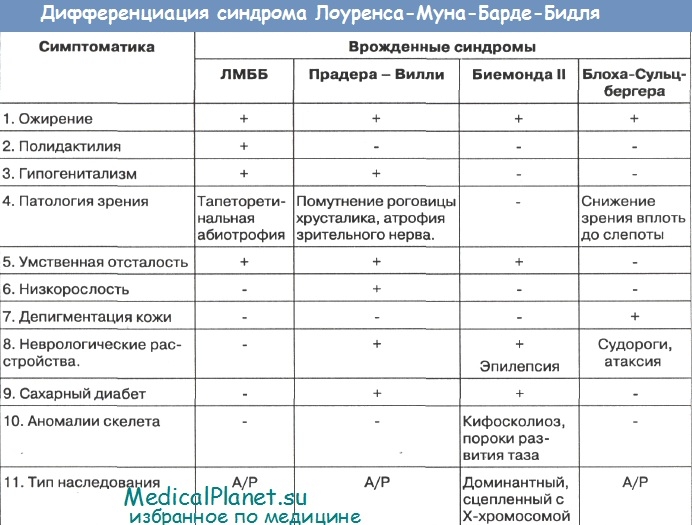
Из таблицы следует, что фенотипическое сходство между этими врожденными синдромами только кажущееся. Если не конкретизировать характер поражения, то может создаваться впечатление схожести: ожирение в сочетании с патологией зрения и поражением нервной системы. На самом деле синдром ЛМББ обладает весьма своеобразным симптомокомплексом. Патология зрения существует, но она различна, заинтересованность очевидна, но клинически она не однотипна. Для синдрома ЛМББ не характерна низкорослость, мышечная гипотония, сахарный диабет, скелетные аномалии и пр.
В конечном итоге, в процессе роста и развития ребенка неполный или стертый синдром Лоуренса-Муна-Барде-Бидля (ЛМББ) (к 9-10 годам) станет полным, и диагноз синдрома ЛМББ не будет вызывать сомнений. В связи с этим за детьми, у которых в раннем детстве появились первые симптомы синдрома ЛМББ, требуется постоянное наблюдение специалистов (офтальмолога, нейрофизиолога, эндокринолога и др.) с целью своевременной диагностики и коррекции наступающих изменений.

— Рекомендуем далее ознакомиться со статьей «Фенотипы рахитоподобных заболеваний у детей»
Оглавление темы «Наследственные болезни у детей»:
- Метаболические энцефалопатии детей-подростков: болезнь Шпильмейера-Фогта, детская форма болезни Гоше, семейная полимиоклония
- Метаболические энцефалопатии детей-подростков: болезни Рефсума, Танжера, Андерсона Фабри
- Дифференциация метаболических энцефалопатий детей-подростков
- Принципы диагностики наследственных заболеваний по фенотипу
- Cиндром Лоуренса-Муна-Барде-Бидля (ЛМББ) — фенотип, диагностика
- Фенотипы рахитоподобных заболеваний у детей
- Витамин Д-резистентный рахит (ВДРР) — фенотип, диагностика
- Витамин Д-зависимый рахит (ВДЗР) — фенотип, диагностика
- Почечно-канальцевый ацидоз (ПКА) — фенотип, диагностика
- Болезнь де Тони-Дебре-Фанкони (ТДФ) — фенотип, диагностика
Источник