Синдром повышенной воздушности легких при бронхиальной астме
Рекомендуемая литература
1. ШелагуровА. А.Пропедевтика внутренних болезней. — М., 1975
2. Василенко В. X., Гребенев А. Л, Пропедевтика внутренних болезней. — М., 1989.
3. Боголюбов В. М., Воробьев Л. П., Соловьев В. М. Учебно-методическое пособие по методам исследования больного (мануальные навыки). — М.: Изд. ММСИ, 1977.
4. Лекции.
Мотивация
Знание субъективных, объективных и лабораторно-инструментальных признаков бронхиальной астмы, эмфиземы легких и пневмосклероза необходимы для ранней диагностики и правильного лечения.
Цель занятия
Уметь выявлять признаки бронхиальной астмы, эмфиземы легких, пневмосклероза на основании исследования органов дыхания при помощи осмотра, пальпации, перкуссии и аускультации, использования лабораторных и инструментальных методов исследования.
Практические навыки
Уметь выявлять симптомы бронхиальной астмы, эмфиземы легких и пневмосклероза на основании объективного обследования (осмотр, пальпация, перкуссия и аускультация легких). Уметь выявлять признаки перечисленных заболеваний в анализе крови и мокроты. Уметь выявлять рентгенологическую картину бронхиальной астмы, эмфиземы легких и пневмосклероза.
Необходимая предварительная теоретическая подготовка:
1. Знание анатомии и топографии легких (кафедра нормальной и топографической анатомии);
2. Исследование органов дыхания и сердечно-сосудистой системы (осмотр, пальпация, перкуссия, аускультация) — кафедра пропедевтики внутренних болезней;
3. Знание анализа крови и мокроты (кафедра пропедевтики внутренних болезней);
4. Чтение рентгенограмм легких и сердца (кафедра рентгенологии и радиологии).
Контрольные вопросы
1. Понятие о бронхиальной астме. Классификация бронхиальной астмы.
2. Этиология и патогенез бронхиальной астмы.
3. Жалобы, особенности анамнеза у больного с бронхиальной астмой.
4. Объективные данные (осмотр, пальпация, перкуссия, аускультация) у больного во время приступа бронхиальной астмы.
5. Состояние сердечно-сосудистой системы у больных бронхиальной астмой (субъективные и объективные данные, ЭКГ).
6. Особенности анализа крови и мокроты при бронхиальной астме.
7. Изменение функции внешнего дыхания при бронхиальной астме.
8. Отличие бронхиальной астмы от приступа сердечной астмы.
9. Понятие об эмфиземе легких. Этиологические факторы.
10. Объективные данные (осмотр, пальпация, перкуссия, аускультация) у больного эмфиземой легких.
11. Состояние сердечно-сосудистой системы у больных эмфиземой легких (осмотр, пальпация, перкуссия, аускультация, данные ЭКГ).
12. Рентгенологическая картина эмфиземы легких.
13. Функция внешнего дыхания при эмфиземе легких.
14. Понятие о диффузном пневмосклерозе. Этиологические факторы.
15. Объективные данные (осмотр, пальпация, перкуссия, аускультация) у больных диффузным и очаговым пневмосклерозом.
16. Рентгенологическая картина и функция внешнего дыхания при пневмосклерозе.
Схема ориентировочной основы действия
БРОНХИАЛЬНАЯ АСТМА
Опросите больного бронхиальной астмой и выявите жалобы: экспираторная одышка, характеризующаяся резко затрудненным выдохом, при этом вдох делается коротким, а выдох удлиненным; приступы удушья, возникающие в любое время суток, особенно ночью или ранним утром, в морозную погоду, на сильном ветру, в период цветения некоторых растений и протекающие от нескольких часов до 2-х и более дней (астматическое состояние), приступообразный кашель с отхождением скудного количества вязкой, стекловидной мокроты, возникающий после физической нагрузки, при вдыхании аллергенов, усиливающийся ночью или при пробуждении; появление эпизодов хрипов или чувство сдавления в грудной клетке при вышеназванных условиях.
Соберите анамнез у больного инфекционно-аллергической формой бронхиальной астмы:указания на перенесенные заболевания верхних дыхательных путей (риниты, гаймориты, ларингиты и т. д.), бронхиты и пневмонии; возникновение первых приступов удушья после них; простуда, которая «опускается в грудь» или продолжается более 10 дней. В последующие годы частота появления приступов удушья, их связь с холодной, сырой погодой, перенесенными острыми респираторными заболеваниями (грипп, бронхиты, пневмонии). Длительность приступного и межприступного периодов заболевания. Эффективность лечения и его результаты в амбулаторных, стационарных условиях. Использование медикаментозных средств, кортикостероидных препаратов. Наличие осложнений — формирование пневмосклероза, эмфиземы легких, присоединение дыхательной и легочно-сердечной недостаточности.
Соберите анамнез у больного атопической формой бронхиальной астмы:обострения болезни имеют сезонный характер, сопровождаются ринитом, конъюнктивитом; у больных бывает крапивница, отек Квинке, выявляется непереносимость некоторых пищевых продуктов (яйца, шоколад, апельсины и др.), лекарственных средств, пахучих веществ, отмечается наследственная предрасположенность к аллергическим заболеваниям.
Проведите общий осмотр больного. Оцените состояние больного (которое может быть тяжелым), положение в постели: во время приступа бронхиальной астмы больной занимает вынужденное положение, обычно сидя в постели, руками опираясь о колени или спинку стула. Больной громко дышит, часто, со свистом и шумом, рот открыт, ноздри раздуваются. При выдохе появляется набухание шейных вен, которое уменьшается при вдохе. Отмечается разлитой диффузный цианоз.
Выявите симптомы бронхиальной астмы у больного при исследовании органов дыхания:при осмотре грудная клетка эмфизематозной формы, во время приступа расширяется и занимает инспираторное положение (в положении максимального вдоха). В дыхании активно участвует вспомогательная мускулатура, мышцы плечевого пояса, спины, брюшной стенки. При пальпации — определяется ригидная грудная клетка, ослабление голосового дрожания во всех отделах из-за повышенной воздушности легочной ткани. При сравнительной перкуссии отмечается появление коробочного звука над всей поверхностью легких, при топографической перкуссии: смещение границ вверх и вниз, увеличение ширины полей Кренига, ограничение подвижности нижнего легочного края. При аускультации легких на фоне ослабленного дыхания выслушивается большое количество сухих свистящих хрипов, нередко слышимых даже на расстоянии. Бронхофония ослаблена над всей поверхностью легких.
Выявите симптомы бронхиальной астмы при исследовании сердечно-сосудистой системы: при осмотре верхушечный толчок не определяется, отмечается набухание шейных вен. При пальпации верхушечный толчок ослаблен, ограничен или не определяется. Границы относительной тупости сердца при перкуссии определяются с трудом, а абсолютной — не определяются из-за острого вздутия легких. При аускультации тоны сердца ослаблены (из-за наличия эмфиземы легких), акцент II тона над легочной артерией, тахикардия.
При лабораторном исследованииу больного бронхиальной астмой в периферической крови характерно появление эозинофилии и умеренного лимфоцитоза. При исследовании мокроты — слизистая стекловидная, вязкая, при микроскопическом исследовании находят много эозинофилов, часто — спирали Куршмана и кристаллы Шарко-Лейдена.
Выявите симптомы бронхиальной астмы у больного при рентгенологическом исследовании грудной клетки:отмечается повышение прозрачности легочных полей и ограничение подвижности диафрагмы.
Оцените функцию внешнего дыхания:для бронхиальной астмы характерно, в первую очередь, снижение показателей бронхиальной проходимости (ОФВ1, теста Тиффно). Бронхиальная обструкция носит обратимый характер. Наблюдается увеличение ОО и ОЕЛ.
Отдифференцируйте приступ бронхиальной астмы от приступа сердечной астмы(см. табл. 6) и бронхиальную астму от хронического обструктивного бронхита(см. табл. 7).
Таблица 6
Рекомендуемые страницы:
Воспользуйтесь поиском по сайту:
Источник
Бронхиальная астма — тяжелое хроническое заболевание легких, основным клиническим признаком которого являются периодически возникающие приступы удушья, сопровождающиеся выраженной одышкой, свистящими дистанционными хрипами, кашлем, эмфиземой.
Различают три основные клинические стадии бронхиальной астмы:
• астматический синдром;
• приступы бронхиальной астмы (легкие, средней тяжести, тяжелые);
• астматический статус.
Астматический синдром
Астматический синдром чаще встречается при хроническом астматическом бронхите и характеризуется чувством удушья (нехватка воздуха), учащенным дыханием с некоторым удлинением выдоха. Удушье обычно непродолжительно, легко купируется при использовании средств, расширяющих бронхи. Кашель сухой, мучительный, без мокроты или с небольшим ее количеством. Появлению астматического синдрома способствует обострение хронического легочного процесса.
Приступ бронхиальной астмы
Приступ бронхиальной астмы развивается остро (часто ночью).
Иногда отмечаются предвестники приступа: першение в горле, кашель, насморк, кожный зуд. Длительность приступа варьирует от нескольких минут (в легких случаях) до нескольких суток (в тяжелых). Первым клиническим признаком приступа бронхиальной астмы является сухой мучительный кашель. Характерны: вынужденное положение больного — сидя или стоя с упором руками о край кровати или стола (положение ортопноэ), одышка экспираторного характера, затруднение выдоха, который становится длиннее вдоха в 2 раза (в норме выдох короче вдоха в 2—4 раза); частота дыхательных движений достигает 60 и более в минуту, в акте дыхания участвует вспомогательная дыхательная мускулатура (межреберные мышцы, мышцы живота, шеи, плечевого пояса); при аускультации выслушиваются сухие свистящие хрипы на фоне жесткого дыхания, хрипы иногда слышны на расстоянии.
По степени тяжести различают легкие, средней тяжести и тяжелые приступыбронхиальной астмы. Легкие приступы характеризуются непродолжительным, быстро купирующимся удушьем.
Среднетяжелые приступы бронхиальной астмы возникают часто, купируются только парентеральным введением лекарственных средств.
Тяжелые приступы возникают ежедневно или несколько раз в день, с трудом поддаются лекарственной терапии.
Астматический статус
Астматический статус представляет собой тяжелейшую стадию течения бронхиальной астмы, наступающую в результате постепенно нарастающей тотальной обструкции. В большинстве случаев при этом развивается тяжелая степень дыхательной недостаточности со свистящим дыханием, одышкой экспираторного характера и цианозом. Свистящее дыхание слышно уже на расстоянии (дистанционные шумы), дети принимают вынужденное положение (ортопноэ), легкие часто эмфизематозно вздуты, о чем свидетельствует бочкообразная форма грудной клетки, тимпанический перкуторный звук. Возможна подкожная или медиастинальная эмфизема. В результате длительно существующей дыхательной недостаточности и гипоксии может развиться гипоксическая кома и наступить смерть.
Диагноз бронхиальной астмы обычно не вызывает затруднений ввиду характерных анамнестических данных (подобные приступы в прошлом, эффективность адреномиметиков и эуфиллина) и типичности клинической картины.
Неотложная помощь
Основными задачами терапии на догоспитальном этапе являются купирование приступа бронхиальной астмы и выведение (или проведение мероприятий по выведению) из астматического состояния. Тактика купирования приступа бронхиальной астмы зависит от тяжести приступа.
При легких приступах и астматическом синдроме используют ингаляции адреномиметиков. У детей старше 3 лет для купирования приступа применяются две ингаляционные дозы патентованных селективных бета-адреномиметиков (алупент, астмопент, сальбутамол и др.), а у детей младше двух лет—принудительная ингаляция этих же препаратов через маску с помощью аэрозольного ингалятора АИ-1 или ПАИ-10. При отсутствии эффекта внутримышечно вводят 0,1 %-ный раствор адреналина в дозе, не превышающей 0,015 мг/кг.
При среднетяжелых и тяжелых приступах бронхиальной астмы показано парентеральное введение селективных бета-адреномиметиков и эуфиллина; ингаляции увлажненного кислорода.
Терапию начинают с введения адреналина в дозе 0,015 мг/кг, для пролонгирования эффекта вводят 5%-ный раствор эфедрина гидрохлорида в дозе 0,5 мг/кг массы тела внутримышечно или внутривенно.
Широко используют внутривенное введение сальбутамола в разовой дозе 0,06 мг/кг в минуту или фенотерола (беротека) в дозе 0,01—0,03—0,06 мг/кг в минуту, повторно эти препараты можно вводить через 3 ч.
Одновременно назначают 2,4%-ный раствор эуфиллина внутривенно из расчета 2—3,5 мг/кг, эуфиллин вводят в большом разведении на изотоническом растворе натрия хлорида (наиболее эффективно и безопасно вводить эуфиллин капельно со скоростью 15— 30 капель в минуту).
Неотложные мероприятия при астматическом статусе:
• положение с возвышенным головным концом и дача увлажненного кислорода — от 40 до 80%-ного через маску или носовой катетер;
• оценка предшествующей терапии (эуфиллином, адреномиметиками длительного действия, их дозы, сроки последнего введения препаратов);
• ингаляции бета-2-адреномиметиков (сальбутамол, беротек, тербуталин), два вдоха дозированного аэрозоля для детей старше 3 лет и принудительная ингаляция этих же средств через маску с помощью аэрозольного ингалятора, через 20—30 мин возможно повторение процедуры. Частота пульса при этом не должна превышать 180— 200 ударов в минуту. При достижении отчетливого эффекта от этой процедуры ингаляционную терапию продолжают через возрастающий временной интервал (30 мин — 3—6 ч);
• инъекции бета-2-адреномиметиков:тербуталин (арубендол, бриканил) подкожно в дозе 0,005—0,01 мг/кг массы тела (возможно повторное введение через 3—4 ч) или внутривенно в дозе 0,002— 0,004 мг/кг в течение 10 мин; фенотерол (беротек) внутривенно в дозе 0,002—0,004 мг/кг;
• сальбутамол (сальбутан) внутривенно, 0,0015—0,004 мг/кг (максимальная доза до 0,01 мг/кг массы тела в течение 10 мин);
• эуфиллин в начальной дозе 6 мг/кг массы тела внутривенно (в течение 10 мин), в дальнейшем продолжение внутривенного введения эуфиллина в дозе 0,9—1,1 мг/кг в час), начальную дозу снижают до 3 мг/кг , если пациент длительно принимал препараты эуфиллина;
• преднизолон в начальной дозе 2—5 (до 10) мг/кг массы тела внутривенно, затем по 1—2 мг/кг каждые 4—6 ч, после улучшения состояния быстрое снижение дозы в течение нескольких дней;
• при выраженном беспокойстве показана седативная терапия: фенобарбитал (5—10 мг/кг), хлоралгидрат (60—80 мг/кг)или диазепам (0,2—0,5 мг/кг);
• госпитализация в отделение реанимации и интенсивной терапии (транспортировка машиной скорой помощи).
При дальнейшем ухудшении состояния и отсутствии реакции на проводимую терапию показана искусственная вентиляция легких.
Показания к ИВЛ:
• значительное ослабление дыхательных шумов;
• генерализованный цианоз;
• сомнолентность или потеря сознания;
• мышечная гипотония;
• падение артериального давления.
Неотложная терапия при избыточном образовании бронхиального секрета и нарушении его эвакуации
Чаще всего дыхательная недостаточность, вызванная избыточным образованием бронхиального секрета и нарушением его эвакуации, наблюдается у детей при хронических пневмониях, бронхоэктазах, муковисцидозе.
Дыхательная недостаточность появляется на фоне основного заболевания и проявляется выраженной одышкой и возникновением цианоза.
Неотложные мероприятия заключаются в даче увлажненного кислорода или кислородно-воздушных смесей, проведении мероприятий, направленных на разжижение мокроты (дача обильного теплого питья, использование муколитиков).
При выраженной дыхательной недостаточности показана интубация трахеи и санация трахеобронхиального дерева, госпитализация больного в отделение реанимации и интенсивной терапии.
Источник
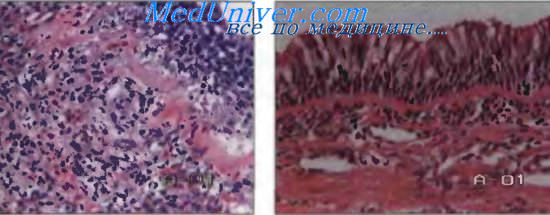
Бронхиальная астма. Изменения легких при бронхиальной астме.Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, в котором принимают участие тучные клетки (ТК), эозинофилы и Т-лимфоциты; это заболевание характеризуется повторяющимися эпизодами хрипов, одышки, тяжести в грудной клетке, кашлем, особенно ночью и/или ранним утром; такие симптомы сопровождаются распространенной вариабельной обратимой обструкцией бронхиального дерева, разрешающейся спонтанно или под влиянием лечения. Наиболее полные морфологические данные о состоянии бронхов и легочной ткани были получены при аутопсиях больных, умерших на высоте астматического приступа. При этом макроскопически выявляется острое вздутие легких, часто сочетающееся с эмфиземой, легкие выполняют всю грудную полость, очень часто на поверхности легких видны отпечатки ребер. Высота стояния диафрагмы определяется, как правило, на уровне 6-го ребра. Поверхность легких обычно бледно-розового цвета, на разрезе — темно- или серо-красные. Пневмосклероз, как правило, бывает выражен умеренно. Выявляется утолщение выступающих над поверхностью разрезов стенок бронхов, практически все генерации бронхов вплоть до респираторных бронхиол заполнены густыми серовато-желтыми стекловидными слепками мокроты (бронхиального секрета), которые выдавливаются в виде тонких «червячков».
Слизистая оболочка бронхов почти на всем протяжении гиперемирована. Как правило, выражен отек легких, иногда встречается тромбоэмболия легочной артерии и/или ее ветвей. При гистологическом исследовании в расширенных просветах бронхов определяются слизистые пробки, пласты слущенного эпителия с примесью нейтрофилов, эозинофилов, лимфоцитов, почти полное оголение базальной мембраны, иногда встречаются кристаллы Шарко-Лейдена. В сохраненном эпителии увеличенное число бокаловидных клеток. Инфильтраты в стенках бронхов состоят преимущественно из эозинофилов. Обнаруживают расширение и резкое полнокровие капилляров слизистой оболочки и подслизистого слоя. Базаль-ная мембрана обычно неравномерно толщена до 5 мкм, часто видны отдельные проходы в ней, перпендикулярные к просвету бронха, очаговая резорбция отдельных участков базальной мембраны. В настоящее время считают, что это следствие действия эозинофильного каионного и основного щелочного белков! эозинофилов. По данным иммуноморфологии в утолщенных участках базальной мембраны повышена концентрация глобулинов, коллагенов II, III, IV типов, фибронектина, продуцируемого пролиферирующими фибробластами. Кроме того, в базальной мембране наблюдали диффузное расположение сывороточного альбумина и фибриногена. Электронномикроскопически было показано, что базальная мембрана состоит из двух компонентов: собственно базальной мембраны толщиной 0,8 мкм, которая отделена от эпителия светлой зоной толщиной 0,6 мкм, и широкой зоны, прилежащей к строме, состоящей из коллагеновых и тонких параллельных волокон. Большинство исследователей считаем что утолщение базальной мембраны связано с отложением иммунных комплексов. Подслизистый слой почти на всем протяжении густо инфильтрирован полинуклеарами и эозинофилами. Наблюдается выраженный отек стромы полнокровие расширенных капилляров. Выявляется гиперплазия желез и перепол нение их ШИК-положительным материалом. Относительно состояния мышечной оболочки данные противоречивы. Часть авторов сообщает о гипертрофии и дистрофии миоцитов, однако при морфометрическом исследовании объемная плотность зачастую не отличается от контрольных значений, что связано с выраженным отеком стенки. В периферической легочной ткани имеет место выраженное расширение респираторных бронхиол, альвеолярных ходов и альвеол, определяется внутриальвеолярный и интерстициальный отек, в просветах альвеол обнаруживается небольшое число альвеолярных макрофагов и эозинофилов. Описанные выше изменения встречаются, как правило, у умерших с анамнезом бронхиальной астмы не более 5 лет. У больных с длительным анамнезом БА к изменениям в бронхах и легочной ткани примешиваются элементы хронического продуктивного воспаления. На основании изучения бронхобиопсий ряд исследований последних лет позволил оценить состояние бронхиальной стенки в межприступный период. Эти изменения схожи с изменениями бронхов при экспериментальных моделях в межприступный период. В настоящее время имеются данные о том, что при анализе материала бронхобиопсий возможна оценка фазы заболевания. Было показано, что в просвете бронха обнаруживаются клетки десквамированного эпителия, тельца Креолы, ассоциации нейтрофилов, лимфоцитов и эозинофилов. Увеличено число бокаловидных клеток, утолщена базальная мембрана , выявляется гиперплазия желез, расширение и полнокровие сосудов подслизистого слоя, в толще стенки увеличено число эозинофилов, лимфоцитов, нейтрофилов и ТК, единичные эозинофилы в эпителии. Состояние мышечной оболочки не всегда одинаковое. Часто наблюдают гипертрофию и контрактуры мышечных клеток, однако это непостоянный признак, иногда встречаются мышечные клетки в состоянии зернистой или жировой дистрофии. Остаются некоторые спорные вопросы морфологии отдельных элементов стенки. До сих пор существует лишь один критерий бронхоспазма — обнаружение в просветах бронхов не заполненных слизью пластов десквамированного эпителия. В эксперименте обнаружен еще один признак бронхоспазма — циркулярное смещение хрящевых пластинок и захождение их одна за другую. В более ранних публикациях за критерий бронхоспазма принимали гофрирован ность эпителиального пласта в виде «звездочки» и перпендикулярное расположение округлых пучков мышечных волокон, однако эти изменения встречаются и у других умерших при отсутствии клиники бронхоспазма. Поскольку бронхоспазм является одним из пусковых механизмов БА и повторно возникает в поздней стадии приступа при наличии уже в просвете слизистых пробок, то на секции, которая, как правило, проводится спустя 6 ч после наступления смерти, когда уже начинает разрешаться трупное окоченение, достоверных признаков бронхоспазма обнаружить практически невозможно. Вероятно, ранние вскрытия в пределах первых 2 ч после смерти позволят обнаружить достоверные критерии бронхоспазма. — Вернуться в оглавление раздела «Пульмонология.» Оглавление темы «ХОБЛ. Бронхиолит. Бронхоэктазы.»: |
Источник
