Синдром поражения полого органа что это может быть
Ультразвуковая диагностика полых органов вошла в практику специалистов не так давно. Если учесть, что ультразвуковая диагностика как метод в отечественной медицине широко стал применяться последние лет двадцать, то широкой практике исследований полых (или газосодержащих органов, как части широкого ряда полых органов) не так уж и много лет. Ультразвуковая диагностика очень субъективная область диагностики и крайне зависима от специалиста выполняющего исследование (операторзависимый метод), от его опыта, стажа, квалификации, способности различать оттенки серого цвета, времени затраченного на исследование, от наличия второго и третьего специалиста в момент исследования с которыми можно обсудить сложный, редкий или непонятный случай и от многого другого. Если уж в протоколах через один встречается описание поджелудочной железы – «экранируется» (т.е. специалист не смог ее визуализировать), то описание полых органов является крайне редкой практикой. После любого исследования для специалиста и пациента получившего протокол всегда будет оставаться ощущение неопределенности и недопонимания реальной картины заболевания, результатов исследования и от этого зависит доверия как специалиста к своему заключению, доверие пациента к полученному протоколу исследования, так и доверие других специалистов, к которым пациент придет с полученными результатами от врача ультразвуковой диагностики.
Ультразвуковая диагностика по научному называется – сонография. Поскольку созданы новые ультразвуковые датчики, способные визуализировать органы не только через кожу, но и доставляемые внутрь организма, то сонография разделилась на неинвазивную (чрескожную – без проникновения внутрь датчиком) и инвазивную (внутриполостную — датчик доставляется внутрь тела через естественные физиологические отверстия или во время операции). В тоже время при сонографии можно увеличить количество получаемой диагностической информации путем выполнения дополнительной диагностической манипуляции путем проведения под контролем сонографии и во время ее проведения диагностической пункции – с целью биопсии и получения тканевой жидкости для цитологического исследования, аспирации содержимого кист для биохимического исследования и цитологии. В некоторых случаях диагностическая пункция становится лечебной, т.е диагностическое мероприятие переходит во время исследования сразу в лечебное. В других случаях под контролем ультразвука выполняют очень большой ряд вмешательств лечебного характера – дренирование гнойников и кист, желчных и панкреатических протоков, мочевыводящих путей любого уровня, стентирование протоков, наложения соустий между внутренними органами и т.д. Таким образом, сонография стала комплексным диапевтическим (диагностическим и лечебным) методом,находящим всебольшее применение в клинической практике учреждений всех типов.
На слайде представлен случай диагностики абсцесса левой доли печени. Особенностью его является то, что причиной абсцесса явилось попадание в ткань печени инородного тела – сухого стебля травы. При внимательном осмотре видно, что часть стебля, практически полностью находящегося в ткани печени, выходит за пределы контуров печени и визуализируется частично в стенке предлежащего желудка. Таким образом, механизм образования абсцесса в печени становится понятным – инородное тело перфорировало стенку желудка и мигрировало в ткань печени одним из острых концов. Так что изучение стенки желудка в области патологических изменений печени помогло установить всю цепочку патогенетическую цепь заболевания. Обратись пациент несколько раньше, возможно при эндоскопическом исследовании желудка удалось бы захватить видимую часть стебля и извлечь его через просвет желудка. А абсцесс был бы излечен пункциями под контролем ультразвука (что и было выполнено, но удаление инородного тела произошло оперативным путем – лапароскопически).
Ахалазия пищевода, как и любая иная патология, вызывающая нарушение проходимости в полых органах (в кишке ли, в желчном протоке ли, в мочеточнике ли или пищеводе и т.д.), выявляется путем первичного обнаружения расширенного выше препятствия полого органа, в данном случае – внутригрудного отдела пищевода. Абдоминальный отдел пищевода и кардия при ахалазии в рутинном исследовании не имеют характерных ультразвуковых изменений. Поэтому расширенный внутригрудной отдел пищевода любой внимательный специалист УЗД увидит при осмотре левой доли печени, при осмотре правой плевральной полости (которую он всегда захватывает при визуализации синуса при осмотре правой доли печени).
Выявив расширенный внутригрудной отдел пищевода, заполненный пищей (может быть прямым или S-образно изогнутым), специалист при УЗИ, спускаясь при осмотре к абдоминальному отделу пищевода доходит до зоны сужения, которая обычно расположена на уровне абдоминального отдела пищевода и кардии.
Как ни странно, но на уровне препятствия (зоны нарушенной моторики приведшей к нарушению проходимости пищевода) пищевод очень напоминает УЗ картину червеобразного отростка в поперечном сечении при остром аппендиците, но с подчеркнутым мышечным гипоэхогенным циркулярным слоем – подобие мишени. При этом все слои стенки пищевода и кардии сохраняют свою четкость и последовательность – без УЗ признаков поражения полого органа (СППО).
По этому если не быть внимательным и не смотреть, что визуализируется в непосредственной близости от изучаемых органов, то при попадании в поле зрения под левой долей печени абдоминального отдела пищевода и кардии, мы не сможем заподозрить неладное, т.к. кроме расширения вышележащих отделов пищевода мы не увидим никаких изменений в проекции абдоминального отдела пищевода. В случае опухолевого поражения кардии и абдоминального отдела пищевода, при внимательном осмотре левой доли печени возможно увидеть патологическую структуру по типу СППО в их проекции и уже затем поднявшись выше визуализировать расширенный пищевод, т.е. диагностический алгоритм может быть иным, чем в примере с ахалазией.
В случае, когда причиной нарушения пассажа по пищеводу и кардии является опухоль, то в зоне сужения будет выявлен характерный УЗ признак СППО, свидетельствующий об опухолевой причине стеноза пищевода и нарушению проходимости пищи, повлекшей ее скопление в грудном отделе пищевода и его расширении, которое и было выявлено первым при рутинном осмотре левой доли печени (такое исследование выполняется при каждом УЗИ органов брюшной полости).
По такому же алгоритму происходит выявление стеноза 12-перстной кишки (ДПК) любого происхождения. В случае рутинного осмотра натощак выявляется повышенное количество жидкого содержимого в желудке, возможно с пищей и слизью.
При осмотре дистальнее расширенного желудка доходим до зоны препятствия, это может быть антральный отдел желудка, привратник, луковица или иной другой отдел ДПК.
Но, может оказаться и так, что препятствие будет обнаружено гораздо ниже. После переполненного желудка можно увидеть расширенную ДПК с жидкостью и далее какую-то часть тонкого кишечника. Такой поиск и приведет нас к зоне нарушения пассажа пищи, т.е. к месту в котором находится причина кишечной непроходимости.
Тогда будут видны и переполненные жидкостью и газом расширенные петли кишечника и другие петли – спавшиеся, без содержимого. На границе этих измененных петель и будет найдена причина непроходимости.
Если после расширенного желудка ДПК не будет содержать повышенного количества жидкости, то следует задержаться и внимательно изучить стенку в зоне привратника, луковицы, всех отделов ДПК, включая зону большого дуоденального сосочка (БДС), вплоть до верхней брыжеечной артерии и зоны связки Трейца.
Если причиной гастростаза послужила язва ДПК в стадии обострения, язвенный стеноз или новообразование, то в стенке ДПК могут быт выявлены характерные признаки.
Следует неторопливо осматривать стенку ДПК и предлежащие к ней структуры.
Незначительный инфильтрат с тонкой полоской жидкости или пузырек воздуха за пределами стенки кишки могут свидетельствовать о перфорации язвы, возможно прикрытой. Хотя язву можно так и не найти при УЗИ.
Воздух в луковице затрудняет диагностику язвы, поскольку гиперэхогенени и сходен, на первый взгляд, с гиперэхогенным содержимым дна язвы, которое выстлано фибрином и некротическим детритом. Но то, что данный гиперэхогенный сигнал будет фиксированным и не сместится со временем, будет подчеркнут утолщенной гипоэхогенной стенкой кишки, а в некоторых случаях при перистальтической волне измененная часть кишки будет ригидна и характер ее движения и расправления будет ограничен, по сравнению с соседними отделами или вообще фиксировано, с узким не меняющимся при перистальтике просветом кишки на длительном протяжении (тубулярный стеноз кишки).
При длительном язвенном анамнезе в зоне язвы возникает фиброз и ограничение перистальтики, пассажа, а проксимальнее данных изменений в стенке кишки формируются псевдодивертикулы – выпячивание стенки кишки. Тогда при исследовании будут видны два-три гиперэхогенных сигнала всегда находящихся на одинаковом расстоянии друг от друга при сокращении кишки, при этом один или два из них будут кратерами язв (язва может быть одиночная или их может быть несколько и на противоположных стенках), а остальные будет пузырьками воздуха в дивертикулах (он не будет смещаться, по сравнению с воздухом следующим вместе с жидкостью при перистальтике кишки).
При язвенном поражении слоистость стенки кишки должна быть сохранена, толщина может быть чуть больше, чем в неизмененных отделах. При обострении снижается эхогенность стенки вокруг язвы, слои утолщаются и иногда их контуры размываются. Именно четкость слоев стенки позволяет дифференцировать язвенный и опухолевый характер изменений в стенке кишки.
В некоторых случаях можно вообще не визуализировать часть стенки кишки, а на ее месте будут гиперэхогенные или гипо- или анэхогенные структуры, с выходящим за пределы стенки гипоэхогенным тяжом. Непрерывность внешнего контура кишки может быть прервана, что хорошо видно при поперечном осмотре кишки.
Это может говорить о тяжелом язвенном поражении, разрушении стенки кишки (может быть любой протяженности и глубины), о наличии осложнения в виде пенетрации в предлежащие органы или в виде прикрытой перфорации.
При обнаружении утолщения одного из слоев стенки кишки или наличия объемного образования в стенке не нарушающего последовательность и структуру слоев кишки (только толщину), имеющее четкие границы и контуры, смещаемое, может свидетельствовать о наличии доброкачественного новообразования в стенке кишки, чаще это бывает лейомиома.
Если вышеперечисленные факторы не характерны ля выявленного образования (нарушение слоистости, нечеткость и размытость контуров, несмещаемость при пальпации, наличие сосудов в ткани образования, нарушение контуров кишки и выход образования за его пределы свидетельствует о наличии инфильтративно растущей опухоли (раке). Увеличение регионарных лимфатических узлов (гиперплазия?) и нарушение их эхоструктуры (замещение ткани узла опухолевой тканью) свидетельствует о метастатическом поражении, подтверждающим первичный диагноз рака кишки или БДС.
При этом не стоит забывать, что как хроническая низкая язва ДПК, так и опухоль ДПК, БДС, головки поджелудочной железы могут вызвать нарушение проходимости желчи по желчным протокам, через БДС. Поскольку не всегда осматривается стенка ДПК при рутинном осмотре, то при выявлении дилатации желчных протоков специалист всегда исследует желчный проток до зоны предполагаемого сужения и пытается определить его причину. Не стоит забывать, что кроме камней в протоках и рака поджелудочной железы это может быть хроническая язва или опухоль 12-перстной кишки (ДПК).
Опухолевое поражение стенки желудка относительно доступно всем специалистам, широко описано в литературе и характеризуется типичными УЗ признаками СППО снижение эхогенности утолщенной стенки с нарушением слоистой структуры на любом протяжении.
Данные изменения могут сочетаться с УЗ признаками язвенной ниши – малигнизированная хроническая язва желудка, язва-рак, рак с изъязвлением и с распадом. Могут быть и без них.
Доброкачественное поражение характерное для лейомиомы сходно с описанием лейомиомы ДПК.
При гипертрофическом гиперпластическом гастрите (болезни Менетрие) характерная картина утолщенной стенки за счет слизистого слоя и утолщенных складок при неизменных глубоких слоях стенки. Будут видны как неизмененные части стенки желудка, так и с гипертрофированными складками. При наполнении желудка жидкостью эти складки не будут расправляться, уменьшатся и сглаживаться, в отличии от обычных складок в желудке.
Такая известная в хирургии проблема как анастомозит, в некоторых случаях имеет характерную УЗ картину и поддается диагностике без эндоскопии. К тому же не все анастомозы в пищеварительной трубке доступны эндоскопии после реконструктивных вмешательств. В зоне анастомоза естественно имеется циркулярная часть пищеварительной трубки с нарушенной и прерывающейся эхоструктурой слоев (место рассечения и сшивания). Стенка в зоне воспаления будет с утолщенными, подчеркнутыми, слегка размытыми слоями, ригидная в виде кольца, чаще с суженным просветом. По периферии возможен отек и утолщение окружающих тканей с тонкими гипоэхогенными прослойками. В некоторых случаях возможно визуализировать скопления жидкости в зоне анастомоза, подозревая несостоятельность, гематому, серому и т.д.
Хроническая язва в желудке чаще всего локализуется в характерном месте в углу желудка по малой кривизне и имеет убедительные УЗ признаки.
Выявив на рутинном трансабдоминальном УЗИ язву или опухоль желдука показания к диагностической эндоскопии и эндоскопическому УЗИ становятся неоспоримы.
Эндокопическое УЗИ позволит уточнить распространенность поражения в стенке кишки, желудка и за ее ближайшими пределами, выявить малигнизацию хронической язвы, заподозрить опухолевое изменение и уточнить стадию опухоли.
В некоторых случаях язвенное разрушение стенки желудка, пенетрация в соседние органы и формирование массивного инфильтрата имитируют опухолевое поражение и только УЗИ позволит точно установить диагноз до проведения операции, скорректировав дальнейшую диагностическую и хирургическую тактику, исключить необоснованный отказ в дальнейшем лечении на основании ошибочного диагноза распространенной опухоли.
Выявление измененных лимфатических узлов в непосредственной близости от стенки полого органа, свидетельствует о наличии в нем патологи, изначально которую не было заметно при исследовании. Поэтому, обнаружение измененных лимфоузлов в брыжейках или в сальниках требует внимательного изучения стенки полого органа, имеющего отношение к данному региону узлов. Это позволит своевременно выявить опухоль тонкой кишки (недоступной эндоскопической диагностике), желудка, толстого кишечника и выставить показания к эндоскопическому обследованию.
Изменения в стенке толстого кишечника при колите, дивертикулезе (с дивертикулитом или без), в стенке тонкого кишечника при болезни Крона и при раковом поаржении имеют характерные УЗ признаки, которые позволяют с точностью до 100% установить диагноз до эндоскопического или рентгенологического исследования, сформулировать задание для контрастного исследования на КТ или МРТ.
Изменения в червеобразном отростке при остром аппендиците широко писаны в литературе и имеют характерную картину при деструкции стенки отростка, при формировании периаппендикулярного инфильтрата и абсцедирования.
Такой полый орган как желчный пузырь имеет также многие УЗ характеристики при различных поражения, описывающие трансформацию его стенки при патологии.
При внимательном отношении к ультразвуковому исследованию, даже незначительное расширение чашечно-лоханочной системы в одной из почек, невыраженная дилатация мочеточника, позволяет при определении уровня блока мочеоттока увидеть патологию в устье мочеточника (мелкий камень) или патологию мочевого пузыря, опухоль которого не имела симптоматики и только частичное вовлечение устья мочеточника привело к еле заметной дилатации мочеточника, по которой специалист и смог своевременно выявит опухоль мочевого пузыря.
Таким образом, существует один из обязательных алгоритмов УЗИ – при выявлении нарушения пассажа по любому из полых или трубчатых органов необходимо выяснить причину нарушения и исследовать ораны и ткани в зоне, где расширение органа прекращается.
Как было показано, точный диагноз начинает устанавливаться далеко от того органа, в котором находится причина заболевания, да и она не всегда видна. Только по косвенным или отстоящим в стороне изменениям можно заподозрить истинную причину патологического состояния и установить в течение одного рутинного ультразвукового исследования точный диагноз, превратив его в акт творчества специалиста УЗД, не подвергая пациента дальнейшим изнурительным обследованиям и мытарствам по лечебным учреждениям долгое время.
Источник

УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПОЛЫХ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ

ЖЕЛУДОК — АНАТОМИЯ Анатомическая классификация: -кардиальная часть; -дно; -тело; -пилорическая часть (антрум и пилорический канал) Различают переднюю и заднюю стенку; малую и большую кривизну. Угловая вырезка – граница между телом и пилорической частью. Расположен интраперитонеально в левой подреберной и надчревной области.

ЖЕЛУДОК — АНАТОМИЯ Стенки желудка : слизистая, подслизистая, мышечная, серозная оболочки. Толщина – равномерная, до 5 мм. УЗИ: натощак – овальная структура с гипоэхогенным ободком (стенка желудка) и эхогенным центром (складки слизистой и содержимое); при наполнении – в нижней трети тела и в антральном отделе визуализируется 5 -ти слойная структура стенки: 1 — внутренний – эхогенный – граница «жидкость – стенка желудка» и поверхность слизистой; 2 – слизистая оболочки с собственной мышечной пластинкой — гипоэхогенный; 3 — подслизистый – эхогенный; 4 – мышечная оболочка – гипоэхогенный; 5 – серозная оболочка и ее граница с окружающими тканями – эхогенный.

ЖЕЛУДОК — КРОВОСНАБЖЕНИЕ Артерии от чревного ствола и его ветвей. по малой кривизне: 1) левая желудочная артерия (из чревного ствола), 2) правая желудочная артерия (ветвь собственно печеночной артерии. по большой кривизне: 1) правая желудочно-сальниковая артерия из желудочно – дуоденальной артерии (ветвь общей печеночной артерии), 2) левая желудочно-сальниковая артерия (из селезеночной артерии), 3) короткие желудочные артерии (из селезеночной артерии). Вены – притоки воротной вены.

ТОПОГРАФИЯ Малая кривизна расположена справа и сверху, прилегает к висцеральной поверхности левой доли печени, связана с нижней поверхностью правой доли печеночно-желудочной и печеночно-дуоденальной связками (малый сальник) Большая кривизна слева и снизу (на 2 см выше линии пупка), в верхней трети прилегает к селезенке (желудочноселезеночная связка). За желудком полость сальниковой сумки, далее верхний полюс почки и надпочечник, чревный ствол и ветви, аорта, поджелудочная железа. Снизу – поперечная ободочная кишка и ее брыжейка, желудочно-ободочная связка, являющая верхней частью большого сальника.

ТЕХНИКА ИССЛЕДОВАНИЯ 1. Натощак. 2. 500 -1000 мл деаэрированной теплой (t=25 -35) жидкости (кипяченая, физ. раствор) малыми глотками (через соломинку) Опорожнение желудка (V=500 мл) – через 20 -45 мин. Период полувыведения 15 мин (8 -22). Ускоренная эвакуация (менее 8 мин) – при неосложненной ЯБ 12 пк в случае снижения тонуса привратника и увеличении амплитуды перистальтики (редко). Замедленная эвакуация: -пилодуоденальный стеноз — спазм привратника -резко выраженная околоязвенная инфильтрация (язва в пилоробульбарной зоне) -ЯБЖ со снижением перистальтичесой и тонической активности -прием спазмолитиков.

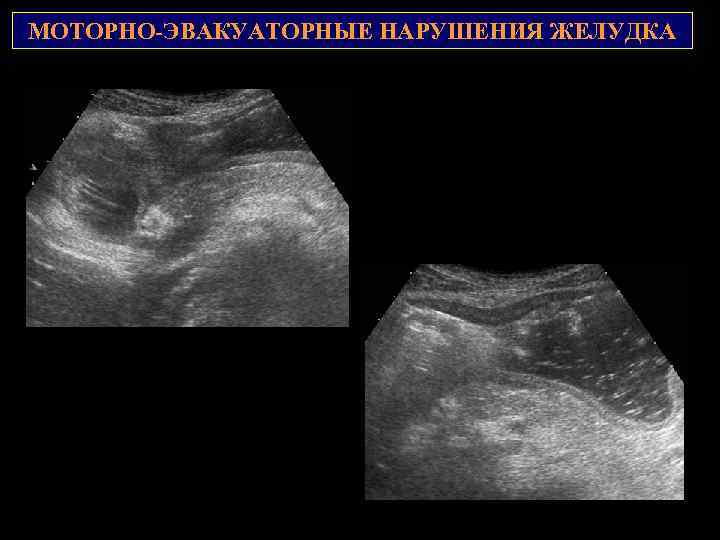
МОТОРНО-ЭВАКУАТОРНЫЕ НАРУШЕНИЯ ЖЕЛУДКА Пилородуоденальный стеноз компенсированный – натощак без особенностей, ускоренная высокоамплитудная перистальтика и удлиненный период полувыведения Субкомпенсированный – натощак – увеличенный желудок, заполненный жидкостью, иногда со взвесью, период полувыведения более 35 мин. , ускоренная 2 высокоамплитудная перистальтика Декомпенсированный – значительно гипотоничный 1 увеличенный желудок с большим количеством жидкости и остатков пищи, перистальтика периодическая или отсутствует Дуоденогастральный рефлюкс – появление заброса в виде множественных эхогенных включений в результате образования пузырьков газа (редкий невыраженный рефлюкс встечается у 25% здоровых людей)
МОТОРНО-ЭВАКУАТОРНЫЕ НАРУШЕНИЯ ЖЕЛУДКА 2 1

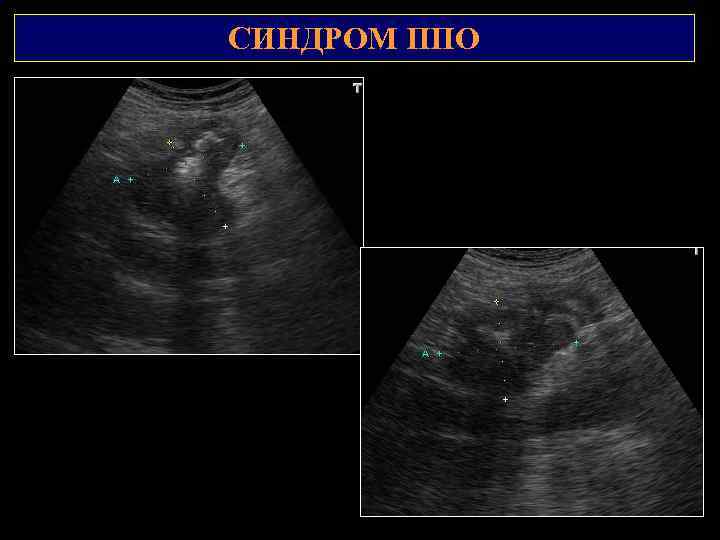
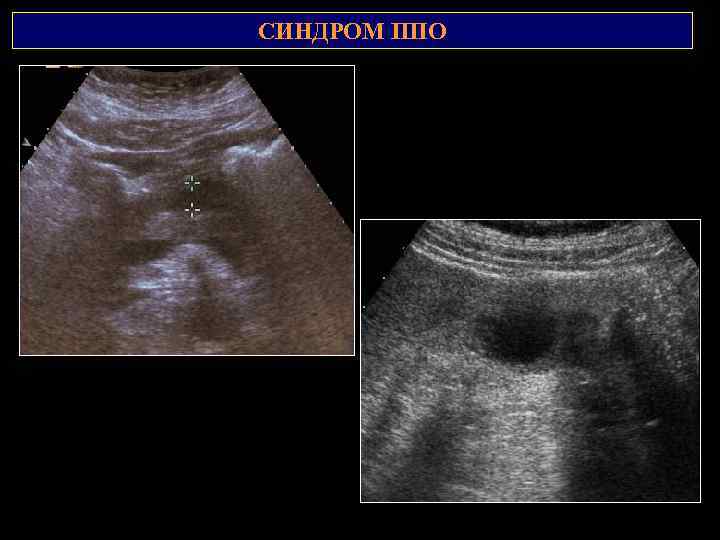
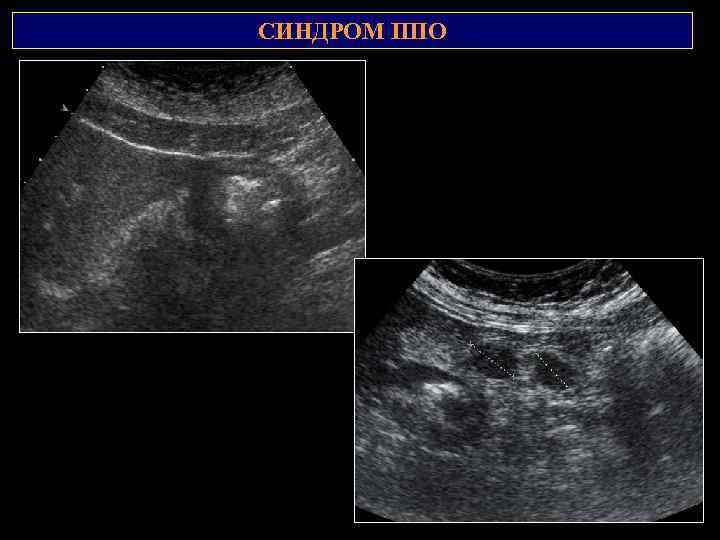
СИМПТОМ «ПОРАЖЕНИЯ ПОЛОГО ОРГАНА» Оценивается равномерность толщины стенки, перистальтика, наличие очаговых изменений, форма, размеры, структура пораженного участка, его равномерность, подвижность, наличие фрагментации и симметричность центральной части изображения, состояние наружного контура. Симптом ППО, «кольца» , «мишени» , «кокарды» . 1) Измерение максимальной толщины стенки пораженного участка; 2) Измерение наружного диаметра; 3) Измерение величины просвета в области максимальной толщины стенки; 4) Измерение протяженности пораженного участка; 5) КИ (коэффициент изображения) = отношение максимальной толщины стенки к величине просвета между стенками.

СИМПТОМ «ПОРАЖЕНИЯ ПОЛОГО ОРГАНА» Наружный диаметр, измеренный в области максимальной толщины стенки Протяженность процесса по органу 2 Максимальная толщина стенки пораженного 1 участка ЖКТ Наименьшее расстояние (величина просвета) между стенками в области максимальной толщины стенки Коэффициент изображения (КИ) – отношение максимальной толщины стенки к величине просвета Максимальная толщина стенки пораженного участка желудочно-кишечного тракта
СИНДРОМ ППО 2 1
СИНДРОМ ППО 2 1

ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ Полипы – выступающие в просвет полости желудка локальные образования слизистой желудка. Отграничен от полости желудка внутренним (эхогенным) слоем. Форма, размеры, контур, эхогенность различны. Д/д от складчатости – устойчивое определение и воспроизводимость в 2 различных проекциях. Симптом «языка пламени» — полип 1 находится в постоянном движении (на ножке) в связи с перистальтикой. Лейомиома – округлое гипоэхогенное образование, исходящее из мышечного слоя, отграничен от полости желудка эхогенным подслизистым, гипоэхогенным слизистым и внутренним (эхогенным) слоем. Гемангиома – сетчатое строение

ДВЕНАДЦАТИПЕРСТНАЯ КИШКА — АНАТОМИЯ Расположена забрюшинно, верхняя часть покрыта брюшиной на 2/3 окружности. Верхняя часть – состоит из луковицы (ампулы) и послелуковичной горизонтальной части. Длина 3 -5 см. Направлена вправо, назад, вверх. Сверху прилежит квадратная доля печени, спереди или справа – желчный пузырь, снизу – головка поджелудочной железы, сзади – воротная вена, желудочно -12 -перстная артерия, общий желчный проток. Нисходящая – 9 -12 см. Впадает общий желчный и панкреатический проток, 2 которые образуют дуоденальный сосочек. Спереди прилежит правая доля печени, брыжейка поперечно-ободочной кишки, м. б. желчный 1 пузырь; сзади – правая почка и НПВ; латерально – восходящая ободочная кишка; медиально – головка поджелудочной железы. Нижняя горизонтальная – имеет косовосходящее направление. Длина 1 -9 см. Сзади прилежит большая поясничная мышца, левая почечная артерия, аорта. НПВ; сверху – головка поджелудочной железы; спереди брыжейка поперечной кишки, петли тонкой кишки, корень брыжейки тонкой кишки. Восходящая – 6 -13 см.

ДВЕНАДЦАТИПЕРСТНАЯ КИШКА Стенка: слизистая, подслизистая (отделена от слизистой мышечной пластинкой), мышечная, серозная оболочки. Толщина – равномерная, 2 -4 мм. Просвет (при наполнении) не более 2, 0 -2, 5 см. Кровоснабжение – верхняя и нижняя панкреатодуоденальные артерии. 2 5 -ти слойная структура стенки: 1 1 — внутренний – эхогенный – граница «жидкость – стенка кишки» и поверхность слизистой; 2 – слизистая оболочки с собственной мышечной пластинкой — гипоэхогенный; 3 — подслизистый – эхогенный; 4 – мышечная оболочка – гипоэхогенный; 5 – серозная оболочка и ее граница с окружающими тканями – эхогенный.
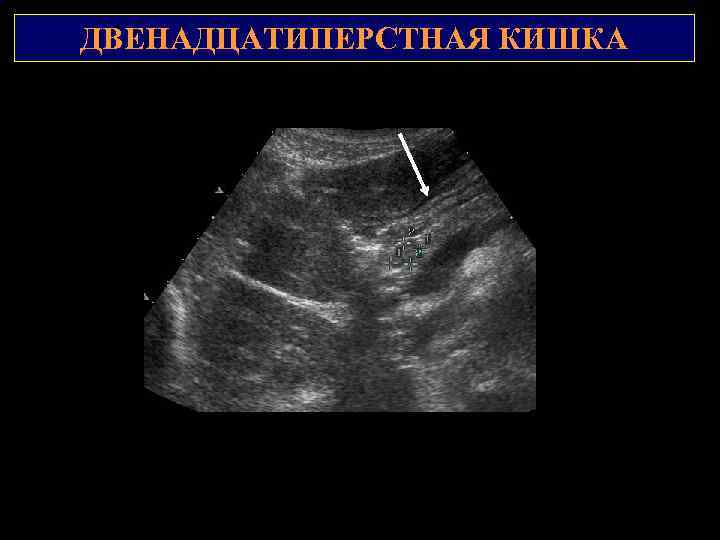
ДВЕНАДЦАТИПЕРСТНАЯ КИШКА 2 1
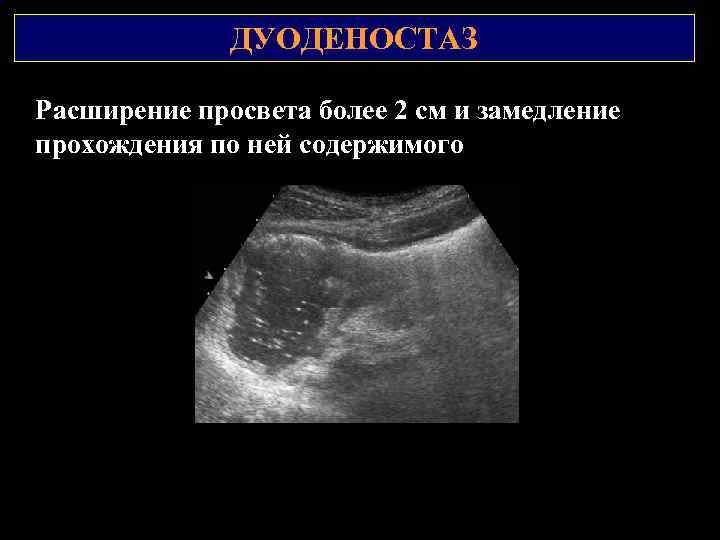
ДУОДЕНОСТАЗ Расширение просвета более 2 см и замедление прохождения по ней содержимого 2 1
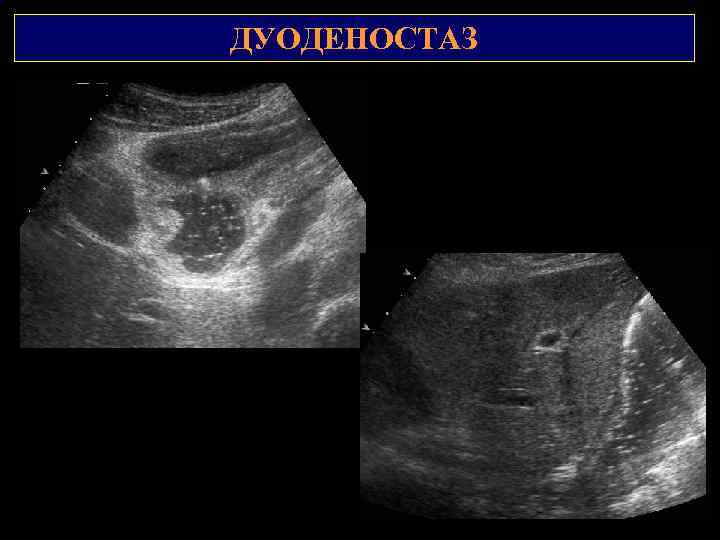
ДУОДЕНОСТАЗ 2 1
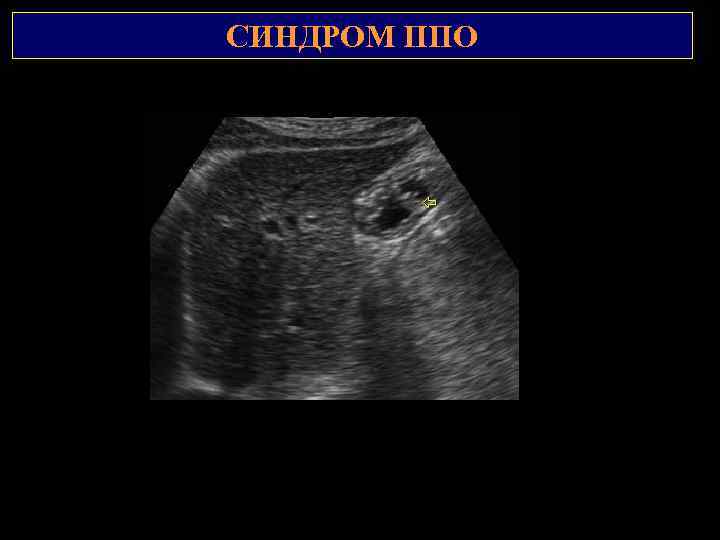
СИНДРОМ ППО 2 1

КИШЕЧНИК Тонкая кишка (тощая и подвздошная) имеет брыжейку, которая начинается от дуоденальнотонкокишечного изгиба до илеоцекальной заслонки. Кровоснабжение из ВБА. Толстая 2 – начало в правой подвздошной области: ободочная и прямая. Различают печеночный 1 (правый ободочный) и селезеночный (левый ободочный) изгиб. Слепая , восходящая и нисходящая кишка расположены мезоперитонеально (без брыжейки) (менее подвижны); поперечная ободочная и сигмовидная – интраперитонеально, имеют брыжейку, хорошо подвижны. Кровоснабжение – ВБА и НБА.

КИШЕЧНИК УЗИ. Скопление газа определяется в виде арочных гиперэхогенных структур (небольшой диаметр – тонкая), за которыми определяются акустическая тень или реверберация. При наличии жидкости в 2 просвете можно определить перистальтику. 1 Утолщение стенки – отек, кровоизлияние, фиброз, опухоль – определяется симптом ППО.
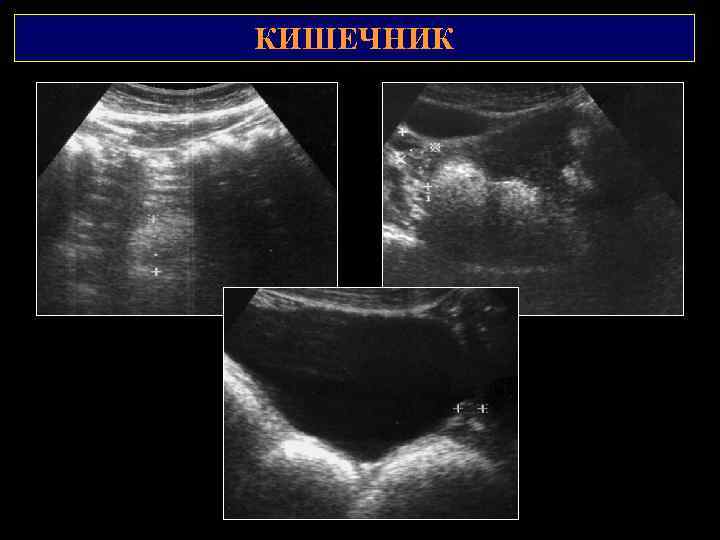
КИШЕЧНИК 2 1
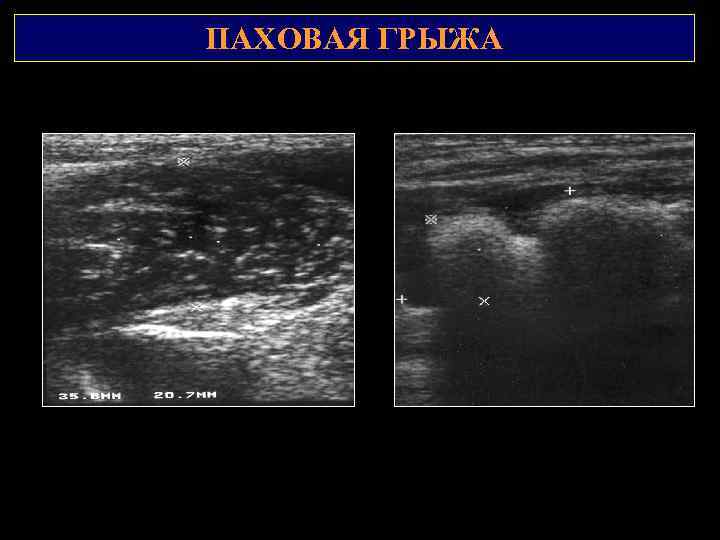
ПАХОВАЯ ГРЫЖА 2 1
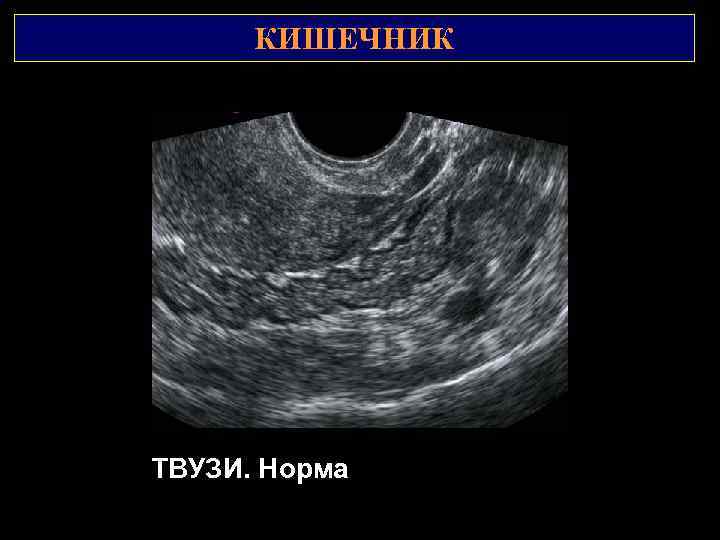
КИШЕЧНИК 2 1 ТВУЗИ. Норма
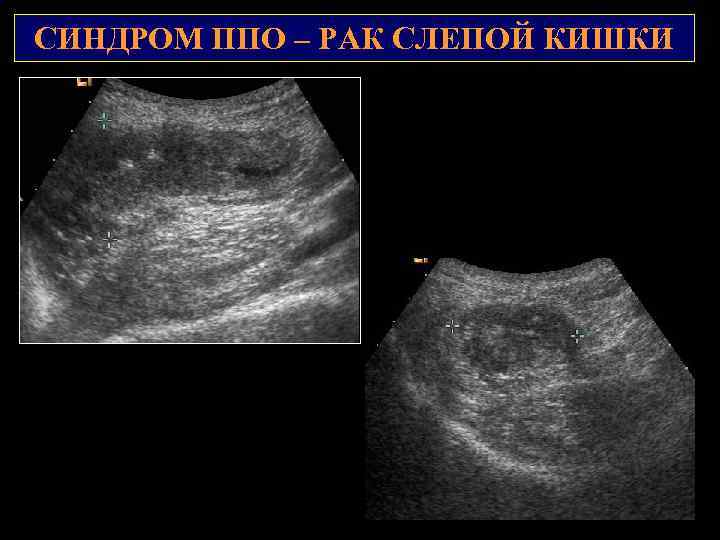
СИНДРОМ ППО – РАК СЛЕПОЙ КИШКИ 2 1
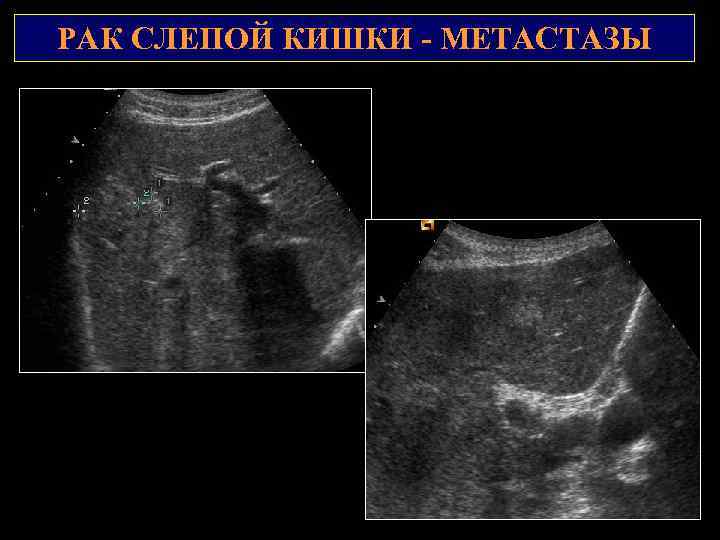
РАК СЛЕПОЙ КИШКИ — МЕТАСТАЗЫ 2 1

СИНДРОМ ППО 2 1
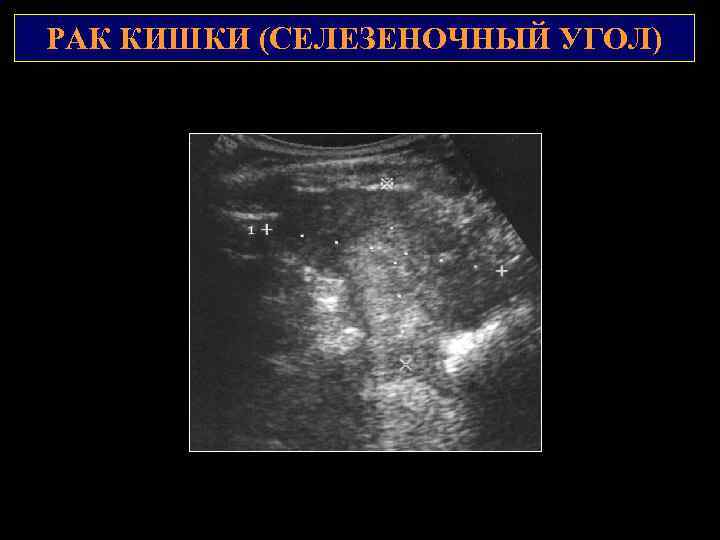
РАК КИШКИ (СЕЛЕЗЕНОЧНЫЙ УГОЛ) 2 1
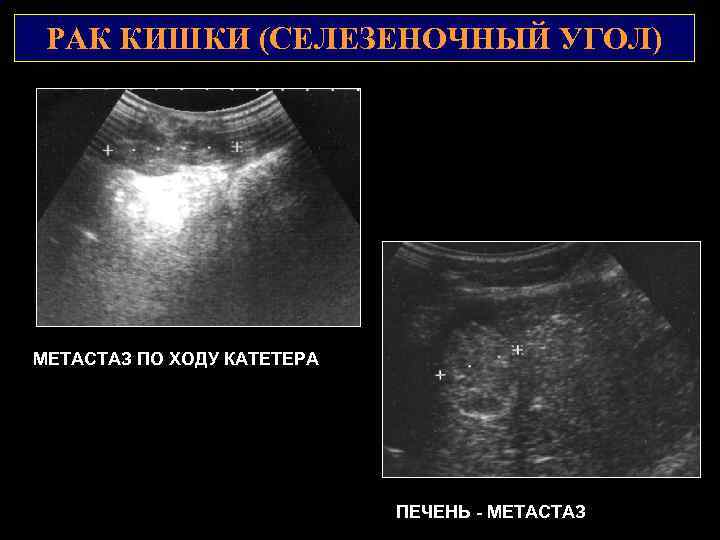
РАК КИШКИ (СЕЛЕЗЕНОЧНЫЙ УГОЛ) 2 1 МЕТАСТАЗ ПО ХОДУ КАТЕТЕРА ПЕЧЕНЬ — МЕТАСТАЗ

КИШЕЧНАЯ НЕПРОХОДИМОСТЬ Динамическая – в результате нарушения моторики кишки без механических препятствий а) паралитическая – после оперативных вмешательств, воспаления, травм б) спастическая 2 Механическая — механические препятствия 1 обтурационная – опухоль, сдавление лимфоузлами странгуляционная — одновременное сдавление брыжейки и просвета кишки (заворот, узловообразование, ущемление, спайки, инвагинация). Характерно резкое нарушение кровообращения

КИШЕЧНАЯ НЕПРОХОДИМОСТЬ Механическая КН – скопление неоднородного жидкого содержимого в расширенных петлях Определить: 1. Диаметр 2. Толщина стенок – более 6 мм, неоднородность структуры 2 3. Наличие складчатости 1 4. Характер перистальтики (усилена маятникообразный, возвратно-поступательный) 5. Количество анатомических областей, где определяются расширенные петли: правая и левая эпи -, мезо- и гипогастральные области 6. Наличие асцита

КИШЕЧНАЯ НЕПРОХОДИМОСТЬ Динамическая – чаще отсутствие маятникообразной перистальтики, выраженный метеоризм, отсутствие кровотока Тонкокишечная непроходимость 2 высокая – расширенные петли преимущественно 1 определяются в левой половине живота, складки слизистой визуализируются на расстоянии 3 -4 мм (тощая кишка) низкая — расширенные петли определяются в 5 -6 анатомических областях: в петлях левых отделов складки визуализируются, справа – не определяются или менее отчетливы (подвздошная)

КИШЕЧНАЯ НЕПРОХОДИМОСТЬ Толстокишечная непроходимость- расширенные петли по всей брюшной полости. Расширенная толстая кишка имеет больший диаметр, расстояние между полулунными складками около 2 см. 3 Инвагинация 1 одна из петель кишки по ходу – перистальтики внедряется в просвет другой. Визуализируется многослойность определяемого синдрома ППО.

КИШЕЧНАЯ НЕПРОХОДИМОСТЬ Мезентериальный тромбоз – динамическая КН в результате тромбоза или эмболии сосудов брыжейки фаза ишемии – 6 -12 ч фаза инфаркта – 12 -24 ч 2 перитонита – более 24 ч 1 — наличие жидкости в виде ободка вокруг пораженного участка или свободной жидкости — осмотр ВБА и ВБВ
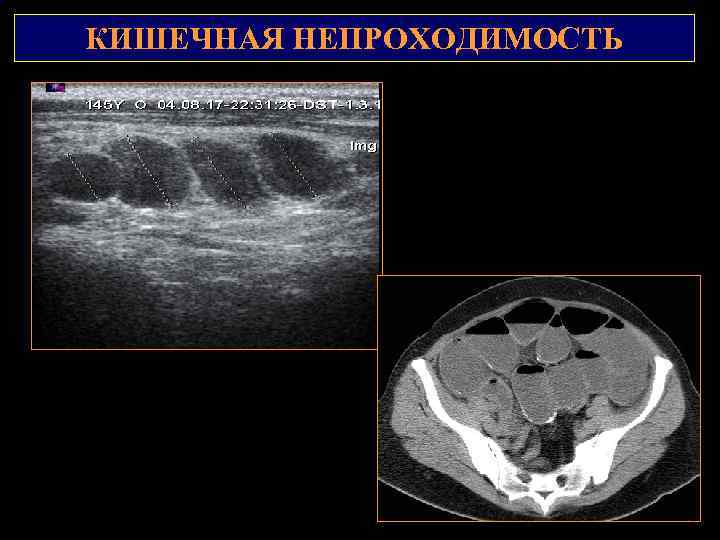
КИШЕЧНАЯ НЕПРОХОДИМОСТЬ 2 1
