Синдром поражения корешков спинного мозга

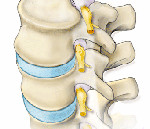
Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового сидрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
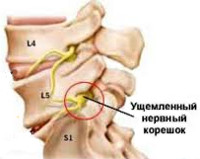
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
Клиническая картина поражения спинного мозга зависит от уровня локализации патологического процесса и его протяжения но длиннику и поперечнику. Она складывается из симптомов поражения передних, задних и боковых рогов, белой спайки (сегментарные расстройства), канатиков (проводниковые расстройства) и корешков (корешковые расстройства) спинного мозга (рис. 2.6).
Поражение передних рогов характеризуется периферическим парезом/ параличом и атрофией мышц, иннервируемых поврежденными мотонейронами, имеют место фасцикулярные подергивания, выпадают глубокие рефлексы. Избирательное поражение передних рогов бывает при нейровирус- ных инфекциях, в том числе при полиомиелите, в связи с чем указанный симтомокомплекс определяется как полиомиелитический синдром, а также при нейродегенеративных (боковой амиотрофический склероз), сосудистых, опухолевых или наследственных заболеваниях (спинальная амиотрофия).
Поражение задних рогов проявляется диссоциированным расстройством чувствительности (снижение болевой и температурной чувствительности при сохранности глубокой) на стороне очага поражения в зоне своего дерматома. Глубокие рефлексы исчезают, часто появляются так называемые

Рис. 2.6. Локализация поражений спинного мозга по поперечнику
заднероговые боли — ноющие, ломящие — в области соответствующих дер- матомов, корешковые боли отсутствуют. Наблюдается при сирингомиелии.
Поражение боковых рогов характеризуется вазомоторными и трофическими нарушениями в зоне сигментарной иннервации. При поражении на уровне Св-Т] возникает синдром Горнера.
Поражение передней белой спайки — симметричное двустороннее расстройство болевой и температурной чувствительности при сохранности суставно-мышечного чувства и вибрационной чувствительности (диссоциированный тип). Дуга глубокого рефлекса не нарушается, рефлексы сохранены.
Поражение боковых канатиков — спастический паралич ниже уровня поражения на гомолатеральной стороне, расстройство болевой и температурной чувствительности (на противоположной) на 2-3 сегмента ниже очага поражения. При двустороннем поражении боковых канатиков, помимо спастической параплегии или тетраплегии, двусторонних расстройств чувствительности, нарушается функция тазовых органов по центральному тину (задержка, периодическое недержание мочи).
Поражение задних канатиков — снижение или утрата суставно-мышечного чувства, вибрационной чувствительности и частично тактильной на стороне поражения книзу от уровня поражения, сенситивная атаксия. При поражении тонкого пучка эти расстройства наблюдаются в ноге, а клиновидного — в руке. Описанная симптоматика встречается при нейросифилисе, фуникуляриом миелозе.
Поражение половины поперечника спинного мозга (синдром Броун- Секара) проявляется преимущественно симптомами повреждения бокового и заднего канатиков спинного мозга, что выражается центральным параличом, расстройством суставно-мышечного чувства, вибрационной и частично тактильной чувствительности на стороне поражения книзу от уровня поражения (рис. 2.7). Расстройство болевой, температурной и частично тактильной чувствительности но проводниковому типу на противоположной стороне на 2-3 сегмента ниже уровня поражения. В зоне пораженных сегментов на стороне поражения развиваются сегментарные расстройства чувствительности, периферические нарезы или параличи мышц соответствующих миотомов, исчезают рефлексы. Встречается при ранениях спинного мозга, экстрамедуллярных опухолях, ишемических спинальных инсультах в сулько-комиссуральной артерии, кровоснабжающей половину поперечника спинного мозга.
Поражение вентральной половины поперечника спинного мозга характеризуется спастической тетраплегией, нижней спастической параплегией,

Рис. 2.7. Расстройства чувствительности при броун-секаровском параличе:
1 — линия повреждения, проходящая через правую половину спинного мозга. Поперечными линиями обозначена область проводниковой болевой и температурной анестезии на противоположной очагу стороне; над ней — узкий пояс гиперестезии. На стороне поражения — центральный паралич, утрата суставно-мышечной и тактильной чувствительности; над ней очень узкий поясок кожной анестезии периферическим параличом соответствующего миотома, расстройством всех видов чувствительности, нарушением функции тазовых органов, вегетативно- трофическими расстройствам и.
Поражение задних корешков — боли (стреляющие, опоясывающие, стягивающие), расстройство всех видов чувствительности (понижение, утрата), снижение или исчезновение рефлексов в зоне пораженных корешков. Болезненность паравертебральных точек, напряженность мышц, ограничение движения позвоночника в области поражения. Усиление болей при кашле, чихании, сгибании головы.
Поражение передних корешков — периферический паралич, атрофия мышц, снижение или утрата рефлексов, фасцикулярные подергивания мышц в зоне иннервации заинтересованных корешков.
Поражение спинномозговых узлов — боли (опоясывающие, стягивающие, стреляющие), расстройство всех видов чувствительности, снижение или исчезновение рефлексов, болезненность паравертебральных точек. Характерно появление на коже высыпаний типа herpes zoster в зоне проекции пораженных узлов.
Полное поперечное поражение спинного мозга, как правило, возникает при травматическом повреждении. Ниже приведены особенности клинических проявлений этого вида поражения на различных уровнях спинного мозга.
Поражение верхнего шейного отдела (Cj-C/,) — паралич дыхательных мышц, диафрагмы, спастический тетрапарез или тетраплегия, расстройство всех видов чувствительности (по проводниковому типу) книзу от уровня поражения с соответствующими изменениями рефлексов, характерных для центральных парезов и параличей, расстройства функций тазовых органов (задержка, периодическое недержание мочи и кала). При остроразвиваю- щемся поражении этого отдела наблюдается вялая тетраплегия с арефлек- сией, мышечной гипотонией, обусловленная диашизом (спинальный шок). Спустя несколько дней или недель она сменяется спастической тетраплегией.
Поражение нижнего шейного отдела (шейного утолщения) (С5-Т1) — смешанная тетраплегия: периферический паралич рук, спастический паралич ног. Расстройства всех видов чувствительности книзу уровня поражения по проводниковому типу, задержка мочеиспускания и дефекации, синдром Горнера.
Поражение верхнегрудного отдела (Т2-Т4) — нижняя спастическая параплегия, отсутствие брюшных рефлексов, расстройство всех видов чувствительности книзу от уровня поражения. Расстройство функций тазовых органов (задержка мочи и кала).
Поражение нижнегрудного отдела (Т8-Т)2) — аналогичные изменения, как и при поражении верхнегрудного отдела, однако уровень чувствительных расстройств ниже. При поражении Т8-Т|2 сегментов исчезают нижние, средние и снижаются верхние брюшные рефлексы. Поражение спинного мозга на уровне Тц-Т|2 сегментов вызывает исчезновение брюшных рефлексов.
Поражение поясничного отдела (— вялые параличи мышц проксимальных отделов ног, исчезновение коленных и повышение ахилловых рефлексов, появление патологических стопных рефлексов и расстройства всех видов чувствительности книзу от паховых складок.
Поражение эпиконуса (81-82) — атрофические параличи мышц дистальных отделов ног (голеней и стоп), утрата ахилловых рефлексов, расстройства всех видов чувствительности по наружным поверхностям голеней, бедер и в области промежности.
Поражение мозгового конуса (83-85) — выпадение всех видов чувствительности в области промежности и нижнезадних отделов ягодиц, нарушение мочеиспускания и дефекации (истинное недержание мочи), утрата анального рефлекса, трофические нарушения, чаще в виде пролежней в области крестца.

Рис. 2.8. Поражение конского хвоста грыжей межпозвонкового диска (аксиальный срез в режиме Тз?):
1 — грыжа межпозвонкового диска, компримирующая корешки спин- ного мозга и дуральный мешок; 2 — тело позвонка; 3 — межпозвонковый диск; 4 — дуральный мешок; 5 — остистый отросток
Поражение конского хвоста — боли в области пораженных корешков (задний проход, промежность, крестец, ягодицы, ноги), расстройства всех видов чувствительности в зоне корешковой иннервации, периферический паралич мышц ног и промежности, снижение или утрата рефлексов (коленных, ахилловых, подошвенных, анальных), «свивающиеся» или «болтающиеся» стопы, расстройства походки (иаретичная, «степпаж»), нарушение мочеиспускания и дефекации (недержание мочи и кала). Характерна асимметрия симптомов, отсутствие трофических расстройств и меньшая выраженность тазовых расстройств по сравнению с таковыми при поражении мозгового конуса. Данный вид поражения чаще связан с образованием грыж межпозвонковых дисков (рис. 2.8).
Источник
